Монопарез левой нижней конечности мкб 10 код

Содержание
- Описание
- Причины
- Симптомы
- Лечение
Названия
Парез скелетной мускулатуры.
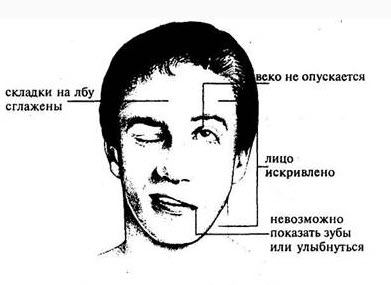
Парез лицевой мускулатуры
Описание
Парезы или параличи — это обессиливание двигательной функции из-за поражения нервной системы. В отличие от других двигательных расстройств, при парезах поражается центральная и периферическая нервные системы. Парез — это частичная потеря мышечной силы.
Парезы можно разделить на две большие группы. Это — органические и функциональные парезы. При первых есть возможность выяснить органическую причину пареза, провоцирующую тот факт, что нервный импульс не будет достигать своей главной цели — мышцы. При функциональных парезах происходят нарушения в коре головного мозга процессов возбуждения, торможения, их равновесия и маневренности.
Причины
Причиной возникновения пареза могут быть разные факторы, гемипарез может быть следствием инсульта, энцефалита, кровоизлияния в опухоль, абцесса мозга, рассеянного склероза, мигрени.
Причиной парапареза является поражение грудного отдела спинного мозга, спинальный инсульт, инфекционный или постинфекционный миелит, а также поражение пара-саггитальной зоны головного мозга, ишемия в бассейне передней мозговой артерии, тромбоз верхнего саггитального синуса, опухоли, острой гидроцефалии.
Тетрапарез может быть следствием двустороннего поражения больших полушарий, поражения ствола или верхнешейного отдела спинного мозга. Острый тетрапарез, как правило, является проявлением инсульта, травмы, метаболических нарушений.
Монопарез связан с поражением периферической нервной системы, влечет за собой уменьшение чувствительности и боль.
Симптомы
Парез проявляется тремя основными признаками: это повышение мышечного тонуса — гипертонус, повышение рефлексов — гиперрефлексия и появлением патологических рефлексов и сопутствующих движений.
Все эти негативные проявления присутствуют при активизации деятельности спинного мозга. По степени распространенности парезы делятся на монопарез (когда парализована одна конечность), гемипарез (когда парализована половина тела), парапарез (паралич двух симметричных конечностей, верхних или нижних) и тетрапарез (паралич всех четырёх конечностей).
Лечение
Прежде чем говорить о лечении парезов, нужно заметить, что парезы и параличи не являются самостоятельными заболеваниями, а, как правило, становятся отражением других болезней и патологий. Поэтому, прежде всего, лечение пареза должно быть причинным, то есть направляться против основной болезни, например, это может быть сшивание периферического нерва при его травме, восстановительная терапия после инсульта, хирургическое вмешательство при обнаружении опухолей, сдавливающих нервные структуры, Но вместе с этим, обязательно должны проводиться массажи, так как мышцы атрофируются без движения.
Хочется напомнить, что организм человека сам может справиться со многими болезнями. Так, например, наукой уже доказано, что головной мозг использует только 20% своих возможностей при поражении одних участков, другие в состоянии взять на себя его функции, главное — применить эти резервы, так что, для выздоровления человека играет большую роль его воля к выздоровлению, вера в исцеление, доверие и авторитет врача.
Источник
Болеть всегда неприятно, но потерять, хоть и на время, возможность полностью управлять своим телом страшит человека особенно. Одним из таких состояний и является левосторонний гемипарез, который может быть как врожденным, так и приобретенным.
Описание заболевания
 Парез — это медицинский термин, обозначающий слабость мышц, в связи с тем, что к ним не доходят нервные импульсы.
Парез — это медицинский термин, обозначающий слабость мышц, в связи с тем, что к ним не доходят нервные импульсы.
От паралича состояние пареза отличается тем, что организм не теряет мышечный функционал полностью. В этой статье мы поговорим о гемипарезе левой стороны тела.
Болезнь, чаще всего, возникает либо у пожилых людей вследствие перенесенных тяжелых заболеваний, либо у маленьких детей в результате перинатальных патологий (ДЦП).
Гемипарез является последствием повреждения нейронов головного или спинного мозга.
Левосторонний гемипарез может различаться:
- По локализации:
- Центральный;
- Периферический.
- По быстроте протекания:
- Острый;
- Медленно развивающийся.
- По степени тяжести:
- Легкий;
- Умеренный;
- Глубокий.
Справка: Симптомы левостороннего гемипареза могут отличаться, все зависит от степени поражения ЦНС, причины патологии, возраста пациента. Когда болезнь захватывает мозг и лицевой нерв, пациенты начинают испытывать проблемы с мимикой.
Кроме того, можно выделить такую симптоматику как:
- Повышенный мышечный тонус;
- Длительная мигрень;
- Повышенная температура;
- Отсутствие аппетита и утомляемость;
- Ломота в костях;
- Снижение веса;
- Сопротивление мышц при попытке согнуть конечность;
- Мышцы поражены неравномерно;
- Усиление сухожильных рефлексов;
- Рефлекс Россолимо, рефлекс Бабинского;
- Эмоциональные скачки, расстройства личности.
Заболевание у детей
 Принято считать, что левосторонний гемипарез у детей является одним из видов детского церебрального паралича.
Принято считать, что левосторонний гемипарез у детей является одним из видов детского церебрального паралича.
Чаще всего у детей гемипарез внешне проявляется в тонусе мышц рук, которые отвечают за сгибание, и наоборот, тонус в ногах приходится на мышцы, отвечающие за разгибание.
Чаще всего такая патология является врожденной.
Симптоматика у детей:
- Ребенок перестает узнавать знакомых людей;
- Когнитивные нарушения;
- Невозможность управлять движениями;
- Ухудшение чувствительности;
- Эпилептические припадки;
- Головные боли;
- Лихорадка;
- Нарушение аппетита, утомляемость;
- Боли в костях и суставах.
Гемипарез врожденной формы становится заметен у детей к трем месяцам жизни, можно выделить такую начальную симптоматику:
- Руки и ноги двигаются ассиметрично;
- Часто рука сжата в кулак;
- Слабая опорная функция.
Важно! В основном окончательный диагноз ставят к году или даже к полутора годам, в этом время дети начинают ходить, и симптоматика становится особо заметной. Тяжелые случаи гемипареза влияют и на интеллектуальное и психологическое развитие ребенка.
Левосторонний спастический гемипарез
Спастический гемипарез возникает при поражении головы или шейного отдела, и вызывает скованность мышц с противоположной стороны тела, в данном случае, левой.
Спастический гемипарез проявляет себя постепенно. Сначала появляется спастика — напряжение конечностей, которое ощущается как некая скованность. Без лечения подобное состояние со временем перерастает в полноценный гемипарез.
Люди со спастическим гемипарезом, как правило, имеют характерные внешние симптомы, заметные окружающим, например, походку Вернике-Манна.
Код по МКБ-10
В Международной классификации болезней десятого пересмотра все паралитические синдромы вынесены в кодах от G80 до G83.
Причины
 По большому счету, гемипарез является не самостоятельным заболеванием, а проявлением патологии нервной системы, в которой произошло повреждение двигательного центра или проводящих путей.
По большому счету, гемипарез является не самостоятельным заболеванием, а проявлением патологии нервной системы, в которой произошло повреждение двигательного центра или проводящих путей.
Образующаяся мышечная слабость и приводит к парезу.
Чаще всего, процесс происходит в одной части мозга и, что интересно, патологические внешние процессы будут заметны в стороне противоположной.
То есть, если затронуто правое полушарие, пострадает левая половина тела, полностью или частично, например, рука или нога.
Это происходит в связи с тем, что существует анатомический перекрест нервных волокон, которые исходят из головного мозга на уровне перехода продолговатого в спинной мозг.
У детей
В детском возрасте причиной гемипареза может стать:
- Родовая травма;
- Внутриутробная инфекция;
- Гипоксия, то есть кислородное голодание, во время беременности или родов;
- Перенесенные инфекции: полиомиелит, менингит, столбняк, туберкулез.
У взрослых
Причиной левостороннего пареза у взрослых может быть:
- Онкология центральной нервной системы;
- Травма головы;
- Дегенеративные заболевания ЦНС, например, болезнь Паркинсона и болезнь Альцгеймера;
- Эпилепсия;
- Последствие серьезной инфекционной болезни: энцефалит, менингит, столбняк, бешенство и пр;
- Тромб;
- Кровоизлияния в голове(инсульт);
- Пояснично-крестцовый плексит;
- Аневризма;
- Частый стресс или сильный однократный.
После инсульта
После ОНМК, очаг которого располагался в правой половине мозга, некоторые пациенты получают гемипарез в левой стороне тела. Степень тяжести такого состояния зависит от силы мозгового удара и от его обширности. Это может быть легкая слабость, а может и полный паралич левой стороны тела.
Диагностика
Точную диагностику проводят в клинических условиях и она включает в себя:
- Сбор анамнеза и визуальный осмотр пациента;
- ОАК и биохимический анализ крови;
- Анализ мочи;
- ЭКГ;
- КТ или МРТ головного мозга, шейного отдела, спинного мозга;
- ЭЭГ;
- Допплерография сосудов головного мозга;
- Электроэнцефалография;
- Анализ ликвора;
- Анализ спинномозговой жидкости;
- Проводится сравнение мышечной силы обеих сторон тела;
- Тест на мышечное сопротивление;
- Проба Барре — удержание рук на весу;
- Для детей, помимо раннего осмотра неврологом, применяют УЗИ головного мозга.
Лечение
 Так как левосторонний гемипарез является последствием основного заболевания, то, в первую очередь, надо лечить именно его. Но, при этом, не менее важно уделять время симптоматической терапии против гемипареза.
Так как левосторонний гемипарез является последствием основного заболевания, то, в первую очередь, надо лечить именно его. Но, при этом, не менее важно уделять время симптоматической терапии против гемипареза.
У детей
Главным образом, в лечении детей делают упор на:
- Занятия с логопедом для лечения речевой дисфункции;
- Занятия с дефектологом, при отставании в развитии;
- Лечение эписиндрома;
- Медикаментозную терапию.
Помимо этого значительно может помочь:
- Гимнастика;
- Лечебные ванны и грязи;
- Применение ортопедических кроваток, ортопедической обуви;
- Оперативное вмешательство, при необходимости;
- Отдых на курортах.
У взрослых
Для лечения гемипареза применяют, прежде всего, медикаментозное лечение для улучшения нервно-мышечной проводимости. Миорелаксанты для снятия тонуса, медикаменты для улучшения кровоснабжения, противосудорожные.
Кроме того, взрослым так же могут назначить:
- Ортопедическое лечение: обувь, накладка шин;
- Лечебную физкультуру и гимнастику;
- Массаж.
Водные процедуры:
- контрастный душ;
- водная гимнастика.
ЛФК и комплекс упражнений
Хорошие результаты при лечении левостороннего гемипареза показывает лечебный комплекс упражнений. Заниматься можно как в специализированных центрах, так и дома. Главное, чтобы занятия носили постоянные характер, а лучше даже ежедневный.
Комплексы упражнений обычно разрабатываются под каждого пациента индивидуально. Можно привести в пример такую систему упражнений как:
- Подтягивание подбородка к груди;
- Наклон головы к плечам;
- Вращательные движения кистями;
- Поднятие рук на уровень плеч;
- Вращательные движения ступней;
- Поднятие на носочки;
- Сгибание и разгибание ног в положении лежа;
- Поднятие ног в положении лежа.
Предлагаем Вам визуально ознакомиться с интересным видео по теме:
Прогноз у взрослых и детей
Прогноз при левостороннем гемипарезе зависит от многих факторов: возраста пациента, его анамнеза, как быстро началось лечение и восстановление. Но, чаще всего, при приобретенном гемипарезе прогноз благоприятен, и большинство пациентов могут восстановить все мышечные функции.
Справка: При врожденном гемипарезе у ребенка врачи обычно дают осторожные прогнозы. Поскольку легкие формы левостороннего гемипареза хорошо поддаются лечению, а тяжелые удается скорректировать лишь отчасти.
Вывод
Хотя левосторонний гемипарез и является серьезной патологией, требующей немедленного лечения, чаще всего, он хорошо поддается корректировке. Главное относится с внимательностью к своему здоровью и здоровью близких, дабы не пропустить важные симптомы.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Острая окклюзия сосудов конечностей.
Острая окклюзия сосудов конечностей
Описание
Острая окклюзия сосудов конечностей. Внезапный тромбоз или эмболия периферической артерии, сопровождающиеся острым нарушением кровообращения в конечности дистальнее места обтурации сосуда. Острая окклюзия сосудов характеризуется болью, бледностью кожных покровов, отсутствием пульсации, парестезиями, параличом конечности. В комплекс диагностики острой окклюзии сосудов конечностей входят лабораторные тесты, допплерография, ангиография. При острой окклюзии сосудов конечностей проводится антитромботическая, фибринолитическая, спазмолитическая, инфузионная терапия; при неэффективности выполняется тромбэмболэктомия, эндартерэктомия, обходное шунтирование, ампутация конечности.
Дополнительные факты
Острая окклюзия сосудов конечностей — внезапная сосудистая непроходимость, обусловленная эмболией, тромбозом или спазмом артерий. Острая окклюзия сосудов конечностей сопровождается резким ухудшением или прекращением артериального кровотока, развитием острого ишемического синдрома, что несет потенциальную угрозу жизнеспособности конечности. В кардиологии и ангиохирургии острая окклюзия сосудов конечностей относится к числу неотложных состояний, поскольку может привести к потере конечности и инвалидности. Обычно острая окклюзия сосудов конечностей развивается у мужчин старше 60 лет. Пациенты с острой окклюзией сосудов конечностей составляют 0,1% всех больных хирургического профиля.
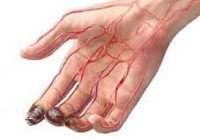
Острая окклюзия сосудов конечностей
Причины
Понятие «острая окклюзия сосудов конечности» является собирательным, поскольку объединяет случаи внезапно возникшей артериальной недостаточности периферического кровотока, вызванные острым тромбозом, эмболией, спазмом или травматическим поражением сосуда.
Тромбоэмболии являются самой частой причиной острой окклюзии сосудов конечностей, составляя до 95% случаев. Материальным субстратом артериальных тромбоэмболий служат жировые, тканевые, воздушные, микробные, опухолевые фрагменты, а также фрагменты первичного тромба, которые с током крови из основного очага мигрируют на периферию.
Большинство случаев острой окклюзии сосудов конечностей возникают на фоне ишемической болезни сердца, инфаркта миокарда, пороков сердца (чаще – митрального стеноза), аритмий, гипертонической болезни, атеросклероза и аневризмы аорты или ее ветвей, аневризмы сердца, эндокардита, дилатационной кардиомиопатии.
Эмбологенными очагами могут служить опухоли легких и сердца, в частности миксома левого предсердия. Возможно возникновение парадоксальной эмболии, при попадании тромба в артерии большого круга через открытое овальное окно, открытый артериальный проток, дефекты межпредсердной или межжелудочковой перегородки. Реже причинами острой окклюзии сосудов конечностей выступают предшествующие операции на артериях, отморожения, электротравмы, заболевания системы крови (лейкозы, полицитемия), экстравазальная компрессия, сосудистые спазмы.
Факторами риска острой окклюзии сосудов конечностей служат заболевания периферических сосудов: облитерирующий атеросклероз, облитерирующий эндартериит, неспецифический аортоартериит (болезнь Такаясу), узелковый периартериит. Фрагментация и мобилизация первичного тромбоэмбола может происходить при изменении ритма сердца и силы сердечных сокращений, перепадах АД, физическом и психическом напряжении, приеме некоторых лекарств и тд В 5—10% случаев не удается выявить источник эмболии ни при клиническом обследовании, ни на аутопсии.
Патогенез
Острые ишемические расстройства, развивающиеся при окклюзии сосудов конечностей, обусловлены не только механическим фактором (внезапной закупоркой артерии эмболом), но и артериальным спазмом. В кратчайшие сроки после окклюзии и спазма артерии в просвете сосуда формируется тромб. Условия для тромбообразования создаются в связи с уменьшением скорости кровотока, гиперкоагуляцией и изменениями сосудистой стенки. Распространяясь в дистальном и проксимальном направлениях, тромб последовательно обтурирует коллатерали, еще более усугубляя картину острой ишемии.
Первичное формирование артериального тромба происходит в сосудах с уже измененной стенкой. Факторами местного тромбообразования выступают повреждение эндотелия, замедление скорости регионарного кровотока, нарушение свертываемости крови.
Ишемические расстройства в пораженной конечности при острой окклюзии сосудов патогенетически связаны с кислородным голоданием тканей, нарушением всех видов обмена и выраженным ацидозом. Вследствие гибели клеточных элементов и повышенной клеточной проницаемости развивается субфасциальный мышечный отек, усиливающий нарушения кровообращения.
Классификация
Среди окклюзирующих поражений артериальных сосудов на первом месте по частоте возникновения стоит острая окклюзия мезентериальных сосудов (40%), на втором — окклюзия артерий головного мозга (35%), на третьем – тромбоэмболия бифуркации аорты и артерий конечностей (25%). В порядке убывания частоты встречаемости острые окклюзии сосудов конечностей располагаются следующим образом: окклюзии бедренных артерий (34—40%), подвздошных артерий и бифуркации аорты (22—28%), подколенных артерий (9—15%), подключичных и плечевых артерий (14—18%), артерий голени.
В практике встречаются одиночные и множественные тромбоэмболии артерий. Последние могут быть многоэтажными (разноуровневые тромбоэмболии в одной артерии), комбинированными (тромбоэмболы в артериях разных конечностей) и сочетанными (при поражении артерий конечностей и церебральной или висцеральной артерии).
Ишемические изменения, обусловленные острой окклюзией сосудов конечностей, проходят несколько стадий: На стадии ишемии напряжения признаки нарушения кровообращения в покое отсутствуют и появляются лишь при нагрузке. I степень. Чувствительность и движения в конечности сохранны -.
• IA – похолодание, парестезии, онемение конечности.
• IБ — боли в дистальных отделах конечности в покое.
II степень. Возникают расстройства движения и чувствительности конечности -.
• IIА – парез конечности (снижение мышечной силы и объема активных движений в дистальных отделах).
• IIБ — паралич конечности (отсутствие активных движений).
III степень. Развиваются некробиотические явления -.
• IIIА – субфасциальный отек.
• IIIБ – парциальная мышечная контрактура.
• IIIВ – тотальная мышечная контрактура.
Степени ишемии конечности учитываются при выборе метода лечения острой окклюзии сосудов.
Симптомы
Острая окклюзия сосудов конечностей проявляется симптомокомплексом, обозначаемым в англоязычной литературе как «комплекс пяти P» (рain – боль, рulselessness — отсутствие пульса, рallor – бледность, рaresthesia – парестезии, рaralysis – паралич). Наличие хотя бы одного из этих признаков заставляет думать о возможной острой окклюзии сосудов конечностей.
Внезапная боль дистальнее места окклюзии возникает в 75-80% случаев и обычно служит первым признаком острой окклюзии сосудов конечностей. При сохранности коллатерального кровообращения боль может быть минимальной или отсутствовать. Чаще боль носит разлитой характер с тенденцией к усилению, не стихает при изменении положения конечности. В редких случаях спонтанного разрешения окклюзии боль самостоятельно исчезает.
Важным диагностическим признаком острой окклюзии сосудов конечностей является отсутствие пульсации артерий дистальнее места окклюзии. При этом конечность вначале бледнеет, затем приобретает цианотический оттенок с мраморным рисунком. Кожная температура резко снижена – конечность холодная на ощупь. Иногда при осмотре выявляются признаки хронической ишемии – морщинистость и сухость кожи, отсутствие волос, ломкость ногтей.
Диагностика
Диагностический алгоритм при подозрении на острую окклюзию сосудов конечностей предусматривает проведение комплекса физикальных, лабораторных, инструментальных исследований. Пальпация пульса в типичных точках (на тыльной артерии стопы, в подколенной ямке, на заднебольшеберцовой и бедренной артерии и тд ) выявляет отсутствие пульсации артерии ниже окклюзии и ее сохранение выше участка поражения. Важную информацию при первичном обследовании дают функциональные пробы: маршевая (проба Дельбе-Пертеса), коленный феномен (проба Панченко), определение зоны реактивной гиперемии (проба Мошковича).
Лабораторные исследования крови (коагулограмма) при острой окклюзии сосудов конечностей обнаруживают повышение ПТИ, уменьшение времени кровотечения, увеличение фибриногена. Окончательная диагностика острой окклюзии сосудов конечностей и выбор лечебной тактики определяются данными УЗДГ (дуплексного сканирования) артерий верхних или нижних конечностей, периферической артериографии, КТ-артериографии, МР-ангиографии.
Дифференциальная диагностика
Дифференциальная диагностика проводится с расслаивающейся аневризмой брюшной аорты и острым тромбофлебитом глубоких вен.
Лечение
При подозрении на острую окклюзию сосудов конечностей пациент нуждается в неотложной госпитализации и консультации сосудистого хирурга.
При ишемии напряжения и ишемии IА степени проводится интенсивная консервативная терапия, включающая введение тромболитиков (гепарин внутривенно), фибринолитических средств (фибринолизина, стрептокиназы, стрептодеказы, тканевого активатора плазминогена), антиагрегантов, спазмолитиков. Показаны физиотерапевтические процедуры (диадинамотерапия, магнитотерапия, баротерапия) и экстракорпоральная гемокоррекция (плазмаферез).
При отсутствии положительной динамики в течение 24 ч от момента возникновения острой окклюзии сосудов конечностей необходимо выполнение органосохраняющей хирургической операции — тромбэмболэктомии из периферической артерии с помощью баллонного катетера Фогарти или эндартерэктомии.
При ишемии IБ–IIБ степеней необходимо экстренное вмешательство, направленное на восстановление кровотока: эмбол- или тромбэктомия, обходное шунтирование. Протезирование сегмента периферической артерии проводится при непротяженных острых окклюзиях сосудов конечностей.
Ишемия IIIА–IIIБ степеней является показанием к экстренной тромб- или эмболэктомии, обходному шунтированию, которые обязательно дополняются фасциотомией. Восстановление кровообращения при ограниченных контрактурах позволяет выполнить отсроченную некрэктомию или последующую ампутацию на более низком уровне.
При ишемияи IIIВ степени операции на сосудах противопоказаны, поскольку восстановление кровотока может привести к развитию постишемического синдрома (аналогичному травматической токсемии при синдроме длительного раздавливания) и гибели больного. На данной стадии выполняется ампутация пораженной конечности.
В послеоперационном периоде продолжается антикоагулянтная терапия для предупреждения ретромбоза и повторной эмболии.
Прогноз
Важнейшим прогностическим критерием при острой окклюзии сосудов конечностей является фактор времени. Ранняя операция и интенсивная терапия позволяют восстановить кровоток в 90% случаев. При поздно начатом лечении или его отсутствии наступает инвалидизация вследствие утраты конечности или летальный исход. При развитии реперфузионного синдрома гибель может наступить от сепсиса, почечной недостаточности, полиорганной недостаточности.
Профилактика
Профилактика острой окклюзии сосудов конечностей заключается в своевременном устранении потенциальных источников тромбоэмболии, профилактическом приеме антиагрегантов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
