Молоткообразный палец код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Лечение
- Диагностика
- Основные медицинские услуги
- Клиники для лечения
Названия
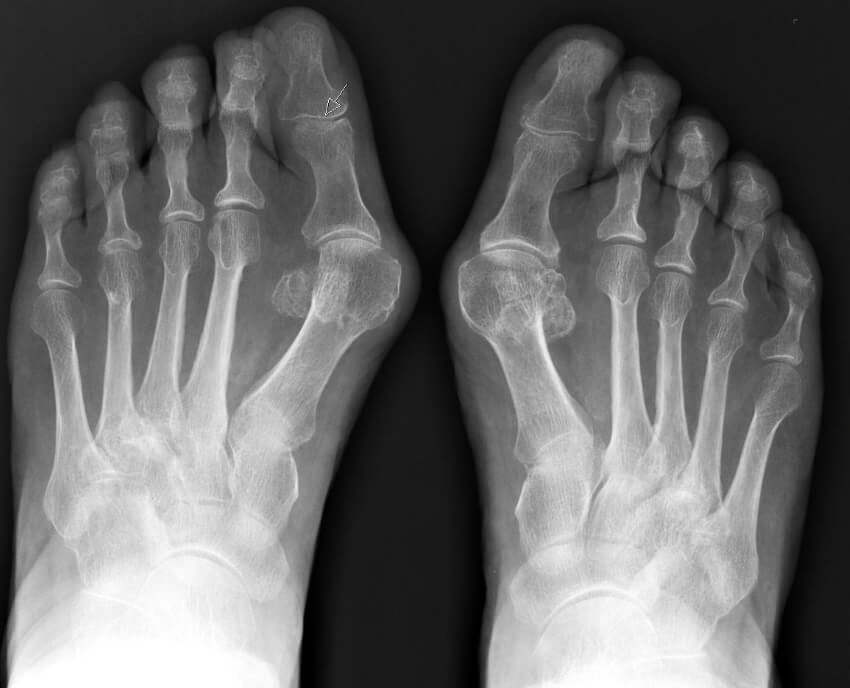
Название: Молоткообразные пальцы стопы.
Молоткообразные пальцы стопы
Описание
Молоткообразные пальцы стопы. Деформация, при которой пальцы стопы (обычно II и III) приобретают вид молотков. Патология редко бывает изолированной, и, как правило, является частью сложной деформации стопы вследствие плоскостопия в сочетании с артрозом мелких суставов стопы. Реже молоткообразные пальцы стопы развиваются в результате травм. Молоткообразная деформация развивается постепенно, со временем приводя к образованию натоптышей, мозолей, а иногда и язв. Пациенты жалуются на боли во время ходьбы и при попытках встать на носочки. Диагноз уточняется по данным рентгенографии.
Дополнительные факты
Молоткообразные пальцы стопы. Деформация, при которой пальцы стопы (обычно II и III) приобретают вид молотков. Патология редко бывает изолированной, и, как правило, является частью сложной деформации стопы вследствие плоскостопия в сочетании с артрозом мелких суставов стопы. Реже молоткообразные пальцы стопы развиваются в результате травм.
Деформации пальцев стопы (в том числе и молоткообразные пальцы стопы) – широко распространенная патология. Наблюдается у 2-20% взрослых людей, причем у женщин в 5 раз чаще, чем у мужчин.
Причины
Движениями пальцев стопы управляют две группы мышц: сгибатели и разгибатели. Сухожилия мышц прикрепляются к фалангам пальцев. В норме сухожилия обеих групп мышц «тянут» пальцы с одинаковой силой. При плоскостопии стопа удлиняется, тяга мышц-сгибателей начинает преобладать над тягой мышц-разгибателей, и пальцы постепенно деформируются.
Дополнительным провоцирующим фактором является тесная и узкая обувь, а также обувь на высоком каблуке, при ношении которой происходит перераспределение нагрузки на участвующие в ходьбе отделы стопы. Риск развития молоткообразных пальцев стопы увеличивается при некоторых воспалительных заболеваниях (псориаз, ревматоидный артрит), нервно-мышечных болезнях (церебральный паралич, болезнь Шарко-Мари, множественный склероз) и сахарном диабете.
Симптомы
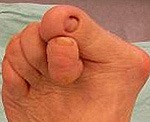
Деформация развивается постепенно. Пальцы сгибаются, происходит перераспределение опоры с пальцев на головки плюсневых костей, под которыми со временем образуются натоптыши. При выраженной деформации возможны язвы. На тыле пальцев из-за постоянной травматизации обувью появляются мозоли.
Одновременно нередко прогрессирует Hallux Valgus (деформация I плюснефалангового сустава, которую обычно называют «косточкой» или «шишкой» на стопе). В результате сочетанной деформации II палец стопы иногда ложится на изогнутый кнаружи I палец.
Возникновение молоткообразных пальцев стопы сопровождается подвивихом проксимальных (расположенных ближе к центру тела) фаланг пальцев и развитием остеоартроза плюснефаланговых суставов. Уменьшается объем движений в суставах. Пациентов беспокоят боли при ходьбе, попытке встать на носочки.
Лечение
Диагноз выставляется ортопедом на основании внешнего осмотра и данных рентгенографии стопы.
Чем раньше начато лечение, тем больше шансы исправить патологию без операции. При длительном течении деформация становится фиксированной, сопровождается изменением костей, суставов и мягких тканей стопы, образованием спаек между сухожилиями и капсулой суставов. На этой стадии выправить положение пальцев без хирургического вмешательства практически невозможно.
На начальных стадиях развития молоткообразных пальцев стопы проводится комплексное консервативное лечение плоскостопия. Пациенту рекомендуют носить ортопедическую обувь, назначают лечебную гимнастику для укрепления свода стопы.
Диагностика
При длительном существовании патологии и выраженной деформации пальцев стопы показана операция. Ортопедия и травматология располагает несколькими десятками оперативных методик для исправления молоткообразных пальцев стопы. Возможна резекция (удаление) части основной фаланги, артропластика (обработка суставных поверхностей) и артродез (иссечение суставных поверхностей с фиксацией костей в определенном положении).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Вальгусная деформация первого пальца стопы – распространенная ортопедическая патология. Обычно лечится оперативным путем. Значимую роль в деле профилактики и послеоперационной реабилитации при Халюс Вальгус играют консервативные методики – ЛФК, массаж, физиотерапия, лекарственные средства. Обо всех способах лечения при вальгусной деформации и отклонения большого пальца стопы и пойдет речь в статье.
Что такое Халюс Вальгус
Это заболевание, при котором большой палец на ноге уходит в сторону, в области плюснефалангового сустава появляется косточка. Код патологии Hallux valgus по МКБ 10 – M20.1.
Основной причиной болезни Халюс Вальгус считается наследственная слабость соединительной ткани. Провоцирующими факторами выступают:
- ношение тесной обуви;
- постоянное хождение на каблуках;
- чрезмерные нагрузки.
Реже вальгусная деформация образуется на фоне пороков развития, травм или других заболеваний.
Степени Hallux Valgus и их признаки
Существует несколько классификаций Халюс Вальгус, в которых выделяют 3 или 4 степени патологии. Авторы методических рекомендаций для ортопедов используют следующую систематизацию стадий вальгусной деформации большого пальца:
| Степень | Угол деформации, в градусах | Признаки деформации |
| 1 (слабая) | Менее 20 | Безболезненная шишка. Иногда появляется дискомфорт после длительной ходьбы. |
| 2 (средняя) | 25-35 | Выраженное искривление, трудности при ходьбе в обуви на каблуках и с узкими носами. Возможны боли, натоптыши, повторяющиеся воспаления сустава. |
| 3 (тяжелая) | Более 35 | Резко выраженная деформация, проблемы при подборе обуви, сложности при стоянии и ходьбе, изменения походки. Типичны частые боли, мозоли, натоптыши, сопутствующие изменения ступни. |
Лечение вальгусной деформации первого пальца стопы
Единственным способом исправить выраженный вальгус является оперативная коррекция. Консервативные методики применяются преимущественно на начальных стадиях деформации. Лечение Hallux Valgus осуществляет ортопед.
Основной метод определения степени патологии – рентгеновские снимки, которые выполняются в двух проекциях с нагрузкой. Дополнительно врач может назначить плантографию, КТ, МРТ, другие исследования.
 Рентгеновский снимок вальгусной деформации первого пальца стопы.
Рентгеновский снимок вальгусной деформации первого пальца стопы.
Операция по исправлению Hallux valgus
Хирургическое лечение показано при средней и тяжелой степени вальгусной деформации большого пальца стопы. По желанию больного для устранения косметического дефекта иногда оперируют легкую степень. Существует множество методик удаления шишки:
- резекция экзостоза;
- остеотомия;
- перемещение сухожилия по Мак-Брайду и другие.
Подробнее об операциях на косточку мы рассказали в отдельной статье.
Вмешательство проводится обычным методом либо путем чрескожной коррекции (с использованием небольших проколов). Возможно иссечение нароста лазером. На боковой поверхности или тыле ступни делают один либо несколько разрезов. Шишку срезают, иногда создают искусственные переломы основной фаланги или 1 плюсневой кости, отломки фиксируют винтами.
Сколько стоит удалить шишку на ноге?
При начальной стадии Халюс Вальгус операция длится 30-40 минут, при тяжелой деформации – до полутора часов. Стоимость традиционных вмешательств составляет 15-30 тысяч рублей, при большом объеме, применении современных технологий доходит до 70 тысяч рублей.
Реабилитация после удаления вальгуса
Восстановление после удаления шишки длится около 2 месяцев. Залогом полного выздоровления является строгое соблюдение рекомендаций ортопеда. При игнорировании правил реабилитации в отдаленном периоде после операции могут развиваться осложнения – повторное образование вальгусной деформации или ограничение движений в суставах в течение всей жизни.
Какую обувь носить после операции
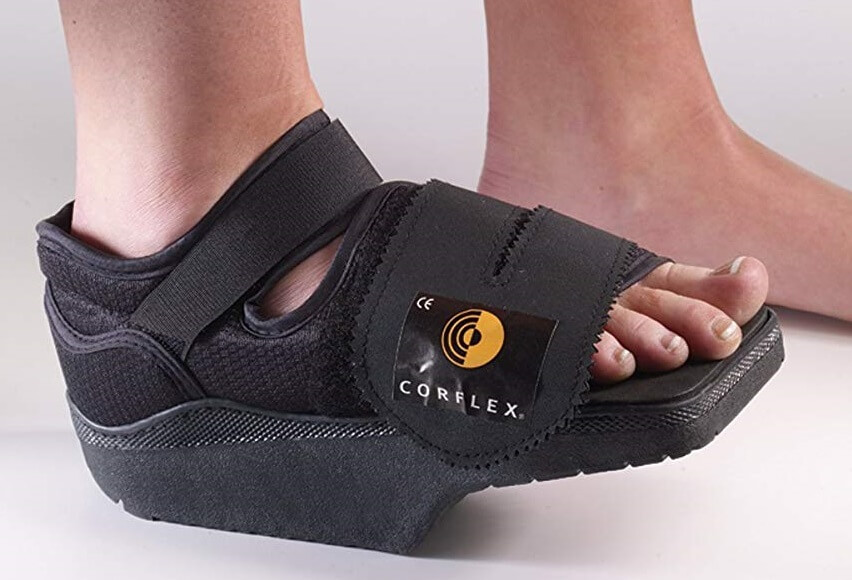 Ортопедическая обувь для восстановления после удаления вальгуса.
Ортопедическая обувь для восстановления после удаления вальгуса.
Со вторых суток разрешается ходить в туфле Барука. До уменьшения отека следует передвигаться по минимуму, основное время больной лежит с приподнятой ногой. Через 2 недели ограничения ходьбы отменяют. Использование ботинка Барука остается обязательным в течение 1-1,5 месяцев после иссечения косточки. Затем можно носить свободные кроссовки либо ботинки с широкими носами.
От каблуков нужно отказаться на полгода.
Можно ли после операции делать массаж?
Массаж можно делать после полного заживления раны. Для улучшения кровообращения и оттока лимфы массируют всю нижнюю часть конечности. Процедуру начинают с поглаживания. Затем круговыми движениями разминают подошвенную и тыльную поверхности ноги. Обхватывают голеностопный сустав руками, двигаются к колену. На заключительном этапе снова выполняют поглаживания.
ЛФК для стоп с винтами
Лечебная физкультура является обязательной частью реабилитационного периода при Халюс Вальгус и начинается с третьей недели после хирургического вмешательства. Вначале палец 3 раза сгибают и разгибают, удерживая в каждом положении на 10 секунд. Упражнения повторяют 3-4 раза в день. Все движения делают аккуратно, не допуская дискомфорта.
Со второго месяца после удаления вальгуса количество повторений увеличивают до 7-8, число подходов – до 6-8 в день. Допускается дискомфорт. Активные движения дополняют пассивными (с помощью рук). Через полтора месяца нужно 5-6 раз в день по 7-8 раз вставать на носочки и сохранять такое положение около 10 секунд.
Полезно ходить по наклонной поверхности, подниматься вверх по лестнице.
Корригирующие повязки
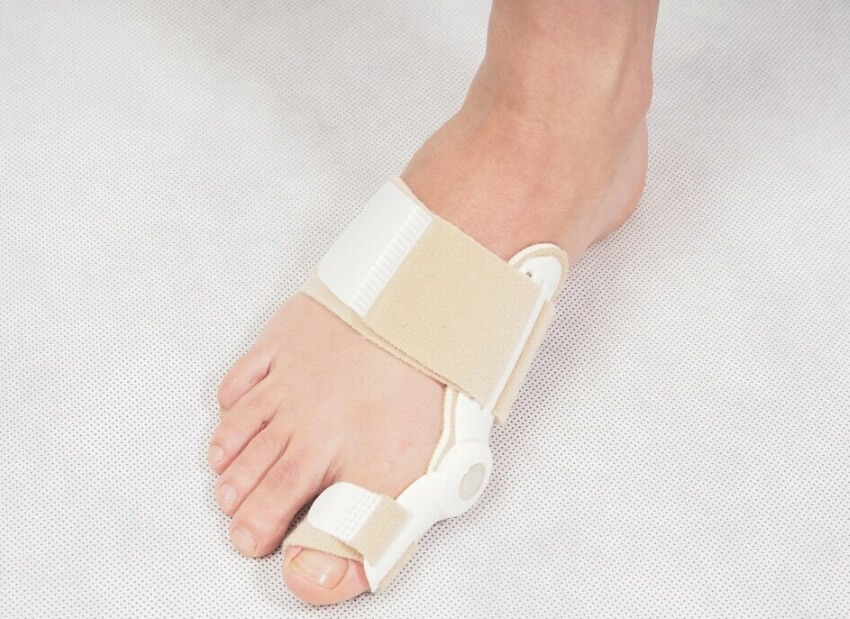 Корригирующий корсет.
Корригирующий корсет.
Корригирующие повязки применяют после прекращения использования башмака Барука. Изделия состоят из двух бандажей, соединенных шарниром, и фиксируют большой палец в положении отведения. Через 1-1,5 месяца повязку заменяют силиконовыми вставками. Нога не должна сдавливаться – это нарушает кровообращение, может стать причиной травм мягких тканей.
Как избавиться от Hallux valgus без операции
На запущенных стадиях вальгусной деформации большого пальца стопы полностью вылечить косточку путем консервативной коррекции невозможно. Все консервативные методы применяются только для устранения болей, предотвращения осложнений и прогрессирования искривления.
Для обеспечения результата лечение нужно начинать при первых признаках появления Халюс Вальгус. Эффективны специальные упражнения, массаж, физиотерапия, ношение ортопедических приспособлений в сочетании с использованием народных средств.
Массаж стопы и большого пальца
Процедуру рекомендуют проводить после теплой ванночки.
- Ногу с деформированным пальцем сгибают в колене и кладут на бедро другой ноги, развернув подошву внутрь.
- Подошву разминают кулаком, попеременно надавливают на различные участки в дистальной части.
- Вальгусную шишку массируют круговыми движениями, затем вытягивают и разминают все пальцы.
- Для стимуляции оттока крови и лимфы ногу обхватывают руками, продвигают ладони от ступни к колену.
Лекарственные средства от деформации
Для устранения воспаления в зоне Халюс Вальгус используют противовоспалительные препараты местного действия: Диклофенак, Ибупрофен другие НПВС.
Образование вальгусной шишки сопровождается развитием артроза и ухудшением местных обменных процессов. Поэтому для улучшения кровотока и стимуляции восстановления тканей применяют Хондроксид, Хондроитин и иные лекарства с хондропротекторным действием.
Существуют специальные комплексные мази против Халлюкс Вальгус, например, Шишка Стоп. Этот крем содержит акулий жир, натуральные масла и экстракты, которые оказывают противовоспалительное действие, устраняют боли, стимулируют регенерацию тканей.
Для уменьшения болей и воспаления можно использовать пластыри, компрессы с прополисом, лопухом и скипидаром, красной глиной и морской солью. Все составы наносят на выпирающую косточку, закрывают повязкой, оставляют на 1-2 часа, потом смывают.
Можно ли исправить вальгус упражнениями?
 Упражнение для стопы с деформированным большим пальцем.
Упражнение для стопы с деформированным большим пальцем.
Упражнения при Халюс Вальгус позволяют укрепить связки и мышцы, обеспечивают положительный эффект при небольших косточках. Лечебную гимнастику проводят после разогрева вальгусной деформации с помощью массажа. Выполняют следующие упражнения:
- Поочередная ходьба на пятках с опорой на наружный и внутренний край ступни.
- Ходьба по массажному коврику.
- Перекатывание упругого мячика.
- Растопыривание и сжимание пальцев стопы в положении сидя.
- Захват предметов (карандашей, салфеток, мелких игрушек).
- Рисование различных фигур в воздухе.
- Растягивание резинки, надетой на большие пальцы, путем разведения стоп.
- Пассивное сгибание и разгибание больного сустава с помощью рук.
Упражнения выполняют ежедневно, завершают свободными потягиваниями, поглаживанием для снятия напряжения в мышцах. Только постоянные нагрузки смогут повлиять на течение заболевания.
Ортопедические приспособления
С учетом материала все приспособления при Hallux valgus делят на три группы: мягкие, полужесткие, жесткие. Мягкие используют в течение дня, полужесткие – до нескольких часов. Жесткие предназначены для фиксации стопы в ночное время.
С учетом типа конструкции различают:
- Межпальцевые вставки — корригируют положение первого пальца на ранних стадиях деформации либо в послеоперационном периоде. Изготавливаются из мягкого силикона.
- Подушечки для подошвы — мягкие изделия, применяемые для улучшения амортизации. Иногда выпускаются с перегородкой, которая устраняет Халюс Вальгус.
- Корректоры и бандажи — рекомендованы при средней и тяжелой стадиях. Могут быть мягкими или полужесткими, удерживают значительную часть ступни. Используются и при вальгусной постановке стоп.
- Ортопедические шины — регулируют вальгусный угол. Используются на поздних стадиях и только в ночное время, поскольку несовместимы с обувью.
Физиотерапия при Халюс Вальгусе
Физиотерапевтические процедуры считаются частью комплексного лечения, хорошо сочетаются с массажем и ЛФК. Применяются следующие методики:
- Парафинотерапия — обеспечивает глубокое прогревание мышц и связок, улучшает кровообращение, активизирует местный обмен.
- Лечебные грязи — обладают тем же действием, что и парафин. Снимают мышечное напряжение.
- Лазеротерапия — способствует расширению капилляров, уменьшению отека и улучшению усвоения белка клетками.
- Ультразвуковая терапия — активизирует обмен веществ и микроциркуляцию в тканях. Стимулирует выработку коллагена. Уменьшает боль и отеки в области вальгусной деформации большого пальца.
- Ударно-волновая терапия — устраняет застойные процессы, стимулирует кровоток, улучшает доставку кислорода и питательных веществ, активизирует регенерацию. Эффективно действует не только на связки и мышцы, но и на костно-хрящевую ткань.
Видео: Лечение деформации и рекомендации ортопедов.
Профилактика вальгусной деформации большого пальца
Профилактика Hallux valgus должна начинаться заблаговременно. Особое внимание необходимо уделять здоровью ног детей, в семье которых есть родственники, страдающие вальгусными шишками на больших пальцах. Косточка образуется при поперечном плоскостопии, поэтому детям и взрослым с этой патологией нужно регулярно выполнять упражнения для укрепления связочно-мышечного аппарата.
Важен подбор правильной обуви – свободной, на устойчивой подошве, изготовленной из натуральных материалов. От каблуков стоит отказаться. Полезно носить супинаторы. При наличии показаний рекомендуется использовать ортопедические стельки. Полезна регулярная, но не чрезмерная физическая активность.
Следует избавиться от лишнего веса, чтобы уменьшить статическую нагрузку.
Источник
Рубрика МКБ-10: M20.4
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M00-M25 Артропатии / M20-M25 Другие поражения суставов / M20 Приобретенные деформации пальцев рук и ног
Определение и общие сведения[править]
Молоткообразная деформация пальцев стоп
К наиболее часто встречаемым деформациям пальцев наряду с вальгусным отклонением I пальца стопы относят молоткообразную деформацию II-IV пальцев.
Этиология и патогенез[править]
Клинические проявления[править]
Молоткообразная деформация пальцев характеризуется сгибательной установкой пальцев в межфаланговых суставах и разгибательной — в плюснефаланговых. Сухожилие разгибателя пальца при этом натянуто. Как правило, деформация развивается по мере увеличения вальгусного отклонения I пальца стопы и поперечного плоскостопия. Молоткообразные пальцы могут располагаться поверх I пальца. На тыльной поверхности проксимального межфалангового сустава часто образуются болезненные мозоли, затрудняющие ношение обычной обуви.
Другие молоткообразные деформации стопы (приобретенные): Диагностика[править]
На рентгенограммах часто выявляют подвывихи и вывихи в плюснефаланговых сочленениях.
Дифференциальный диагноз[править]
Другие молоткообразные деформации стопы (приобретенные): Лечение[править]
Лечение молоткообразной деформации пальцев преимущественно хирургическое. Редрессации, как правило, дают незначительный эффект и не предупреждают развитие рецидивов. Назначение стелек или ортопедической обуви представляет собой паллиативную меру.
При молоткообразной деформации II-IV пальцев, даже если она усугублена вывихом основной фаланги, ампутацию или экзартикуляцию пальца делать нельзя, поскольку она ведет к усилению деформации соседних пальцев. Нельзя также удалять основную фалангу, так как палец становится нестабильным, а это тоже приводит к усилению выраженности деформации соседних пальцев.
Наибольшее распространение получила операция Гомана. Под местной анестезией проводят разрез по тыльной поверхности проксимального межфалангового сустава. Продольно рассекают сухожилие разгибателя пальца вместе с капсулой и надкостницей, разводят их в стороны и вывихивают головку основной фаланги. Головку резецируют, фалангу вправляют и на сухожилие с капсулой сустава накладывают швы, несколько сближая фаланги. Кожу ушивают. Резекция головок фаланг пальцев, однако, может стать причиной боковой разболтанности и последующих вторичных искривлений пальцев.
Операцией выбора считают способ Брагарда, при котором резецируют участок диафиза основной фаланги в средней трети (ближе к дистальной) на протяжении
около 1 см. После устранения деформации пальцев накладывают гипсовую повязку на 4 нед.
Хороший косметический и функциональный результат при отсутствии подвывиха в плюснефаланговых суставах наблюдают после операции, разработанной Г.П. Котельниковым, А.П. Черновым, И.И. Лосевым и Э.М. Кесяном. Операция направлена на устранение молоткообразной деформации II-IV пальцев. Устраняют деформацию пальцев путем удлинения сухожилия длинного сгибателя пальцев.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Ортопедия [Электронный ресурс] : национальное руководство / Под ред. С.П. Миронова, Г.П. Котельникова — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424483.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
