Мкб 10 нефротический синдром рецидив
Утратил силу — Архив
Также:
P-T-027

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Нефротический синдром (N04)
Общая информация
Краткое описание
Нефротический синдром — иммуно-воспалительное поражение клубочков, клинически характеризующееся массивной протеинурией, превышающей 3,0-3,5 г в сутки, гипо- и диспротеинемией, гиперлипидемией, в частности гиперхолестеринемией, и отеками.
Код протокола: P-T-027 «Нефротический синдром»
Профиль: терапевтический
Этап: ПМСП
Код (коды) по МКБ-10:
N04 Нефротический синдром
N04.0 Нефротический синдром, незначительные гломерулярные нарушения
N04.1 Нефротический синдром, очаговые и сегментарные гломерулярные повреждения
N04.2 Нефротический синдром, диффузный мембранозный гломерулонефрит
N04.3 Нефротический синдром, диффузный мезангиальный пролиферативный гломерулонефрит
N04.4 Нефротический синдром, диффузный эндокапиллярный пролиферативный гломерулонефрит
N04.5 Нефротический синдром, диффузный мезангиокапиллярный гломерулонефрит
N04.6 Нефротический синдром, болезнь плотного осадка
N04.7 Нефротический синдром, диффузный серповидный гломерулонефрит
N04.8 Нефротический синдром, другие изменения
N04.9 Нефротический синдром, неуточненное изменение
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
1. По этиологическому фактору:
Первичный (первичные гломерулонефриты):
— мембранозный гломерулонефрит;
— фокально-сегментарный гломерулосклероз;
— гломерулонефрит с минимальными изменгениями;
— мембранопролиферативный гломерулонефрит;
— Ig-A-нефропатия;
— фибриллярный/иммунотактоидный гломерулонефрит
Вторичный:
При системных заболеваниях:
— системная красная волчанка;
— смешанный коллагеноз;
— дерматомиозит;
— пурпура Шенлейн-Геноха;
— системные васкулиты (включая болезнь Вегенера);
— криоглобулинемия.
— инфекционный эндокардит;
— гепатиты В и С;
— ВИЧ;
— малярия;
— токсоплазмоз;
— шистосомиаз.
— сахарный диабет;
— множественные миеломы;
— амилоидоз;
— злокачественные лимфомы;
— карциномы;
— синдром Альпорта;
— пре-, эклампсия;
— гломерулопатия трансплантата;
— медикаменты (препараты золота, пеницилламин и др.).
2. По активности: рецидив, неполная ремиссия, полная ремиссия.
3. По состоянию функции почек — международная Классификация стадий хронических болезней почек (ХБП) (по K/DOQI, 2000 — National Kidney Foundation. K/DOQI clinical practice guidelines for chronic kidney disease: Evaluation, classification and stratification. Part 4, definition and classification of stages of chronic kidney disease. Guideline 1, definition and stages of chronic kidney disease 2000):
— І — СКФ (скорость клубочковой фильтрации) ≥ 90 мл/мин.;
— ІІ — СКФ – 89-60 мл/мин.;
— ІІІ — СКФ – 59-30 мл/мин.;
— IV — СКФ – 29-15 мл/мин.;
— V — СКФ – менее 15 мл/мин.
Факторы и группы риска
1. Инфекции.
2. Лекарства.
3. Аллергические реакции.
4. Генетическая предрасположенность.
5. Солнечная инсоляция.
Диагностика
Диагностические критерии
Жалобы и анамнез
Дебют чаще первично-хронический с появления отеков, обнаружения изменений в анализах мочи в виде протеинурии, возможно с гипертонического криза, возможна связь с перенесенной инфекцией, переохлаждением, вакцинацией и другими аллергическими факторами или без видимых причин. Появляются недомогание, отеки, олигурия, возможна почечная недостаточность острого периода.
Физикальное обследование: выраженные отеки до анасарки, снижение диуреза, возможны как артериальная гипертония (чаще), так и артериальная гипотензия.
Лабораторные исследования
Ускоренное СОЭ, гипопротеинемия, гипоальбуминемия, гиперхолестеринемия, гипер-альфа-2-глобулинемия, повышение СРБ, активный мочевой осадок: протеинурия более 3-3.5г/сут., реже микро-макрогематурия. При вторичном НС: в крови выявляются анти-ДНК, антинуклеарные, антинейтрофильные цитоплазматические и перинуклеарные, антикардиолипиновые и др. антитела, маркеры на вирусные гепатиты В и С.
Инструментальные исследования
При УЗИ: нет специфических диагностических признаков. При резистентности НС к стероидам, наличии неблагоприятных прогностических признаков (персистирующая артериальная гипертензия, гематурия, снижение концентрационной и фильтрационной функций почек в дебюте) в стационарных условиях необходимо проведение чрескожной пункционной биопсии почки, с последующим морфологическим исследованием (световая, иммунофлюоресцентная и электронная микроскопии) и постановкой клинико-морфологического диагноза.
Показания для консультации специалистов
Необходимы консультации: ЛОР-врача, стоматолога, акушер-гинеколога для санации инфекции носоглотки, полости рта и наружных половых органов; окулиста для оценки изменений микрососудов, исключения развития катаракты на фоне гормонотерапии; выраженная артериальная гипертензия, нарушения со стороны ЭКГ и др. являются показанием для консультации кардиолога; при признаках системности процесса — ревматолога; при наличии вирусных гепатитов, зоонозных, внутриутробных и др. инфекции — инфекциониста.
Перечень основных и дополнительных диагностических мероприятий
Минимум обследования при направлении в стационар:
1. ОАМ, с определением уровня креатинина в моче.
2. ОАК.
3. Биохимическое исследование крови — креатинин, мочевина, общий белок, альбумин, трансаминазы, тимоловая проба и билирубин крови.
4. УЗИ почек.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит.
2. Определение креатинина, мочевины, мочевой кислоты.
3. Расчет скорости клубочковой фильтрации по формуле Кокрофта-Голта:
(140 – возраст в годах) х вес (кг) х коэффициент
СКФ, мл/мин. = ——————————————————————-
0.82 х креатинин крови (мкмоль/л)
Коэффициент: для женщин = 0.85; для мужчин =1
4. Определение общего белка, белковых фракций, С-реактивного белка.
5. Определение АЛТ, АСТ, холестерина, билирубина, общих липидов.
6. Определение калия, натрия, хлоридов, железа, кальция, фосфора.
7. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы).
8. ИФА на маркеры вирусных гепатитов А, В, С, Д.
9. ИФА на инфекции (токсоплазмоз).
10. ИФА на фракции комплемента С1q, С3, С4.
11. Общий анализ мочи.
12. Тест-полоски на альбумин-, протеинурию.
13. Креатинин/протеиновый коэффициент в моче (отношение креатинина мочи на уровень белка в той же порции мочи), показатель пересчета для оценки суточной протеинурии.
14. Осмолярность мочи.
15. УЗИ органов брюшной полости.
Дополнительные диагностические мероприятия:
1. Исследование кала на скрытую кровь.
2. Посев мочи с отбором колоний.
3. Электрофорез белков мочи (оценка селективности протеинурии).
4. Исследование мочи на парапротеины (протеины Бенс-Джонса).
5. Исследование крови на криоглобулины.
6. Аудиограмма.
7. Исследование кислотно-основного состояния.
8. Определение АСЛ-О, стрептокиназы.
9. ЭКГ, ЭхоКГ.
10. ПЦР на HBV-ДНК и HCV-РНК.
11. ИФА на ауто-антитела к ДНК, антинуклеарные аутоантитела, антинейтрофильные цитоплазматические и перинуклеарные антитела, антитела к гломерулярной базальной мембране.
12. Коагулограмма 2 (РФМК, этаноловый тест, антитромбин III, функции тромбоцитов).
13. ИФА на содержание иммуноглобулинов А, М, G, E.
14. Определение уровеня циклоспорина А в крови.
15. Допплерометрия сосудов почек.
16. Рентгенография грудной клетки (одна проекция).
17. Компьютерная томография, МРТ.
18. ФГДС.
Дифференциальный диагноз
| Признак | Нефротический синдром | Острый нефритический синдром | Хронический нефритический синдром |
Начало заболевания | Острое или постепенное появление отеков | Острое, чаще после стрептококковой инфекции | Постепенное с выявления изменений в анализах мочи, с повышения АД |
| Отеки | Массивные до анасарки, тестоватые | Умеренные, плотные | Обычно только в дебюте, плотные |
Артериальное давление | Склонность к гипотензии | Гипертензия, быстро регрессирует | Умеренная, поддающаяся лечению |
| Гематурия | Отсутствует | Постоянно, выраженная | Постоянно, умеренная |
| Протеинурия | Более 3-3.5 г/сут. | Менее 3 г/сут. | Менее 3 г/сут. |
| Гиперазотемия | Редко, транзиторная на фоне активности НС | Часто, регрессирует в течение 1-2 недель | Нарастает постепенно с прогрессированием заболевания |
Лечение
Тактика лечения
— своевременная диагностика рецидива (при помощи тест-полосок для мочи) и подавление активности нефротического синдрома (иммуносупрессивная терапия);
— диуретическая;
— антигипертензивная, нефропротективная терапия;
— купирование явлений почечной недостаточности (см. протокол ОПН, ХПН);
— динамический контроль эффективности проводимой терапии, своевременная диагностика токсических проявлений и осложнений терапии.
Немедикаментозное лечение:
— в первые дни режим постельный, затем расширяется до палатного и общего;
— диета с ограничением поваренной соли до 5-6 г/сут. и белка животного происхождения до 0.6-0.8 г/кг/сут.А
На поликлиническом этапе проводится:
1. Поддерживающий альтернирующий курс преднизолонотерапии с постепнным снижением дозы (3-6 мес., редко до 12 мес.).
2. Поддерживающее лечение циклоспорином А в сочетании с небольшими дозами преднизолона (минимум 1 год, до 2-5 лет).
3. Поддерживающий курс лечения циклофосфамидом (2-3 мес.).
4. Поддерживающий курс лечения микофенолатом мофетил (СеллСепт) (1 год и более).
5. Поддерживающий курс лечения азатиоприном (3-6 мес.).
6. Постоянно проводится профилактика и лечение побочных действий (гипокалиемия, остеопороз, инфекции, повышение АД, ухудшение функции почек).
7. Нефропротективная терапия — иАПФ, БРА, статины, коррекция анемии препаратами эпоэтин альфа раствор.
Показания к госпитализации: дебют нефротического синдрома; для установки диагноза, в т. ч. и морфологического (проведение биопсии); а при установленном диагнозе — в случае рецидива; для коррекции иммуносуппрессивной терапии или побочных эффектов от проводимой терапии.
Профилактические мероприятия:
— профилактика вирусных, бактериальных, грибковых инфекций;
— профилактика остеопороза, нарушений электролитного баланса;
— профилактика язвенной болезни при больших дозах стероидов;
— профилактика эклампсии, сердечно-сосудистой недостаточности, ДВС-синдрома.
Дальнейшее ведение, принципы диспансеризации
Цель — максимально длительное поддержание ремиссии НС, сохранение массы действующих нефронов — поддерживающая иммуносупрессия, строгое соблюдение диеты при гипертензии, выраженной протеинурии, длительный прием ингибиторов АПФ, медикаментозная коррекция артериальной гипертензии, контроль креатинина крови, концентрационной и фильтрационной функций почек. При переходе в терминальную почечную недостаточность — программный гемодиализ, трансплантация почки.
Основные медикаменты:
1. Метилпреднизолон, пор. д/и 250 мг, преднизолон, тб 5 мг
2. Циклоспорин А, капс. 25, 50, 100 мг
3. Мофетила микофенолат, капс. 250 мг
4. Фуросемид, амп. 20 мг, фуросемид, тб 40 мг, гидрохлоротиазид, тб 100 мг
5. Фозиноприл, тб 10 мг, эналаприл тб 10 мг, рамиприл тб мг
6. Гепарин, р-р д/и 5000 ЕД/мл фл. 5 мл, фраксипарин, 03 мл шприц-тюбик
7. Дипиридамол, тб 25 мг, пентоксифиллин, амп.
Дополнительные медикаменты:
1. Хлорамбуцил, тб 2 мг
2. Циклофосфамид, пор. д/и 200 мг, циклофосфамид, драже 50 мг
3. Амлодипин, Тб 10 мг, нифедипин, тб 10 мг
4. Эпоэтин альфа раствор для инъекций 1000 МЕ, 10000 МЕ в заранее заполненных шприцах
5. Ампициллин, Амоксициллин + Клавулановая кислота, тб 650 мг, Цефоперазон, фл. 1г, цефтриаксон, фл. 1г, спирамицин, пор. д/и 1500000МЕ фл.
6. Ацикловир, тб 0,2 г, ламивудин, тб 100 мг
7. Итраконазол оральный раствор 150 мл – 10 мгмл
8. Итраконазол 100 мг, капс.
9. Флуконазол, капс. 50 мг
10. Кальцитриол 1,25(ОН2Д3) 0,25 мкг
11. Кальция карбонат, 1-1,6 г/с
12. Кальция глицерилфосфат, тб, калия хлорид, амп.
13. Железа сульфат, капс. 300 мг
14. Атенолол, тб 100 мг
15. Каведилол Тб 25, 50 мг
16. Ранитидин, тб 150 мг
17. Омепразол Тб 20 мг
Индикаторы эффективности лечения:
— снижение или отсутствие активности нефротического синдрома;
— нормализация артериального давления;
— купирование или уменьшение отеков, гиперазотемии;
— восстановление диуреза и показателей гомеостаза;
— санация мочи;
— отсутствие или купирование осложнений.
Профилактика
Первичная профилактика: общая профилактика заболеваний.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Клиническая нефрология: В 2 т. / Под ред. Е. М. Тареева. М., 1983.
2. Nephrologie, Checkliste. B.Grabensee, 1998, Stuttgart, New-York.
3. Badid C., Desmouliere A., Laville M. Mycophenolate mofetil: implications for the
treatment of glomerular disease.// Nephrol. Dial. Transplant.- 2001. — V. 16(9). – P.
1752 — 1756.
4. Dumas R. Glomerulonephrites a g. oissants.// Ann. Pediatr.- 1994.-V.41.-N1.-P.52-
59.
5. K/DOQI clinical practice guidelines for chronic disease: evaluation, classification,
and stratification. Kidney Disease Outcome Initiative. Am J Kidney Dis 2002 Feb;39
(2 Suppl 1): S1-246.
6. I Международный нефрологический семинар «Актуальные вопросы
нефрологии», Алматы, 2006 г;
7. А.Ю. Земченков, Н.А.Томилина. «K/DOQI обращается к истокам хронической
почечной недостаточности». Нефрология и диализ, 2004, №3, с 204-220.
8. Клинические рекомендации для практических врачей, основанные на
доказательной медицине. 2-е издание, ГЕОТАР, 2002.
- 1. Клиническая нефрология: В 2 т. / Под ред. Е. М. Тареева. М., 1983.
Информация
Кабулбаев Кайрат Абдулла улы ГКБ №7 консультант-нефролог.
Канатбаева Асия Бакишевна КазНМУ, кафедра детских болезней леч фак., профессор.
Сарсенова Шынар Абилхановна ГКБ №7 З/о нефрологии.
Наушабаева Асия Еркиновна НЦПиДХ МЗ РК, докторант.
Чингаева Гульнара Нуртасовна КазНМУ, кафедра детских болезней леч. фак., ассистент.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Нефротический синдром.
Нефротический синдром
Описание
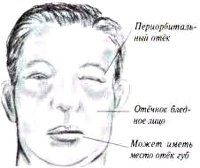
Нефротический синдром — состояние, характеризующееся генерализованными отеками, массивной протеинурией (выше 50 мг*кг/сут или выше 3,5 г/сутки), гипопротеинемиейи гипоальбуминемией (менее 20 г/л), гиперлипидемией (холестерин выше 6,5 ммоль/л). Термин предложен Е. М. Тареевым в 1923 году.
Нефротический синдром (НС) — клинико-лабораторный симптомокомплекс, клинически характеризующийся периферическими или генерализованными отеками вплоть до асцита и анасарки, а лабораторно — протеинурией более 3,5 г/сут или более 50 мг/кг/сут, гипопротеинемией, гипоальбуминемией (ниже 20 г/л), диспротеинемией, гиперлипидемией и липидурией.
Симптомы
Нефротический синдром имеет множество проявлений. Это в первую очередьвысокая протеинурия (обычно более 3,5 г/сут, иногда несколько меньше), гипоальбуминемия ,отеки ,гиперлипопротеидемия ,липидурия иповышение свертываемости крови. Важно отметить, что первичное нарушение — этопротеинурия , которая возникает из-за повышенной проницаемости клубочкового фильтра при повреждении клубочковой базальной мембраны и фильтрационных щелей между ножками подоцитов. Все остальные проявления нефротического синдрома — это следствияпротеинурии , хотя они могут быть налицо при умеренной протеинурии и отсутствовать, когда она очень высока.
Гипоальбуминемия — прямое следствие протеинурии ; уровень альбумина тем ниже, чем больше его экскреция с мочой. Другие причины гипоальбуминемии — распад реабсорбированного альбумина в проксимальных канальцах и недостаточное повышение синтеза альбумина в печени.
Причины образования отеков при нефротическом синдроме не совсем ясны. Наиболее распространенная «гиповолемическая» гипотеза описывает этот процесс так. При гипоальбуминемии снижается онкотическое давление плазмы, что приводит к выходу воды из сосудов в интерстиций. В ответ на уменьшение ОЦК активируется ренин-ангиотензиновая система , повышается симпатический тонус, секреция АДГ растет, а секреция предсердного натрийуретического гормона снижается. Все это приводит к задержке натрия и задержке воды , которая продолжает выходить в интерстиций. Неясно, однако, почему в таком случае развиваются отеки у тех больных, у которых ОЦК повышен, а ренин-ангиотензиновая система подавлена. Вероятно, в таких случаях образование отеков обусловлено задержкой соли и воды.
Гиперлипопротеидемия , как полагают, развивается из-за того, что печень усиливает выработку липопротеидов в ответ на снижение онкотического давления плазмы, а также из-за потери с мочой белков, регулирующих обмен липопротеидов. Уровни ЛПНП и холестерина повышены у большинства больных, а ЛПОНП и триглицеридов — в наиболее тяжелых случаях. Вероятно, хотя и не доказано, что гиперлипопротеидемия способствует развитию атеросклероза и прогрессированию ХПН.
Повышение свертываемости крови имеет несколько причин: потеря с мочой антитромбина III , протеина С и протеина S , усиленный синтез фибриногена в печени , ослабление фибринолиза и повышенная агрегация тромбоцитов. Клинически эти нарушения проявляются ТЭЛА , тромбозами периферических сосудов и тромбоза почечных вен.
Симптомы острого тромбоза почечных вен — внезапная боль в пояснице или животе , макрогематурия , левостороннее варикоцеле (левая яичниковая вена впадает в почечную вену), резкое нарастание протеинурии и падение СКФ. Хронический тромбоз почечных вен обычно протекает бессимптомно. Тромбоз почечных вен особенно часто (до 40% случаев) развивается у больных с нефротическим синдромом при мембранозной нефропатии , мезангиокапиллярном гломерулонефрите и амилоидозе.
Встречаются также белковая недостаточность и микроцитарная гипохромная анемия , которая развивается из-за потери трансферрина и не поддается лечению препаратами железа. Потери сывороточных белков, переносящих витамин D , ведут к авитаминозу D с гипокальциемией и вторичным гиперпаратиреозом , потери транстиретина — к снижению уровня Т4 , иммуноглобулинов — к снижению сопротивляемости инфекциям.
Жажда. Одышка. Отсутствие аппетита. Понос (диарея). Рвота. Судороги. Сухость во рту. Увеличение СОЭ. Эозинофилия.

Нефротический синдром
Причины
Причиной нефротического синдрома может быть только клубочковая протеинурия. Она может возникнуть при любом поражении клубочкового фильтра , когда базальная мембрана или фильтрационные щели между ножками подоцитов повреждаются или теряют отрицательный заряд.
Шесть главных причин, на долю которых приходится более 90% всех случаев нефротического синдрома, — это болезнь минимальных изменений , фокально-сегментарный гломерулосклероз , мембранозная нефропатия , мезангиокапиллярный гломерулонефрит , диабетический гломерулосклероз и амилоидоз.
Лечение
• Диета — при нарушении функции почек ограничение приема жидкости, бессолевая, оптимальное по возрасту количество белка.
• Инфузионная терапия (альбумин, реополиглюкин и др).
• Диуретики.
Мочегонные средства играют большую роль в лечении заболевания почек, однако при бесконтрольном и длительном их применении могут наступить резкая потеря натрия и снижение объема циркулирующей крови, гипокалиемия и метаболический ацидоз. Форсированный диурез с помощью больших доз диуретиков, как и ультрафильтрация, в условиях резкой гипоальбуминемии или выраженной почечной недостаточности может осложниться трудноуправляемым гиповолемическим шоком или дальнейшим снижением клубочковой фильтрации. Поэтому лечение диуретиками рекомендуется проводить максимально кратковременно и возобновлять только в случаях заметного снижения диуреза и нарастания отеков.
Для лечения нефротических отеков обычно применяют фуросемид – 20 – 400 мг внутрь, 20 – 1200 мг внутривенно), который оказывает достаточно мощное и быстрое, хотя и кратковременное, действие. Подобно фуросемиду действует и этакриновая кислота (50 – 200 мг/сут). Слабее действует гипотиазид, диуретический эффект которого наблюдается через 1 – 2 ч после приема 25 – 100 мг препарата. Важную роль в борьбе с отеками играют калийсберегающие диуретики – триамтерен, амилорид, особенно спиронолактоны (альдактон, верошпирон). Верошпирон применяют в дозе от 25 до 200 – 300 мг в сутки, Он наиболее эффектииен в сочетании с тиазидовыми диуретиками, фуросемидом. Отеки – при нефротическом синдроме, обусловленном амилоидозом, отличаются большой резистентностью к мочегонным средствам.
• Гепарин.
• Антибактериальная терапия.
• Кортикостероиды.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
