Миелопатия посттравматическая код мкб
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Диагностика
- Лечение
Названия
Название: Посттравматическая миелопатия.
Посттравматическая миелопатия
Описание
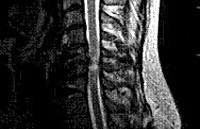
Посттравматическая миелопатия. Хроническое нейродегенеративное заболевание спинного мозга, возникающее после перенесенной спинальной травмы. Клиническая картина заболевания зависит от уровня и характера повреждения, включает сегментарные и проводниковые двигательные и сенсорные расстройства, мышечно-тонические, рефлекторные и тазовые нарушения. Диагностический поиск осуществляется при помощи рентгенологических, электрофизиологических и томографических исследований, при необходимости проводится спинальная пункция и анализ ликвора. Консервативная терапия состоит из сосудистых и нейрометаболических фармпрепаратов, физиотерапевтических методов, массажа и ЛФК. По показаниям возможно хирургическое лечение — спинальная декомпрессия, дискэктомия, стабилизация позвоночника и тд.
Дополнительные факты
Посттравматическая миелопатия развивается в промежуточном и позднем периодах позвоночно-спинномозговой травмы. По некоторым данным она формируется у 28% пациентов с травматическими повреждениями спинного мозга и позвоночника. Учитывая, что более 50% спинальных травм приходятся на людей наиболее трудоспособного и активного возраста (до 45 лет) и в 70-80% приводят к инвалидизации пострадавшего, следует подчеркнуть социальную значимость этой проблемы. Поэтому решение вопросов лечения и реабилитации подобных пациентов является важной задачей, над которой совместно трудятся специалисты в различных областях медицинских знаний — травматологии, неврологии, нейрохирургии, вертебрологии, ортопедии, реабилитологии. В отечественной медицине посттравматическая миелопатия входит в понятие травматическая болезнь спинного мозга.
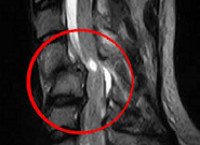
Посттравматическая миелопатия
Симптомы
Запор. Слабость мышц (парез).
Причины
Посттравматическая миелопатия своей первопричиной имеет либо непосредственное повреждение спинного мозга во время травмы позвоночника (спинальная контузия при ушибе позвоночника; травмирование спинномозгового вещества или оболочек мозга отломками при переломе позвонка; проникающее огнестрельное, колотое или резанное ранение; гематомиелия), либо вторичное поражение спинномозговых структур вследствие компрессии спинного мозга или питающих его сосудов посттравматической гематомой, смещенными позвонками при разрыве межпозвонкового диска или подвывихе позвонка.
Как правило, посттравматическая миелопатия формируется на фоне сохраняющейся после травмы позвоночника спинальной компрессии спинного мозга, обуславливающей сдавление его структур или блок субарахноидального пространства. Компрессия может усугубляться прогрессированием спаечного процесса в оболочках спинного мозга, облитерацией субарахноидального пространства, образованием посттравматической кисты или нерассасывающейся гематомы. Если на первый план выходит сдавление питающих спинной мозг сосудов, то посттравматическая миелопатия носит дисциркуляторный (ишемический) характер, поскольку формируется на фоне хронической недостаточности спинального кровообращения.
Посттравматическая миелопатия может носить постоянный резидуальный характер. В других случаях отмечается ее прогредиентное течение с нарастанием неврологического дефицита. К факторам, способствующим прогрессированию миелопатии относят: спаечный процесс в спинномозговых оболочках, стеноз позвоночного канала врожденного характера, наличие межпозвоночной грыжи, пролабирующей в спинальный канал, гиперплазию задней продольной связки, деформацию позвоночного канала и спинного мозга. Прогрессирующая посттравматическая миелопатия наблюдается в нескольких морфологических вариантах. В ее основе может лежать диффузная или локальная атрофия спинномозгового вещества, миеломаляция (очаговый некроз или глиоз), микро- или макрокистозная дегенерация. Возможно сочетание описанных морфологических изменений.
Диагностика
На диагностическом этапе пациент с миелопатией, имеющий в анамнезе травму позвоночника, должен быть осмотрен не только неврологом, но и травматологом. Неврологический осмотр и проведение электрофизиологических исследований (ЭМГ, ЭНГ) помогают установить уровень спинального поражения. Определить состояние костных структур на этом уровне позволяет проведение рентгенографии позвоночника, а лучше — КТ позвоночника. Наиболее исчерпывающую информацию о состоянии спинного мозга на сегодняшний день дает МРТ позвоночника. Она позволяет определить характер спинального поражения, степень компрессии спинного мозга, выявить наличие грыжи диска, эпи- или субдуральной гематомы, гематомиелии. Данные МРТ используются для решения вопроса о целесообразности хирургического лечения. При невозможности использования КТ или МРТ прибегают к контрастной миелографии. Однако этот диагностический метод менее информативен и опасен развитием осложнений.
Посттравматическая миелопатия дифференцируется с сирингомиелией, БАС, опухолью спинного мозга, дискогенной миелопатией, инфекционной миелопатией В некоторых случаях для уточнения диагноза целесообразно проведение люмбальной пункции и исследование цереброспинальной жидкости. При подозрении на сосудистые нарушения рекомендована спинальная МР-ангиография. Наличие тазовых нарушений является показанием к консультации уролога с проведением цистоскопии, цистометрии, ЭМГ мочевого пузыря.
Лечение
В случаях, когда посттравматическая миелопатия имеет стабильное течение, достаточным является консервативное лечение, направленное на улучшение кровообращения и нейрометаболизма на уровне пораженных спинальных сегментов. Из вазоактивных препаратов применяют копламин, кавинтон, папаверин, но-шпу, для улучшения микроциркуляции — пентоксифиллин, экстракт гинкго билоба, никотиновую кислоту. К нейрометаболитам, используемым в комплексной терапии, относятся витамин В1, витамин В6, гидрализат из сыворотки телят. Наряду с фармакотерапией проводят физиотерапевтические процедуры — УВЧ, электростимуляцию, тепловые процедуры (парафинотерапию, озокерит), СМТ, электрофорез, рефлексотерапию и тд Для восстановления утраченной двигательной активности и профилактики контрактур суставов применяют лечебную физкультуру и массаж, при глубоких парезах — механотерапию.
Прогрессирующая посттравматическая миелопатия требует вмешательства нейрохирурга для решения вопроса о наличии показаний к хирургическому лечению. С целью устранения сдавления спинного мозга проводятся декомпрессивные операции — ламинэктомия и фасетэктомия, при наличии посттравматической грыжи осуществляется дискэктомия. По показаниям проводится дренирование посттравматической кисты, устранение посттравматической деформации позвоночного столба, фиксация позвоночника при его посттравматической нестабильности.
Посттравматическая миелопатия, сопровождающаяся тазовыми нарушениями, может потребовать проведения урологических манипуляций — катетеризации мочевого пузыря, его промываний, постановки катетера Фолея. При инфицировании мочевыводящих путей назначается соответствующее антибактериальное лечение.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Миелопатия.
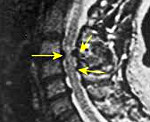
Миелопатия
Описание
Миелопатия. Обобщенное понятие, используемое в неврологии для обозначения различных по своей этиологии поражений спинного мозга, обычно имеющих хроническое течение. Клинически они могут проявляться нарушениями силы и тонуса мышц, различными сенсорными расстройствами, дисфункцией тазовых органов. Задачей диагностического поиска при миелопатии является выявление причинного заболевания. С этой целью проводится рентгенография позвоночника, МРТ, ЭМГ, ЭНГ, ангиография, анализ ликвора, биохимические исследования крови, ПЦР-диагностика и тд Лечебная тактика основана на терапии основного заболевания, симптоматическом лечении и реабилитации при помощи ЛФК, механотерапии, массажа, иглоукалывания и физиотерапии.
Дополнительные факты
Миелопатия является комплексным понятием, включающим в себя любые дистрофические изменения спинного мозга, не зависимо от их этиологии. Как правило, это хронические или подострые дегенеративные процессы, происходящие в результате нарушения кровоснабжения и метаболизма отдельных спинномозговых сегментов. Зачастую миелопатия выступает в роли осложнения дегенеративно-дистрофических заболеваний позвоночника, сосудистой патологии, токсического воздействия, травмы позвоночника, дисметаболических изменений или инфекционных процессов. Поэтому в уточненном диагнозе перед термином «миелопатия» непременно должно стоять указание на природу поражения спинного мозга. Например, «ишемическая миелопатия», «компрессионная миелопатия».

Миелопатия
Классификация
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
• Спондилогенная (в т. Дискогенная) — связана с различными дегенеративными процессами позвоночного столба.
• Ишемическая (дисциркуляторная, атеросклеротическая, сосудистая) — развивается на фоне хронического нарушения спинномозгового кровообращения.
• Посттравматическая. Обусловлена как непосредственной травмой спинного мозга (сотрясение, ушиб), так и с компрессионным воздействием гематомы, смещенных позвонков или их частей при переломе.
• Карциноматозная. Является проявлением паранеопластического поражения ЦНС при лейкемии, лимфоме, лимфогранулематозе, раке легкого и тд онкологической патологии.
• Инфекционная. Встречается при ВИЧ, сифилисе (нейросифилис), болезни Лайма, энтеровирусной инфекции у детей.
• Токсическая. Обусловлена токсическим воздействием на ЦНС. Может наблюдаться при дифтерии.
• Радиационная. Зависит от дозы и времени радиоактивного облучения. Радиационная миелопатия может возникать после лучевой терапии злокачественных новообразований.
• Метаболическая. Редко встречающееся осложнение эндокринных и метаболических расстройств.
• Демиелинизирующая. Результат наследственных или приобретенных демиелинизирующих процессов в ЦНС.
Симптомы
Клинически миелопатия проявляется целым рядом неврологических симптомов, которые практически не имеют специфики, отражающей ее этиологию, и всецело зависят от уровня и степени поражения спинного мозга. В целом миелопатический симптомокомплекс включает периферический парез/паралич с мышечной гипотонией и гипорефлексией, развивающийся на уровне пораженных сегментов; центральный парез/паралич с мышечным гипертонусом и гиперрефлексией, распространяющийся ниже уровня локализации патологических изменений; гипестезиею и парестезию как на уровне поражения, так и ниже его; тазовые нарушения (задержка или недержание мочи и кала).
Слабость в руках. Слабость мышц (парез).
Диагностика
Диагностический алгоритм при выявлении признаков миелопатии направлен на исключение другой, сходной по клиническим симптомам, патологии ЦНС и установление этиологического фактора, лежащего в основе дистрофических изменений спинного мозга. Он включает общий и биохимический анализ крови, рентгенографию позвоночника, МРТ позвоночника, электромиографию (ЭМГ), электронейрографию (ЭНГ), исследование вызванных потенциалов, МР- или КТ-ангиографию спинного мозга, люмбальную пункцию.
По показаниям при отсутствии возможности проведения МРТ в отдельных случаях могут быть выполнены миелография и дискография. При подозрении на инфекционную природу миелопатии проводится исследование крови на стерильность, RРR-тест, ПЦР-исследования, посев спинномозговой жидкости.
В ходе диагностического поиска невролог может привлекать к совместному консультированию других специалистов: вертебролога, фтизиатра, онколога, венеролога; при предположении о демиелинизирующей наследственной миелопатии — генетика.
Лечение
Тактика лечения миелопатии зависит от ее этиологии и клинической формы. Она включает терапию причинного заболевания и симптоматическое лечение.
При компрессионной миелопатии первоочередным является устранение компрессии. С этой целью может быть показано удаление клина Урбана, дренирование кисты, удаление гематомы и опухоли. При сужении позвоночного канала пациент направляется к нейрохирургу для решения вопроса о возможном проведении декомпрессивной операции: ламинэктомии, фасетэктомии или пункционной декомпрессии диска. Если компрессионная миелопатия обусловлена грыжей межпозвоночного диска, то в зависимости от степени протрузии и состояния диска выполняется микродискэктомия или дискэктомия.
Лечение ишемической миелопатии заключается в устранении факторов компрессии сосудов и проведении сосудистой терапии. Поскольку сосудистый компонент присутствует в патогенезе практически любой миелопатии, подобное лечение входит в комплексную терапию большинства больных. Оно включает спазмолитические и сосудорасширяющие средства (дротаверин, ксантинола никотинат, папаверин, винпоцетин), препараты улучшающие микроциркуляцию и реологические свойства крови (пентоксифиллин).
При токсической миелопатии основу лечения составляет дезинтоксикация, при инфекционной — адекватная этиологии антибактериальная терапия. Большие трудности представляет лечение наследственной демиелинизирующей миелопатии и канцероматозной миелопатии при гемобластозах. Зачастую оно сводится к проведению симптоматической терапии.
Обязательными в лечении миелопатии являются препараты, улучшающие метаболизм нервной ткани и снижающие ее подверженность гипоксии. К ним относятся нейропротекторы, метаболиты и витамины (гидролизат мозга свиньи, пирацетам, гемодериват крови телят, вит В1, вит В6). Многим пациентам показана консультация физиотерапевта для оптимального подбора методов физиотерапевтического воздействия: диатермии, гальванизации, УВЧ, парафинотерапии и пр.
С целью увеличения объема двигательной активности, выработки навыков самообслуживания, предупреждения развития осложнений (мышечных атрофий, контрактур суставов, пролежней, застойной пневмонии) с ранних сроков заболевания больным миелопатией показано проведение ЛФК, массажа и реабилитационной физиотерапии (электростимуляция, электрофорез с неостигмином, рефлексотерапия, СМТ паретичных мышц, водолечение). При глубоких парезах ЛФК состоит в выполнении пассивных упражнений и механотерапии.
Прогноз
В случае своевременного устранения сдавления компрессионная миелопатия имеет благоприятное течение: при соответствующем лечении ее симптомы могут в значительной степени редуцироваться. Ишемическая миелопатия зачастую имеет прогрессирующее течение; повторные курсы сосудистой терапии могут на время стабилизировать состояние. Посттравматическая миелопатия, как правило, стабильна: ее симптомы не редуцируются и не прогрессируют. Неблагоприятный прогноз и неуклонно прогрессирующее течение имеют радиационная, демиелинизирующая и карциноматозная миелопатия.
Профилактика
Профилактика миелопатии заключается в предупреждении заболеваний, способных привести к ее развитию. Это своевременное выявление и лечение патологии позвоночника и сосудистых заболеваний; стабильная компенсация эндокринных и метаболических расстройств; предупреждение травматизма, инфекционных заболеваний, интоксикаций свинцом, цианидами, гексахлорофеном и тд.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Категории МКБ:
Болезнь спинного мозга неуточненная (G95.9)
Общая информация
Краткое описание
Миелопатия (греч. pielos — спинной мозг + греч. pathos — страдание) — термин, применяемый для обозначения подострых и хронических поражений спинного мозга (невоспалительного, главным образом дистрофического характера), обусловленных различными патологическими процессами, локализованными нередко вне его. Симптомы миелопатии: гиперрефлексия, рефлекс Бабинского, спастические парезы.
Протокол «Болезнь спинного мозга неуточненная. Миелопатия»
Код по МКБ-10: G95.9
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Приобретенные:
1. Дискогенная (спондилогенная миелопатия).
2. Атеросклеротическая миелопатия.
3. Карциноматозная миелопатия.
4. Посттравмитическая миелопатия.
5. Токсическая миелопатия (при дифтерии, вызванные свинцом, гексахлорфеном, ацетилэтилтетраметилтетралином — АЭТТ, цианидами).
6. Миелопатия при хронических менингитах.
7. Радиационная миелопатия.
8. Идиопатические инцфекционные или постинфекционные (острые, хронические, рецидивирующие, поствакцинальные).
9. Метаболические (при сахарном диабете, диспротеинемиях).
Демиелинизирующие заболевания (генетически обусловленные), вызывающие миелопатию:
1. Лизосомальные болезни накопления.
2. Адренолейкодистрофия.
3. Фенилкетонурия.
4. Митохондральная лейкодистрофия.
5. Ганглиогликозиды.
6. Амиотрофия невральная Шарко-Мари.
7. Гипертрофическая интерстециальная Дежерина-Сотта.
8. Рефсума болезнь.
9. Синдром Руси-Леви.
10. Болезнь Пелицеуса-Мерцбахера.
Диагностика
Диагностические критерии
Жалобы и анамнез: на слабость в конечностях, ограничение активных и пассивных движений, нарушение походки. В анамнезе различные патологические процессы нервной системы и других систем.
Физикальные обследования: неврологический статус — вялые и спастические парезы и параличи; чувствительные, тазовые нарушения и пирамидная симптоматика, трофические нарушения.
Лабораторные исследования:
1. Общий анализ крови с целью исключения анемии, воспалительного процесса.
2. Общий анализ мочи с целью исключения уронефрологической патологии.
3. Микрореакция, реакция Вассермана.
4. Биохимический анализ крови: сахар, холестерин.
Инструментальные исследования:
1. Электромиография. ЭМГ исследование позволяет уточнить топику процесса, но не его этиологию.
2. Рентгенография позвоночника для исключения остеопороза, остеохондроза.
3. Магниторезонансная томография позвоночника и спинного мозга выявляет сдавление спинного мозга, отек или атрофию спинного мозга и другую патологию спинного мозга
Показания для консультаций специалистов:
1. Ортопед — с целью решения вопроса об оперативном лечении (ликвидация контрактур, удлинение конечностей).
2. Нейрохирург — для решения вопроса об оперативном лечении при грыжах межпозвоночных дисков, травматических миелопатиях.
3. Протезист — для оказания ортопедических мероприятий — протезирование, ортопедическая обувь, лангеты, тутора на пораженные конечности.
4. Врач ЛФК для назначения индивидуальных занятий лечебной физкультуры, ортопедических укладок.
5. Врач-физиотерапевт для назначения физиотерапевтических процедур.
Минимум обследования при направлении в стационар:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Кал на яйца глист.
4. АЛТ.
5. АСТ.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Электромиография.
4. Неврологический осмотр.
5. Консультация ортопеда.
6. Консультация протезиста.
7. Нейрохирург.
8. МРТ спинного мозга.
9. Рентгенография позвоночника.
Перечень дополнительных диагностических мероприятий:
1. УЗИ органов брюшной полости.
2. Окулист.
3. УЗИ органов брюшной полости, почек.
4. Педиатр.
5. Компьютерная томография головного мозга.
6. Анализ мочи на обменные нарушения.
Дифференциальный диагноз
Заболевание | Этиология | Патогенез заболевания | Начало, возраст | Клиническая симптоматика | Исход, прогноз |
Дискогенная миелопатия | Остеохондроз позвоночника, срединные и срединно-боковые грыжи диска | Постепенно, на протяжении нескольких лет, увеличение остеофитов сопровождается хронической травматизацией мозговых оболочек, спинного мозга и его сосудов | В возрасте от 40 до 60 лет, чаще болеют мужчины. Наиболее характерный тип течения болезни — медленное нарастание симптомов на протяжении многих месяцев или лет | В типичных случаях в основном проявляется поражением двигательных структур спинного мозга, степень парезов обычно относительна невелика, однако нередки случаи тяжелых тетрапарезов или парапарезов. При шейной локализации — комбинированный спастикоамиотрофичес-кий парез рук, сочетающийся со спастическим парезом ног, пирамидная симптоматика | Стабилизация процесса, гораздо реже — ремиссия |
Атеросклероти-ческая миелопатия | Атеросклероз сосудов спинного мозга | Нарушение кровообраще-ния, ишемия спинного мозга | Заболевают преимуществен-но люди пожилого и старческого возраста | Прогрессирующие спастико-атрофические параличи, разлитые фасцикуляции, бульбарные симптомы при минимальных дефектах чувствительности | Неуклонно прогрессирует, тяжело инвалидизирует больного |
Карциноматоз- | Лимфома, рак легкого, лейкоз и другие онкологические заболевания | Некротическая миелопатия | В любом возрасте, в результате онкологического заболевания. Симптомы проявляются через 6 мес., 3 года после диагностики опухоли | Быстро нарастающая вялая параплегия, которой иногда предшествуют боли в спине и корешковые боли. При восходящем течении могут возникать нарушения дыхания с летальным исходом | Неблагоприят- |
Посттравмати-ческая миелопатия | Травма спинного мозга | Нарушение кровообраще-ния, травматическое поражение | После повреждения спинного мозга развивается различной выраженности спинальный синдром | Параличи или парезы, расстройства чувствительности, тазовые нарушения | Часто присоединяются интеркуррент- |
При хронических менингитах туберкулезного или сифилити- ческого характера | Нейроинфекции туберкулезной, сифилитической этиологии | Вовлечение в процесс сосудов постепенно приводит к их облитерации с развитием ишемических очагов в спинном мозге | Начало постепенное | В зависимости от уровня поражения заболевания проявляется тетра- или парапарезами, выпадением чувствительности, тазовыми нарушениями | Неблагоприят- ный, но в некоторых случаях удается добиться определенного улучшения путем назначения специфической терапии |
Радиационная миелопатия | После лучевой терапии по поводу рака гортани или глотки при применении больших доз облучения | Некроз спинного мозга на почве облитерации спинномозговых артерий | Клиническая картина формируется медленно, через 6-36 месяцев (в среднем 12 месяцев) после облучения области средостения, шеи или головы | Восходящие парестезии, выпадение преимущественно поверхностной чувствительности, спастические парезы и нарушение функций тазовых органов Наряду с признаками поражения шейного отдела спинного мозга длительное время может сохраняться и синдром Броун-Секара | В большинстве случаев неуклонно прогрессирует, приводит к гибели больного, однако иногда процесс может стабилизиро-ваться и даже подвергаться обратному развитию |
Демиелинизи-рующая миелопатия | Наследствен-ный генез | Демиелиниза-ция головного и спинного мозга | В детском возрасте | Признаки поражения головного и спинного мозга. Спастические парезы, пирамидная симптоматика, судороги, задержка психомоторно- | Неуклонно прогрессирую- |
Лечение
Тактика лечения: зависит от клинической формы миелопатии, этиологии заболевания. Лечение основного заболевания. Симптоматическое лечение.
Цель лечения: улучшение двигательной активности, увеличение силы и объема активных движений, предупреждение осложнений (контрактур, атрофий, пролежней), приобретение навыков самообслуживания, социальная адаптация, улучшение качества жизни.
Немедикаментозное лечение
Лечебная физкультура занимает одно из ведущих мест в лечении больных с парезами и параличами. Основная задача лечебных упражнений — тренировка основных параметров двигательной системы, которая заключается в постепенном и дозированном увеличении силы мышечного сокращения, амплитуды. У больных с глубокими парезами при мышечной силе в пределах 1-0 балла, помимо лечения положением применяют пассивные и пассивно-активные упражнения с переходом к активным упражнениям.
Стимулирующий массаж пораженных конечностей, мышц спины. Физиолечение — магнитотерапия, биоптрон, УВЧ на пораженные сегменты спинного мозга, СМТ паретичных мышц, озокеритовые аппликации, электрофорез с прозерином. Иглорефлексотерапия.
Медикаментозное лечение
Лечение основного заболевания.
Кортикостероиды. Чаще всего лечение начинают с преднизолона в дозе — длительное назначение в дозе 0,5-1,5 мг/кг/сут. (до 100 мг в день). Для защиты желудочно-кишечного тракта необходим прием Н2-рецепторов ранитидина (150 мг 2 раза в день) или ингибитор протонных помп омепразола (20 мг/сут.). При длительной кортикостероидной терапии необходимо контролировать вес, артериальное давление, уровень глюкозы и калия в крови. Следует придерживаться низкосолевой диеты с высоким содержанием белка, но низким содержанием жира. Учитывая риск остеопороза, рекомендуют прием препаратов кальция.
Лечение препаратами, действующими на сосудистую систему, улучшающими реологические свойства крови и микроциркуляцию, проводится в виде последовательных курсов, каждый из них длительностью 2-3 недели. Применяются в возрастных дозировках трентал, кавинтон, танакан.
Спазмолитическим, сосудорасширяющим, стимулирующим влиянием на спинной мозг обладает дибазол. Дозировка — 0,001 на год жизни у младших детей до 3 лет, у старших детей применяется в возрастной дозировке. Лечение продолжатся в течение 3- 4 недель, показаны повторные курсы лечения.
Препараты, улучшающие метаболизм: церебролизин, актовегин, пирацетам, пиритинол, гингко-билоба.
Метаболические средства — фолиевая кислота, аевит, оротат калия.
Витаминотерапия: витамины группы В — В1, В6, В12, последний участвует в синтезе нуклеиновых кислот. Витамины В1, В6, В12, вводятся внутримышечно в возрастных дозах, в течение 2-3 недель.
Противосудорожная терапия при эпилептическом синдроме.
Профилактические мероприятия:
— предупреждение контрактур, атрофий, растяжение мышц, ретракции сухожилий, скелетных деформаций — сколиоза, подвывиха и вывиха суставов, эквиноварусной деформации стопы;
— профилактика вирусных и бактериальных инфекций;
Дальнейшее ведение: регулярное занятия ЛФК, ортопедические вмешательства, обучение родителей навыкам массажа, ЛФК, ортопедические укладки.
Перечень основных медикаментов:
— аевит, капсулы
— актовегин, ампулы по 80 мг
— винпоцетин (кавинтон), таблетки 5 мг
— дибазол, таблетки 0,02, 0,005
— пиридоксин гидрохлорид (витамин В6), ампулы 5% 1 мл
— преднизолон, таблетки 5 мг
— ранитидина, таблетки 0,15
— тиамин бромид (витамин В1), ампулы 5% 1 мл
— фолиевая кислота, таблетки 0,001
— цианокобаламин (витамин В12), ампулы 200 и 500 мкг
Дополнительные медикаменты:
— вальпроевая кислота (депакин, конвулекс)
— дриптан 5 мг
— кальций-Д3 Никомед, таблетки
— нейромидин, таблетки 20 мг
— оксибрал, ампулы 2 мл
— омепразола, капсулы 20 мг
— оротат калия, таблетки 0,5
— пентоксифиллин (трентал), таблетки 0,1
— пирацетам, ампулы 5 мл
— танакан, таблетки 40 мг
— церебролизин, ампулы 1 мл
Индикаторы эффективности лечения:
1. Увеличение объема активных движений, мышечного тонуса в пораженных конечностях.
2. Повышение мышечной силы.
3. Улучшение трофики паретичных мышц, двигательных функций.
