Мезентериальный панникулит код мкб
Содержание
- Описание
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Течение и стадии
- Причины
- Лечение
- Прогноз
Названия
Панникулит.
Узловатый панникулит
Описание
Панникулит — ограниченное или распространенное воспаление жировой клетчатки, в первую очередь подкожной.
Симптомы
Панникулит ферментативный обусловлен воздействием панкреатических ферментов, характеризуется болезненными узлами с некрозом подкожного жира. Может сочетаться с артритами, плевральным выпотом, асцитом и.
Системные поражения иногда приводят к смерти.
Тошнота.
Диагностика
Диагноз панникулита устанавливают на основании:
• данных гистологического исследования (признаки жирового некроза).
• повышения уровня активности амилазы и липазы в коже и моче.
Дифференциальная диагностика
Панникулит, обусловленный дефицитом альфа1-антитрипсина, нередко носит наследственный характер и сопровождается эмфиземой легких, гепатитом, циррозом печени, васкулитом, крапивницей.
Панникулит иммунологический нередко развивается на основе различных васкулитов. Ротман-Макаи синдром (липогранулематоз подкожный) нередко является вариантом течения глубокой узловатой эритемы у детей, характеризующийся наличием буллезных узлов, лихорадки.
Дифференциальный диагноз проводят со спонтанным панникулитом Вебера-Крисчена, узловатым васкулитом, узловатой и индуративной эритемой.
Панникулит волчаночный (красная волчанка глубокая, люпус-панникулит) характеризуется глубокими подкожными узлами или бляшками, нередко болезненными и изъязвленными, располагающимися в области проксимальных отделов конечностей, туловища, ягодиц, иногда головы и шеи.
Кожа над очагами поражения обычно не изменена, но может быть гиперемированной, пойкилодермичной или иметь признаки дискоидной красной волчанки.
Гистологически в подкожной клетчатке — картина диффузного лобулярного панникулита.
При прямой иммунофлгооресценции часто выявляются отложения IgG и С, в зоне базальной мембраны эпидермиса.
Дифференцируют со спонтанным панникулитом.
Лечение: синтетические противомалярийные препараты. При распространенных высыпаниях — кортикостероиды внутрь, а при отсутствии эффекта — цитостатики.
Панникулит пролиферативно-клеточный развивается при лимфомах, лейкемии, гистиоцитозе и.
Панникулит холодовой является результатом локализованных изменений после воздействия холода на любом участке тела.
Чаще развивался у детей у углов рта (при сосании сосулек).
Клинически характеризуется плотными узлами розового цвета с нечеткими границами (Ознобление).
Субъективно беспокоят ощущение холода и боль.
Узлы персистируют в течение 2-3 нед. И разрешаются бесследно.
Панникулит искусственный развивается от введения различных препаратов (например, при Олеогранулеме).
Панникулит стероидный наблюдается у детей через 1-14 дней после прекращения общей кортикостероидной терапии.
Проявляется зудящими подкожными узлами диаметром от 0,5 до 4 см, окраска которых варьирует от цвета нормальной кожи до красной.
Высыпания локализуются на щеках, верхних конечностях, туловище.
Лечения не требуется, так как наступает спонтанное излечение.
Панникулит кристаллический обусловлен отложением микрокальцификатов при гиперкальциемии на фоне почечной недостаточности, уратов при подагре, кристаллов после инъекций некоторых лекарственных средств (менеридин, пентазоцин), холестерола из атероматозных бляшек при эмболии.
Панникулит эозинофильный — проявление неспецифической реакции при ряде кожных и системных заболеваний:
• узловатая эритема,.
• васкулиты кожи,.
• укусы насекомых,.
• инъекционная липофатическая гранулема,.
• эозинофильный целлюлит,.
• системная лимфома.
Панникулит спонтанный Вебера-Крисчена (панникулит узловатый ненагнаивающийся лихорадящий рецидивный) — самая частая форма панникулита.
Чаще поражает молодых женщин.
В патогенезе спонтанного панникулита важная роль отводится усилению процесса перекисного окисления липидов.
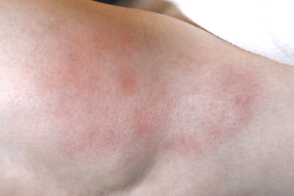
Клинически проявляется единичными или множественными подкожными узлами, располагающимися чаще в области конечностей и ягодиц, реже — на груди, животе, лобке, щеках.
При узловатой разновидности узлы четко отграничены от окружающей ткани, их окраска в зависимости от глубины залегания узлов варьирует от цвета нормальной кожи до ярко-розовой, а диаметр колеблется от нескольких миллиметров до 10 см и более.
Бляшечная разновидность является результатом слияния отдельных узлов в плотноэластический бугристый конгломерат; цвет кожи над ним варьирует от розового до синюшно-багрового.
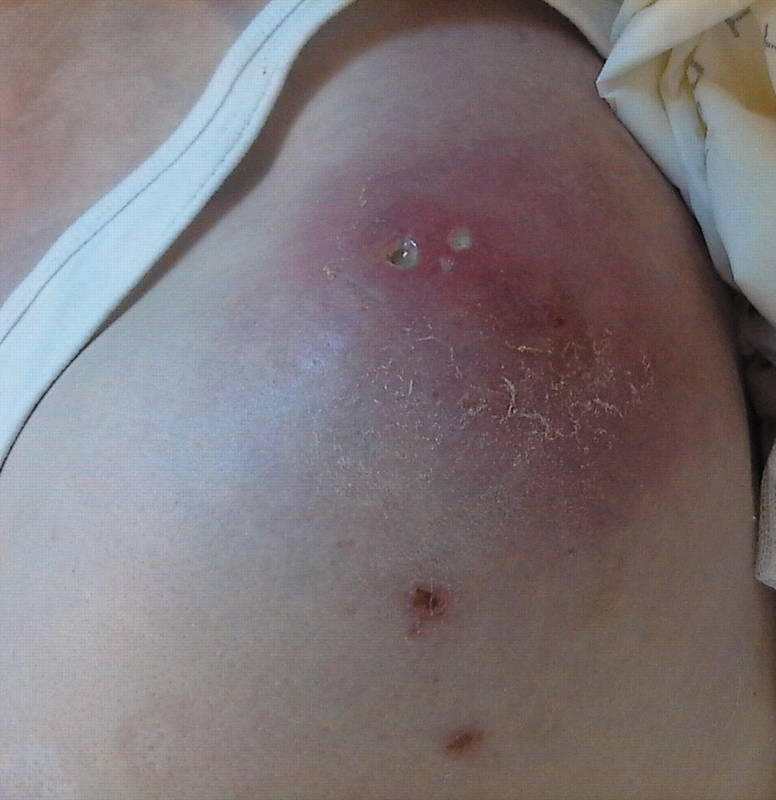
Инфильтративная разновидность характеризуется возникновением флюктуации в зоне отдельных узлов или конгломератов и ярко-красным или багровым цветом; вскрытие очага происходит с выделением желтой пенистой массы.
При системном течении заболевания в патологической процесс вовлекаются подкожная жировая клетчатка забрюшинной области, сальника, жировая клетчатка печени, поджелудочной железы и других органов, что может привести к летальному исходу.
Заболевание продолжается от недели до нескольких лет.
Отдельные элементы регрессируют спонтанно, после чего остается пигментация или рубец.
Течение и стадии
Течение длительное, после регресса высыпаний остается атрофия кожи или липоатрофия.
Течение спонтанного панникулита длительное, рецидивирующее.
Причины
Процесс связывают с ферментопатиями, иммунными нарушениями, внешними Холодовыми и травматическими воздействиями. Панникулит может быть кожным синдромом некоторых системных заболеваний (красная волчанка, саркоидоз и ).
Лечение
Лечение при четкой связи с очаговой или общей инфекций предусматривает назначение антибиотиков широкого спектра. При остром течении в тяжелых случаях применяют глюкокортикоиды, чаще преднизолон до 60—80 мг в сутки. В хроническом варианте показана базисная терапия делагилом или плаквенилом. Местное лечение включает: аппликации 33% раствора димексида, окклюзионные повязки с кортикостероидными мазями, вольтареном-эмульгелем, бутадиеновой мазью.
Прогноз
Прогноз зависит от формы течения заболевания (хроническая, подострая, острая).
Источник
Воспалительные процессы способны развиваться во всех соединительных тканях, в том числе и подкожном жировом слое. Иногда они приводят к образованию жировой гранулемы или панникулиту. Для этой болезни характерна локальная атрофия кожи, разрушение жировых клеток, и замещение их фиброзными, рубцовыми тканями. На участке поражения образуются участки западания кожи, пятна, узлы, гнойные воспалительные очаги. Могут затрагиваться и внутренние органы. Что за болезнь панникулит, каковы её причины, проявления, и как проводится терапия этого заболевания?
Панникулит: виды, признаки, причины и стадии
Панникулит, в зависимости от причины, делится на первичный и вторичный. Первичный П. диагностируется как самостоятельное отдельное заболевание, возникшее, казалось бы, «ниоткуда». Обследование позволяет предположить причины часто наследственного характера. Порой в процессе диагностики выявляются другие скрытые болезни, которые привели к панникулиту. Тогда патология автоматически переводится во вторичный панникулит.
Классификация в МКБ 10
МКБ 10 выделяет следующие типы панникулита:
- Вебера Крисчена (код М35.6);
- шеи и позвоночника (М54.0);
- волчаночный (L93.2);
- неуточненный (М79.3).
К неуточненному относятся все остальные виды панникулита, не вошедшие в МКБ.
Панникулит Вебера Крисчена
Патология первичного типа — идиопатический панникулит Вебера Крисчена развивается спонтанно у людей с избыточным жировым слоем, чаще всего у женщин.
На его долю выпадает до 50% всех заболеваний. Болезнь часто даёт рецидивы. При болезни Вебера Крисчена узлы и бляшки располагаются на ягодицах, бёдрах, молочных железах, животе, спине, верхней области рук. Узлы достигают больших размеров (до 5 см) и могут сливаться в большие конгломераты. Причина болезни не выяснена.
На фото: панникулит Вебера Крисчена.
Вторичный панникулит
Так же часто наблюдается вторичный панникулит, обусловленный различными болезнями, действием некоторых лекарств, криотерапией. В этом случае П. выступает как последствие болезней или каких-то факторов.
Что вызывает панникулит
Чаще всего к панникулиту приводят:
- аутоиммунные заболевания соединительных тканей (красная волчанка, васкулиты — узелковый периартериит, б. Хортона и др.);
- системный артрит;
- нарушения жирового обмена;
- крайняя стадия ожирения;
- заболевания органов (панкреатит, подагра, почечная недостаточность, гепатит, диабет, нефрит);
- инфекционные и вирусные заболевания (стафилококковая и стрептококковая инфекция, грибковые поражения, сифилис);
- злокачественные процессы (лейкозы, опухоли мягких тканей);
- лимфаденит;
- травматические поражения кожи;
- образование послеожоговых и послеоперационных рубцов;
- пластические операции (в частности, неудачно выполненная липосакция);
- применение некоторых схем лечения и медицинских препаратов:
- например, лечение холодом;
- применение пентазоцина или меперидина;
- длительная терапия кортикостероидами (панникулит здесь может проявляться в виде синдрома отмены);
- наследственные и врождённые заболевания (врождённая красная волчанка, легочная недостаточность, недостаток альфа-антитрипсина и др.);
- пониженный иммунитет на почве СПИДа, химиотерапии и др. причин;
- внутривенный прием наркотиков.
Классификация по форме течения
Панникулит имеет разные формы течения: острую, подострую и рецидивную.
- В острой форме панникулита яркие клинические проявления: жар, миалгия и артралгия, висцеральная симптоматика с признаками почечных и печеночных патологий.
- Подострый панникулит имеет более мягкие симптомы. Он сопровождается началом деструктивных процессов в подкожном слое.
- Рецидивный П. возникает при хронической форме, в которую переходит невылеченная болезнь. Проявляет себя периодическим вспышками болезни, после которых наступает ремиссия (период нормального самочувствия).
Классификация по клиническим признакам
Клинически различают четыре формы:
- узловую (в виде единичных узлов мелких и крупных узлов розового, красного, фиолетового цвета);
- бляшечную (множественные бугристые узлы синюшного или багрового оттенка образуют бляшки, расположенные на туловище и конечностях);
- воспалительно-инфильтративную (в подкожном слое возникают абсцессы, которые проникают в более глубокие слои и органы);
- висцеральную, при которой могут поражаться жировые ткани печени, поджелудочной, почек, кишечника и других органов.
Панникулит может иметь смешанную форму течения, при которых узловая форма перетекает в бляшечную и далее в воспалительно-инфильтративную.
Классификации по причинам
Некоторые характерные виды панникулита имеют свои специфические названия по причинам, их вызвавшим:
- Так, панникулит, вызванный лечением, операциями, медицинскими препаратами или наркотиками, называется искусственным П.
- Аутоиммунными патологиями соединительных тканей — иммунологическим.
- Красной волчанкой — волчаночным.
- Подагрой, почечной недостаточностью, приёмом препаратов, превышающих кристаллизацию — кристаллическим.
- Панкреатитом — ферментативным П.
- Наследственными заболеваниями — наследственным панникулитом.
Мезентериальный панникулит
Отдельной редкой разновидностью висцерального П. является мезентериальный панникулит, приводящий к рубцеванию брыжейки — двойной тонкой оболочки, которая покрывает все петли кишечника, прикрепляет их к задней стенке брюшной полости, не допуская перекручивания.
Панникулит обычно является следствием воспалительного процесса в ЖКТ, может привести к тромбозу сосудов и некрозу тканей тонкого кишечника. Наблюдается эта патология нечасто, что является её причиной, доподлинно неизвестно.
Панникулит шеи и позвоночника
Вызывать его могут:
- анкилозирующий спондилоартрит;
- инфекционный спондилит (на почве стрептококкового тонзиллита, ангины, дифтерии, туберкулеза и др. инфекций);
- миозит;
- опухоли позвоночника с метастазами в подкожные ткани;
- травмы и операции.
Но панникулит шеи и позвоночника во врачебной практике достаточно редкие, хотя и очень опасные заболевания.
Волчаночный панникулит
Сочетает в себе типичные симптомы панникулита со специфическим дерматозом при дискоидной красной волчанкой: узлы, бляшки и инфильтраты развиваются на фоне розово-красной шелушащейся эритематозной сыпи.
Для волчаночного панникулита свойственно тяжелое течение с поражением соединительных тканей, суставов и органов.
Стадии панникулита
- В первой стадии П. (воспалительной) в тканях кожи и жира скапливается жидкостный инфильтрат, что проявляется отечностью и симптомами обострения.
- Во второй подострой стадии гистология выявляет некротические участки в подкожном жировом слое, гистиоцитарный фагоцитоз.
- Третья стадия П. проявляет себя образованием: рубцов и спаек; полостей, наполненных жидкостью и коллагеном; кальциевыми подкожными отложениями.
Симптомы панникулита
Рассмотрим клинические признаки при разных формах течениях и видах П.
Острый и подострый панникулит
Острый панникулит напоминает по симптомам ОРВИ, приступ ревматоидного или инфекционного артрита:
- температура больного внезапно вырастает до высоких значений;
- наблюдается головная, мышечная и суставная боли;
- возможны тошнота, рвота, нарушения сна.
Дифференцировать П. от других болезней можно по кожным признакам:
- на коже появляются узлы размером от 5 до 35 мм, наполненные жидкостью и гноем;
- на месте вскрытого и зажившего узла образуются втяжные рубцы и пятна бордового, красноватого, синеватого цвета;
- постепенно узлов становится все больше, и они формируются в бугристые бляшки;
- пятна очень долго не проходят;
- со временем при хроническом П. бляшки переходят в инфильтраты.
Когда отеки узлов уменьшаются, симптомы обострения проходят. Инструментальная диагностика позволяет определить изменение структуры подкожного слоя: кожную атрофию и фиброз жировой ткани. Это симптомы, характерные для подострой стадии.
Хронический рецидивный панникулит
В состоянии ремиссии симптомы общего плохого самочувствия отсутствуют. Новая вспышка П. манифестирует такими же клиническими признаками, как и острый панникулит. Но обострение при хроническим панникулите протекает более тяжёло, так как на этой стадии уже возможны висцеральные симптомы, связанные с поражением тканей печени, сердца, селезёнки, лёгких и др. органов. Наблюдаются:
- гепатомегалия и спленомегалия;
- нарушения сердечного ритма;
- дыхательная недостаточность;
- изменения гемограммы (понижение лейкоцитов, эозинофилия, умеренное увеличение СОЭ).
Образовавшиеся узлы сдавливают, нервные, кровеносные и лимфатические сосуды, приводя к болям, нарушениям кровоснабжения и лимфостазам — отекам в патологических областях из-за плохой циркуляции лимфы.
Инфильтративная и пролиферативная форма П., часто наблюдаемая при онкологических патологиях характеризуется быстрым ростом узлов, их распадом, поражением органов, слабостью больного.
Хронический рецидивирующий панникулит имеет неблагоприятный прогноз, так как рано или поздно приводит к сепсису, гангрене конечностей, циррозу печени и к другим поражениям жизненно важных органов.
Мезентериальный панникулит: симптомы
Для мезентериального панникулита характерны:
- частые боли различной интенсивности в кишечнике;
- при обострении высокая температура;
- тошнота, рвота после приёма пищи;
- похудение.
Поставить правильный диагноз при этом виде П. при помощи рентгена и даже компьютерной томографии часто не удаётся. Обычно подозревают совсем другие заболевания: рак, спайки кишечника, язву, энтероколит и др.
Симптомы шейного панникулита
Шейный панникулит хоть редкое, но весьма опасное заболевание, так как может в запущенной форме привести к сдавливанию позвоночной артерии, развитию ишемии и необратимым изменениям мозга.
Заподозрить шейный панникулит можно при следующих симптомах:
- острые боли и отеки в шее на фоне высокой температуры;
- ограничение подвижности шейного отдела;
- бугристая кожная поверхность, пятна, втяжения кожи в шейной области;
- головные боли, головокружения;
- темнота в глазах, плавающие предметы в зрительном поле;
- нарушения слуха;
- расстройства памяти, умственных способностей и другие явления деменции.
Ещё одно осложнение шейного панникулита — инфильтративное воспаление оболочек спинного мозга, развитие восходящей инфекции и менингит. В этом случае П. развивается стремительно и быстро приводит к летальному исходу.
Диагностика и лечение панникулита
Панникулит из-за своего полиморфизма обследуется у целого ряда специалистов: терапевтов, дерматологов, ревматологов, хирургов, гастроэнтерологов и т. д. Начинать обследование необходимо у терапевта.
Лабораторное и инструментальное обследование
Назначаются:
- лабораторные анализ (общая гемограмма крови, бактериологический анализ, печеночные, панкреатические пробы, анализы мочи, иммунологические анализы);
- УЗИ органов, рентген, КТ или МРТ;
- биопсия подкожных тканей с последующей гистологией.
При волчаночном панникулите берут анализы:
- антинуклеарный фактор;
- уровень комплемента (на активность белков сыворотки);
- на антитела (специфические иммуноглобулины).
Лечение консервативное и хирургическое
Лечение панникулита должно быть комплексным:
- противоинфекционная, антивоспалительная и противоотечная терапия (антибиотики пенициллиновой группы или ШСД, НПВС, антивирусные препараты, глюкокортикостероды, циклофосфан);
- хирургическое удаление узлов, вызывающих компрессию сосудов;
- вскрытие и удаление абсцессов, гнойников, флегмон с промыванием полостей дезинфицирующими растворами;
- дезинтоксикация (прием сорбентов, переливание плазмы);
- антисупрессанты, если причина панникулита — аутоиммунное заболевание;
- гепатопротекторы;
- гемодиализ;
- физиотерапия (УФО, УВЧ, УВТ, лазерная терапия);
- витаминотерапия и др. методы.
Поведение больного при панникулите
Пациенту с панникулитом необходимо:
- много пить;
- соблюдать постельный режим в период обострений;
- придерживаться диеты, ограничивающей жирную, соленую, белковую, жареную пищу;
- кушать много овощей и фруктов;
- отказаться от алкоголя и курения;
- следить за своим весом;
- постоянно наблюдаться у врача.
Выполнение всех этих условий при панникулите улучшит прогноз и приведет к выздоровлению.
Оценка статьи:
(Пока оценок нет)
Загрузка…
Источник
Этиология и эпидемиология
В качестве пускового механизма в возникновении панникулитов рассматривают различные инфекции,травмы,лекарственную непереносимость. Например,стероидный вариант,наблюдаемый у детей через 1–2 нед после прекращения глюкокортикоидной терапии. Холодовой панникулит появляется после воздействия низких температур,а искусственный развивается от введения различных препаратов. Эозинофильный панникулит считают проявлением неспецифической реакции при ряде кожных и системных заболеваний (при укусах насекомых,инъекциях).
Кристаллический панникулит обусловлен отложением микрокальцинатов при гиперкальциемии,гиперурикемии.Большое значение в патогенезе спонтанного панникулита отводят нарушениям процессов перекисного окисления липидов. Антигены разрушенных клеток стимулируют продукцию антител,приводя к нарушению иммунного гомеостаза.
Классификация
Панникулиты искусственно подразделяют на кожные и висцеральные,предлагая для них различные названия: панникулит Вебера–Крисчена для кожного варианта (при отсутствии лихорадки — спонтанный панникулит Ротманна-Макаи),системная болезнь Вебера-Крисчена,или системный узловатый панникулит.
М35.6. Рецидивирующий панникулит Вебера–Крисчена.
М54.0. Панникулит,поражающий шейный отдел и позвоночник.
М79.3. Панникулит неуточненный.
Клиническая картина

Клиническая картина спонтанного панникулита напоминает начало острого инфекционного заболевания или так называемую сывороточную болезнь. Инкубационный период отсутствует,заболевание начинается с недомогания,головной боли,иногда боли в мышцах,суставах и сопровождается лихорадкой различной выраженности (температура тела 37–40 °C). Заболевание протекает приступообразно с ремиссиями разной продолжительности.
Основными клиническими проявлениями панникулитов являются узлы,залегающие в подкожной жировой клетчатке. Узлы могут локализоваться на разной глубине и практически на любом участке кожного покрова. Однако у большинства больных узлы располагаются на нижних и верхних конечностях,ягодицах,реже — на груди и молочных железах,животе,кистях,лобке,щеках. Они редко бывают единичными,чаще имеют диссеминированный,множественный характер. Узлы располагаются изолированно,иногда сливаясь в конгломераты различного
размера и образуя на поверхности обширные опухолевидные очаги с неровной,бугристой поверхностью и расплывчатыми границами. Узлы обычно не вскрываются,при рассасывании на их месте остаются участки атрофии.В некоторых случаях на поверхности единичных узлов или конгломератов появляется флюктуация,узлы вскрываются,выделяя желтоватую пенистую массу.Различают три варианта кожных проявлений спонтанного панникулита:
- узловатый;
- бляшечный;
- инфильтративный.
При узловатой форме единичные и множественные узлы от нескольких миллиметров до нескольких сантиметров в диаметре располагаются изолированно друг от друга,не сливаются,имеют четкие границы. Окраска элементов варьирует от цвета нормальной кожи до ярко-розовой в зависимости от глубины расположения в подкожной клетчатке.
При бляшечной форме отдельные узлы,сливаясь в конгломераты различного размера,занимают иногда всю поверхность голени,бедра,плеча,что может приводить к отеку и выраженной болезненности вследствие сдавления сосудисто-нервных пучков. Поверхность таких бляшек-конгломератов бугристая,границы их расплывчаты,консистенция плотноэластическая,доходящая иногда до склеродермоподобной. Цвет конгломератов от розового до синюшно-багрового.
При инфильтративной форме панникулита на поверхности отдельных узлов или конгломератов появляется флюктуация,цвет очагов становится ярко-красным или багровым. Очаги принимают вид опухолевидных инфильтратов,но в отличие от последних при вскрытии отделяют желтоватую пенистую массу. Больным часто выставляют диагноз «абсцесс» или «флегмона»,хотя при вскрытии очагов обычного гнойного содержимого не получают. Длительность заболевания колеблется от нескольких недель до нескольких
десятков
лет. Она не определяет характера течения болезни и не может служить дифференциально-диагностическим и прогностическим критерием.
Выделяют следующие формы болезни:
- хроническую;
- подострую;
- острую.
При хронической форме спонтанного панникулита независимо от остроты начала заболевания дальнейшее его течение имеет благоприятный для жизни характер. Общее состояние больных обычно не нарушено,а возможные рецидивы,наблюдаемые через различные промежутки времени,не отличаются по тяжести от предыдущих. При хроническом течении ремиссии продолжаются долго. Несмотря на отсутствие изменений во внутренних органах,у большинства больных при обследовании обнаруживают различные отклонения в биохимических
показателях
крови,отражающих функциональное состояние печени.
Подострое течение характеризуется выраженными общими симптомами,заключающимися в длительной гектической лихорадке,нарастающей слабости,изменениях в общем (лейкопения,увеличение СОЭ) и биохимическом анализах крови,указывающих на участие печени в патологическом процессе. Количество кожных высыпаний с каждым рецидивом у некоторых больных уменьшается (в терминальной стадии они могут исчезнуть),а у других больных — увеличивается.
Диагностика
Для диагностики панникулитов ведущее значение отводится тщательному изучению анамнеза и обследованию пациента. При постановке диагноза панникулита необходимо учитывать локализацию высыпаний,связь с возможными инъекциями лекарственных препаратов,инфекцией или травмой. Большую помощь оказывают лабораторные исследования,например,культуральная диагностика (для исключения стрептококкового фарингита при узловатой эритеме),определение концентрации антинуклеарных антител (для исключения люпус-панникулита),α1-антитрипсина
(для выявления панникулита,вызванного дефицитом ингибитора протеиназ). Решающее значение имеют биопсия кожи и иммуногистологическое исследование,которые показаны при пролиферативных заболеваниях. Рентгеновский микроанализ применяют при травматическом панникулите для определения инородных тел.
Гистологическая картина панникулита представлена инфильтрацией гиподермы воспалительными или неопластическими клетками. Эпидермис и дерма в патологический процесс обычно не вовлекаются. Основные изменения отмечаются в подкожной жировой клетчатке в виде очагового неспецифического гранулематозного воспаления с замещением жировой ткани соединительной.Септальные панникулиты характеризуются воспалительными изменениями в основном в соединительнотканных перегородках между жировыми дольками,лобулярные панникулиты
— преимущественным поражением непосредственно самих жировых долек.
В диагностике спонтанного панникулита необходимо учитывать клиническую картину — наличие узлов в подкожной клетчатке,локализующихся преимущественно в местах,богатых жировой тканью (бедра,ягодицы,живот,поясничная область,щеки,молочные железы),динамику течения дерматоза (рецидивирующий характер),нарушение общего состояния (лихорадка,артралгии,миалгии),отклонения в биохимических анализах крови,а также гистопатологические данные (обнаружение «пенистых клеток»).
Лечение
При лечении больных учитывают клиническую разновидность спонтанного панникулита,характер течения дерматоза и общее состояние.
При узловатой и бляшечной формах с хроническим течением назначают курсовой прием витаминов-антиоксидантов: аскорбиновой кислоты в дозе 1–2 г/сут,витамина Е 10–14 мг/сут,аевита по 1 капсуле 2 раза в день,а также поливитаминов (вектрум,витрум,пиковит).
При узловатой,бляшечной и инфильтративной формах спонтанного панникулита с подострым течением назначают антибиотики (преимущественно тетрациклинового ряда),глюкокортикоиды в суточной дозе 30–40 мг до получения терапевтического эффекта,обычно наступающего через 10–12 дней,с последующим постепенным снижением дозы.
При единичных узлах эффективно внутриочаговое введение глюкокортикоидов,например,бетаметазона (дипроспана),так как при их введении в подкожную клетчатку можно не опасаться развития атрофии,появляющейся при подкожных инъекциях. Первые 2–4 обкалывания рекомендуют делать ежедневно в противоположные зоны очага,разделив дозу ампулированного препарата пополам,затем интервалы между инъекциями постепенно увеличивают до 3–5–7 дней. Всего проводят 3–7 инъекций. Курсовую дозу глюкокортикоидов при этом методе лечения
значительно уменьшают по сравнению с приемом внутрь. На узлы накладывают повязки с ихтаммолом (ихтиолом),нестероидными противовоспалительными мазями,например,с индометацином,2–3 раза в сутки или под окклюзионную повязку 1 раз в сутки,возможно проведение фонофореза.
Наибольшие трудности вызывает лечение спонтанного панникулита с острым течением. В этих случаях дозу глюкокортикоидов увеличивают (преднизолон 90–120 мг/сут). В качестве дезинтоксикационных средств применяют гемодез,декстран,раствор Рингера и изотонический раствор натрия хлорида.
Если у больных спонтанным панникулитом выявляют поражение печени,протекающее по типу жировой инфильтрации,целесообразно с самого начала в комплексное лечение включать метионин,фолиевую кислоту,кальция пантотенат,тиоктовую кислоту.
Профилактика
Профилактика включает санацию очагов хронической инфекции,предупреждение травм,в том числе инъекционных,ушибов и простудных заболеваний. Больным с панникулитами следует избегать длительного пребывания на солнце,по возможности ограничить метеовлияния (ветер,холод). После выписки из стационара больные должны находиться под диспансерным наблюдением дерматолога и терапевта. Рекомендуют курсовой прием ангиопротекторов,например,танакан,антистакс,кальция добезилат,витаминов: аскорутин,аевит,компливит,
а также соблюдение диеты с ограничением жиров и углеводов.
Источник
