Лечение синдрома малого сердечного выброса

Синдром малого сердечного выброса – опасное для жизни человека патологическое состояние, возникающее при нарушении работы миокарда и клапанов. Это заболевание приводит к недостаточному кровоснабжению жизненно важных органов – головного мозга, легких, почек. Подобные изменения сопровождаются формированием характерных симптомов: снижение артериального давления, учащение пульса, одышка, а также поражения нервной системы, включающие в себя головокружение, обмороки, психические отклонения.
Во многих случаях пациентам требуется неотложная медицинская помощь, поскольку распространенным осложнением снижения сердечного выброса является отек легких, способный приводить к смерти. В ряде случаев необходимо хирургическое вмешательство, особенно если патология связана с врожденными аномалиями развития клапанного аппарата. Прогноз при заболевании осторожный. Исход зависит от причины недуга, а также своевременности оказания медицинской помощи.
Клинические признаки синдрома малого сердечного выброса
Симптомы поражения связаны с недостаточным питанием органов и гипоксией. Проявления патологии включают в себя:
- Снижение количества перекачиваемой жидкости, то есть уменьшение сердечного выброса. Этот показатель рассчитывается врачом, исходя из характеристик сокращения миокарда, путем умножения ритма на ударный объем.
- Пациенты с патологией страдают от выраженного снижения артериального давления. Оно проявляется общим недомоганием, плохой переносимостью физических нагрузок, частыми головокружениями, а также обмороками. У детей при синдроме малого сердечного выброса отмечается гипотензия, проявляющаяся отставанием в развитии, отказом от еды, плаксивостью. Данный симптом сочетается с учащенным и «нитевидным» пульсом.
- Из-за снижения работоспособности миокарда происходит уменьшение концентрации кислорода в крови. Подобный каскад реакций приводит к нарушению работы многих органов, что особенно заметно у маленьких пациентов. Ребенок с низким сердечным выбросом подвержен высокому риску развития дыхательной недостаточности и отеку легких. Подобные симптомы диагностируются и у взрослых.
- Головной мозг очень чувствителен к концентрации кислорода. Поэтому при малом сердечном выбросе человек страдает от психических нарушений, проявляющихся снижением способности к концентрации внимания, заторможенностью. Распространенными жалобами являются также головокружение, мигрени и обмороки.
- Страдают от уменьшения объема перекачиваемой крови и почки. Болезнь приводит к снижению суточного диуреза – олигурии. Подобная проблема в дальнейшем перерастает в недостаточность функции нефронов.

Причины развития патологии
Синдром низкого сердечного выброса возникает вследствие воздействия различных факторов. Их принято делить на несколько групп:
- Нарушение функции миокарда. Подобная проблема возникает из-за ишемических изменений в мышце, а также может быть результатом воспалительных процессов.
- Несостоятельность сердечных клапанов. Данная причина заболевания часто диагностируется у детей, поскольку во многих случаях является врожденной проблемой.
- Тампонада, возникающая вследствие скопления жидкости в перикарде. Подобное состояние формируется как при острых процессах, например, после травматических повреждений сердечной сумки, так и при хроническом воспалении, поражающем серозные листки.
- Нарушение функции коронарных сосудов. Распространенной причиной развития ишемических процессов в миокарде является тромбоэмболия артерий, питающих мышцу.
- Приводить к формированию низкого сердечного выброса способны не только заболевания сердца. Ряд проблем, затрагивающих дыхательную систему, также провоцирует развитие недуга. Например, легочная гипертензия, возникающая на фоне хронического воспаления или эмфиземы, способна вызывать гемодинамические нарушения.
Патофизиология возникновения заболевания многогранна. Изменение функции сердца происходит по различным причинам. Медики выделяют несколько вариантов гемодинамических нарушений. В ряде случаев уменьшение объема перекачиваемой крови возникает на фоне дисфункции правого желудочка, однако чаще изменяется нормальная работа левых камер. Клиническая картина во многом определяется и тем, в какую фазу сердечного сокращения формируется проблема, – систолическую или диастолическую.
Распространены комплексные нарушения, сопровождающиеся более интенсивными клиническими признаками. Желудочковая дисфункция усугубляется при повышении преднагрузки, то есть силы, воздействующей на миокард перед его сокращением. Подобный каскад реакций формируется как при увеличении давления, так и объема поступающей к кардиальным структурам крови.
Патологические изменения могут возникать и в сосудах туловища, что также приводит к усугублению проблемы. В таких случаях говорят о повышении постнагрузки, связанной с увеличением сопротивляемости артерий и вен. Такие изменения зачастую формируются на фоне хронических поражений легких, а также на более поздних стадиях сердечной недостаточности, сопровождающейся формированием периферических отеков.
Диагностические исследования
Для подтверждения наличия проблемы потребуется обратиться к врачу. При этом синдром малого сердечного выброса зачастую предполагает необходимость неотложной помощи, поскольку может привести к гибели пациента. Для выявления заболевания проводится комплексное кардиологическое обследование. Диагностика начинается с осмотра и аускультации области сердца, сбора анамнеза. Для определения этиологии проблемы потребуется осуществление ЭХО, а также ЭКГ. В ходе проведения исследований врачи выявляют патологии клапанов, коронарных сосудов и проводящей системы. С целью оценки функции других органов используется рентген, анализы крови, а также УЗИ брюшной полости.
Ключевым критерием для постановки диагноза является расчет показателя сердечного выброса. Для этого первоначально потребуется определить ритм работы органа, площадь левого желудочка и его выносящего тракта. Из полученных величин узнают ударный объем. Этот показатель умножают на сердечный ритм и получают количество крови, перекачиваемое кардиальными структурами за минуту.

Эффективные методы лечения
Большинство пациентов с заболеванием нуждается в интенсивной терапии в условиях стационара. Это связано с высоким риском формирования опасных для жизни осложнений. Лечение синдрома малого сердечного выброса предполагает как воздействие на причину его формирования, так и использование поддерживающих средств, направленных на предупреждение развития угрожающих последствий. В ряде случаев пациентам требуется хирургическое вмешательство, что особенно актуально для детей, у которых зачастую диагностируются врожденные пороки развития клапанного аппарата. При легком течении заболевания возможно лечение в домашних условиях при помощи народных средств. Однако использовать нетрадиционные методы рекомендуется только после консультации с врачом.
Обзор препаратов
Медикаментозная поддержка направлена на усиление работы миокарда, нормализацию тонуса сосудов и восстановление реологических свойств крови. Для этого используются следующие средства:
- Для увеличения сердечного выброса применяются такие препараты, как «Допамин» и «Добутамин». Они оказывают положительный инотропный эффект, что способствует восстановлению нормального кровообращения. Медикаменты обладают также умеренным мочегонным действием за счет того, что увеличивают перфузию в почках.
- При уменьшении центрального венозного давления потребуется инфузионная терапия. Выбор раствора осуществляется после получения результатов анализов крови. Используются как кристаллоиды, например, «Натрия хлорид» и «Глюкоза», так и коллоиды, такие как «Реополиглюкин».
- Сердечные гликозиды, к которым относится «Дигоксин» и «Строфантин», способствуют повышению сократительной способности миокарда.
- Если формирование заболевания обусловлено тромбоэмболией коронарных сосудов, потребуется осуществление фибринолитической терапии. Она предполагает применение таких медикаментов, как «Стрептокиназа» и «Гепарин».
Народные рецепты
Лечение в домашних условиях возможно при незначительной выраженности симптомов заболевания.
- Березовые почки известны своим мочегонным действием. Они помогают восстановить нормальный диурез и предупредить развитие отеков. Потребуется половина столовой ложки ингредиента, которую заливают стаканом кипятка и томят на водяной бане 15 минут. После этого раствор настаивают 1–2 часа и остужают. Готовое лекарство принимают в течение дня в три приема.
- Ландыш содержит в себе вещества, относящиеся к группе сердечных гликозидов. Таким образом, растение может быть использовано для усиления работы миокарда. Для приготовления лекарства потребуются сушеные цветки и листья. Ими заполняют полулитровую стеклянную банку на три четверти объема и заливают емкость медицинским спиртом до краев. Смесь настаивают в течение двух недель, после чего принимают по 20 капель средства три раза в день до еды, предварительно растворив его в небольшом количестве воды.
- Трава зверобоя широко используется для лечения сердечной недостаточности. Потребуется три столовые ложки ингредиента залить 500 мл кипятка и настаивать в течение часа. Готовое средство процедить и принимать по столовой ложке два раза в день.
Рекомендации по профилактике
Предупреждение развития патологии сводится к соблюдению принципов здорового образа жизни. Сбалансированное питание, направленное на контроль веса, поможет предотвратить развитие атеросклероза сосудов, который провоцирует возникновение проблем. Важен и отказ от вредных привычек. Положительный эффект имеют регулярные умеренные физические нагрузки. При возникновении симптомов сбоев в работе сердца требуется обратиться за медицинской помощью. Своевременное лечение позволяет предотвратить опасные для жизни осложнения.
Отзывы
Татьяна, 28 лет, г. Воронеж
Сын появился на свет с врожденным пороком сердца. Из-за этого он сильно отставал в развитии, почти ничего не ел. Малыша поместили в детскую реанимацию. Врачи настояли на проведении операции, поскольку у ребенка был выражен синдром малого сердечного выброса. После лечения сын стал идти на поправку. Сейчас продолжаем терапию дома.
Максим, 35 лет, г. Астрахань
После инфаркта у отца развился синдром малого сердечного выброса. Сначала он лечился в стационаре, где ставили уколы и капельницы. Домой отпустили с целым списком препаратов. Мы даже купили папе кислородную подушку, чтобы справляться с гипоксией. Сейчас отец чувствует себя лучше. Врачи говорят, что лечение будет долгим.
Загрузка…
Источник
Стандартное ведение пациентов после кардиохирургических операций и часто встречающиеся послеоперационные сценарии описаны в статьях Интенсивная терапия после АКШ и Интенсивная терапия после клапанной коррекции. Эти принципы ведения пациентов направлены на профилактику синдрома малого сердечного выброса. Эта статья посвящена лечению синдрома малого сердечного выброса.
Содержание:
Некардиальные причины
Окклюзия коронарной артерии или шунта
Оптимизация соотношения доставки и потребности миокарда в кислороде
Улучшение кровоснабжения миокарда
Оптимизация пред- и постнагрузки
Сократимость
Некардиальные причины
- Необходимо диагностировать и корригировать некардиальные причины малого сердечного выброса: гиповолемию, напряженный пневмоторакс, тампонаду сердца, гипоксию, гиперкапнию, ацидоз, анемию, гипотермию, сепсис и электролитные расстройства.
- Гипоксия, ацидоз и гипотермия также могут являться поздними последствиями малого сердечного выброса.
- Если наблюдается постепенное снижение гематокрита, ищите источники кровотечения.
Окклюзия коронарной артерии или шунта
Полная окклюзия коронарной артерии или шунта в течение первых 24 часов после операции встречается не так часто. Чаще наблюдается критический стеноз артерии или шунта. Эти нарушения могут быть вызваны:
- Перегибанием слишком длинного шунта, неудачным (извилистым) расположением шунта.
- Спазмом коронарных артерий или артериальных шунтов. Вазоспазм в послеоперационном периоде может быть обусловлен повышенным α-адренергическим тонусом, введением адренергических препаратов, таких как норадреналин, эффектом отдачи при отмене блокаторов кальциевых каналов, которые пациент получал до операции, высвобождением тромбоксана A2 и воздушными эмболами.
- Тромбозом шунтов. Основная причина – дефекты хирургической техники. К тромбозу шунтов предрасполагают гиперкоагуляционные состояния. Комбинация транексамовой кислоты и апротинина, как было показано, связана с повышением риска тромбоза шунта (см. Препараты крови и прокоагулянты).
- Кроме того, тромбы склоны образовываться в сосудах после эндартерэктомии.
Диагноз
Окклюзия коронарной артерии или шунта приводит к подъему сегмента ST, желудочковым аритмиям, АВ-блокаде и к снижению сердечного выброса. При дифференциальной диагностике следует рассматривать возможные причины сердечного выброса, приведенные в статье Синдром малого сердечного выброса. Нарушения локальной сократимости сердца можно выявить с помощью УЗИ сердца, в том числе чреспищевожной эхокардиографии. Стеноз или окклюзия шунта выявляются с помощью коронароангиографии.
Профилактика
Хорошая оперативная техника (эвертированные анастомозы, профилактика попадания воздуха в коронарное русло, минимум прикосновений к шунтам и эндотелию коронарных артерий). Во многих кардиохирургических ОИТР пациентам проводят инфузию нитроглицерина, чтобы еще больше снизить риск нарушения кровотока по шунтам и коронарным артериям. Поддержание Hb на уровне 80-85 г/л также снижает риск тромбоза и улучшает перфузию микроциркуляторного русла миокарда, поддерживая доставку кислорода на должном уровне.
Лечение
- Оптимизируйте оксигенацию
- Оптимизируйте преднагрузку, сократимость и постнагрузку (см. статьи Оптимизация пред- и постнагрузки и Сократимость).
- Начните инфузию НГ (200 мг в 50 мл 5% глюкозы в начальной дозе 1,5-3 мл/час, или 10-20 мкг/мин, с последующим увеличением дозы при переносимости).
- Если позволяет среднее АД, начните ведение нифедипина (1 мг/час), что имеет значение для артериальных шунтов; при этом контролируйте ЧСС.
- Сохраняющаяся ишемия – показание к применению ВАБК (см. Внутриаортальная баллонная контрпульсация (ВАБК)).
- Рефрактерная ишемия указывает на необходимость повторной операции в течение первых 24-36 часов. В последующем методом выбора считается ангиопластика.
Оптимизация соотношения доставки и потребности миокарда в кислороде
Оптимизируйте преднагрузку, сократимость и постнагрузку.
Как это сделать, подробно описано в следующем разделе. Цель этих мероприятий – увеличить сердечный выброс, минимизировав при этом работу сердца, и, следовательно, потребности миокарда в кислороде. Следует учитывать, что зачастую большее значение имеет направление изменения параметров, а не абсолютные значения.
Напряжение стенки левого желудочка
Наиболее важной детерминантой потребности миокарда в кислороде является напряжение стенки левого желудочка. Чем большее давление должен создать левый желудочек, тем больше его потребность в кислороде. Напряжение стенки левого желудочка определяется пред- и постнагрузкой. Оптимизация этих параметров приводит к тому, что сокращение левого желудочка происходит при меньших систолических и конечно-диастолических объемах левого желудочка и противодействует меньшему сопротивлению. Это наиболее эффективно снижает потребление миокардом кислорода.
Общее периферическое сопротивление
Адекватное артериальное давление не является гарантией адекватного сердечного выброса. Из уравнения расчета ОПСС следует, что АД = СВ*ОПСС. Выраженная периферическая вазоконстрикция, являющаяся результатом гипотермии или рефлекторного ответа на гиповолемию, помогает поддержать адекватное артериальное давление, несмотря на сниженный сердечный выброс. Но такой механизм не всегда рационален. В этом случае может нарушаться кровоснабжение периферических органов, развиваться ишемия кишечника, острый канальцевый некроз и нарушение функции печени. Прогноз при таких нарушениях весьма неблагоприятный. Высокая постнагрузка приводит к увеличению работы сердца и повышению потребности миокарда в кислороде, но не увеличивает диастолическое давление и коронарную перфузию (см. далее).
Аритмии
Сниженная функция миокарда может компенсироваться рефлекторной тахикардией. В этом случае, несмотря на малый ударный объем, поддерживается необходимый сердечный выброс. Тахикардия может являться знаком снижающейся функции левого желудочка и сама по себе обостряет ишемию миокарда. Лечение аритмий, вызывающих малый СВ, обсуждается в статье Фатальные нарушения ритма.
Механическая поддержка
Внутриаортальная баллонная контрпульсация показана при малом сердечном выбросе, не поддающемся медикаментозной коррекции. Она помогает улучшить соотношение доставки кислорода к миокарду и потребностей миокарда в кислороде, так как снижает постнагрузку и улучшает коронарную перфузию.
Улучшение кровоснабжения миокарда
Давление коронарной перфузии равно диастолическому давлению в аорте за вычетом давления в коронарном синусе или в правом предсердии. Кровоснабжение миокарда также зависит от длительности диастолы.
- Если диастолическое давление снижено по причине выраженной вазодилятации, а не вследствие малого сердечного выброса, начните введение норадреналина, чтобы поднять диастолическое давление > 55 мм рт. ст.
- Если диастолическое давление снижено по причине малого сердечного выброса и не возрастает в ответ на оптимизацию преднагрузки, постнагрузки и сократимости миокарда, как правило, для лечения ишемии миокарда необходимо применение ВАБК.
- В обоих случаях следует агрессивно лечить тахикардию, чтобы оптимизировать время диастолического наполнения. Оптимальная ЧСС в послеоперационном периоде составляет 80-100 ударов в минуту (см. Синусовая тахикардия).
Оптимизация пред- и постнагрузки
Преднагрузка
Целью оптимизации преднагрузки является увеличение эффективности сокращения сердца. Считается, что сокращения сердца должны описываться верхней частью кривой Франка-Старлинга, перед выходом зависимости ударного объема от конечно-диастолического объема на плато (см. Сократимость). Понятия пред- и постнагрузки объясняются в статье Определение основных понятий интенсивной терапии.
Определение
Преднагрузка – это мера конечно-диастолической длины мышечных волокон миокарда левого желудочка. Эта длина пропорциональна конечно-диастолическому объему ЛЖ (КДО ЛЖ) и, с некоторым приближением, конечно-диастолическому давлению (КДД ЛЖ). Она определяется давлением наполнения, временем наполнения и комплайнсом желудочка.
- В клинических условиях преднагрузка желудочка оценивается косвенно по ДЛП, ДЗЛА и ДПП (наиболее точный показатель КДД ЛЖ – это ДЛП; ДПП наименее точно отражает КДД ЛЖ).
- Оптимизация преднагрузки проводится с помощью коллоидных плазмозамещающих растворов, что позволяет увеличить преднагрузку, или с помощью петлевых диуретиков, что позволяет снизить ее. Оптимальные показатели: ДПП – 10-14 мм рт. ст., ДЗЛА – 10-14 мм рт.ст., ДЛП – 12-16 мм рт. ст.
- У пациентов с хронической недостаточностью митрального клапана и с гипертрофированными желудочками (стеноз аортального клапана, стеноз митрального клапана, ГОКМП) требуются более высокие значения давлений наполнения. Так, у этих пациентов они могут превышать 20 мм рт. ст.
- Следует учитывать, что зачастую большее значение имеет направление изменения параметров, а не абсолютные значения.
- Если давления наполнения не увеличиваются при восполнении объема, или же увеличиваются, но затем быстро снижаются, это говорит о том, что у пациента, скорее всего, сохраняется относительная гиповолемия, даже если абсолютные значения довольно высокие.
- Если давления наполнения быстро возрастают при восполнении объема и остаются высокими, а системное давление остается на прежнем уровне, это говорит о том, что у пациента гиперволемия, даже если абсолютные значения давлений наполнения относительно низкие.
- У пациентов со сниженной функцией желудочков граница между эуволемией и перегрузкой объемом может быть очень тонкой. У этих пациентов следует применять небольшие объемные нагрузки (< 250 мл коллоидов) и тщательно мониторировать давления наполнения и артериальное давление.
- Избыточная преднагрузка очень опасна по нескольким причинам: она увеличивает напряжение стенки желудочка, что обостряет ишемию, поскольку наблюдается повышение потребности миокарда в кислороде и снижение перфузии миокарда. Это может привести к отеку легких, застою крови во внутренних органах и, возможно, к отеку мозга.
- Отсутствие прироста давления наполнения при адекватном восполнении объема может быть связано с вазодилятацией или явлением капиллярной утечки. Иногда для достижения адекватной преднагрузки необходимо применение вазоконстрикторов в небольшой дозе (норадреналин в дозе 0,03-0,1 мкг/кг*мин) (см. Типичные гемодинамические синдромы).
Постнагрузка
Необходимо оптимизировать постнагрузку. Снижение постнагрузки уменьшает работу сердца. Работа левого желудочка по созданию давления (напряжение стенки левого желудочка) является основной детерминантой потребления миокардом кислорода.
Определение
Постнагрузка – это мера напряжения стенки левого желудочка во время систолы. Она определяется преднагрузкой и общим периферическим сопротивлением сосудов (ОПСС).
- В клинических условиях ОПСС можно рассчитать на основании измерений сердечного выброса и артериального давления (см. Определение основных понятий в интенсивной терапии), а также оценить по пальпации пульса на периферических артериях и по кожной температуре.
- При малом сердечном выбросе использовать вазодилятаторы для снижения постнагрузки следует очень осторожно. Иногда высокое ОПСС является единственным механизмом поддержания артериального давления, и, следовательно, коронарной перфузии, в условиях пограничного сердечного выброса.
- Давление коронарной перфузии равно диастолическому давлению в аорте за вычетом давления в коронарном синусе или в правом предсердии. Избыточное снижение постнагрузки приведет к ишемии миокарда, так как снизит давление в аорте и, следовательно, коронарную перфузию.
- Постнагрузка возрастает при гиповолемии вследствие рефлекторной вазоконстрикции. Возможный способ коррекции такого состояния – осторожная инфузия жидкости.
- Частой причиной повышенного ОПСС в послеоперационном периоде является гипотермия. Согрейте пациента с помощью согревающего одеяла, рассмотрите необходимость применения инфузионных грелок (особенно это важно при необходимости переливания большого объема жидкости).
- Для снижения ОПСС можно использовать различные вазодилятаторы (см. Вазодилататоры). В большинстве ОИТР часто используется НГ, поскольку он также обладает благоприятным влиянием на кровоснабжение миокарда. Нитропруссид натрия – это очень мощный вазодилятатор, однако он не обладает столь благоприятным влиянием на кровоснабжение миокарда, поэтому считается препаратом второй линии для коррекции артериальной гипертензии.
- Некоторые инотропы с вазодилятирующими свойствами также снижают постнагрузку. К ним относятся милринон, допексамин, добутамин и дофамин в небольших дозах (в убывающем порядке по способности снижать постнагрузку). При малом сердечном выбросе следует рассмотреть необходимость назначения этих препаратов.
- Повышение ОПСС (следовательно, и преднагрузки) может потребоваться у пациентов с хорошим сердечным выбросом (СИ>2,5 л/мин*м2) и низким системным давлением вследствие периферической вазодилятации. Таким пациентам показано введение вазоконстрикторов, например, норадреналина в дозе 0,03-0,2 мкг/кг*мин.
- Опасайтесь снижения постнагрузки у пациентов с остаточной обструкцией ВТЛЖ, например, у пациентов с гипертрофией межжелудочковой перегородки, с аортальным протезом малого диаметра, поскольку снижение ОПСС приведет к снижению давления в аорте, уменьшению коронарного кровотока и ишемии миокарда.
Сократимость
Определение
Сократимость (или инотропная функция) – это мера силы сокращения миокардиальных волокон при данных пред- и постнагрузке. Она регулируется аутономной нервной системой и введением инотропных препаратов.
Оптимизация пред- и постнагрузки увеличивает эффективность сокращения сердца.
Сократимость в клинических условиях оценивается по фракции выброса. В послеоперационном периоде для оценки сократимости используется также измерение сердечного выброса. Артериальное давление как таковое не является мерой сократимости.
Способность к изменению сократимость уникальна для сердечной мышцы. Скелетные мышцы не способны быстро изменять свою сократимость. Различные факторы повышают сократимость (обладают положительным инотропным эффектом) или снижают ее (обладают отрицательным инотропным эффектом).
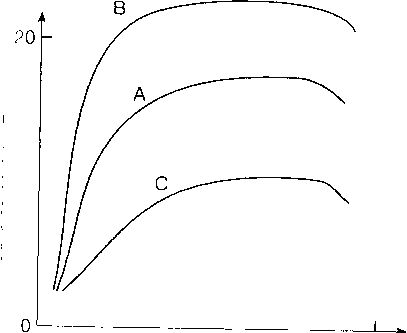
Положительный инотропный эффект
Существует два механизма повышения сократимости. В клинической практике важен первый механизм быстрого реагирования. Он реализуется через стимуляцию α1 и β1-адренорецепторов или через прямое влияние на концентрацию электролитов. Второй механизм менее важен в интенсивной терапии послеоперационного периода. Он развивается в течение нескольких недель и приводит к повышению активности рецепторов АТФ-азы, что обладает таким же влиянием на градиенты концентраций электролитов в миоците. К факторам с положительным инотропным эффектом относятся:
- Стимуляция симпатических нервов (оба механизма)
- Адреналин (агонист α1 и β1-адренорецепторов)
- Норадреналин (агонист α1- и, в меньшей степени, β1-адренорецепторов)
- Дофамин (более слабый агонист α1- и β1-адренорецепторов)
- Добутамин (очень слабый агонист α1-адренорецепторов и более сильный агонист β1-адренорецепторов)
- Эфедрин (слабый агонист α1- и β1-адренорецепторов)
- Метараминол (сильный агонист α1-адренорецепторов и слабый агонист β1-адренорецепторов)
- Милринон (повышает ток Ca2+ внутрь клетки путем подавления инактивации цАМФ)
- Дигоксин (подавляет Na/K-АТФ-азу и повышает внутриклеточное содержание Ca2+)
- Кальций (повышает поступление Ca2+ в клетку).
Отрицательный инотропный эффект
Эти факторы также действуют по различным механизмам: блокируют α1- и β1-адренорецепторы, снижают захват Ca2+, снижают скорость распространения потенциала действия по миокарду и снижают интенсивность энергетически зависимых процессов, контролирующих сокращение. К факторам с отрицательным инотропным влиянием относятся:
- Стимуляция парасимпатической нервной системы
- β–блокаторы и блокаторы кальциевых каналов
- Амиодарон
- Ацидоз
- Гипоксия
- Провоспалительные цитокины
- Электролитные расстройства: ↑↑K+, ↓↓K+, ↓Mg2+, ↓Ca2+
Оптимизация сократимости
Устраните гипоксию и гиперкапнию (см. Дыхательная недостаточность после кардиохирургических операций)
Оптимизируйте перфузию миокарда (см. Лечение синдрома малого сердечного выброса)
Устраните ацидоз и метаболические расстройства (см. Кислотно-щелочной баланс)
Лечите сепсис
Оптимизируйте преднагрузку и постнагрузку (см. Оптимизация пред- и постнагрузки).
Определитесь с инотропной поддержкой (см. Инотропные препараты и Вазопрессоры)
По показаниям используйте механическую поддержку (см. ВАБК).

Источник
