Лечение гепаторенальный синдром при циррозе печени
Тяжелую острую недостаточность почек на фоне выраженного нарушения в работе печени называют гепаторенальным синдромом (ГРС). Это патологическое состояние может стать причиной смерти больного уже через 2 недели. Поэтому при первых признаках заболевания проводят качественную диагностику и принимают меры по экстренному лечению.
Причины возникновения гепаторенального синдрома
Данный синдром был открыт А. Я. Пытелем в 1962 году, а через 20 лет И. Е. Тареева выявила главную причину расстройства – цирроз печени. Нарушения при ГРС заключаются в ослаблении почечного кровотока и сильном расширении сосудов органов брюшной полости. При гепаторенальном синдроме в патогенезе большую роль отводят эндотоксину, который представляет собой липополисахарид кишечных бактерий.

Чтобы лучше понять, чем вызвано данное заболевание, стоит обратиться к его определению. Из материалов Википедии известно, что рассматриваемый синдром возникает у людей со следующими проблемами:
- острая печеночная недостаточность;
- гибель клеток печени из-за повышенного содержания этанола;
- бактериальное воспаление листков брюшины;
- желудочно-кишечные кровотечения на фоне варикоза вен;
- рефрактерный асцит.
Почечная недостаточность в этом случае не связана с такими причинами, как хронические заболевания почек, прием антибиотиков, обструкция мочевыводящих путей.
Частота гепаторенального синдрома у детей не выявлена. Известно, что развитие ГРС у ребенка провоцируют следующие патологии:
- атрезия желчных путей;
- онкологические заболевания;
- вирусный гепатит;
- болезнь Вильсона;
- аутоиммунный гепатит.
Поражение почек происходит при вполне нормальной их работе из-за нарушения ренального артериального кровотока. В них наблюдается уменьшение скорости клубочковой фильтрации на фоне расширения внепочечных артерий, снижение кровяного давления и повышение сопротивления сосудов. Все эти явления вызывают увеличение плазменного уровня ренина, что чревато серьезными и необратимыми изменениями.
Патология развивается преимущественно у взрослых в возрасте от 40 до 80 лет независимо от пола. Гепаторенальный синдром при развитии цирроза печени и асците становится причиной смерти в 10% случаев. Часто летальный исход при ГСР вызван печеночной комой.

Типичные признаки патологии
Клиническая картина заболевания развивается по определенной схеме:
- появляются сосудистые звездочки;
- у мужского пола увеличиваются грудные железы;
- больной быстро утомляется;
- сильно краснеет кожный покров;
- на поверхности век образуются бляшки желто-коричневого цвета;
- происходит деформация суставов на пальцах;
- селезенка и печень увеличиваются в размерах;
- развивается околопупочная грыжа;
- нарушаются вкусовые ощущения;
- слизистые оболочки желтеют;
- растет живот;
- отекают руки и ноги.
Больного по ночам беспокоит бессонница, а в дневное время суток сонливость. У человека портится настроение, нарушается психика, понижается артериальное давление. Наблюдаются жидкий стул и рвота с кровью, уменьшение количества выделяемой мочи.
Симптомы заболевания зависят от вида гепаторенального синдрома. При острой форме патологии происходит стремительное ухудшение состояния человека, проявления заболевания при этом ярко выражены. Хронический синдром протекает в латентной форме. Признаки ГРС проявляются постепенно, скорость их прогрессирования связана с тяжестью первопричины.
При наличии хотя бы 2-3 симптомов из вышеописанной клинической картины необходимо как можно быстрее обратиться к медикам за помощью.
Запрещено самостоятельно принимать какие-либо лекарства или использовать средства народной медицины.
Диагностика
Диагноз печеночно-почечного синдрома ставят после исключения других патологий органов, которые требуют иного лечения и отличаются более благоприятным прогнозом. Важно дифференцировать болезнь от острого канальцевого некроза, нефрита, лептоспироза, анурии. В качестве диагностических методов применяют следующие виды исследований:
- УЗИ мочеполовых органов. Позволяет исключить повреждения почек.
- Биопсия почек. Это крайний метод, который плохо переносится больными.
- Допплерография сосудов почек. С ее помощью оценивают сопротивление русла артерий.
Лабораторная диагностика включает:
- Анализ мочи. Выявляет количество эритроцитов, степень протеинурии, концентрацию натрия, объем мочи за стуки.
- Анализ крови. В случае наличия патологии показывает повышение уровня аммиака и других азотистых шлаков, снижение натриевой концентрации. Эти данные имеют диагностическую ценность при оценке работы печени.
Конечный список инструментальных и клинических анализов определяется лечащим доктором индивидуально, в зависимости от состояния больного и данных анамнеза.
Лечение
При первых симптомах ГРС положена экстренная госпитализация. Терапию назначают нефролог, реаниматолог, гастроэнтеролог. Главной задачей является устранение нарушений гемодинамики, нормализация давления в почечных сосудах, лечение патологии печени.

Использование аппарата искусственная почка для очищения крови во многих случаях нецелесообразно. На фоне запущенной печеночной недостаточности есть риск кровотечения из расширенных вен ЖКТ. Наиболее действенным методом является трансплантация печени. Этот способ позволяет полностью устранить патологический синдром, восстановить функцию почек. Абсолютными противопоказаниями к пересадке органа выступают:
- тяжелые нарушения в работе сердца, легких;
- необратимые изменения ЦНС;
- рак;
- ВИЧ;
- туберкулез;
- вирусный гепатит.
Относительными противопоказаниями являются:
- больные с удаленной селезенкой;
- возраст старше 60 лет;
- тромбоз воротной вены;
- ожирение.
Из-за длинных очередей и отсутствия качественной медицинской помощи многие пациенты умирают до трансплантации печени. Мало найти опытного хирурга и оборудованную клинику, важно отыскать нужного донора. Он должен иметь одну и ту же группу крови с больным и здоровую печень необходимого размера. Ребенку до 15 лет хватит половины одной доли органа взрослого.
В некоторых случаях разрешен забор печени у человека после смерти. В течение всей жизни есть риск ее отторжения. Если орган пересадили от родственника, такая угроза значительно снижается.
Повысить шансы выживания для больных может альтернативное лечение гепаторенального синдрома. Сюда относится:
- прием сосудосуживающих, антибактериальных, антиоксидантных препаратов;
- наложение портосистемного шунта внутри печени;
- экстракорпоральная детоксикация.

Обычно врач применяет следующие схемы лечения:
- «Терлипрессин» и «Альбумин». Вводят внутривенно капельным путем в течение 8–12 часов. Курс назначается доктором в индивидуальном порядке.
- «Альбумин» и «Норэпинефрин». Вводят капельно через вену в течение 5 дней.
- «Мидодрин». Принимают внутрь трижды в день с постепенным увеличением дозы.
- «Ацетилцистеин». Используют 5 дней в случае передозировки «Парацетамолом».
Эти препараты способствуют расширению сосудов почек, их нельзя использовать вместе с медикаментами, содержащими белок. Чтобы облегчить страдания пациента, положены постельный режим, капельное введение витаминов, переливание плазмы донора.
Важную роль в выздоровлении играет диетотерапия. Она заключается в ограничении количества потребляемой жидкости. Необходимо выпивать не более 1,5 л воды. Есть и другие правила питания, которые нужно выполнять в период лечения:
- Для пациентов с печеночной энцефалопатией важно снизить потребление белка.
- Необходимо исключить из рациона жирный творог, сыр, сладости, кофе, чай, жирную рыбу и мясо, бобовые, макароны. Под запретом суррогаты и алкоголь.
- В день нужно съедать не боле 2 г соли.
- Пищу нельзя жарить. Лучше варить и тушить продукты.
- Питание должно быть дробным – до 6 раз в сутки.
- Меню пациента должно основываться на следующих продуктах: рыбное суфле или пюре (нежирные сорта), овощные супы, мягкие фрукты без кожуры, яйца (не более 1 в день), нежирные молочные продукты. Особенно полезны соки из апельсинов и винограда, отвары чернослива и кураги, компоты и кисели.
Народные способы не помогут избавиться от патологического синдрома. Эффективна только пересадка органа, но и она несет много рисков. Поэтому пациент должен соблюдать строгую диету и принимать специально подобранные медикаменты. Необходимо обсудить целесообразность использования нетрадиционных методов со специалистом.
Прогноз и профилактика
Прогноз ГРС в большинстве случаев неблагоприятный. Отсутствие адекватного лечения может привести к смерти пациента в течение 14 дней, иногда срок увеличивается до 3–6 месяцев. Трансплантация печени продлевает жизнь до 3–5 лет, причем до этого времени доживают только 60% больных. При ГРС на фоне вирусного гепатита работа почек улучшается лишь у 4–10% человек. Шунтирующие операции продлевают срок жизни пациента на 2–4 месяца.
Профилактика гепаторенального синдрома включает следующие мероприятия:
- соблюдение дозировки препаратов при асците;
- своевременное выявление электролитных нарушений и инфекций;
- предупреждение заболеваний почек и печени и раннее их лечение;
- отказ от употребления спиртного;
- соблюдение всех рекомендаций лечащего доктора.
Учитывая то, что печеночно-почечная недостаточность выступает осложнением других патологий, следует проводить профилактику заболеваний, входящих в этиологический список.
Загрузка…
Источник
Гепаторенальный синдром — это нарушение работы почек, которое развивается на фоне тяжелой патологии печени с портальной гипертензией и связано с уменьшением эффективной фильтрации в клубочковом аппарате. Основными этиологическими факторами являются цирроз, острые вирусные гепатиты, опухолевое поражение печени. Симптомы неспецифичны: олигурия, слабость, тошнота в сочетании с признаками основного заболевания. Диагностика основана на определении лабораторных маркеров повреждения почек на фоне тяжелого заболевания печени. Лечение включает коррекцию гиповолемии, дисбаланса электролитов, повышение давления в почечных артериях, эффективна трансплантация печени.
Общие сведения
Гепаторенальный синдром – острое быстропрогрессирующее нарушение ренального кровотока и фильтрации в клубочковом аппарате функционального характера, развивающееся на фоне декомпенсированных заболеваний печени. Частота достигает 10% среди пациентов с тяжелыми печеночными заболеваниями, причем через 5 лет от возникновения основной патологии этот показатель достигает уже 40%.
Сложность заключается в малой эффективности консервативного лечения, единственным методом, позволяющим полностью восстановить функции почек, является трансплантация печени. Заболевание характеризуется крайне неблагоприятным прогнозом с высокой летальностью в течение первых недель без оказания эффективной помощи (восстановления печеночных функций).
Гепаторенальный синдром
Причины
Этиология и механизмы развития гепаторенального синдрома изучены недостаточно. Наиболее частая причина патологии у пациентов детского возраста — вирусные гепатиты, болезнь Вильсона, атрезия желчных путей, аутоиммунные и онкологические заболевания. У взрослых гепаторенальный синдром возникает при декомпенсированном циррозе печени с асцитом, его осложнении бактериальным перитонитом, неадекватном восполнении дефицита белка при лапароцентезе (удалении асцитической жидкости), кровотечениях из варикозно расширенных вен пищевода и прямой кишки.
Патогенез
Доказано, что признаки поражения почек возникают при нормальной работе их канальцевого аппарата вследствие нарушения ренального артериального кровотока. Происходит расширение внепочечных артерий, снижение системного кровяного давления, повышение сосудистого сопротивления и как следствие – снижение скорости клубочковой фильтрации. На фоне общего расширения сосудов (вазодилатации) наблюдается выраженное сужение почечных артерий (констрикция). При этом сердце обеспечивает достаточный выброс крови в общее русло, но эффективный ренальный кровоток невозможен по причине перераспределения крови в центральную нервную систему, селезенку и другие внутренние органы.
Вследствие снижения скорости клубочковой фильтрации увеличивается плазменный уровень ренина. Важная роль в возникновении гепаторенального синдрома принадлежит гиповолемии. Ее восполнение кратковременно улучшает ренальный кровоток, однако в дальнейшем повышается риск ЖК-кровотечения из варикозно расширенных вен желудочно-кишечного тракта. В патогенезе синдрома важное место отводится портальной перфузии, повышенной продукции вазоконстрикторов: лейкотриенов, эндотелина-1, эндотелина-2, а также уменьшению выработки почками оксида азота, калликреина и простогландинов.
Симптомы гепаторенального синдрома
Признаки данной патологии на начальной стадии включают малое выделение мочи при проведении водной нагрузки и снижение натрия крови. В случае прогрессирования нарастает азотемия, печеночная недостаточность, артериальная гипотензия, формируется резистентный асцит. При этом пациенты отмечают выраженную общую слабость, утомляемость и снижение аппетита, специфических жалоб нет. Повышается осмолярность мочи, развивается гипонатриемия.
Основные жалобы больных обусловлены тяжелой печеночной патологией: возможна желтушность склер и кожных покровов, пальмарная эритема, асцит (увеличение живота, расширение поверхностных вен, пупочные грыжи), периферические отеки, увеличение печени (гепатомегалия) и селезенки и другие. Данные симптомы появляются еще до поражения почек, при присоединении гепаторенального синдрома признаки нарушения работы клубочкового аппарата прогрессируют быстро.
Выделяют два типа течения гепаторенального синдрома. Первый определяется быстропрогрессирующим ухудшением работы почек (менее 2-х недель), увеличением уровня креатинина крови в 2 и более раза и азота мочевины до 120 мг/дл, олигурией или анурией. При втором типе недостаточность ренальных функций развивается постепенно. Азот мочевины повышается до 80 мг/дл, снижается натрий крови. Данный тип прогностически более благоприятный.
Диагностика
Высокий риск развития гепаторенального синдрома имеется у пациентов с тяжелым гепатологическим заболеванием, сопровождающимся спленомегалией, асцитом, варикозным расширением вен и желтухой, прогрессирующим повышением уровня креатитина и мочевины в биохимическом анализе крови и уменьшением количества выделяемой мочи. Важная роль в диагностике принадлежит допплерографии сосудов почек, которая дает возможность оценить повышение сопротивления артерий. В случае цирроза печени без асцита и азотемии данный признак свидетельствует о высоком риске ренальной недостаточности.
При верификации диагноза специалисты в области клинической гастроэнтерологии и нефрологии опираются на следующие признаки: наличие декомпенсированной печеночной патологии; уменьшение эффективной фильтрации в клубочковом аппарате почек (СКФ менее 40 мл/мин, креатинин крови до 1,5 мг/дл), если нет иных факторов ренальной недостаточности; отсутствие клинических и лабораторных признаков улучшения после устранения гиповолемии и отмены мочегонных средств; уровень белка в анализе мочи не более 500 мг/дл и отсутствие на УЗИ почек признаков повреждения ренальной паренхимы.
Вспомогательными диагностическими критериями являются олигурия (объем выделяемой в сутки мочи менее 0,5 л), уровень натрия в моче меньше 10 мэкв/л, в крови – меньше 130 мэкв/л, уровень осмолярности мочи выше плазменного, содержание эритроцитов в моче не более 50 в поле зрения. Дифференциальная диагностика должна проводиться с ятрогенной (вызванной лекарственными препаратами) ренальной недостаточностью, причиной которой может быть использование диуретиков, НПВП, циклоспорина и других средств.
Лечение гепаторенального синдрома
Терапия осуществляется врачом-гепатологом, нефрологом и реаниматологом, пациенты должны находиться в отделении интенсивной терапии. Главные направления лечения — устранение нарушений гемодинамики, печеночной патологии и нормализация давления в сосудах почек. Диетотерапия заключается в ограничении объема потребляемой жидкости (до 1,5 л), белка, соли (до 2 г в сутки). Отменяются нефротоксические лекарственные средства. Положительный эффект дает применение аналогов соматостатина, ангиотензина II, орнитин-вазопрессина, ведутся исследования по использованию препаратов оксида азота. С целью предотвращения гиповолемии внутривенно капельно вводится альбумин.
Гемодиализ применяется крайне редко, поскольку на фоне тяжелой печеночной недостаточности значительно повышен риск кровотечений из варикозно расширенных вен желудочно-кишечного тракта. Наиболее результативный метод, позволяющий полностью устранить гепаторенальный синдром – трансплантация печени. В условиях прекращения действия этиологического фактора функция почек полностью восстанавливается. При подготовке к планируемой операции возможно применение трансъюгулярного портокавального шунтирования, но как самостоятельный метод лечения данная операция неэффективна.
Прогноз и профилактика
Прогноз при данной патологии крайне неблагоприятный. Без проведения адекватного лечения пациенты с первым типом гепаторенального синдрома погибают в течение двух недель, при втором типе – в сроки от трех до шести месяцев. После пересадки печени показатель трехлетней выживаемости достигает 60%. Улучшение работы почек без трансплантации отмечается лишь у 4-10% пациентов, преимущественно при нарушении функции почек, развившемся на фоне вирусных гепатитов.
Профилактика заключается в предупреждении заболеваний печени, своевременном и эффективном их лечении, адекватном возмещении белков плазмы при проведении лапароцентеза. Соблюдение осторожности в назначении диуретиков при асците, раннее выявление электролитных нарушений и инфекционных осложнений при печеночной недостаточности позволяет предотвратить развитие патологии.
Источник
Гепаторенальный синдром относится к тяжелым последствиям патологий печени. Одновременное поражение двух очень важных органов не может проходить бесследно, и рассматриваемая болезнь серьезно ухудшает состояние человека, имея неблагоприятный прогноз выживаемости. Только интенсивная терапия, а порой и оперативное вмешательство, дает шанс на улучшение самочувствия и обеспечение работоспособности.
Сущность патологии
По своей сути гепаторенальный синдром (ГРС) представляет собой разновидность почечной дисфункции, вплоть до недостаточности, которая провоцируется печеночными патологиями. При этом характерные признаки органического поражения почечных тканей не обнаруживаются. В ряде случаев, в виде исключения, могут фиксироваться определенные повреждения эпителия почечных канальцев, накопление фибрина в клубочках и мелких сосудах, капиллярные тромбозы.
ГРС развивается неожиданно, в острой форме и быстро прогрессирует в результате ухудшения ренального кровотока и уменьшения скорости гломерулярной фильтрации из-за спазмирования сосудов почечного кортикального слоя. С учетом клинических проявлений данная патология имеет несколько синонимов — гепатонефрит, гепатонефроз, почечно-печеночный синдром. В целом, гепаторенальный синдром не имеет специфических симптомов, характерных только для него, а проявляется, как определенная почечная дисфункция. Это обстоятельство существенно затрудняет постановку правильного диагноза, что заставило разработать специальные диагностические критерии.
Болезнь провоцируется патологиями печени декомпенсированной категории. На ранней стадии таких заболеваний рассматриваемый синдром обнаруживается у каждого десятого человека, а уже через 6–7 лет после начала проблем с печенью почечные дисфункции фиксируется более, чем у трети пациентов. Такая реальная картина указывает на достаточно низкие возможности терапевтического воздействия. Прогноз излечения синдрома неутешителен, о чем свидетельствует частота летальных исходов. Наиболее эффективным, современным способом борьбы с болезнью признается трансплантация печени.
Этиология явления
Этиология болезни основывается на осложнениях печеночных патологий, способных спровоцировать нарушение почечного кровотока, почечную гипоксию, поражение почек токсинами, которые не остановлены печенью. Важную роль играют изменения метаболических процессов, в т. ч. ведущих к дисбалансу тромбоксана и простагландинов. Наиболее характерен гепаторенальный синдром при циррозе печени, когда поражающие факторы проявляются достаточно четко.
В качестве основных провокаторов этиологического механизма можно выделить такие причины появления синдрома у взрослых людей:
- асцит, увеличение в кровяной сыворотке азота сверх 31 мг/дл и креатинина более 1,6 мг/дл;
- гиперкалиемия и гипернатриемия;
- появление высокоактивного ренина в кровяной плазме;
- осмолярность маятникового характера;
- повышение уровня норэпинефрина;
- неправильное питание;
- снижение скорости клубочкой фильтрации ниже 49 мл/мин;
- устойчивая артериальная гипертония;
- варикозное поражение пищеводных вен;
- неконтролируемый прием лекарственных препаратов.
Особо выделяется роль таких провоцирующих причин, как перитонит бактериального типа спонтанного развития (почти четверть всех случаев) и чрезмерное удаление жидкости при параценгезе, причем без введения альбумина.
В детском возрасте на лидирующих позициях располагаются такие этиологические факторы:
- атрезия желчевыводящих каналов;
- гепатит вирусного типа в острой форме;
- печеночная недостаточность;
- болезнь Вильсона;
- гепатит аутоиммунного характера;
- онкологические новообразования;
- прием ряда медикаментозных средств (например, Парацетамола).
Почти половина случаев появления гепаторенального синдрома у детей приходится на осложнения вирусного гепатита.
Классификационные признаки
В медицинской практики ГРС принято подразделять на 2 категории:
- Синдром 1 типа. Он имеет достаточно критический прогноз течения и трудно поддается лечению. Наиболее часто он устанавливается у больных с циррозом алкогольной природы и при печеночной недостаточности острого типа. Почти половина всех проявлений синдрома приходится на перитонит, парацентоз и внутренние кровотечения. Патогенез характеризуется стремительным течением, и уже через 10–15 суток развивается острая почечная недостаточность.
- Синдром 2 типа. Наиболее распространенная причина — асцит рефрактерного характера. Симптомы проявляются умеренно, а течение недуга значительно медленнее, чем у патологии 1 типа. Однако при задержке с лечением прогноз также неблагоприятен: продолжительность жизни не превышает 7–8 месяцев.
Механизм развития
Многочисленные исследования показали, что рассматриваемый синдром развивается при нормально функционирующем канальцевом почечном аппарате в результате появления аномального ренального кровотока на фоне печеночных патологий. Патогенез заболевания на начальной стадии связывается с вазодилятацией, т. е. расширением общей сосудистой системы вне почек при констрикции (сужении) почечных артерий. Этот процесс ведет к увеличению сосудистого сопротивления и уменьшению системного давления кровотока, что вызывает падение интенсивности клубочковой фильтрации.
Несмотря на то что сердце продолжает вбрасывать достаточное количество крови, нормальный ренальный кровоток не достигается, т. к. происходит его перераспределение с направлением в селезенку, ЦНС и другие органы. Снижение фильтрационной функции приводит к повышению содержания ренина в кровяной плазме. На фоне указанных процессов развивается гиповолемия, которая способна на короткое время стабилизировать кровоток, но в дальнейшем становится причиной внутренних кровотечений. В патогенезе болезни особо выделяется роль перфузии портального типа, активизации продуцирования вазоконстрикторов (эндотелинов и лейкотриенов) и снижения выделения оксида азота, простогландинов, калликреина.
В целом, патогенез гепаторенального синдрома развивается в 3 основных направлениях;
- Нарушение гемодинамики. На почки приходится почти четверть всего системного кровотока, а потому заболевание ведет к нарушению всей гемодинамики: растут сердечные выбросы, снижается артериальное давление, уменьшается сопротивляемость сосудов на периферии при увеличении резистивности сосудов почек.
- Системная вазодилатация. Клиническая картина включает такие проявления: увеличение количества вазодилататоров, что вызывает снижение общего сосудистого тонуса и проницаемости калиевых каналов; активизация вазоконстрикторных процессов эндогенного характера; уменьшение кровяного объема; увеличение глкагона, блокирующего чувствительность мезентериальных артериол.
- Вазоконстрикция почечных сосудов. Она развивается в таком порядке: возникают спазмы клубочковых артериол за счет активизации системы ренин-ангиотензин-альдостерон. Уменьшается фильтрация, повышается натриевая реабсорция в результате активизации симптоматической нервной системы. Нарушается выработка различных веществ, в частности растет уровень вазопрессина, аденозина, простагландинов, эндотелина. Интенсивное продуцирование лейкоцитов и лейкотриенов приводит к снижению количества мезангиальных клеток. В запущенной стадии развивается почечная ишемия, сопровождающаяся активным выделением тромбоксана.
Симптоматические проявления
Стремительно прогрессирующая болезнь приводит к указанным нарушениям и патологиям, что достаточно четко проявляется выраженными симптомами. Развитие синдрома протекает на фоне серьезных печеночных заболеваний, что отражается в таких специфических печеночных симптомах, как желтушечное проявление на глазных склерах и кожном покрове, асцит, периферические отеки, желудочно-кишечные кровотечения, признаки энцефалопатии.
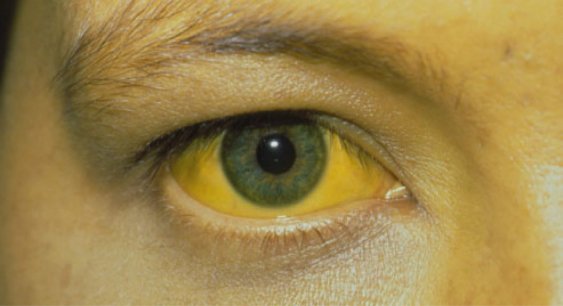
При прогрессировании заболевания появляются жалобы на такие состояния, как:
- общая слабость, ухудшение аппетита и быстрая утомляемость;
- изменение вкусовой чувствительности, или дисгевзия;
- появление деформации на пальцах конечностей по типу «барабанных палочек»;
- огрубление и деформации ногтевых пластин;
- краснота на кожном покрове и слизистых оболочках или эритема;
- ксантелазма, т. е. формирование маленьких бляшек желтоватого оттенка на веках;
- «звездочки» на участках близкого расположения сосудов;
- увеличение размеров печени и селезенки;
- снижение мочевыделения (не более 0,5 л в сутки);
- пупочная грыжа;
- возникновение так называемой «головы медузы», т. е. проявление вен на передней стенке брюшной полости;
- признаки мужской гинекомастии.
Диагностические мероприятия
Для диагностирования гепаторентального синдрома необходимо провести комплексные исследования и дифференцировать заболевание от других почечных недугов. Основанием для подозрения на патологию служат результаты первичного осмотра и изучения анамнеза, а также отношение пациента к группе повышенного риска.
Диагноз ставится после проведения лабораторных и инструментальных диагностических исследований. В части лабораторных исследований изучению подвергаются такие тесты:
- Общий анализ крови. Интерес представляет количественная оценка содержания лейкоцитов, тромбоцитов и гематокрита.
- Биохимический анализ. Цель — оценка уровня креатинина (свыше 134 мкМоль/л) и натрия (не выше 128 мМоль/л).
- Моча. Синдром характеризует такие параметры, как наличие эритроцитов (не более 48 штук в поле зрения), суточный клиренс креатина (менее 39 мл/мин), содержание натрия (менее 18 мМоль/л), протеинурия.
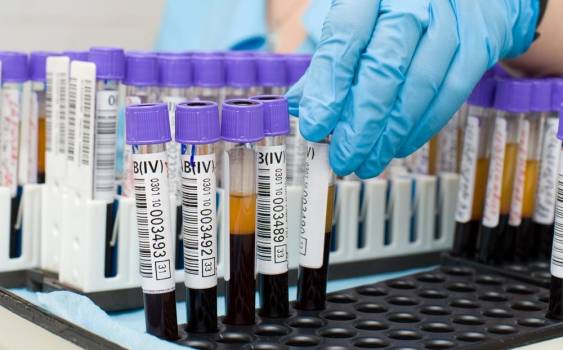
В качестве инструментальных методов широко используется:
- УЗИ — для дифференцирования от иных почечных болезней и нарушений в мочевыводящем канале;
- допплерография — направлена на выявление изменений в сосудистой резистивности;
- почечная биопсия — проводится в крайних случаях и только по усмотрению врача.
Для того чтобы все-таки поставить диагноз гепаторенального синдрома, разработаны критерии оценки результатов диагностических исследований. К категории больших критериев отнесены такие показатели:
- наличие гипертонии портального типа и печеночной недостаточности;
- отсутствие признаков бактериальной инфекции, шока и обезвоживания;
- отсутствие терапии нефротоксического характера;
- протеинурия;
- уровень креатинина в кровяной сыворотке выше 1 мг/дл;
- суточный креатининовый клиренс ниже 39 мл/мин;
- при УЗИ не выявлены иные патологии почек и мочевыводящего канала;
- работа печени не улучшается при введении изотонического раствора в объеме не менее 1,4 л.
Малыми критериями болезни признаются такие показания:
- концентрация натрия в кровяной сыворотке не выше 129 мМоль/л и в моче ниже 9 мМоль/л;
- мочевая осмолярность превышает эти же показатели для кровяной плазмы;
- уменьшение суточного мочевыделения ниже объема 40 мл;
- снижение содержания эритроцитов в моче ниже 129 мМоль/л.
При проведении диагностики важно отделить рассматриваемый синдром от других патологий. Дифференцировать необходимо такие заболевания, как:
- гломерулонефрит;
- острый некроз туберкулезного характера;
- почечные проблемы при использовании препаратов с нефротоксическими способностями, в частности диуретики, ингибиторы АПФ, Дипиридамол, некоторые противовоспалительные средства нестероидного типа.
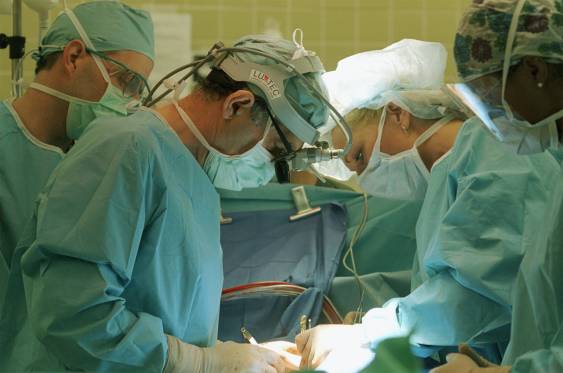
Лечение
Когда диагностирован гепаторенальный синдром, лечение включает обязательную диету и медикаментозную терапию. В тяжелых случаях возникает необходимость оперативного вмешательства. Диета обеспечивается в рамках диетического стола 5а. Он основывается на таких базовых суточных параметрах:
- белки — порядка 95–105 г;
- углеводы — 380–460 г;
- жиры — 68–76 г;
- соль — не более 7 г;
- жидкость — не более 2,2–2,6 л;
- калорийность — 2800–3200 ккал.
При этом запрещаются такие продукты, как сдобные изделия, свежий хлеб, жирное мясо и рыба, консервы, наваристые бульоны, бобовые культуры, макаронные изделия, пряности, острые приправы, копчения, колбаса, субпродукты в любом виде, грибы, маринады, соленья, кофе, шоколад, кремы, жирные торты, кондитерские изделия, кислые плоды, а также фрукты и овощи с большим содержанием клетчатки.
Схема медикаментозной терапии устанавливается с учетом течения синдрома, клинической картины, этиологических особенностей. Прежде всего, организуется витаминотерапия для поддержания работоспособности обоих пораженных органов. Больному вводятся витамины С, В1, В2, В6, В12, РР. Как правило, используются витаминные комплексы.
Наиболее часто назначаются такие категории средств:
- для блокирования вазопрессинга — Терлипрессин или Реместил с приемом через 3,5–5 ч;
- симпатомиметики — Допамин;
- заменители соматостатина для обеспечения вазоконстрикторное воздействия системной направленности — Октреотид, Сандостатин;
- антиоксиданты — Ацетилцистеин;
- контроль процесса гиповолемии обеспечивается путем введения Альбумина.
В качестве дополнительных лечебных мероприятий могут назначаться гемодиализ и антибактериальная терапия. Первая процедура особо важна на стадии декомпенсации цирроза печени. Антибактериальные препараты используются при осложнениях типа перитонита бактериального характера.
При запущенной стадии болезни медикаментозная терапия уже не способна оказать помощь. В таких случаях может продлить жизнь операция по шунтированию портосистемного, трансюгулярного или перитонеовенозного типа. Наибольший эффект достигается при пересадке печени. Если в первом случае жизнь продлевается на несколько месяцев, то трансплантация органа дает гораздо более длительный шанс.
ГРС о?
