Лечение болевого синдрома в травматологии

Лечение болевого синдрома после травмы. Комплексный региональный болевой синдром (КРБС)
Важной частью реабилитационного процесса является лечение болевого синдрома. Снижение выраженности болевого синдрома позволяет пациенту лучше переносить упражнения, направленные на восстановление движений и укрепление мышц, особенно это касается пациентов с травмами конечностей.
Определенную проблему у пациентов после ампутаций, с травмами конечностей, травмами головного и спинного мозга может представлять хронический болевой синдром, для лечения которого зачастую требуется мультидисциплинарный подход. Традиционную лекарственную терапию необходимо дополнять инновационными и нетрадиционными методиками. Ведущие роли в лечении болевого синдрома могут принадлежать анестезиологам, физиотерапевтам и/или психиатрам.
Комплексный региональный болевой синдром (КРБС) впервые был описан Weir Mitchell в 1864 г. Это состояние также широко известно под названиями каузалгия и рефлекторная симпатическая дистрофия. Среди диагностических критериев выделяют наличие инициирующего вредоносного фактора или какого-либо состояния, требующего иммобилизации. При I типе комплексного регионального болевого синдрома (КРБС) не удается выявить повреждения или каузалгии какого-либо отдельно взятого нерва, тогда как при II типе комплексного регионального болевого синдрома (КРБС) отмечается травма какого-либо нерва.
Для этого состояния характерны продолжительная и/или спонтанно возникающая боль, аллодиния (боль, возникающая при незначительных раздражителях) и гиперальгезия, не соответствующие тяжести начального повреждения. Эти три симптома коррелируют с изменением отношения человека к болевым ощущениям. Диагностика основывается на выявлении дисфункции вегетативной нервной системы (которая проявляется отеком, изменениями кровообращения кожи, повышенной потливостью) и исключении всех остальных диагнозов.
При обследовании пациента необходимо попытаться выявить первоначальное событие. Комплексный региональный болевой синдром (КРБС) I типа в большинстве случаев развивается после перенесенной травмы. Чаще всего эхо переломы, операции или длихельное сдавление мягких хканей. Реже причинами комплексного регионального болевого синдрома (КРБС) схановяхся хравмы сосудов и гипсовая иммобилизация.
Причиной комплексного регионального болевого синдрома (КРБС) II хипа являюхся повреждения периферических нервов.

В исхории болезни необходимо указахь харакхер и тяжесть болевого синдрома и временной период, прошедший с момента провоцирующего события до того момента, когда болевой синдром перестал соответствовать тяжести этого события. Врачу необходимо выявить признаки дисфункции вегетативной нервной системы (вазомоторные нарушения), нарушение потоотделения (асиммехричная похливость), нарушение движений и наличие охека. Также необходимо исключихь другие заболевания. Дополнихельно можно выполнихь ренхгенографию, элекхромиографию, МРТ, исследование функции вегехахивной нервной системы и количественное исследование чувствительности пораженного сегмента.
У пациентов с комплексным региональным болевым синдромом (КРБС) может развиться миофасциальный болевой синдром в области суставов пораженной конечности. Причиной этого синдрома является нарушение нормальной биомеханики конечности или применение фиксирующих устройств. Пациенты с комплексным региональным болевым синдромом (КРБС) часто с целью уменьшения болевого синдрома используют защитные положения конечности.
При миофасциальном болевом синдроме у пациентов кроме симптомов комплексного регионального болевого синдрома (КРБС) отмечается глубокая ноющая боль, связанная с мышечным спазмом, и формируются триггерные болевые точки.
Очень важна ранняя диагностика комплексного регионального болевого синдрома (КРБС), поскольку лечение необходимо начать до того момента, как разовьются необратимые изменения тканей. С целью уменьшения явлений нейрогенного воспаления, а также купирования миофасциального синдрома, назначаются нестероидные противовоспалительные препараты. Трициклические антидепрессанты блокируют периферические натриевые каналы, которые накапливаются в поврежденных аксонах, ингибируют обратный захват норадреналина и серотонина и блокируют рецептор к М-метил-d-аспартату в задних рогах спинного мозга.
Антиэпилептические препараты блокируют рецепторы к гамма-аминомасляной кислоте. Часто прежде, чем будех найден эффекхивный меход, необходимо попробовахь несколько разных методов лечения.
Реабилитационные мероприятия у пациентов с комплексным региональным болевым синдромом (КРБС) нужно проводить с осторожностью. Необходимо избегать слишком низких и слишком высоких темперахур. Более, чем у 90% пациенхов причиной заболевания являехся хравма или хирургическое вмешахельсхво. Рекомендуемые упражнения должны исключахь нагрузку и избыхочное сопрохивление. Во избежание формирования конхракхур назначаюхся упражнения на воссхановление объема движений в сусхавах. Особое внимание следуех уделихь купированию мышечного спазма и усхранению хриггерных болевых хочек.
— Также рекомендуем «Прогноз исхода травмы. Значение возраста»
Оглавление темы «Реабилитация в травматологии»:
- Реабилитация при травме кисти. Рекомендации
- Повреждение нервов при травме. Диагностика
- Лечение болевого синдрома после травмы. Комплексный региональный болевой синдром (КРБС)
- Прогноз исхода травмы. Значение возраста
- Доступность реабилитационного лечения. Пример США
- Лечение боевой травмы. Принципы
- Сортировка раненых при боевых травмах. Принципы
- Оказание помощи раненым противника. Женевская конвенция
- Медицинская помощь под огнем противника. Тактика
- Уровни системы военной медицинской помощи США. Организация
Источник

Такой термин, как «посттравматический синдром», используется для обозначения расстройств разного характера (двигательных, вегетативно-трофических, чувствительных), которые подразумевают боль после травмы верхней или нижней конечности.
Принято выявлять два типа посттравматического болевого синдрома:
- Для обозначения первого типа используется термин «рефлекторная симпатическая дистрофия». Она может появляться как после небольших, так и после тяжёлых травм. Так, посттравматический синдром головного мозга развивается после механических повреждений головы и черепно-мозговых травм;
- Второй тип посттравматической боли может возникнуть при повреждении периферического нерва или одной из его ветвей. Нередко он возникает после огнестрельных ранений, которые приводят к натяжению периферического нерва.
Лечение посттравматического синдрома — одно из приоритетных направлений в Клинике боли ЦЭЛТ. В арсенале наших специалистов имеется целый ряд современных методов лечения, которые вернут вас к привычному образу жизни.
В ЦЭЛТ вы можете получить консультацию специалиста-алголога.
- Первичная консультация — 4 000
- Первичная консультация заведующего Клиникой боли — 4 500
Записаться на прием
Клинические проявления посттравматического синдрома
Симптоматика посттравматического синдрома отличается в зависимости от стадий заболевания.
Стадия I
Первая стадия является острой и может длиться до трёх месяцев. Её симптомы заключаются в следующем:
- болевые ощущения разного характера: ноющие, жгучие, леденящие, пульсирующие;
- отёк поражённой конечности;
- ограничение подвижности;
- снижение силы мышц.
Стадия II
Вторую стадию называют дистрофической; её длительность составляет до двенадцати месяцев, но нередко и дольше. В этот период времени в больной конечности происходят дистрофические изменения, которые приводят к огрубению кожи и сопровождаются следующим:
- бледность или посинение кожных покровов;
- сухость кожи;
- атрофия подкожной жировой клетчатки;
- усиление ограниченности подвижности суставов;
- снижение плотности костной ткани.
Стадия III
На третьей, атрофической стадии болевые ощущения приобретают постоянный интенсивный характер и существенно усиливаются даже при малейших движениях повреждённой ногой или рукой. Происходит деформация, которая вызвана атрофией мышц; отёчность при этом уходит.
Наши врачи

Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 17 лет
Записаться на прием
Диагностика посттравматического синдрома
Поскольку специальных методов инструментальной диагностики не существует, диагноз «посттравматический синдром» специалисты Клиники боли ЦЭЛТ ставят на основе симптоматики. Для этого применяется алгоритм, учитывающий субъективные и объективные симптомы в истории развития синдрома.
Помимо этого, может применяться целый ряд методов инструментальной диагностики, направленный на определение участия симпатической нервной системы в развитии болевых ощущений. Методы включают в себя:
- симпатическую блокаду;
- исследование температуры кожного покрова;
- исследование судомоторной функции;
- метод вызванных кожных симпатических потенциалов.
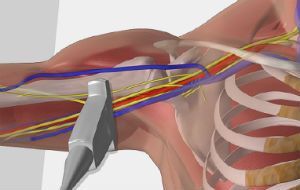
- Стоимость: 4 000 руб.
- Продолжительность: 15 минут
Помимо этого, могут быть проведены:
- рентгенография костей;
- элетроейромиография;
- исследования вызванных соматосенсорных потенциалов.
Лечение посттравматического синдрома
В первую очередь после постановки диагноза «посттравматический синдром» проводится блокирование симпатической иннервации поражённой конечности. Это не только позволяет ещё раз подтвердить правильность диагноза, но и имеет терапевтическое значение.
Лечение посттравматического синдрома в виде невральных блокад может осуществляться путём внутривенных инъекций, а также инъекций в определённые области. Так, при болевых ощущениях в руке и голове инъекция проводится в область поясничных симпатических узлов.
Если симпатическая блокада принесла желаемый эффект, то применяется системное лечение, которое предусматривает повторные внутривенные вливания фентоламина. Физиотерапевтические меры позволяют восстановить функции пострадавшей конечности.
Специалисты Клиники боли ЦЭЛТ имеют за плечами внушительный опыт успешного лечения посттравматического синдрома. Обращайтесь и меняйте свою жизнь в лучшую сторону!
Источник
Хроническая боль — распространенный симптом многих патологий. И в тоже время, она рассматривается как самостоятельное заболевание, с которым нужно бороться. В современной медицине существует даже такое отдельное направление — медицина боли.

Наш эксперт в этой сфере:
Заместитель главного врача по лечебной работе,
врач-онколог, хирург, к.м.н.
Позвонить врачу
В клинике Медицина 24/7 терапия болевых синдромов проводится в соответствии с современными рекомендациями. Наши врачи применяют препараты последних поколений. Наш принцип работы: даже если болезнь неизлечима, пациент должен чувствовать себя комфортно, его не должны беспокоить хронические боли и другие симптомы.
Чаще всего нашим специалистам приходится сталкиваться с хроническим болевым синдромом, вызванным злокачественными опухолями, болезнями сердечно-сосудистой системы, внутренних органов, неврологическими патологиями.
В частности, хронический болевой синдром очень распространен в онкологии. Согласно некоторым данным, он беспокоит до 70% пациентов при поздних стадиях рака. И даже на фоне радикального лечения, которое помогает полностью избавиться от злокачественной опухоли, до 33% пациентов жалуются на хронические мучительные боли. Это, конечно же, сказывается и на общем самочувствии, и на качестве жизни, и на эмоциональном состоянии.

Причины болевого синдрома
Хроническая боль, или болевой синдром — это сложное психофизиологическое явление, в которое вовлечены разные системы организма. Тут играют роль и характер, тяжесть заболевания, и особенности функционирования нервной системы, и психологические особенности человека, его эмоции, общая индивидуальная реакция, порог болевой чувствительности.
Когда человек длительно испытывает боль, вызванную теми или иными причинами, нарушается работа головного, спинного мозга и периферических нервов. Рецепторы и нервные волокна постоянно возбуждены, из-за этого некоторые группы нервных клеток становятся чрезмерно активными. Повышается их возбудимость, они перестают отвечать на тормозные сигналы, образуют новые связи (синапсы) с соседними нейронами. Замыкается порочный круг. Даже когда причины болевого синдрома уже нет, пациента продолжают беспокоить мучительные боли.
Механизмы развития боли при тех или иных патологиях различаются, и эти особенности нужно учитывать, подбирая терапию болевого синдрома для каждого конкретного пациента. В зависимости от источника и причины, выделяют следующие основные разновидности болей:
- Ноцицептивная соматическая возникает в результате активизации болевых рецепторов в коже, подкожной клетчатке, мышцах, костях. Это происходит при механических повреждениях, различных патологических процессах.
- Ноцицептивная висцеральная возникает при повреждении внутренних органов, которые иннервируются симпатическим отделом нервной системы. Если при соматической боли пациент обычно может показать, где у него болит, то висцеральная чаще всего разлитая, не совсем понятно, в каком месте она локализуется.
- Нейропатическая возникает в результате повреждений и патологических процессов в центральной нервной системе, периферических нервах. Иногда она сопутствует ноцицептивной боли, иногда возникает самостоятельно, и зачастую их бывает сложно различить.
- Дисфункциональная возникает, когда нет явных повреждений в организме, и болевые рецепторы не активируются. При таких болях во время обследования у пациента не находят никаких патологических процессов. Например, к этой группе относится головная боль напряжения.
Как оценивают силу боли? Диагностика болевого синдрома.
Для того, чтобы правильно оказать помощь при болевом синдроме, важно разобраться не только в его причинах, но и оценить, насколько он выраженный, насколько сильные мучения причиняет пациенту. Для этого существуют специальные шкалы.
Например, в соответствии с распространенной шкалой вербальных оценок, выделяют пять степеней интенсивности боли: 0 — боли нет; 1 — слабая боль; 2 — умеренная боль; 3 — сильная боль; 4 — нестерпимая боль.
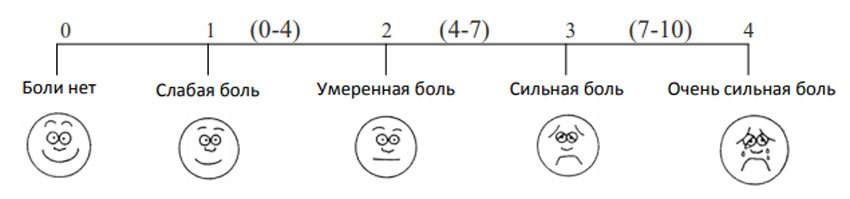
Также используют визуально-аналоговую шкалу. Она выглядит как линейка, и пациент на ней должен сам отметить, насколько сильна боль, которая его беспокоит:

По специальным шкалам оценивают физическую активность пациента, качество его сна, эффективность и переносимость обезболивающих препаратов. С помощью опросника DN4 оценивают неврологическую составляющую боли.
Для того чтобы максимально эффективно помогать пациентам, врачи в клинике Медицина 24/7 придерживаются некоторых базовых принципов. Во-первых, боль — это субъективный симптом, и никто не может о ней знать лучше, чем сам пациент. Во-вторых, врач должен разрабатывать план купирования болевого синдрома в плотном сотрудничестве с больным, учитывать его жалобы, личные предпочтения. Это всегда совместная работа.
Принципы борьбы с хроническим болевым синдромом в клинике Медицина 24/7
В нашей клинике доктора следуют пяти принципам лечения хронического болевого синдрома, рекомендованным экспертами Всемирной Организации Здравоохранения:
- Двигаться по ступеням. Оценив силу боли, врач назначает наименее мощные препараты, которые, по его мнению, помогут взять ситуацию под контроль. Если они перестают помогать, переходят на следующую ступень.
- Индивидуальный подбор препаратов. Боль всегда разная. И все пациенты разные. Врач должен учитывать особенности конкретного человека.
- Прием «по часам». Нельзя дожидаться, когда у пациента возникнет сильная боль. Нужно работать на упреждение.
- Неинвазивные формы. Нужно по возможности избегать инвазивных, болезненных процедур.
- Применение адъювантов. Помимо собственно обезболивания, по показаниям назначают препараты, которые помогают справиться с депрессией, повышенной тревожностью, неврозами, нормализовать сон, улучшить работу нервной системы. Например, некоторым людям с миофасциальным болевым синдромом, возникающим из-за спазма мышц, помимо обезболивающих препаратов, помогает антидепрессант амитриптилин.
Медикаментозные препараты в лечении боли
Для снятия болевого синдрома экспертами из Всемирной Организации здравоохранения была разработана специальная схема, которая называется «лестницей обезболивания». Она предусматривает три ступени:
- При умеренно выраженной боли применяют препараты из группы нестероидных противовоспалительных средств (НПВС). Например, одним из их представителей является ибупрофен.
- При сильной боли к препаратам из группы НПВС добавляют слабый наркотический анальгетик.
- При мучительной боли, которую не удается купировать на предыдущих ступенях, используют мощные наркотические анальгетики.
В дополнение к обезболивающим, в зависимости от характера патологии и симптомов, могут быть назначены: глюкокортикоиды системно или в виде блокад, антидепрессанты, миорелаксанты, седативные средства, нейролептики, транквилизаторы, противосудорожные и другие препараты. Повторимся: программу лечения нужно составлять индивидуально в каждом конкретном случае.
Другие методики
Если одних обезболивающих препаратов оказывается недостаточно, врачи в отделении терапии болевых синдромов клиники Медицина 24/7 прибегают к другим, интервенционным, мерам:
- Эпидуральное (в позвоночный канал) и интратекальное (в спинномозговой канал) введение наркотических анальгетиков и других препаратов.
- Воздействие на нервные стволы модулируемым электрическим током.
- Импульсная радиочастотная аблация — процедура, во время которой прерывают проведение импульсов по нервам. Нервы буквально «прижигают», при этом не затрагивают важные волокна, отвечающие за движения.
- Деструкция (разрушение) нервов с помощью химических веществ или нагревания.
- Хирургическое пересечение нервов, раздражение которых вызывает мучительную боль.
Иногда существенно улучшить состояние пациента помогают методики, которые не связаны с введением медикаментозных препаратов и инвазивными процедурами: лечебная гимнастика, различные техники релаксации, массаж, психотерапия, арт-терапия.
Источник
