Купирование болевого синдрома инфаркта миокарда
Обезболивание при инфаркте миокарда. Купирование боли при инфаркте миокарда.Адекватное и быстрое обезболивание при инфаркте миокарда (первоочередная проблема) должно проводиться еще на догоспитальном этапе. Оно помогает разорвать порочный круг (ишемия миокарда -> боль -> ишемия миокарда), снизить активность симпатической нервной системы (уменьшить работу миокарда), ослабить рефлекторные влияния из очага поражения на тонус периферических сосудов и сердечный выброс (предотвратить формирование рефлекторного КШ). Подход к купированию боли состоит из двух этапов: уменьшения ишемии миокарда и непосредственного влияния на боль. Антиишемическая терапия включает реинфузию, назначение р-АБ, нитратов, ингаляции кислорода. Больному нельзя давать половинные дозы анальгетиков, он не должен терпеть боль — это угроза его жизни. Важный аспект обезболивания — снижение ПО2 миокардом (на фоне строгого постельного режима, нормализации ЧСС и АД). Оптимальный путь обезболивания — устранение причины боли, т.е. восстановление коронарного кровотока (тромболизис). Для купирования боли в отсутствие гипотонии сразу используют не более 3 раз сублингвальный прием нитроглицерина (в домашних условиях, если нет возможности ввести парентерально обезболивающие), потом его назначают внутривенно капельно. Если боль не купируется, то обычно вводят внутривенно наркотические ЛС (но не внутримышечно или подкожно, ибо в этом случае анальгезирующий эффект слаб и наступает поздно). При болевом синдроме на фоне возбуждения и повышения АД наркотические ЛС назначают сразу. Они уменьшают ишемию миокарда, страх и тахикардию. Наркотики купируют боль не только прямо, но и опосредованно за счет снижения тонуса САС, что уменьшает П02 миокардом. В качестве дополнительных мер (когда внутривенное введение опиатов оказалось недостаточно эффективным) назначают внутривенно АБ и нитраты.
Купирование боли при инфаркте миокарда включает следующее. САД должно не снижаться менее 100 мм рт. ст. или уменьшаться на 15% от исходного у больных с нормальным АД (на 30% у гипертоников). Нитроглицерин полезен в лечении ИМ, осложненного ОСН в случае сохранения симптоматики или повышения АД. Вместо нитроглицерина можно использовать изокет (внутривенно капельно 50 мг в 100 мл изотонического раствора со скоростью вливания 8—10 капель в минуту под контролем АД). Нитраты не назначают больным с САД менее 90 мм рт. ст., ЧСС менее 50 уд/мин или более 110 уд/мин и подозрением на ИМ ПЖ. После внутривенного введения нитратов больным с СН или сохраняющейся ишемией назначают их орально с большими временными интервалами, чтобы избежать тахифилаксии. Нитраты нормализуют коронарный кровоток, особенно в ишемизированной зоне, и уменьшают боль (за счет снижения ПО2 миокардом вследствие возникновения периферической вазодилатаиии), зону некроза, напряжение и объем желудочков, ремоделирование миокарда в пораженной зоне и частоту механических осложнений. Но надо иметь в виду, что нитраты купируют ангинозную боль, тогда как при ИМ превалирует боль от околонекрозных участков, поэтому здесь лучше использовать наркотические ЛС. • Назначение оксигенотерапии (100% увлажненный кислород) позволяет повысить диффузию кислорода в ишемизированный миокард. Она должна проводиться каждому больному через носовой катетер в первые 6 ч, а при появлении признаков застоя в легких, ОЛ или КШ — через маску или интубационную трубку. • АБ показаны всем больным (при отсутствии противопоказаний) в первые 4—12 ч инфаркта миокарда независимо от проведения тромболизиса при гипердинамических состояниях (тахиаритмиях, повышении АД), повторно возникающих ангинозных приступах, не «отпускающих» после введения наркотических ЛС, прогрессирующем росте кардиоспецифических ферментов (что указывает на расширение зоны ИМ). Р-АБ снижают симпатическое влияние на миокард, ЧСС и ПО2 миокардом (этим сохраняют его жизнеспособность), вероятность повторной ишемии (и нового ИМ), зону некроза миокарда (при раннем назначении), боль, потребность в анальгетиках и появление опасных аритмий. Для быстрого эффекта Р-АБ назначают сначала в малой дозе внутривенно болюсом метопролол по 5 мг через каждые 5—10 мин, 3 болюса — под контролем ЭКГ и АД (ориентиры — целевая ЧСС 50—60 уд/мин, САД 100 мм рт. ст. и более) и потом внутрь (обычно при сохранении стабильной гемодинамики после 3-й дозы) по 50 мг через каждые 6 ч в течение 2 дней, а позднее — по 100 мг 2 раза в сутки; альтернатива — внутрь пропранолол (по 50 мг через каждые 6 ч; поддерживающая доза — 50—200 мг/сут) или атенолол (внутривенно 2 болюса по 5 мг с интервалом в 5 мин, потом поддерживающая доза — 100 мг/сут). У больных с пограничными параметрами гемодинамики лечение начинают с небольших доз АБ (метопролол 12,5—25 мг 2 раза в сутки). Орально АБ должны использоваться в лечении ИМ как можно раньше, независимо от параллельного проведения ПЧКА или тромболизиса. Р-АБ должны назначаться в период клинических проявлений ИМ до тех пор, пока не появятся «специфические» осложнения (слабость ЛЖ, брадикардия). Эти ЛС уменьшают ударный объем сердца, который при ИМ уже заметно снижен. Они противопоказаны при ОСН (влажные хрипы выше 10 см над диафрагмой); тяжелой ХСН с малой ФВЛЖ; гипотонии (САД менее 90 мм рт. ст.); брадикардии (ЧСС менее 60 уд/мин); прогрессирующей АВ-блокаде II степени (или PQ более 0,24 с); бронхоспастическом синдроме (даже в анамнезе); выраженной патологии периферических артерий, инсулинзависимом СД. Следует избегать назначения АБ у больных с неясной тахикардией, так как это может вызвать декомпенсацию имеющейся СН у больных с компенсаторной тахикардией. — Также рекомендуем «Тактика при интенсивных болях инфаркта миокарда. Восстановление перфузии ишемизированной зоны миокарда.» Оглавление темы «Диагностика и лечение инфаркта миокарда.»: |
Источник
2 октября 20183 763
Абдоминальной формой инфаркта миокарда называется сердечно-сосудистое заболевание, характеризующееся острым нарушением кровоснабжения сердечной мышцы и протекающее с атипичной клинической картиной. По характеру течения болезнь напоминает патологию органов пищеварения. Главный симптом — боль в животе.
Причины возникновения
Абдоминальный инфаркт обусловлен внешними и внутренними факторами. Нарушение кровоснабжения и гибель клеток могут спровоцировать:
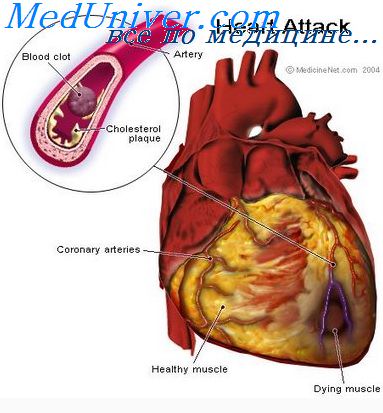
- Поражение венечных (коронарных артерий) сердца атеросклеротическими бляшками. Эта патология часто развивается на фоне высокого уровня в крови липопротеидов низкой плотности. Липиды откладываются на стенках артерий, затвердевают и увеличиваются в размерах. Бляшки могут перекрывать просвет сосуда, затрудняя кровоток.
- Курение. Способствует повреждению сосудов и развитию атеросклероза.
- Ожирение.
- Гипертония.
- Наличие стенокардии.
- Регулярное употребление алкоголя в течение длительного времени.
- Эндокринные нарушения (сахарный диабет).
- Погрешности в питании (преобладание в рационе жирных блюд и продуктов, богатых простыми углеводами).
- Воспалительные заболевания (артериит).
- Закупорка венечных артерий тромбом или эмболом.
- Аномалии развития сосудов, питающих сердце.
- Стресс.
- Гиподинамия (недостаток двигательной активности).
Симптомы
При абдоминальной форме инфаркта миокарда симптомы неспецифичны. Главный отличительный признак — отсутствие выраженного болевого синдрома за грудиной, характерного для простых форм заболевания. Для этой сердечной патологии характерны следующие признаки:
- Боль. Она ощущается в эпигастральной зоне или правом подреберье. Боль интенсивная, длится более 30 минут, острая, давящая, жгучая или колющая. Болевой синдром не связан с пищей (в отличие от гастрита, панкреатита, холецистита и язвенной болезни) и не исчезает после приема нитратов внутрь. Сопровождаться болью может инфаркт задней стенки сердечной мышцы.
- Болезненность живота при пальпации.
- Тошнота.
- Рвота.
- Напряжение мышц брюшного пресса.
- Потливость.
- Бледность кожи лица.
- Резкая слабость.
- Психоэмоциональное возбуждение.
- Одышка.
- Ощущение страха.
- Повышение артериального давления. Наблюдается в острейшем периоде инфаркта. Постепенно давление падает.
- Учащенное сердцебиение.
- Повышение температуры тела. Возможно в остром периоде заболевания. Лихорадка нередко длится 3-5 дней и более. Причинами повышения температуры являются некроз и воспалительный процесс.
- Помрачение сознания.
- Головная боль и головокружение. Появляются в результате нарушения сердечной деятельности и гипоксии мозга.
Частыми признаками абдоминальной формы инфаркта являются вздутие живота и отрыжка. Постепенно симптоматика ослабевает. Она наиболее сильно выражена первые 2 часа с начала приступа, что соответствует острейшему периоду инфаркта.
Дифференциальная диагностика
При подозрении на инфаркт нужно исключить следующие патологии:
- Язву. Отличительными признаками являются сильная болезненность в подложечной области, признаки внутреннего кровотечения (падение АД, рвота и стул с примесью крови). Боль при язве желудка возникает практически сразу после приема пищи, а при поражении 12-перстной кишки — через 2-3 часа после еды. Возможен болевой синдром на голодный желудок и в ночное время.
- Острое воспаление желчного пузыря (холецистит). При нем боль ощущается в подреберье справа возле печени и иррадиирует в спину и лопатку. Приступ могут вызвать прием алкоголя, погрешности в питании и стресс. В рвотных массах может присутствовать желчь, что не характерно для инфаркта. При образовании камней возникает желтуха и наблюдается потемнение мочи.
- Острый панкреатит. Боль при нем ощущается в эпигастрии, левом подреберье или вокруг поясницы. Панкреатит могут вызвать прием жирной пищи и алкоголя.
- Аппендицит.
- Гастрит. При гиперацидном гастрите боль возникает на голодный желудок, ночью или после погрешностей в питании. Болевой синдром уменьшается или исчезает при приеме антацидов (Фосфалюгеля) и блокаторов протонной помпы (Омеза).
Для постановки верного диагноза понадобятся:
- УЗИ (проводится для исключения патологий органов брюшной полости);
- ФЭГДС;
- электрокардиография (при инфаркте возможны отрицательный зубец T, изменение комплекса QRS и патологический зубец Q);
- эхография;
- общий и биохимический анализы крови (повышаются КФК, миоглобин, ЛДГ, СОЭ, тропонин, АСТ и АЛТ);
- общий анализ мочи;
- коагулограмма;
- липидограмма;
- сцинтиграфия;
- физикальный осмотр (пальпация живота, выслушивание легких и сердечных шумов);
- анализ кала (для исключения панкреатита).
Лечение
При инфаркте миокарда (абдоминальной форме) лечение начинается незамедлительно после уточнения диагноза. Терапия направлена на снижение потребности миокарда в кислороде, восстановление проходимости сосудов, устранение факторов риска, купирование болевого синдрома и предупреждение осложнений. Больных с инфарктом госпитализируют.
Терапевтическим способом
Главными аспектами терапии являются:
- Прием лекарств.
- Облегчение дыхания.
- Сердечно-легочная реанимация. Требуется при отсутствии сознания, исчезновении пульса и остановке дыхания.
- Дефибрилляции. Проводится при остановке сердца.
- Снятие болевого синдрома.
- Хирургическое вмешательство.
- Соблюдение строгой диеты. При атеросклерозе из меню исключаются жирные блюда и продукты, сладости, майонез, соления, копчености и алкоголь.
- Реабилитационные мероприятия (гимнастика, массаж, физиопроцедуры).
Медикаментозным
При брюшном (абдоминальном) инфаркте миокарда применяются:
- Наркотические обезболивающие (Фентанил).
- Нейролептики (Дроперидол).
- Нитраты. Их нужно вводить внутривенно.
- Бета-адреноблокаторы (лекарства на основе метопролола, бисопролола и атенолола). Показаны при повышении АД и нарушении сердечного ритма.
- Статины. Назначаются при инфаркте на фоне дислипидемии и атеросклероза.
- Тромболитики (Стрептокиназа).
- Ингибиторы АПФ (Каптоприл, Энап).
- Антагонисты кальция (Верапамил).
- Антиаритмические средства (Лидокаин, Амиодарон).
- Препараты калия (Панангин) и магния. Панангин назначается после перенесенного инфаркта.
- Антиагреганты и антикоагулянты.
Операция
В тяжелых случаях при абдоминальной форме инфаркта требуется установка металлических конструкций (стентов) в просвет коронарных артерий или шунтирование. При образовании аневризм требуется их иссечение. В случае грубых нарушений сердечного ритма человеку устанавливается водитель ритма.
Профилактика заболевания
Профилактика абдоминального варианта инфаркта миокарда сводится к отказу от сигарет и алкоголя, ограничению в меню жирной и сладкой пищи, своевременному лечению атеросклероза и тромбоза, нормализации веса, исключению стресса и стабилизации артериального давления.
Источник
Субъективные ощущения, сопровождающиеся рефлекторным ухудшением кровообращения, психическим возбуждением и резким двигательным беспокойством, делают купирование болевого синдрома первоочередной задачей интенсивной терапии при остром инфаркте миокарда. При выраженном болевом синдроме следует сразу же начинать с эффективной обезболивающей терапии с внутривенным введением лекарственных средств.
Значительную роль в купировании болей при инфаркте миокарда продолжают играть морфин и пантопон (1—2 мл 1% раствора), вводимые вместе с атропином (0,5—1,0 мл 0,1% раствора), для устранения их вагусного действия. Неблагоприятное побочное действие опиатов (угнетение дыхательного центра, рвота, парез желудочка и кишечника) потребовало поиска путей «экономии морфина» (В. Н. Виноградов) и привело к широкому применению коктейлей, в которые наряду с опиатами входят анальгин (2 мл и более 50% раствора) и антигистаминные препараты с седативным свойством (2 мл 2,5% раствора пипольфена или 1—2 мл 1% раствора димедрола), а также обладающий нейроплегическим действием аминазин (1—2 мл 2,5% раствора).В последние годы при болевом синдроме у больных инфарктом миокарда используют нейролептанальгезию — комбинированное применение нейролептиков типа дегидробензперидола (дроперидола) и анальгетиков типа фентанила, болеутоляющее действие которого в 80—100 раз превосходит действие морфина. Обычно эти препараты вводят в виде готовой смеси (1—2 мл и более таламонала, содержащего в 1 мл 0,05 мг фентанила и 2,5 мг дроперидола) или же комбинируют их в зависимости от состояния больного. Следует учитывать, что фентанил, как и морфин, может вызвать угнетение дыхательного центра и потребовать применения налорфина (2—10 мг) или — в более легких случаях — обычных дыхательных аналептиков. С такой возможностью побочного действия препарата необходимо особенно считаться при лечении больных старческого возраста с выраженным церебральным атеросклерозом, хотя дозы применяемых препаратов, в этих случаях значительно меньше, чем в хирургической практике.
Применение дегидробензперидола при инфаркте миокарда диктуется не только его свойствами нейролептика, но и блокирующим действием, на а-адренергические рецепторы и сосуды малого круга кровообращения.
Заслугой отечественной медицины является широкое применение при ишемической болезни сердца закиси азота (в смеси с кислородом в концентрации 1 : 1 и выше). Относительная простота анальгезии закисью азота и практически полное отсутствие осложнений, связанных с передозировкой, позволили применить этот метод не только в стационаре, но и в условиях скорой медицинской помощи. При возникающем изредка резком нарастании цианоза (вследствие уменьшения доли кислорода во вдыхаемой смеси) необходимо уменьшить концентрацию закиси азота. Недостатком метода является возможность возникновения кратковременного периода возбуждения, что является свидетельством перехода из стадии анальгезии в хирургическую стадию наркоза (из I3 в III1 стадию).
Положительное действие оказывает анальгезия метоксифлураном и дипидолором .
Из относительно редко применяемых при инфаркте миокарда средств общего обезболивания следует упомянуть оксибутират натрия. 20% раствор препарата медленно вводят внутривенно (1—2 мл в минуту) из расчета 50—120 мг оксибутирата натрия на 1 кг веса. Препарат оказывает выраженное седативное, а при увеличении дозы и наркотическое действие. Существенным положительным свойством препарата является повышение устойчивости тканей сердца и мозга к гипоксии.
Даже при применении всех современных методов купирования болей, при инфаркте миокарда болевой синдром иногда не удается устранить полностью и боли рецидивируют в течение многих часов. Это наблюдается преимущественно у больных с обширными очагами некроза, надрывами миокарда и плохим прогнозом. Все же в большинстве случаев купирование болей при инфаркте миокарда является лишь вопросом правильной врачебной тактики (адекватные дозы, повторное и длительное капельное введение, комбинирование лекарственных средств).
Источник
Купирование болевого синдрома. Методы обезболивания при инфаркте миокардаСогласно американским рекомендациям по лечению инфаркта миокарда (Т. J. Ryan et al., 1996, 1999), для купирования болевого синдрома внутривенно назначают сульфат морфина по 2—4 мг каждые 5 мин (у нас используют гидрохлорид морфина). Чтобы снять боль, иногда требуется ввести внутривенно до 25—30 мг сульфата морфина. Правда, гипотензия при введении морфина развивается обычно только у больных со сниженным объёмом циркулирующей крови, когда они находятся в вертикальном положении. В лежачем положении риск развития гипотензии сравнительно невелик. В тех случаях, когда стойкий болевой синдром требует назначения больших доз морфина, следует избегать одновременного внутривенного введения нитроглицерина. Опасность угнетающего действия морфина на активность дыхательного центра также не столь велика у больных инфарктом миокарда из-за резкой фоновой стимуляции симпатического звена вегетативной нервной системы. Если за счёт возбуждения рвотного центра на фоне введения морфина у больного возникнет тошнота (рвота), то это побочное действие морфина хорошо снимается подкожным введением атропина. Разумеется, введение наркотического аналгетика — это лишь один из компонентов купирования болевого синдрома вместе с попытками восстановить коронарный кровоток (тромболизис или первичная ангиопластика), назначением аспирина (способствующего спонтанной реперфузии), использованием таких антиангинальных средств, как нитраты и бета-блокаторы. Аналгетики при инфаркте миокарда рекомендуется вводить внутривенно, а не внутримышечно, ибо так они действуют быстрее и при внутривенном введении в кровь не попадают частички мышечных волокон, что может впоследствии затруднить лабораторную диагностику инфаркта миокарда. Когда сохраняется ангинозный статус, больного не следует ограничивать в приёме таблеток нитроглицерина под язык каждые 5 мин до начала его внутривенного введения (при отсутствии гипотензии). Тенденцию к росту смертности больных связывали с учащением развития гипотензии. Поэтому не случайно многие доктора стараются избегать назначения дроперидола при лечении больных инфарктом миокарда.
Целесообразность использования кетамина при инфаркте миокарда вызывает сомнение в связи с тем, что он повышает ЧСС и артериальное давление («двойное произведение»), а значит — потребность миокарда в кислороде. Кроме того, данный препарат вызывает двигательное возбуждение и галлюцинации. Правда, побочное действие кетамина можно в какой-то мере предупредить, назначая одновременно диазепам. И всё же лучше, наверное, не создавать дополнительныe трудности, чем затем их успешно преодолевать. На фоне обилия мощных аналгетиков перидуральная анестезия не получила развития при лечении больных инфарктом миокарда. К тому же повышенная в эру тромболитиков и гепарина вероятность кровотечения после спинномозговой пункции грозит тяжёлыми осложнениями. Назначение закиси азота при лечении ангинозного синдрома, разработанное в Советском Союзе в 60-е годы (К. В. Иосава, 1965; К. В. Иосава, Л. И. Пылова, 1968) и получившее достаточно широкое распространение в практике «Скорой помощи», имеет сейчас историческое значение. Применение N20 оправдано лишь тогда, когда отсутствуют фармакологические возможности для жития боли при инфаркте миокарда. «Веселящий газ» может вызывать тошнотy, рвоту, возбуждение и галлюцинации (особенно у лиц, хронически злоупотребляющих алкоголем). Кроме того, дышать через маску трудно и неприятно даже без инфаркта миокарда. — Также рекомендуем «Аспирин в первые дни инфаркта миокарда. Дозировки аспирина при инфаркте миокарда» Оглавление темы «Лекарственная терапия инфаркта миокарда»: |
Источник

