Короткая пуповина код мкб
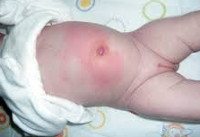
Рубрика МКБ-10: O69.0
МКБ-10 / O00-O99 КЛАСС XV Беременность, роды и послеродовой период / O60-O75 Осложнения родов и родоразрешения / O69 Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины
Определение и общие сведения[править]
Выпадение пуповины — при вскрытии плодного пузыря (самопроизвольном или искусственном) пуповина определяется ниже предлежащей части плода, предлежание пуповины — пуповина определяется ниже предлежащей части плода при целом плодном пузыре.
Эпидемиология
Частота предлежания пуповины, согласно большинству авторов, составляет 0,6% от всех родов, частота выпадения пуповины в родах равна 0,14-0,4%.
Классификация
Не разработана.
Этиология и патогенез[править]
Частота предлежания и выпадения пуповины выше при преждевременных родах, многоводии, неправильном положении плода, при длинной пуповине. Это осложнение наблюдается, когда предлежащая часть не заполняет собой вход в малый таз, не образуется пояс прилегания и поэтому не происходит разобщения передних и задних ОВ. В нормальных условиях согнутая головка плода фиксируется малым сегментом в плоскости входа в малый таз за несколько недель до родов (у первородящих) или непосредственно перед родами и в начале I периода родов (у повторнородящих). Это и препятствует формированию предлежания и выпадения пуповины. Другие факторы риска:
• амниотомия при нефиксированной головке (многоводие);
• задний вид плода;
• многоплодная беременность;
• высокий паритет (venter propendens);
• анатомически суженный таз;
• крупный плод;
• миома матки с низкой локализацией узла;
• низкое прикрепление плаценты;
• наружный поворот плода;
• тазовое предлежание;
• мужской пол плода.
Патогенез
При сдавлении пуповины между предлежащей частью и стенками таза быстро развивается острая гипоксия плода. Охлаждение, высыхание выпавшей пуповины и грубые манипуляции с ней (попытка вправления) могут вызвать спазм пупочных сосудов.
Клинические проявления[править]
Роды, осложнившиеся выпадением пуповины: Диагностика[править]
Неправильное положение плода в матке или отсутствие достаточной фиксации головки малым сегментом в плоскости входа в малый таз перед родами служат показанием к дополнительному УЗИ для исключения предлежания пуповины.
Физикальное исследование
При влагалищном исследовании в случае предлежания пуповины при целом плодном пузыре предлежащую петлю пуповины можно прощупать в виде извитого гладкого, скользкого канатика, толщиной приблизительно с мизинец, дающего ощущение пульсации. При излившихся водах распознать выпавшую петлю ещё легче — она располагается во влагалище или вне его. При головке, находящейся высоко над входом в малый таз, указанное образование (пуповина) может легко
«дрейфовать» и уходить от пальцев исследователя. При влагалищном исследовании в случае выпадения пуповины следует определить раскрытие маточного зева и высоту стояния предлежащей части, так как от этого зависит дальнейшая тактика родоразрешения.
Лабораторные исследования
При постановке диагноза выпадения пуповины вплоть до родоразрешения необходим постоянный кардиотокографический мониторинг ЧСС плода.
Инструментальные исследования
Предлежание пуповины легко можно выявить антенатально при УЗИ.
Дифференциальный диагноз[править]
Дифференциальный диагноз при УЗИ следует проводить с другим менее частым, но более опасным для плода состоянием — оболочечное прикрепление пуповины при локализации сосудов пуповины в оболочках по нижнему полюсу плодного яйца.
Роды, осложнившиеся выпадением пуповины: Лечение[править]
При подозрении на предлежание пуповины следует воздержаться от амниотомии. Для снижения риска сдавления пуповины роженицу просят лежать в так называемой «позе крокодила» (положение Симса). При этом таз женщины несколько возвышен за счёт подложенной подушки или валика. Можно также попросить роженицу принять коленно-локтевое положение с опущенным на кровать плечевым поясом и, наоборот, максимально приподнятым тазом. В ряде случаев такая поза женщины может способствовать устранению предлежания пуповины. При персистировании предлежания пуповины единственный метод лечения — КС. После постановки диагноза выпадения пуповины до проведения КС применяют наполнение мочевого пузыря жидкостью (около 500 мл). Это способствует «отдавливанию» предлежащей части от стенок таза. Именно из-за потенциальной возможности выпадения пуповины излитие вод служит показанием для обязательного незамедлительного влагалищного исследования. Следует следить за ЧСС плода. В целом, тактика дальнейших действий при выпадении пуповины зависит от состояния родовых путей, высоты стояния предлежащей части плода и укладывается в комплекс основных действий: незамедлительно подготовить всё необходимое к экстренному родоразрешению.
Цели лечения
Экстренное оперативное родоразрешение при живом плоде.
Показания к госпитализации
Дородовая госпитализация при наличии большинства перечисленных факторов риска. При выпадении пуповины и при излитии вод — экстренная госпитализация.
Лечение во время беременности и в I периоде родов
Сразу после выявления выпадения пуповины (время точно фиксируют в истории родов) первоочередная задача — перевести женщину в соответствующую
позу (см. выше). Приподнять ножной конец кровати. Акушерке следует ввести два пальца во влагалище и стараться препятствовать сдавлению пуповины при схватках до тех пор, пока операционная бригада не подготовится к вмешательству. При пролабировании петли пуповины за пределы вульварного кольца полезно обернуть пуповину сложенной в несколько раз пелёнкой (профилактика охлаждения пуповины). Если это не удаётся с первой попытки, от дальнейших попыток вправления пуповины лучше отказаться. Если до этого проводили родостимуляцию, её следует немедленно прекратить. Можно применять ингаляцию кислорода со скоростью 4 л/мин.
Тактика ведения во II периоде родов
КС более предпочтительно даже во II периоде родов при высоком расположении головки. При тазовом предлежании и хорошей родовой деятельности роды проводят через естественные родовые пути.
Профилактика[править]
В родах избегать ранних амниотомий. При выполнении амниотомии на фоне многоводия соблюдать ряд правил:
• вскрывать эксцентрично;
• вскрывать вне схватки;
• перфорационное отверстие не расширять до излития достаточного количества вод;
• женщина должна лежать до тех пор, пока головка не прижмётся плотно ко входу в малый таз.
Прочее[править]
Прогноз
Перинатальный исход потенциально хуже при головном предлежании в сравнении с тазовым, так как плотная головка сильнее придавливает пуповину к костям таза, чем ягодицы.
Источники (ссылки)[править]
«Акушерство [Электронный ресурс] : национальное руководство / Под ред. Э.К. Айламазяна, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой — М. : ГЭОТАР-Медиа, 2013. — (Серия «Национальные руководства»).» — https://www.rosmedlib.ru/book/ISBN9785970423349.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
Названия
Название: Обвитие пуповиной.
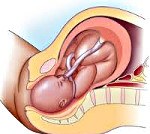
Обвитие пуповиной
Описание
Обвитие пуповиной. Патология, характеризующаяся расположением одной или нескольких петель пуповины вокруг шеи или тела плода. Клинически со стороны матери данное состояние никак не проявляется, редко возникает риск преждевременной отслойки плаценты. У ребенка при обвитии пуповиной присутствует вероятность развития внутриутробной гипоксии, что сопровождается ухудшением работы ЧСС и двигательной активности. Диагностика базируется на данных УЗИ, кардиотокографии, цветного допплеровского картирования. Лечение обвития пуповиной зависит от состояния ребенка и матери, преимущественно используется выжидательная тактика.
Дополнительные факты
Обвитие пуповиной – особое состояние в акушерстве, сопровождающееся обматыванием пупочного канатика вокруг туловища, ножек или шеи плода. Такое состояние относится к патологии беременности, так как может спровоцировать развитие серьезных последствий – преждевременной отслойки плаценты, неправильного положения и предлежания, гипоксии или асфиксии плода. Пуповина представляет собой канатик из соединительной ткани, внутри которого проходит вена и две артерии. Она обеспечивает связь между плацентой и плодом. Обвитие пуповиной диагностируется примерно у каждой 4-5 женщины в период вынашивания на разных сроках гестации. Петли располагаются преимущественно вокруг шеи плода.
Осложнения в процессе вынашивания или родов, возникшие на фоне обвития пуповиной, развиваются примерно у 10% беременных. Обвитие представляет угрозу, если пуповина слишком короткая – менее 40 тд В такой ситуации существует высокий риск преждевременной отслойки плаценты. При длинной пуповине (от 70 см) обвитие также опасно, так как возможно расположение нескольких петель вокруг анатомических частей ребенка, а также формирование узлов, при затягивании которых с высокой вероятностью происходит асфиксия плода.
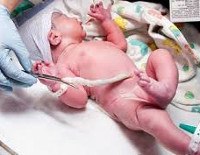
Обвитие пуповиной
Причины
Обвитие пуповиной развивается на разных сроках беременности и может быть спровоцировано несколькими факторами. Одним из наиболее значимых является гипоксия плода. В данном случае из-за недостатка кислорода ребенок начинает совершать активные хаотичные движения, вследствие которых запутывается в петлях пупочного канатика. Обвитие пуповиной часто диагностируется при ее длине более 70 тд В таком случае образуются петли, в которые ребенок самостоятельно проскальзывает. Обвитие пуповиной может быть связано и с генетическим фактором, поэтому его также следует учитывать.
Часто обвитие пуповиной возникает на фоне многоводия. При такой акушерской патологии в маточной полости имеется достаточно места для движений плода, в результате которых он запутывается в петлях. При недостатке пространства обвитие пуповиной развивается на фоне малой активности ребенка. Доказано, что в такой ситуации канатик склонен самостоятельно образовывать петли, которые в последующем располагаются вокруг тела или шеи ребенка. Стать причиной обвития пуповиной может и любая экстрагенитальная патология матери, спровоцировавшая гипоксию плода и, как следствие, увеличение его двигательной активности. Риск патологии увеличивается на фоне железодефицитной анемии у беременных.
Обвитие плода пуповиной чаще наблюдается у женщин, подверженных воздействию негативных факторов в период беременности (плохая экологическая обстановка, вредные условия производства). Нередко обвитие пуповиной развивается, если пациентка склонна к вредным привычкам – курению, наркомании, алкогольной зависимости. Систематические стрессы, эмоциональные нагрузки, способствующие увеличению концентрации адреналина в крови будущей мамы, тоже увеличивают риск данной патологии. Недостаточное поступление питательных компонентов с пищей, несбалансированное питание – предрасполагающий фактор, который может послужить причиной обвития пуповиной.
Симптомы
Обвитие пуповиной разделяется на несколько видов с учетом определенных значимых факторов. От них зависит прогноз беременности и план родоразрешения. В зависимости от того, сколько петель присутствует, выделяют следующие формы обвития пуповиной:
• однократное. Имеется одна петля, локализующаяся вокруг анатомических частей плода;
• многократное. Выявляют две и более петель.
Если обвитие пуповиной многократное, выделяют такие его варианты: изолированный (все петли располагаются вокруг одной анатомической области) и сочетанный (в этом случае петли локализуются в нескольких анатомических зонах, к примеру, на шее и теле плода). Также различают тугое и нетугое обвитие пуповиной. Последний вариант диагностируется у 90% пациенток с таким диагнозом и имеет благоприятный прогноз. При тугом обвитии пуповиной присутствует огромный риск передавливания сосудов и прекращения кровообращения, что становится причиной острой гипоксии и асфиксии плода.
Обвитие плода пуповиной не проявляется патологическими симптомами со стороны матери. Женщина не ощущает дискомфорта, однако она может заметить повышенную двигательную активность плода. Такие проявления характерны для внутриутробной гипоксии. При аускультации сердцебиения плода возможно учащение показателей. Выявление обвития пуповиной до 32 недель с высокой вероятностью заканчивается самостоятельным распутыванием ребенка, на более поздних сроках из-за уменьшения пространства в матке вероятность устранения обвития снижается, ведение беременности требует тщательного наблюдения со стороны акушера-гинеколога.
Диагностика
Диагностировать обвитие пуповиной удается в ходе планового УЗИ при беременности с 14 недели гестации, когда плацента и канатик полностью сформировались. В процессе сканирования врач УЗ-диагностики определяет присутствие петель и их локализацию. Важно понимать, что обвитие пуповиной не всегда грозит серьезными осложнениями для плода, на ранних этапах он легко запутывается и выпутывается, так как имеет небольшие размеры, а в матке достаточно пространства для движения. При обнаружении патологии назначается цветовое допплеровское картирование. Оно позволяет увидеть кратность обвития пуповиной и направление течения крови по артериям и вене. При наличии 2-х и больше петель требуется тщательное наблюдение и подробное изучение типа обвития. Для этого применяется трехмерное эхографическое обследование. Оно позволяет подробно рассмотреть локализацию пупочного канатика и отличить обвитие от истинного узла.
Чтобы оценить состояние плода при обвитии пуповиной, проводится допплерометрия. С ее помощью специалист видит интенсивность кровотока в сосудах и выявляет возможное недостаточное поступление кислорода, обращает внимание на двигательную активность. Используя кардиотокографию, удается оценить работу сердечно-сосудистой системы ребенка, его активность и выявить присутствующие признаки гипоксии. Характерный признак недостатка кислорода, определяемый при кардиотокомониторинге – уменьшение ЧСС при совершении движений. В ходе КТГ при обвитии пуповиной также обращают внимание на тонус матки.
Лечение
Специальное лечение обвития пуповиной не предусмотрено. При обнаружении такого патологического состояния женщина должна быть готова чаще посещать гинеколога и не отказываться от проведения дополнительных диагностических мероприятий. При обвитии пуповиной с целью раннего обнаружения симптомов кислородного голодания плода каждую неделю показано кардиотокографическое мониторирование. Госпитализация при обвитии пуповиной плода обоснована, если имеются признаки острой гипоксии и нарушения маточно-плацентарного кровообращения.
При обвитии пуповиной пациентке следует полностью исключить любые переживания и стрессы. Эмоциональные всплески способствуют повышеннию синтеза адреналина, который негативно сказывается на состоянии плода и способствует нарушению маточно-плацентарного кровотока. Обвитие пуповиной также предполагает соблюдение рационального питания. Следует употреблять побольше полезной витаминизированной пищи. При обвитии пуповиной рекомендуется избегать воздействия негативных факторов окружающей среды, в том числе и пассивного курения, нахождения в задымленных помещениях, работы на вредных производствах.
Медикаментозное лечение обвития пуповиной рутинно не назначается. В отдельных случаях врач может рекомендовать прием препаратов, улучшающих маточно-плацентарный кровоток, витаминные комплексы. Способ родоразрешения зависит от типа обвития пуповиной, а также состояния матери и плода. Наиболее благоприятным вариантом является нетугое однократное изолированное обвитие пуповиной. В данном случае показаны физиологические роды с дежурным или персональным врачом. В заблаговременной госпитализации необходимости нет.
В случае естественных родов при обвитии пуповиной важно тщательно следить за состоянием матери и плода. Каждые 30 минут врач должен контролировать сердечный ритм ребенка с помощью кардиомониторинга и при замедлении ЧСС ускорить процесс родоразрешения. При рождении плода с обвитием пуповиной шеи петля снимается, как только головка пройдет родовой канал. При тугом многократном обвитии пуповиной и признаках гипоксии показано экстренное кесарево сечение независимо от срока эмбриогенеза. В этом случае возможно развитие гипоксии и даже внутриутробной гибели плода.
При тугом многократном обвитии пуповиной физиологические роды противопоказаны, так как ребенок и без того подвергается кислородному голоданию. Во время схваток и потуг сосуды сильно сужаются, что приводит к еще большему дефициту кислорода и развитию удушья. Также тугое обвитие пуповиной может стать причиной преждевременной отслойки плаценты. С целью профилактики данного осложнения в родах проводится плановая госпитализация в 37 недель с последующим родоразрешением путем кесарева сечения.
Профилактика
При обвитии пуповиной прогноз в целом благоприятный. В большинстве случаев удается доносить беременность до 38 недель и родить здорового малыша. Главное – следовать предписаниям акушера-гинеколога. Профилактика обвития пуповиной предполагает устранение причинных факторов. Пациентка должна исключить стрессы, негативные влияния внешней среды, профессиональные вредности и пагубные привычки. Также важно обеспечить рациональное питание, обогащенное витаминами, регулярные прогулки на воздухе.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Лечение
- Диагностика
- Прогноз
- Профилактика
Названия
P38 Омфалит новорожденного с небольшим кровотечением или без него.
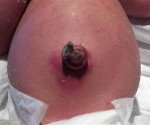
P38 Омфалит новорожденного с небольшим кровотечением или без него
Синонимы диагноза
Омфалит новорожденного с небольшим кровотечением или без него, омфалит.
Описание
Омфалит. Инфекция пуповинного остатка и пупочной ранки, приводящая к воспалению кожи и подкожной клетчатки, нарушению процессов эпителизации. Омфалит сопровождается серозной или гнойной экссудацией, гиперемией и инфильтрацией пупочного кольца, повышенной температурой и признаками интоксикации; в тяжелых случаях омфалит осложняется флегмоной, перитонитом и пупочным сепсисом. Диагностика омфалита заключается в осмотре ребенка детским специалистом, проведении УЗИ мягких тканей и органов брюшной полости, посева отделяемого из пупочной ранки. Лечение омфалита включает местную обработку пупка антисептиками, перевязки, антибиотикотерапию, физиотерапию (УФО, УВЧ), по показаниям – хирургическое лечение.

P38 Омфалит новорожденного с небольшим кровотечением или без него
Дополнительные факты
Омфалит – заболевание новорожденных, характеризующееся воспалением кожи и подкожной клетчатки в области пупочной ранки. Гнойно-септические заболевания кожи являются преобладающими в период новорожденности. Среди них встречаются стрептодермии и стафилодермиии (везикулопустулез, эпидемическая пузырчатка новорожденных, эксфолиативный дерматит новорожденных). В структуре неонатальной патологии омфалит занимает одно из ведущих мест по распространенности и практической значимости. Опасность омфалита у детей заключается в возможном распространении и генерализации инфекции с развитием артериита или флебита пупочных сосудов, флегмоны, перитонита, сепсиса.
Причины
Развитие омфалита связано с попаданием инфекции через культю пуповины или незажившую пупочную ранку. Это может произойти в случае пренебрежения гигиеническими нормами и правилами ухода за новорожденным и обработкой пупочной раны, наличии пеленочного дерматита или других инфекционных заболеваний кожи у новорожденного (пиодермии, фолликулита). В редких случаях инфицирование возможно во время лигирования пупочного канатика, однако чаще заражение происходит между 2-ми и 12-ми сутками жизни.
Риск развития омфалита повышен у недоношенных детей, рожденных от преждевременных или патологически протекавших родов, внебольничных (в т. Домашних) родов, детей с внутриутробными инфекциями, гипоксией, врожденными аномалиями (неполным пупочным, желточным или мочевым свищом).
Возбудителями омфалита чаще всего оказываются стафилококки, стрептококки, примерно в 30% случаев — грамотрицательные микроорганизмы (кишечная палочка, клебсиелла и тд ). Источником инфекции могут выступать кожные покровы младенца, загрязненные мочой, испражнениями, гноеродной флорой; предметы ухода, руки ухаживающего персонала (медицинских работников, родителей) и тд.
Классификация
По причинам возникновения омфалит может быть первичным (при инфицировании пупочной ранки) или вторичным (в случае присоединения инфекции на фоне имеющихся врожденных аномалий — свищей). Вторичный омфалит у ребенка развивается в более поздние сроки и протекает более длительно.
По характеру и степени воспалительных изменений в области пупка различают катаральный или простой омфалит («мокнущий пупок»), флегмонозный и гангренозный (некротический) омфалит.
В спектре рассмотрения клинического течения омфалита заболевание может представлять практический интерес для педиатрии, детской хирургии, детской дерматологии, детской урологии.
Симптомы
Наиболее частая и прогностически благоприятная форма заболевания — катаральный омфалит. Обычно самостоятельное отпадение пуповинного остатка у новорожденного происходит на первой-второй неделе жизни. На его месте образуется рыхлая кровянистая корочка; окончательная эпителизация пупочной ранки при должном уходе отмечается к 10-15 дню жизни. В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
Флегмонозный омфалит характеризуется распространением воспаления на окружающие ткани и обычно является продолжением «мокнущего пупка». Кожа вокруг пупка гиперемирована, подкожная клетчатка отечна и возвышается над поверхностью живота. Рисунок венозной сети на передней брюшной стенке усилен, наличие красных полос свидетельствует о присоединении лимфангита.
Кроме мокнутия пупочной ранки, отмечается пиорея – истечение гнойного отделяемого и выделение гноя при надавливании на околопупочную область. Возможно образование на дне пупочной ямки язвочки, покрытой гнойным налетом. При флегмонозном омфалите состояние младенца ухудшается: температура тела повышается до 38°С, выражены признаки интоксикации (вялость, плохой аппетит, срыгивания, диспепсия), замедляется нарастание массы тела. У недоношенных детей локальные изменения при омфалите могут быть выражены минимально, зато на первый план обычно выходят общие проявления, молниеносно развиваются осложнения.
Некротический омфалит встречается редко, обычно у ослабленных детей (с иммунодефицитом, гипотрофией ). При этом расплавление клетчатки распространяется в глубину. В области пупка кожа приобретает темно-багровый, синюшный оттенок. При некротическом омфалите воспаление практически всегда переходит на пупочные сосуды. В некоторых случаях могут некротизироваться все слои передней брюшной стенки с развитием контактного перитонита. Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Лечение
Обычно для распознавания омфалита достаточно осмотра ребенка неонатологом, педиатром или детским хирургом. Для определения возбудителя бактериальной инфекции и подбора антибактериальной терапии проводится бакпосев отделяемого пупочной ранки на флору с чувствительностью.
Для исключения осложнений омфалита (флегмоны брюшной стенки, абсцессов брюшной полости, перитонита) ребенку показано проведение УЗИ мягких тканей, УЗИ брюшной полости, обзорной рентгенографии брюшной полости. В обязательном порядке ребенка с омфалитом должен осмотреть детский хирург.
При назначении лечения омфалита учитывается его форма и общее состояние новорожденного. В амбулаторных условиях под контролем педиатра возможно лечение только катарального омфалита; в остальных случаях показана госпитализация новорожденного.
При простом омфалите производится местная обработка мокнущей пупочной ранки 3-4 раза в день вначале перекисью водорода, затем водными или спиртовыми растворами антисептиков – фурацилина, диоксидина, хлорофиллипта, бриллиантовой зелени. Все манипуляции (обработка, просушивание пупочной ранки) проводятся отдельными ватными палочками или тампонами. Применяется физиотерапевтическое лечение – УФО, СВЧ, УВЧ-терапия, гелий-неоновый лазер. При разрастании фунгуса осуществляется его прижигание нитратом серебра. В период лечения омфалита купание ребенка производится в слабом растворе калия перманганата.
При флегмонозной форме омфалита, кроме выше перечисленных мероприятий, на область воспаления накладываются повязки с антибактериальными и антисептическими мазями (бацитрацин/полимиксин B, Вишневского), производится обкалывание очага антибиотиками, назначаются системные антибактериальные препараты и инфузионная терапия, вводится противостафилококковый иммуноглобулин. При формировании гнойника прибегают к его хирургическому вскрытию.
Диагностика
При развитии некротического омфалита производится иссечение некротизированных тканей, осуществляются перевязки, проводится активное общее лечение (антибиотики, витаминотерапия, переливания плазмы, физиотерапия и пр. ).
Прогноз
Катаральный омфалит легко поддается лечению и обычно заканчивается выздоровлением. Прогноз флегмонозного и некротического омфалита зависит от адекватности и сроков начала лечения, присоединения вторичных осложнений и состояния ребенка. При генерализованных септических осложнениях возможен летальный исход.
Профилактика
Профилактика омфалита предполагает соблюдение асептики при обработке пуповины, ежедневном уходе за пупочной ранкой, соблюдение гигиены ухаживающим персоналом. Категорически недопустимо насильственно срывать корочки с пупочной ранки, закрывать ее повязкой или подгузником, заклеивать лейкопластырем, поскольку это провоцирует мокнутие и инфицирование. В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
Источник
