Корешковый синдром при головной боли

Корешковый синдром не проявляется четко выраженными признаками, боль может отличаться различной локализацией и появиться в руках, шее, пояснице, во внутренних органах.
До развития патологии проходит некоторое время, когда в межпозвоночных дисках начинает идти процесс дегенерации, в последующем там образуются грыжи. Когда разрастается, грыжа смещается, повреждается ганглий и спинномозговой корешок, сдавливание ведет к появлению воспаления на участке, а далее к радикулопатии. В большинстве случаев причина корешкового синдрома (грудного отдела, шейного или поясничного) – заболевания дегенеративного характера.
Чтобы диагностировать такую патологию, используется рентгенография позвоночника, выполнять её лучше одновременно в боковой проекции и передней. Более точную картину дает диагностика с использованием магнитно-резонансной томографии – это и более информационный метод. В постановке диагноза при корешковом синдроме кроме перечисленных следует учитывать и клинические симптомы.
Признаки заболевания
Среди первых наиболее характерных проявлений корешкового синдрома следует отметить боль, которая возникает вдоль пораженного нерва. При локализации процесса в шейном отделе боль отмечается в руке и шее; поражении грудного отдела – болевые ощущения в области спины, в отдельных случаях боль ощущается в сердце (она исчезает после эффективного лечения корешкового синдрома); поясничного отдела – боль в ногах, пояснице, ягодицах. Поражение грудного отдела наблюдается реже, чем поясничного.
Такие симптомы также наблюдаются, когда позвонок, находящийся выше, смещается по отношению к нижнему – это влечет ущемление нервного корешка.
Интенсивность болей при малейшей нагрузке усиливается, особенно это чувствуется при движении, поднятии тяжестей. Следующий характерный симптом — прострел, с иррадиацией в части тела, зависящей от расположения соответствующего этой части тела нерва. Поражение поясничного отдела происходит часто из-за того, что на него приходится наибольшая нагрузка.
Провоцирующим боль фактором может послужить напряжение (физическое и эмоциональное), часто — переохлаждение. Нередко такой приступ случается ночью, при этом отмечается отек кожи, покраснение, повышенная потливость. При поражении поясничного отдела человек иногда теряет способность передвигаться самостоятельно.
Следующий признак, сопровождающий развитие корешкового синдрома — нарушенная чувствительность на участке, где иннервацию осуществляет пораженный нерв. Покалывание иглой на таком участке тела почти не ощущается, хотя на противоположной стороне в той же области чувствительность сохранена.
Ещё одним признаком возникшего корешкового синдрома считается появление нарушения движений, вызванное изменениями, которые происходят в это время в мышцах. Постепенно мышцы начинают усыхать, они ослабевают, в некоторых случаях это заметно при сравнении конечностей.
Локализация боли отмечается там, где корешки сдавливаются и в органах, за иннервацию которых отвечают поврежденные спинномозговые нервы. Если происходит защемление нервов в крестцовой области, возникают боли с иррадиацией в ноги, пах, нижнюю часть живота. Симптомы зависят от отдела, где корешковый синдром локализуется.
Очень противоречивы проявления при поражении поясничного отдела, симптомы которого способны доставить немало неудобств больному человеку. Корешковый синдром в этом отделе развивается, если есть фиброзиты, существует дефицит питания тканей, нарушено кровообращение, ткани плохо согреваются.
Причины развития корешкового синдрома:
- остеохондроз;
- грыжи спинномозговые;
- спондилоартроз;
- переломы компрессионные;
- спондилолистезы;
- невриномы;
- смещение тел позвонков в боковом направлении;
- поражение позвонков в результате инфекции.
Лечение корешкового синдрома
Начинать лечение следует с выявления причины. Необходимо строго соблюдать постельный режим, обязательно поверхность кровати должна быть твёрдой. Из медикаментов для лечения назначают обезболивающие препараты, противовоспалительные средства (нестероидные), местно – согревающие процедуры, мази с раздражающим эффектом. Если спазм мышцы явно выражен, требуется применение миорелаксантов. В некоторых случаях показана эпидуральная блокада с обезболивающими препаратами.
Наряду с корешковым синдромом возможны ноющие хронические боли — тогда важно при лечении принимать во внимание продолжительность назначения курса назначения НПВС и обезболивающих. Лекарственные препараты имеют некоторые побочные эффекты, которые усиливаются, если их применять длительное время. По этой причине для лечения хронической боли существуют методы более щадящие: физиопроцедуры, рефлексотерапия, массаж, мануальная терапия. Лечение может продолжаться длительно.
Некоторые пациенты с корешковым синдромом принимают миорелаксанты с расчетом, что они помогут снять боль, вызванную мышечными спазмами. Тем не менее, миорелаксанты назначает только врач, так как эти средства могут нанести вред. Более тяжелые случаи могут вызвать необходимость хирургического вмешательства лечения корешкового синдрома, хотя его целесообразность некоторыми специалистами берется под сомнение. Если подтвержден корешковый синдром, лечение нельзя откладывать – начинать его следует по возможности раньше.
Эффективным лечение не будет, если применять лишь один из способов: даже операция только однократно убирает последствия процессов дегенерации, не избавляя от возможности защемления в другом отделе позвоночника.
Профилактика
Чтобы предупредить возникновение корешкового синдрома, следует уделить внимание профилактике процессов дегенерации в позвоночнике, важно укреплять мышечный каркас своей спины с помощью массажа, лечебной физкультуры, обязательно привести в норму свой вес.
Источник
Корешковый синдром является одним из частых неврологических диагнозов. Что такое корешки и почему они поражаются? По бокам спинного мозга выходят группы нервных волокон. Внутри позвоночного канала двигательные и чувствительные части соединяются и формируют корешки спинно-мозговых нервов. Они выходят через специальные отверстия, ограниченные соседними позвонками и межпозвоночным диском.
 При повреждении, сжимании, смещении или воспалении корешков возникает состояние, называемое радикулопатией или корешковым синдромом.
При повреждении, сжимании, смещении или воспалении корешков возникает состояние, называемое радикулопатией или корешковым синдромом.
Это комплекс признаков, включающих в себя местные проявления (в области поражения) и симптомов поражения тех нервов, которые формируются из соответствующих корешков.
Этиология
Корешковый синдром чаще всего обусловлен структурными изменениями в позвонках и дисках, наличием дополнительных образований в области выхода корешков. При этом создаются условия для внешней компрессии нервных волокон. Реже радикулопатия возникает при поражении самих корешков до выхода из позвоночного столба.
Основные причины корешкового синдрома:
дегенеративно-дистрофические процессы – остеохондроз позвоночника с формированием спондилеза, спондилоартроза, межпозвоночных грыж;
последствия травмы позвоночника, послеоперационные рубцовые изменения, патологические переломы;
врожденные аномалии позвоночника;
опухоли разного происхождения – невриномы, менингеомы, нейрофибромы, метастазы;
воспаления, в том числе вызванные специфическими возбудителями – менингиты, сифилитическое поражение, грибковая инфекция, герпетический процесс;
сосудистое поражение, приводящее к ишемии корешка – изолированный корешковый инсульт, изменения сосудов при диабете;
аутоиммунно-аллергический процесс при полирадикулопатии Гийена-Барре;
сдавление корешков расположенными рядом мышцами, что особенно актуально при наличии профессиональных вредностей (вынужденные позы, повороты).
Чаще всего встречается остеохондроз позвоночника с корешковым синдромом. Появляющиеся при этом костные разрастания по краям позвонков и уплощенный диск сужают просвет каналов для выхода корешков. А нередко возникающая протрузия или грыжа диска дополнительно сдавливают нервные волокна.

Виды корешкового синдрома
Корешковый синдром имеет несколько классификаций. Бывают монорадикулопатии (изолированное поражение одного корешка) и полирадикулопатии. Также при постановке диагноза учитывают локализацию – шейного отдела, грудного и поясничного. Отдельно выделяют синдром конского хвоста – сдавление корешков конечных отделов мозга в крестцовом отделе позвоночника.
Следует учитывать, что корешки выходят из спинно-мозгового канала не горизонтально, а идут вниз и наискосок. Причем если на шейном уровне почти нет разницы уровней сегментов спинного мозга и отверстий между позвонками, то по мере продвижения от головного конца позвоночника эта разница все увеличивается. Поэтому если компрессия происходит до входа нервных волокон в отверстие между позвонками, то причиной может быть грыжа между вышележащими позвонками.
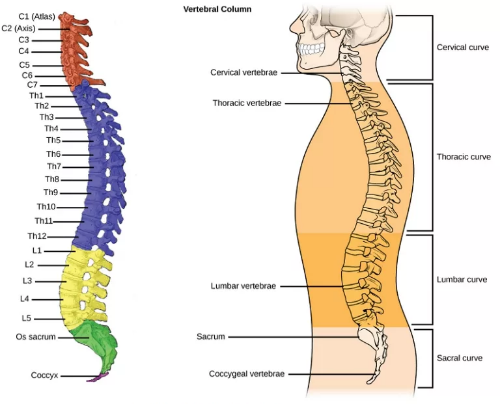
Для обозначения уровня поражения используют сочетания латинских букв и цифр:
шейный отдел (С) состоит из 8 сегментов,
в грудном (Th) их 12,
в поясничном (L) 5 сегментов,
в крестцовом (S) 5
в копчиковом (Co) 1 сегмент.
По месту поражения (позвонки или диски между ними) различают дискогенную (спондилогенную), вертеброгенную и смешанную радикулопатию.
Общие проявления
Возникающий на любом уровне корешковый синдром имеет характерные проявления. Он включает боль, двигательные нарушения (периферические парезы), чувствительные нарушения, вегетативные расстройства. Кроме того, в зависимости от уровня поражения присоединяются нарушения функции иннервируемых органов.
Боль обусловлена несколькими механизмами:
раздражение нерва, иннервирующего позвонки и диски между ними (нерв Люшка);
боль вследствие ишемии корешка;
боль по ходу нерва, образованного из ущемленного корешка;
патологические ощущения на отдалении, в иннервируемой области;
боль при развитии мышечно-тонического синдрома.
Поэтому беспокоит боль около позвоночника со стороны ущемления, в напряженных паравертебральных мышцах, отдает вдоль соответствующего нерва и сопровождается болевыми ощущениями в зонах иннервации.
При поражении двигательной порции корешка развивается периферический парез в определенных группах мышц. Он проявляется слабостью, снижением сухожильных рефлексов, снижением мышечного тонуса, возможны подергивания отдельных волокон (фасцикуляции). А при длительном течении радикулопатии возникает мышечная атрофия.
Характерны нарушения кожной чувствительности в соответствующем дерматоме. Возможны онемение, ощущения ползанья мурашек, покалывание, жжение, стягивание, похолодание. Кроме того, меняется температурная чувствительность. Иногда возникает повышенная восприимчивость к некоторым раздражителям – гиперпатия.

Симптомы шейного отдела
Причиной корешкового синдрома на шейном уровне часто являются дегенеративные изменения позвоночника. Причем может быть поражен не шейный отдел, а поясничный. В этом случае гиперподвижность шеи является компенсаторной при ограничении объема движений в нижних отделах позвоночника.
Сильные боли локализуются в шее и отдают в надплечье и руку вплоть до пальцев, сопровождаются слабостью мышц и парестезиями. А при поражении первых корешков – болит в теменно-затылочной и заушной областях. Прослеживается зависимость от движений головы, нередко боли усиливаются во время сна. Внезапное развитие ущемления корешка называется шейным прострелом.
Грудного уровня
Грудной радикулит имеет такие симптомы, как боли в спине (чаще между лопатками), в области сердца и опоясывающие боли по межреберьям. Нередки нарушения работы внутренних органов – боли в желудке, запоры, одышка и кашель, сердцебиение, возможно умеренное повышение артериального давления. Слабость мышц при осмотре выявить затруднительно, но ЭМГ позволяет определить уровень и характер поражения.
Ущемление корешков именно на этом уровне требует тщательной дифференциальной диагностики, так как болевой синдром может напоминать состояние при многих патологиях. Исключают ишемическую болезнь сердца, панкреатит, холецистит, болезни дыхательной и пищеварительной систем.
Именно на грудном уровне чаще всего возникают первичные инфекционные поражения корешков – при опоясывающем лишае (герпесе), ветряной оспе, гриппе.
Пояснично-крестцовая радикулопатия
Поражение на этом уровне встречается чаще всего, что обусловлено большой нагрузкой на поясничные позвонки и диски. Костные разрастания обычно массивны, приводят к деформации и сужениям естественных отверстий, нередко возникают грыжи дисков. А мощные слои мышц формируют выраженный мышечно-тонический синдром, усиливающий боль и компрессию корешка. В подавляющем большинстве случаев поражаются 4 и 5 поясничные и первый крестцовый корешок.
Скручивающие движения, неправильный подъем тяжестей, неверная посадка за рабочим местом провоцируют появление люмбалгии с корешковым синдромом. При этом беспокоит боль в пояснице, очень интенсивная при простреле или умеренная при длительном течении процесса.
В зависимости от уровня поражения боль отдает:
по задней поверхности бедра до колена (при поражении S1),
в нижнюю треть бедра впереди с переходом на внутреннюю поверхность голени (L4),
по верхне-наружной поверхности бедра (L3).
 Появляются характерные двигательные нарушения, приводящие к изменению походки. Например:
Появляются характерные двигательные нарушения, приводящие к изменению походки. Например:
при сдавлении S1 корешка теряется возможность ходить на носочках,
компрессия L5 дает шлепающую стопу, из-за чего пациент при ходьбе высоко поднимает согнутую в колене ногу,
поражение корешка L4 приводит к затруднению подъема по лестнице.
Эти нарушения вызваны парезом определенных мышц голени и стопы. При осмотре могут быть выявлены атрофии мышц голени и стопы, четырехглавой мышцы бедра.
Присутствуют и выпадения поверхностной чувствительности на ногах строго в соответствии с зонами иннервации.
Диагностика
Сбор анамнеза, тщательный неврологический осмотр позволяют быстро предположить не только характер страдания, но и уровень ущемления корешка. Проводят оценку движений, силы мышц, рефлексов, чувствительности, проверяют наличие симптомов натяжения.
Затруднения могут возникнуть при обращении пациента с грудным радикулитом, когда врачу общей практики приходится исключать другие заболевания.
Дополнительные методы обследования помогают установить причину, степень компрессии, определиться с тактикой лечения. Для этого проводят рентгенографию, МРТ, КТ, ЭМГ.
Лечение
При назначении лечения преследуются несколько целей:
купирование боли,
воздействие на причину,
восстановление поврежденных тканей.
Преобладают консервативные методы.
Широко применяют:
нестероидные противовоспалительные препараты,
миорелаксанты,
препараты для улучшения микроциркуляции и трофики,
витамины группы В.
При хронической боли дополнительно назначают антиконвульсанты и антидепрессанты. Препараты назначаются в таблетках, инъекциях, накожно и вводятся при помощи электрофореза.
Показаны разные виды физиотерапии, иглоукалывание, сухое или подводное вытяжение.
В первые сутки необходим покой.
 ЛФК не проводят в острейшем периоде радикулопатии, чтобы не усилить спазм мышц и дополнительно не травмировать пораженный корешок. Но по мере стихания боли могут быть использованы специальные упражнения. В подострой стадии на 3-5 день допустимы щадящие методы мануального воздействия, массаж.
ЛФК не проводят в острейшем периоде радикулопатии, чтобы не усилить спазм мышц и дополнительно не травмировать пораженный корешок. Но по мере стихания боли могут быть использованы специальные упражнения. В подострой стадии на 3-5 день допустимы щадящие методы мануального воздействия, массаж.
По результатам обследования и динамики состояния принимается решение о необходимости оперативного лечения, целью которого является восстановление структур (при травматических повреждениях), удаление грыжи диска.
После купирования боли назначается курс восстановительного лечения, направленный на устранение последствий, укрепление мышечного корсета, борьбу с мышечно-тоническим синдромом.
Кроме медикаментов, возможно применение народных средств при корешковом синдроме. В основном используют:
горячие компрессы из отваров трав (ромашка с чабрецом, черной бузиной и зверобоем),
медово-спиртовые растирания,
мази на основе скипидара.
прикладывают смесь измельченных зеленых грецких орехов и керосина,
делают горячие аппликации с прогретой солью.
Все эти способы только для местного применения, причем накладывать их необходимо над местом ущемления корешка, а не на область иррадиации боли.
Корешковый синдром требует не только купирования боли, но и по возможности устранения причины компрессии, последующей реабилитационной работы.
Источник
Узнать больше о заболеваниях на букву «К»:
Каузалгия,
Киста головного мозга,
Кластерная головная боль,
Клещевой энцефалит,
Кожевниковская эпилепсия,
Коллоидная киста III желудочка,
Кома,
Компрессионная миелопатия,
Концентрический склероз Бало,
Корешковый синдром,
Кортикобазальная дегенерация,
Краниовертебральные аномалии,
Краниоспинальная опухоль,
Краниофарингиома,
Кризы при миастении,
Кровоизлияние в желудочки головного мозга.
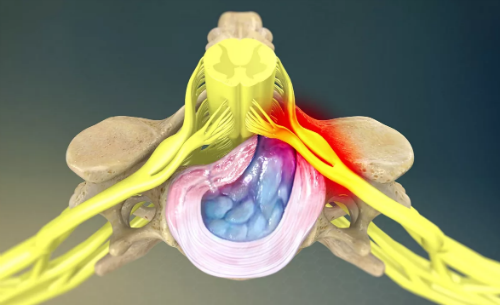 Это место является наиболее травмируемым, так как оно очень узкое. Сдавление из-за отека или компрессия корешка могут стать причиной появления корешкового синдрома. Сдавление корешковых сосудов происходит в результате развития компрессии корешковых вен. Нарушается микроциркуляция, а возникающее сдавление при отеке становится фактором появление синдрома.
Это место является наиболее травмируемым, так как оно очень узкое. Сдавление из-за отека или компрессия корешка могут стать причиной появления корешкового синдрома. Сдавление корешковых сосудов происходит в результате развития компрессии корешковых вен. Нарушается микроциркуляция, а возникающее сдавление при отеке становится фактором появление синдрома.
Причины
Причины возникновения болезни:
- Остеохондроз позвоночника является наиболее распространенной причиной появления корешкового синдрома. Происходит уменьшение диаметра межпозвоночных отверстий вследствие повреждения межпозвоночных дисков, что влечет за собой нарушение работы спинальных корешков.
- Межпозвоночная грыжа может стать причиной появления осложнений при остеохондрозе. Компрессия может быть вызвана из-за изменений вследствие спондилоартроза, нарушениями работы суставов и спондилезом.
- Нарушение работы спинальных корешков из-за травм может наблюдаться из-за болезней, вызванных спондилолистезом, травмой или подвывихом позвоночника.
- Также возможно появление воспалительного процесса при таких болезнях, как спинальный менингит, остеомиелит позвоночника, туберкулез и сифилис.
- Возникновение корешкового синдрома также возможно при опухолях спинного мозга, опухолях позвонков и болезнях спинномозговых корешков.
- Смещение позвонков влечет за собой серьезные последствия и может стать причиной появления корешкового синдрома.
- Радикулопатия может развиваться вследствие чрезмерных нагрузок на позвоночник, из-за гормональных сбоев, ожирения, аномального развития позвоночника, переохлаждения и гиподинамии.
Симптомы
Сочетание симптомов раздражения и нарушения функционирования дает увидеть клиническую картину корешкового синдрома. Признаки раздражения, выпадение функций и их выраженность говорят о степени сдавленности корешков, индивидуальных особенностях расположения, их формы и толщины.
Среди симптомов можно выделить:
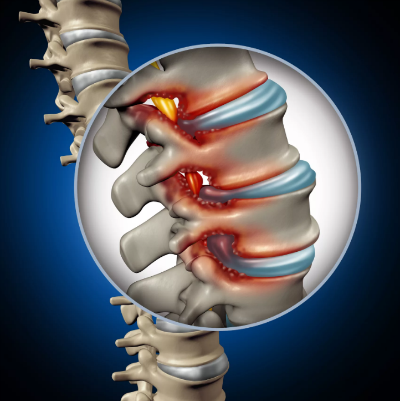
- болевой синдром;
- нарушения двигательных функций;
- наличие мышечных подергиваний;
- сенсорные расстройства;
- ощущение покалывания/мурашек;
- чувство жара или холода в определенном месте.
Вы сразу отличите корешковую боль из-за ее жгучего и стреляющего характера, также болезнь протекает преимущественно в иннервируемой зоне.
Болезнь распространяется от позвоночника к рукам или ногам, а усиление от перенапряжения, вызванного резким движением, смехом или кашлем с чиханием только осложняет положение.
Болевой синдром усиливается из-за любого напряжения мышц и связок там, где есть поражение. Чтобы избежать неприятных ощущений можно принимать определенные позы тела, также можно ограничить движения в болезненной области. Корешковый синдром может привести к перекосу туловища или формированию кривошеи, поэтому необходимо своевременное лечение.
Выпадение функций позвоночника проявляется на поздней стадии поражения корешков. Они проявляются парезами, снижением рефлексов в сухожилиях (гипорефлексия), происходит уменьшение чувствительности в этой области (гипестезия).
Дерматы являются участками кожи за функционирование которых отвечает 1 спинной корешок. В итоге они тоже перестают работать, что приводит к серьезным последствиям и осложнениям, вплоть до полной анестезии. Если вовремя не принять меры, то начнут развиваться трофические нарушения, вызывая мышечную гипертрофию, истончение, тело и кости станут более ранимыми и кожа перестанет регенерировать.
Симптомы поражения отдельных корешков:
- C1. Характеризуется болью в затылке, проявляющейся вместе с головокружением и тошнотой, голова при этом наклонена в пораженную сторону. При нарушении работы этого корешка подзатылочные мышцы напряжены, и они вызывают дискомфорт.
- C2. Боли вызваны в подзатылочной и теменной области, при этом поворачивать головой очень болезненно, понижается чувствительность кожи затылка.
- C3. Затылочные боли и боли в латеральной поверхности шеи перетекают в язык, орбиту или лоб. Во всех этих зонах происходит снижение чувствительности кожи и локализуются парестезии. Голову трудно и болезненно наклонять, и разгибать.
- C4. Наблюдается боль в надплечье и на поверхности груди. Болезнь распространяется по поверхности шеи и может привести к появлению икоты или расстройству фонации.
- C5. Проявляется в болях в надплечье и во всем плече в виде сенсорных расстройств. Нарушается отведение плеча и происходит гипотрофия дельтовидных мышц, понижаются рефлексы.
- C6. Боль распространяется от шеи до бицепсов на поверхность предплечий и доходит до больших пальцев. Уменьшается чувствительность предплечий, появляются парезы на бицепсах, плечевых мышцах и пронаторах, снижаются рефлексы.
- C7. Выражается болью среднего пальца кисти. Корешок C7 делает невозможным работу нервов надкостницы из-за чего корешковый синдром сопровождается сильной болью. Наблюдается снижение мышечной силы в мышцах, понижены рефлексы.
- C8. Достаточно редкое заболевание, сопровождающееся болевыми ощущениями, снижением чувствительности, слабостью рефлексов и парестезией во внутренней части предплечий, в безымянном пальце или мизинце.
- T1-T2. Наблюдается боль в области подмышек и плечевом суставе, возможно распространение на ключицы или плечо. Болезнь выражена в слабости и гипотрофии мышц кисти, онемении, возможен синдром Горнера и дисфункция пищевода.
- T3-T6. Характеризуется опоясывающей болью в межреберье. Может вызвать болезненные ощущения в молочной железе или быть причиной стенокардии.
- T7-T8. Наблюдаются боли ниже лопатки, которые идут по межреберью до эпигастрия. Являются причиной появления диспепсии, недостаточности поджелудочных желез и гастралгии, снижаются брюшные рефлексы.
- T9-T10. Боль в верхних отделах живота распространяется от межреберья, из-за чего возможно ослабление среднебрюшных рефлексов.
- T11-T12. Самое неприятное развитие болезни, которое может распространяться в паховую или надлобковую зону. Может вызывать дискинезию кишечника.
- L1. Наблюдаются болевые ощущения в паховой области, происходит распространение на квадрант ягодиц.
- L2. Страдает внутренняя и передняя поверхность бедра, выражена слабость при сгибании.
- L3. Выраженная боль в нижней части бедра, которая идет от её передней поверхности. Наблюдается снижение чувствительности кожи над коленом, парезы образуются в мышцах бедер.
- L4. Боль выражена в передней поверхности бедра, суставах коленей, в голенях и лодыжках, также наблюдается гипотрофия мышц. Возможна ротация стопы из-за парезов, рефлексы коленей снижены.
- L5. Корешковая болезнь сопровождается болью на поверхностях бедра и на первых 2 пальцах стопы. Наблюдаются парезы большого пальца или всей стопы, гипотрофия мышц.
- S1. Появление болезненных ощущений в области поясницы и крестца, которая отдает в бедра, голени, стопу и пальцы стоп. Корешковый синдром протекает с гипотрофией и гипотонией, ослаблением ротации, сложно сгибать стопу, ахиллов рефлекс плохо работает.
- S2. Наблюдаются парестезия и боль в крестце с переходом на голени, подошву, большие пальцы и бедро. Сопровождается судорогами, а рефлексы не изменяются.
- S3-S5. Как правило, поражается сразу 3 корешка. Нарушение сопровождается болью и анестезией в крестце или промежности, происходит дисфункция сфинктеров таза.
Лечение корешкового синдрома
В большинстве случаев применяется консервативная терапия, например, в случаях, если болезнь протекает с дегенеративно-дистрофическими заболеваниями. В данном случае, если болевой синдром ярко выражен, назначается покой, обезболивающая терапия с лекарствами. Применяются такие лекарства, как ибупрофен, кеторолак и диклофенак. Назначаются также лекарства, направленные на купирование синдрома и противоотечные лекарства, вроде фуросемида.
Для улучшения кровообращения также назначаются лекарственные препараты, например, экстракт конского каштана, эуфиллин, троксерутин. Возможно назначение лекарств с высоким содержанием витамина C и хондроитинсульфата и препаратов для улучшения передачи нейронной связи, например, неостигмин.
При длительном протекании болезни возможно назначение антидепрессантов. Если боль сопровождается нейротрофическими расстройствами, тогда вдобавок назначаются ганглиоблокаторы. В случае, если у пациента наблюдаются мышечные атрофии, могут назначить лекарства с витамином E.
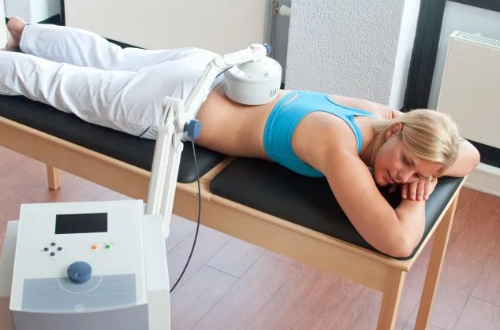 Тракционная терапия оказывает положительное воздействие, увеличивая межпозвонковое расстояние и уменьшая негативное воздействие на спинальные корешки. Также нашло место применение рефлексотерапии, применение УВЧ и ультрафонофореза.
Тракционная терапия оказывает положительное воздействие, увеличивая межпозвонковое расстояние и уменьшая негативное воздействие на спинальные корешки. Также нашло место применение рефлексотерапии, применение УВЧ и ультрафонофореза.
В ранней стадии развития болезни назначается ЛФК и массаж в период реабилитации. В период реабилитации также проводится лечение сульфидными ваннами, радоновыми ваннами, грязелечением и парафинотерапией.
Хирургическое лечение может быть назначено, в случае если консервативное не помогло и симптомы продолжают прогрессировать. В данном случае проводится операция опытными нейрохирургами, целью которой является удаление компрессии корешка и ее причин. В случае с грыжами может быть назначена дискэктомия или микродискэктомия, а опухоли удаляют. При нестабильности корешкового синдрома проводится фиксация позвоночника.
Автор: Мотов Михаил Михайлович
Терапевт, блоггер
Источник
