Кохлеопатия код по мкб
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Кохлеарный неврит.

Кохлеарный неврит
Описание
Кохлеарный неврит. Поражение слухового нерва, приводящее к понижению слуха и появлению постоянного шума в ухе. Кохлеарный неврит может быть вызван целым рядом факторов, обуславливающих поражение различных отделов слухового анализатора от звуковоспринимающих клеток внутреннего уха до слухового центра коры головного мозга. Клинически он проявляется снижением слуха и шумом в ухе, которые в некоторых случаях сопровождаются вестибулярными нарушениями. Диагностика кохлеарного неврита включает аудиометрию и другие методы исследования слуха, отоскопию, исследование вестибулярной функции, биохимические анализы, рентгенографию, КТ и МРТ. Лечение проводится сосудистыми препаратами, нейропротекторами, дезинтоксикационными растворами, физиотерапевтическими средствами. При значительном снижении слуха показано слухопротезирование. В отдельных случаях возможно применение хирургических методов лечения.
Дополнительные факты
По данным мировой статистики около 6% всех людей, населяющих земной шар, в той или иной степени страдают нарушениями слуха. Большая часть случаев снижения или потери слуха приходится на кохлеарный неврит. Заболевание также носит названия сенсоневральная или нейросенсорная тугоухость, неврит слухового нерва. Чаще оно имеет односторонний характер, реже отмечается двустороннее поражение слухового нерва. Кроме снижения слуха различной выраженности в 90% случаев кохлеарный неврит сопровождается шумом в ухе.
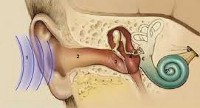
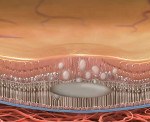
Кохлеарный неврит
Классификация
По причине возникновения кохлеарный неврит в отоларингологии классифицируют на врожденный и приобретенный. Последний также подразделяют на посттравматический, ишемический, постинфекционный, токсический, лучевой, аллергический, профессиональный. По времени появления кохлеарный неврит делят на прелингвальный — возникающий у детей до развития речи и постлингвальный — наступающий у пациентов с развитой речью.
По уровню поражения слухового анализатора кохлеарный неврит классифицируют на периферический, связанный в основном с нарушениями звуковосприятия во внутреннем ухе, и центральный — обусловленный патологическими процессами в слуховых структурах головного мозга.
В зависимости от давности заболевания выделяют 3 формы приобретенного кохлеарного неврита: острую (не более 1 месяца), подострую (от 1 до 3 месяцев) и хроническую (более 3 месяцев). По характеру течения различают обратимый, стабильный и прогрессирующий кохлеарный неврит.
По данным пороговой аудиометрии выделяют 4 степени тугоухости при кохлеарном неврите: легкую (I степень) с порогом воспринимаемых звуков в 26-40 дБ, умеренную (II степень) с порогом 41-55 дБ, умеренно тяжелую (III степень) — 56-70 дБ и тяжелую (IV степень) — 71-90 дБ, а также полную глухоту.
Причины
Врожденный кохлеарный неврит может быть обусловлен патологией на генетическом уровне или нарушениями, произошедшими во время родов. Наследственный кохлеарный неврит чаще наблюдается в сочетании с другими генетическими нарушениями. К наследственным заболеваниям с аутосомно-доминантным путем передачи, в клинику которых входит кохлеарный неврит, относятся: синдром Ваарденбурга, синдром Стиклера, бранхиооторенальный синдром. Аутосомно-рецессивными заболеваниями, для которых характерен кохлеарный неврит, являются: синдром Ушера, синдром Пендреда, болезнь Рефсума, биотинидазная недостаточность. Кохлеарный неврит может наследоваться и как патология, сцепленная с Х-хромосомой. Например, при синдроме Альпорта, проявляющегося снижением слуха, прогрессирующим гломерулонефритом и различными нарушениями зрения.
Возникновение кохлеарного неврита в родах связано с родовой травмой или гипоксией плода, которая может развиться при дискоординированной родовой деятельности, преждевременных родах, затяжном течении родов по причине слабости родовой деятельности, узкого таза роженицы или тазового предлежания плода.
Приобретенный кохлеарный неврит в 30% случаев обусловлен инфекционными заболеваниями. В первую очередь это краснуха, эпидемический паротит, грипп, корь, ОРВИ, герпетическая инфекция, затем идут скарлатина, эпидемический менингит, сифилис, сыпной и брюшной тиф.
Около 10-15% кохлеарного неврита обусловлены токсическим поражением слухового нерва. К применяемым в медицине ототоксическим веществам относятся: антибиотики (неомицин, канамицин, гентамицин, стрептомицин и тд ), цитостатики (циплатин, циклофосфамид), салицилаты, препараты хинина, диуретики, препараты для лечения аритмии. Причиной кохлеарного неврита могут стать интоксикации, вызванные мышьяком, солями тяжелых металлов, бензином, фосфором и пр. Токсический кохлеарный неврит может быть связан с профессиональной деятельностью. Также профессиональный характер имеют кохлеарные невриты, развивающиеся при хроническом воздействии шума и вибрации.
Возникновение кохлеарного неврита может быть вызвано нарушением его кровоснабжения в результате атеросклероза, тромбоза, гипертонической болезни, сосудистых нарушений в вертебро-базилярном бассейне при хронической ишемии головного мозга, последствиях перенесенного геморрагического или ишемического инсульта.
Посттравматический кохлеарный неврит связан с черепно-мозговой травмой, повреждением слухового нерва в ходе оперативных вмешательств, нарушением работы звуковоспринимающего аппарата в результате баротравмы и развившегося после нее аэроотита. В некоторых случаях появление кохлеарного неврита наблюдалось после акустической травмы, полученной при воздействии сильного звука (свистка, выстрела ).
К прочим факторам, провоцирующим возникновение кохлеарного неврита, относят аллергические реакции, невриному слухового нерва, гипопаратиреоз, сахарный диабет, серповидноклеточную анемию, воздействие радиации, болезнь Педжета, опухоли головного мозга. Развитие кохлеарного неврита может быть следствием процессов старения, происходящих в слуховом нерве у людей старше 60 лет.
Симптомы
Клиника кохлеарного неврита в большинстве случаев складывается из двух основных симптомов: снижения слуха и постоянного шума в ухе. Характерно также нарушение латерализации звука. При одностороннем поражении отмечается смещение воспринимаемого звука ближе к здоровому уху, при двустороннем — к тому уху, которое лучше слышит.
Внезапно возникающий кохлеарный неврит характеризуется развивающимся в течение нескольких часов нарушением слуха, обычно носящим односторонний характер. В большинстве случаев пациент обнаруживает появившиеся проблемы со слухом после пробуждения от ночного сна. В других случаях острая форма кохлеарного неврита может развиваться в течении 2-3 суток. Острый кохлеарный неврит может переходить в подострую и хроническую форму. В течении хронического кохлеарного неврита выделяют 2 стадии: стабильную и прогрессирующую. Последняя проявляется усугублением нарушения слуха с течением времени и может привести к глухоте.
Диагностика
Важное значение имеет не только установка диагноза кохлеарного неврита, но также определение причины и уровня поражения слухового анализатора, оценка степени и динамики снижения слуха. В ходе диагностических исследований отоларингологу необходимо исключить наличие других заболеваний, сопровождающихся понижением слуха (болезни Меньера, отита, отосклероза, инородного тела уха, лабиринтита).
Выявление понижения слуха проводится путем аудиометрии. Тональная пороговая аудиометрия позволяет определить степень тугоухости. При этом для кохлеарного неврита характерно отсутствие костно-воздушного интервала и нисходящий характер аудиограммы, свидетельствующий о нарушении восприятия преимущественно высоких тонов. Исследование латерализации звука проводится при помощи теста Вебера. При надпороговой аудиометрии определяется ускорение нарастания громкости. У маленьких детей основным способом выявления нарушения слуха является исследование слуховых вызванных потенциалов. Акустическая импедансометрия проводится для исключения нарушений слуха, вызванных патологией звукопроведения. Электрокохлеография дает возможность дифференцировать кохлеарный неврит от болезни Меньера. Для исключения заболеваний наружного уха и изменений со стороны барабанной перепонки проводится отоскопия и микроотоскопия.
Наряду с обследованием слухового анализатора пациентам с кохлеарным невритом назначают исследование вестибулярной функции: вестибулометрию, стабилографию, электронистагмографию, видеоокулографию, непрямую отолитометрию. Для диагностики причины возникновения кохлеарного неврита могут быть рекомендованы консультации смежных специалистов: отоневролога, невролога, офтальмолога, вестибулолога, эндокринолога, травматолога, нейрохирурга, генетика. С этой же целью проводятся дополнительные обследования: рентгенография черепа, КТ и МРТ головного мозга, УЗДГ сосудов головы и шеи, рентгенография позвоночника в шейном отделе, осмотр глазного дна (офтальмоскопия), исследование сахара крови и тиреоидных гормонов, биохимический анализ крови и мочи.
Лечение
Основной задачей лечения острого кохлеарного неврита является восстановление слуха. Лечении хронической формы заболевания направлено на стабилизацию слуховой функции. Острый кохлеарный неврит и некоторые случаи прогрессирующего течения хронического кохлеарного неврита являются показанием к лечению в стационаре. Терапия кохлеарного неврита должна проводится совместно с коррекцией нарушений, которые могли стать его причиной. В первую очередь это устранение артериальной гипертензии и гормональной дисфункции, исключение воздействия ототоксических факторов (медикаментов и других веществ, шума, вибрации, радиоактивного излучения).
Медикаментозная терапия кохлеарного неврита проводится сосудорасширяющими препаратами, дезагрегантами, венотониками, нейропротекторами, дезинтоксикационными растворами. Комбинированную терапию пентоксифиллином, винпоцитином, пирацетамом, этилметилгидроксипиридином и церебролизином в первые 2 недели осуществляют путем внутривенных введений, затем переходят к внутримышечным инъекциям и приему препаратов внутрь. Хороший эффект при кохлеарном неврите дает использование в лечении препаратов гинкго билобы. В терапии внезапно возникшего кохлеарного неврита дополнительно используют глюкокортикоиды. Для купирования головокружений применяют гистаминоподобные препараты.
Положительный стимулирующий эффект оказывают физиотерапевтические методы лечения: рефлексотерапия (электропунктура, лазеропунктура, акупунктура), электростимуляция, фонофорез лекарственных препаратов, оксигенобаротерапия.
Двустороннее снижение слуха до 40 дБ затрудняет речевое общение пациента и является показанием к слухопротезированию. Прелингвальная форма кохлеарного неврита служит показанием к ношению слухового аппарата при слуховом пороге 25 дБ, поскольку доказано, что такая тугоухость вызывает нарушения в развитии речи у ребенка. С целью слухопротезирования при кохлеарном неврите могут применяться аналоговые, цифровые и линейные слуховые аппараты. Подбор и настройку аппарата осуществляет врач-слухопротезист.
Хирургическое лечение кохлеарного неврита проводится для осуществления стволовой или кохлеарной имплантации, удаления невриномы слухового нерва, гематомы или опухоли головного мозга. Необходимость хирургического лечения может быть обусловлена мучительным ушным шумом или приступами интенсивного головокружения. В таких случаях выполняют удаление звездчатого узла, резекцию барабанного сплетения или шейную симпатэктомию, при глухоте или тугоухости IV степени — деструктивные операции на улитке.
Прогноз
В случае ранней диагностики острой формы заболевания полное восстановление слуха происходит у 50% пациентов, еще у 30-40% больных отмечается значительное улучшение слуховой функции. При хроническом кохлеарном неврите снижение слуха необратимо. Главной задачей является остановка прогрессирования тугоухости, после чего восстановление слуховой функции возможно путем кохлеарной имплантации или слухопротезирования.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
Названия
Название: Центральная серозная хориоретинопатия.

Центральная серозная хориоретинопатия
Описание
Центральная серозная хориоретинопатия. Это патология органа зрения, характеризующаяся серозной отслойкой нейроэпителиального слоя сетчатки в сочетании с отслоением пигментного эпителия или без него. Клинически проявляется снижением остроты зрения, появлением «пятен» перед глазами, макро- или микрофотопсиями, метаморфопсиями, реже фотофобией. Диагностика центральной серозной хориоретинопатии включает в себя проведение флуоресцентной ангиографии, визометрии, офтальмоскопии, биомикроскопии, периметрии, ОКТ. Медикаментозное лечение сводится к дегидратационной и сосудоукрепляющей терапии. При отсутствии эффекта показана лазерная коагуляция сетчатки.
Дополнительные факты
Центральная серозная хориоретинопатия – это заболевание в офтальмологии, проявляющееся расщеплением слоев сетчатки в связи с повышением проницаемости мембраны Бруха и просачиванием плазмы из капилляров хориоидеи через пигментный эпителий сетчатки. Впервые патология была описана немецким хирургом-офтальмологом Альбертом фон Грефе в 1866 году. Лица мужского пола болеют в 8 раз чаще женщин. Как правило, патология встречается у людей молодой и средней возрастных групп. С возрастом увеличивается число бинокулярных поражений органа зрения. Согласно статистическим данным, у 52% пациентов заболевание развивается после применения экзогенных стероидов. Центральная серозная хориоретинопатия более распространена среди жителей Испании и Азии, редко наблюдается у афроамериканцев.
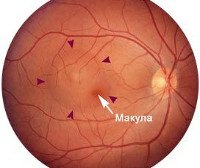
Центральная серозная хориоретинопатия
Причины
Центральная серозная хориоретинопатия возникает в связи с повышением проницаемости капилляров собственной сосудистой оболочки глазного яблока. Выход плазмы в окружающие ткани приводит к серозной отслойке нейросенсорного слоя внутренней оболочки глаза. Как правило, участки отслоения соответствуют местам повышенной экссудации. Развитие данного процесса обусловлено нарушением транспорта ионов натрия и калия через пигментный слой. Также триггером заболевания выступает патология сосудистой стенки (хориоидальная васкулопатия). Локальное нарушение микроциркуляции в области собственной сосудистой оболочки является причиной вторичной дисфункции пигментного эпителия.
В группу риска развития центральной серозной хориоретинопатии входят лица с артериальной гипертензией, гормональным дисбалансом в анамнезе, т. Механизм циркуляции крови в хориоидее регулируется уровнем кортизола и адреналина. В роли этиологического фактора зачастую выступает изменение гормонального фона в период беременности. На состояние сосудов оказывает влияние тонус вегетативной нервной системы. Лица с повышенной активностью симпатического отдела подвержены большему риску заболевания, чем люди с преобладанием тонуса парасимпатической нервной системы. Предрасполагает к развитию центральной серозной хориоретинопатии отягощенный аллергический анамнез, наличие атопии у близких родственников.
В частных случаях заболевание развивается на фоне системных патологий (синдром Кушинга, системная красная волчанка). Повышение проницаемости капилляров сосудистой оболочки глаза провоцируется бесконтрольным введением стероидов, приемом препаратов, содержащих в своем составе силденафила цитрат, или психотропных средств. Реже возникновение патологии обусловлено осложнением после трансплантации органов. В большинстве случаев диагностируется идиопатическая центральная серозная хориоретинопатия, поскольку установить этиологию заболевания не удается.
Симптомы
С клинической точки зрения различают острое, подострое и хроническое течение центральной серозной хориоретинопатии. Острое течение характеризуется внезапной абсорбцией серозной жидкости в среднем за 1-6 месяцев. При этом острота зрения восстанавливается до референтных значений. При подостром течении спонтанное разрешение наступает на протяжении одного года. Сохранение клинической картины более 1 года говорит о хронизации процесса. Пациенты предъявляют жалобы на болезненность в области глазницы, появление полупрозрачных пятен перед глазами. Снижение остроты зрения медленно прогрессирует. Больные чаще отмечают нарушение зрительных функций в утреннее время. Развивается вторичная транзиторная гиперметропия.
Диагностика
Диагностика центральной серозной хориоретинопатии основывается на проведении флуоресцентной ангиографии, визометрии, офтальмоскопии, биомикроскопии, периметрии, оптической когерентной томографии (ОКТ). При остром течении заболевания при помощи флуоресцентной ангиографии визуализируется один и более участков экссудации через пигментный эпителий. Зачастую при хроническом течении выявляется диффузное просачивание, на что указывает усиление флуоресценции. Методом визометрии диагностируется снижение остроты зрения в пределах 0,2-0,3 диоптрий. При этом рефракция гиперметропическая. Офтальмоскопически обнаруживается серозное отслоение нейроэпителиального слоя, нарушение целостности пигментного слоя, субретинальное скопление фибриновых масс и липофусцина.
Более детальный осмотр можно провести методом биомикроскопии глаза с использованием специальных линз (60, 78 дптр) или контактной трехзеркальной линзы Гольдмана. При этом определяется зона серозной отслойки, которая имеет вид проминирующего очага с нечетким контуром. Форма зоны поражения округлая, ограничена дугообразным рефлексом. В области хориоретинопатии выявляются преципитаты Бэра. При проведении периметрии определяются центральные скотомы. На ОКТ визуализируется скопление жидкости между нейроэпителиальным и пигментным слоями.
Дифференциальная диагностика
Дифференциальная диагностика центральной серозной хориоретинопатии проводится с хориоидальной неоваскуляризацией, хориоретинитом, опухолями хориоидеи.
Лечение
Консервативное лечение центральной серозной хориоретинопатии сводится к проведению дегидратационной и сосудоукрепляющей терапии. С целью уменьшения отечности внутренней оболочки глаза показаны парабульбарные инъекции глюкокортикостероидов. Также данная группа препаратов обладает противоаллергическим эффектом. Для проведения дегидратации рекомендовано назначение диуретиков. С целью нормализации тканевого метаболизма в дни приема диуретических средств целесообразно применение препаратов калия и магния. Укрепление сосудистой стенки достигается при использовании ангиопротекторов, поливитаминных комплексов.
В случае положительной динамики при последующих визитах к офтальмологу (10-й, 30-й дни) необходимы повторные парабульбарные инъекции глюкокортикостероидов. При отсутствии эффекта от медикаментозного лечения или частых рецидивах заболевания показана лазерная коагуляция сетчатки. Фокальная коагуляция проводится в области поражения пигментного эпителия. Если дефект располагается в зоне папилломакулярного пучка или на расстоянии менее 500 микрон от фовеолы, рекомендован барраж макулы. После проведения лазерной коагуляции на протяжении 3-7 дней осуществляются инстилляции нестероидных противовоспалительных средств в форме капель. Критерием эффективности лечения является улучшение остроты зрения на 0,1 дптр и более, уменьшение выраженности центральных скотом на 5-10° и уменьшение отека макулы на 5-10%.
Профилактика
Специфических превентивных мер по развитию центральной серозной хориоретинопатии не разработано. Неспецифическая профилактика сводится к применению стероидов в минимально эффективных дозировках, ограничению психоэмоционального перенапряжения, контролю уровня артериального давления. Пациентам, входящим в группу риска или имеющим данное заболевание в анамнезе, необходимо 2 раза в год проходить обследование у офтальмолога с обязательным измерением внутриглазного давления, проведением офтальмоскопии и визометрии.
Источник
