Коды мкб травматическая ампутация фаланги пальца
S60 Поверхностная травма запястья и кисти
- S60.0 Ушиб пальца ев кисти без повреждения ногтевой пластинки
- S60.1 Ушиб пальца ев кисти с повреждением ногтевой пластинки
- S60.2 Ушиб других частей запястья и кисти
- S60.7 Множественные поверхностные травмы запястья и кисти
- S60.8 Другие поверхностные травмы запястья и кисти
- S60.9 Поверхностная травма запястья и кисти неуточненная
S61 Открытая рана запястья и кисти
- S61.0 Открытая рана пальца ев кисти без повреждения ногтевой пластинки
- S61.1 Открытая рана пальца ев кисти с повреждением ногтевой пластинки
- S61.7 Множественные открытые раны запястья и кисти
- S61.8 Открытая рана других частей запястья и кисти
- S61.9 Открытая рана неуточненной части запястья и кисти
S62 Перелом на уровне запястья и кисти
- S62.00 Перелом ладьевидной кости кисти закрытый
- S62.01 Перелом ладьевидной кости кисти открытый
- S62.10 Перелом другой их кости ей запястья закрытый
- S62.11 Перелом другой их кости ей запястья открытый
- S62.20 Перелом первой пястной кости закрытый
- S62.21 Перелом первой пястной кости открытый
- S62.30 Перелом другой пястной кости закрытый
- S62.31 Перелом другой пястной кости открытый
- S62.40 Множественные переломы пястных костей закрытые
- S62.41 Множественные переломы пястных костей открытые
- S62.50 Перелом большого пальца кисти закрытый
- S62.51 Перелом большого пальца кисти открытый
- S62.60 Перелом другого пальца кисти закрытый
- S62.61 Перелом другого пальца кисти открытый
- S62.70 Множественные переломы пальцев закрытые
- S62.71 Множественные переломы пальцев открытые
- S62.80 Перелом другой и неуточненной части запястья и кисти закрытый
- S62.81 Перелом другой и неуточненной части запястья и кисти открытый
S63 Вывих, растяжение и перенапряжение капсульно-связочного аппарата на уровне запястья и кисти
- S63.0 Вывих запястья
- S63.1 Вывих пальца кисти
- S63.2 Множественные вывихи пальцев кисти
- S63.3 Травматический разрыв связки запястья и пясти
- S63.4 Травматический разрыв связки пальца на уровне пястно-фалангового и межфалангового сустава (ов)
- S63.5 Растяжение и перенапряжение капсульно-связочного аппарата на уровне запястья
- S63.6 Растяжение и перенапряжение капсульно-связочного аппарата на уровне пальца
- S63.7 Растяжение и перенапряжение капсульно-связочного аппарата другой и неуточненной части кисти
S64 Травма нервов на уровне запястья и кисти
- S64.0 Травма локтевого нерва на уровне запястья и кисти
- S64.1 Травма срединного нерва на уровне запястья и кисти
- S64.2 Травма лучевого нерва на уровне запястья и кисти
- S64.3 Травма нерва большого пальца
- S64.4 Травма нерва другого пальца
- S64.7 Травма нескольких нервов на уровне запястья и кисти
- S64.8 Травма других нервов на уровне запястья и кисти
- S64.9 Травма неуточненного нерва на уровне запястья и кисти
S65 Травма кровеносных сосудов на уровне запястья и кисти
- S65.0 Травма локтевой артерии на уровне запястья и кисти
- S65.1 Травма лучевой артерии на уровне запястья и кисти
- S65.2 Травма поверхностной ладонной дуги
- S65.3 Травма глубокой ладонной дуги
- S65.4 Травма кровеносного сосуда ов большого пальца
- S65.5 Травма кровеносного ых сосуда ов другого пальца
- S65.7 Травма нескольких кровеносных сосудов на уровне запястья и кисти
- S65.8 Травма других кровеносных сосудов на уровне запястья и кисти
- S65.9 Травма неуточненного кровеносного сосуда на уровне запястья и кисти
S66 Травмы мышцы и сухожилия на уровне запястья и кисти
- S66.0 Травма длинного сгибателя большого пальца и его сухожилия на уровне запястья и кисти
- S66.1 Травма сгибателя другого пальца и его сухожилия на уровне запястья и кисти
- S66.2 Травма разгибателя большого пальца и его сухожилия на уровне запястья и кисти
- S66.3 Травма разгибателя другого пальца и его сухожилия на уровне запястья и кисти
- S66.4 Травма собственной мышцы и сухожилия большого пальца на уровне запястья и кисти
- S66.5 Травма собственной мышцы и сухожилия другого пальца на уровне запястья и кисти
- S66.6 Травма нескольких мышц-сгибателей и сухожилий на уровне запястья и кисти
- S66.7 Травма нескольких мышц-разгибателей и сухожилий на уровне запястья и кисти
- S66.8 Травма других мышц и сухожилий на уровне запястья и кисти
- S66.9 Травма неуточненных мышц и сухожилий на уровне запястья и кисти
S67 Размозжение запястья и кисти
- S67.0 Размозжение большого и другого пальца (ев) кисти
- S67.8 Размозжение другой и неуточненной части запястья и кисти
S68 Травматическая ампутация запястья и кисти
- S68.0 Травматическая ампутация большого пальца кисти полная частичная
- S68.1 Травматическая ампутация другого одного пальца кисти полная частичная
- S68.2 Травматическая ампутация двух и более пальцев кисти полная частичная
- S68.3 Сочетанная травматическая ампутация части пальца ев и других частей запястья и кисти
- S68.4 Травматическая ампутация кисти на уровне запястья
- S68.8 Травматическая ампутация других частей запястья и кисти
- S68.9 Травматическая ампутация запястья и кисти на неуточненном уровне
S69 Другие и неуточненные травмы запястья и кисти
- S69.7 Множественные травмы запястья и кисти
- S69.8 Другие уточненные травмы запястья и кисти
- S69.9 Травма запястья и кисти неуточненная
Источник
Краткая анатомия.
Все пальцы, кроме первого, состоят из трех фаланг: проксимальной, дистальной и средней ( проще ногтевой, основной и средней). Кости фаланг трубчатые. Фаланги пальцев имеют тело, головку и основание. Основания проксимальных фаланг соединяются с головками пястных костей; с головками проксимальных фаланг соединяются основания дистальнее расположенных фаланг. В первом пальце только две фаланги ногтевая и основная.
Перелом ногтевой (дистальной) фаланги.
Механизм и признаки перелома.
Механизм травмы прямой. Это либо раздавление, либо удар молотком, камнем, дверью и т.п.
Пострадавший жалуется на боли и кровоподтек в области ногтевой фаланги, чаще под ногтем. К признакам перелома ногтевой фаланги можно отнести отечность пальца, кровоподтек мягких тканей синего-красного цвета, гематома может сформироваться и локально под ногтем. Движения в прилегающем межфаланговом суставе ограничены из-за боли . Осевая нагрузка, если надавить на кончик пальца, болезненна. Функция захвата и удержания частично нарушена. Бывают случаи с травматической ампутацией ногтевой пластинкой, когда ногтевая пластинка полностью или частично отслаивается. При редких случаях отрывных краевых переломах в месте прикрепления сухожилия разгибателя наблюдается формирование деформации в виде бугорка у основания ногтевой пластинки и свисание пальца в сторону сгибания, полное самостоятельное выпрямление пальца не возможно.
Первая помощь.
-принять анальгетик,
-холод локально на ногтевую фалангу,
-придать пальцу положение выше предплечья,
-фиксация при помощи пластыря, бинта или тряпки к палочке от мороженного по ладонной поверхности.
Диагностика и лечение .
Основным методом диагностики является рентгенография в 2х проекциях, возможна в некоторых случаях КТ.
Лечение начинается с репозиции (сопоставления отломков) под местной анестезией новокаина, если перелом со смещением . При подногтевой гематоме производят пункцию и эвакуацию гематомы. Далее гипсовая иммобилизация пальца на 3- 6 нед. В данный момент присутствуют более комфортные фиксирующие средства на палец, которые приносят меньше хлопот, это ортезы и бандажы.
Осложнения
Панариций при нагноении гематомы вплоть до остеомиелита
Нарушение функции захвата
Косметическая внешняя деформация
Посттравматический артроз межфалангового сустава
Перелом средней фаланги.
Механизм и признаки перелома.
Механизм травмы такой же как и при переломе ногтевой фаланги-прямая травма.
Больной жалуется на боль в средней фаланги, отек и кровоподтек синего цвета. При смещении костных отломков ярко выраженная внешняя деформация и крепитация костных отломков при попытке движения. Движения в данном случае уже ограничены в двух межфаланговых суставах. Осевая нагрузка болезненна. Мышцы сгибателей сильнее разгибателей, поэтому смещение происходит в ладонную сторону и палец изгибается вперед. Если линия перелома идет по диагонали наблюдается укорочение пальца.
Первая помощь.
-принять анальгетик,
-холод локально на среднюю фалангу пальца,
-придать пальцу положение выше предплечья,
-фиксация при помощи пластыря, бинта или тряпки к палочке от мороженного или линейки по ладонной поверхности.
Диагностика и лечение .
Основным методом диагностики является рентгенография в 2х проекциях, возможна в некоторых случаях КТ.
Лечение начинается с репозиции (сопоставления отломков) под местной анестезией новокаина, если перелом со смещением, придают определенную форму гипса . Далее гипсовая иммобилизация пальца на 3- 6 нед в полусогнутом положении. В данный момент в продаже более комфортные фиксаторы на палец, которые приносят меньше хлопот нежели гипс повязка.
Осложнения:
-Нарушение двигательной функции, функции захвата и удержания,
-Укорочение пальца,
-Остемиелит при открытых переломах,
Перелом основной (проксимальной) фаланги пальца.
Механизм и признаки перелома.
Механизм травмы прямой или непрямой. Это раздавление, либо удар молотком, камнем, дверью и т. п., либо падение на пальцы, игра в мяч.
Пострадавший жалуется на боли и кровоподтек в области основной фаланги. К признакам перелома проксимальной фаланги можно отнести отечность пальца, кровоподтек мягких тканей синего-красного цвета, гематома. Внешне мы можем увидеть деформацию, отклонение пальца. Движения в прилегающем межфаланговом и пястно-фаланговом суставе ограничены из-за боли . Осевая нагрузка, если надавить на кончик пальца, болезненна у его основания. Функция захвата и удержания нарушена.. За счет анатомического строения и механизма травм, например удар о мяч, смещение костных отломков происходит в тыльную сторону кисти.
Первая помощь.
-внутрь анальгетик (Кеторол, Кетанов, Баралгин и тп)
-холод локально на проксимальную(основную) фалангу,
-придать пальцу положение выше предплечья,
-фиксация при помощи пластыря, бинта или тряпки к дощечке по ладонной поверхности. Иммобилизация должна быть наложена от ногтевой фаланги до костей предплечья.
Диагностика и лечение .
Основным методом диагностики является рентгенография в 2х проекциях, возможна в некоторых случаях КТ или МРТ пальца.
Лечение начинается с репозиции (сопостовления отломков) под местной анестезией новокаина, если перелом со смещением. Далее гипсовая иммобилизация пальца на 3- 6 нед. В данный момент присутствуют более комфортные ортезы на палец. Трудоспособность восстанавливается через 4-6 нед.
При нестабильных переломах со смещением выполняют металоостеосинтез спицей.
Осложнения:
-Нарушение двигательной функции, функции захвата и удержания,
-Укорочение пальца,
-Остемиелит при открытых переломах,
-Косметическая деформация
Источник

Травматическая ампутация – это отрыв конечности в результате травматического воздействия. Бывает полной или неполной. Может возникать на любом уровне, однако чаще страдают дистальные отделы верхней конечности (пальцы и кисть). Причиной является механический отрыв, раздавливание или гильотинирование. Обычно сопровождается обильным кровотечением, может осложняться травматическим шоком. Для оценки состояния пострадавшей конечности используют рентгенографию. Лечение хирургическое – формирование культи или реплантация оторванной части конечности.
Общие сведения
Травматическая ампутация – частичный или полный отрыв конечности в результате травматического воздействия. При полном отрыве дистальный сегмент полностью отделяется от тела, при частичной ампутации происходит повреждение костей, сухожилий, нервных стволов, артерий и вен с частичным сохранением кожи и мягких тканей. Лечение травматических ампутаций осуществляют травматологи-ортопеды и специалисты в области микрохирургии кисти. Тактика лечения определяется в зависимости от состояния тканей и сохранности дистального фрагмента.
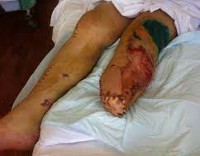
Травматическая ампутация
Причины
Чаще всего травматические ампутации случаются на производстве. Вместе с тем, в последние десятилетия в связи с широким распространением бытовых электроинструментов возросло количество травматических отрывов конечностей в быту (обычно – при работе на даче), при этом, как правило, повреждаются один или несколько пальцев, реже выявляется повреждение на уровне кисти. Отрывы конечностей могут возникать при рельсовой травме (переезде конечности колесом трамвая или поезда), а также при падении больших грузов и затягивании конечности в движущие механизмы.
Симптомы травматической ампутации
Конечность полностью или частично отделена от тела. При падении тяжелых грузов и рельсовой травме могут выявляться скальпированные или рваные раны проксимальных отделов конечности. Иногда при частичных отрывах конечность в области повреждения и ниже напоминает бесформенный мешок с раздавленным содержимым. Обычно рана обильно загрязнена. Для отрывов движущимися механизмами также характерны обширные рваные и скальпированные раны, в ряде случаев ампутированный отдел конечности разделяется на несколько фрагментов.
При гильотинных ампутациях культя ровная. Как правило, травматические ампутации сопровождаются обильным кровотечением, исключения иногда встречаются при рельсовой травме и раздавливании конечности тяжелым предметом (в этих случаях кровотечение отсутствует или минимально из-за сдавления поврежденных сосудов). Общее состояние больного средней тяжести или тяжелое. Наблюдается нарастающее беспокойство, бледность кожных покровов, падение АД, учащение дыхания и пульса. Возможна потеря сознания.
Диагностика
Постановка предварительного диагноза не вызывает затруднений. Для оценки состояния проксимального отдела конечности и исключения переломов выше уровня травматической ампутации проводят рентгенографию культи. При наличии других повреждений назначают различные исследования: рентгенографию соответствующих сегментов туловища и конечностей, лапароскопию, эхоэнцефалографию и т. д. Для определения степени кровопотери и общего состояния организма выполняют комплекс лабораторных анализов. В ходе предоперационной подготовки производят ЭКГ, рентгенографию ОГК и другие исследования.
Лечение травматической ампутации
На этапе первой помощи можно быстрее прекращают действие травмирующего агента (убирают груз с конечности, выключают вращающийся механизм и т. д.). При необходимости проводят реанимационные мероприятия: непрямой массаж сердца и дыхание рот в рот. При наличии кровотечения принимают немедленные меры для его остановки. На культю накладывают давящую повязку. Если повязка быстро пропитывается кровью, ее не снимают, а сверху накладывают еще одну. Конечность поднимают выше уровня сердца, проводят иммобилизацию с использованием специальной шины или подручных материалов (досок, картона, свернутых журналов и т. д.).
Если кровотечение не удается остановить при помощи тугой повязки, накладывают жгут на среднюю треть бедра или плеча. При высоких травматических ампутациях бедра и плеча наложение жгута невозможно, в таких случаях кровотечение останавливают, прижимая артерию в паховой или подмышечной области. Ампутированную часть конечности сохраняют вне зависимости от ее состояния – решение о возможности или невозможности реплантации может принять только врач. Если конечность оторвана частично, дистальную часть аккуратно укладывают на шину и прибинтовывают вместе с проксимальным отделом, стараясь не повредить сохранившиеся участки и не нарушить контакт между проксимальной и дистальной частью.
Если травматическая ампутация полная, оторванную часть заворачивают в сухую стерильную марлю или чистую ткань и укладывают в два полиэтиленовых пакета (один в другом). Пакеты завязывают, помещают в пластиковую посуду, посуду обкладывают пакетами с холодной водой или льдом. К узлу пакета привязывают записку с указанием даты и времени травмы. Ни в коем случае не следует обрабатывать ампутированный фрагмент спиртом или другими дезинфицирующими жидкостями, мочить, укладывать в воду или на лед – это может привести к повреждению, размоканию или холодовому поражению тканей.
При поступлении в отделение травматологии и ортопедии оценивают тяжесть состояния пострадавшего и примерный объем кровопотери, при необходимости проводят реанимационные мероприятия, переливают кровь и кровезаменители. Операцию осуществляют после выведения пациента из состояния шока, стабилизации дыхания и гемодинамических показателей. Тактику хирургического вмешательства выбирают с учетом состояния тканей культи и ампутированного отдела. Если реплантация невозможна, выполняют типичную ампутацию, стараясь сохранить максимально возможную длину культи. При размозжении тканей проводят ПХО: удаляют нежизнеспособные ткани, перевязывают сосуды и т. д. Швы при поступлении не накладывают, рану оставляют открытой. В последующем делают перевязки, а затем накладывают отсроченные швы или осуществляют реампутацию.
При выборе уровня ампутации у детей учитывают расположение зон роста и создают запас мягких тканей, чтобы избежать формирования конусовидной культи, в некоторых случаях вместо ампутации выполняют экзартикуляцию. Протезирование у детей и взрослых осуществляют через 2-3 и более месяцев после полного заживления раны.
При отсутствии выраженного размозжения и сохранности ампутированного отдела конечности возможна реплантация. Реплантации не подлежат пальцы и фаланги пальцев с размозжениями и множественными переломами, а также оторванные ногтевые фаланги V и IV пальцев. Противопоказаниями к реплантации являются старческий возраст, тяжелое состояние больного, наличие других повреждений, требующих срочного оперативного вмешательства, а также превышение критического срока с момента травматической ампутации.
Если ампутированная часть хранится при температуре +4 градуса, критический срок для пальцев составляет 16 часов, для кисти – 12 часов, для плеча, предплечья, бедра, голени и стопы – 6 часов. В случае хранения при температуре более +4 градусов критический срок сокращается для пальцев до 8 часов, для кисти – до 6 часов, для плеча, предплечья, бедра, голени и стопы – до 4 часов. Хранение при температуре ниже +4 градусов может привести к отморожению тканей, после чего приживление станет невозможным.
Источник
Информация, представленная на данном сайте, предназначена исключительно для образовательных и научных целей ,
не должна использоваться для самостоятельной диагностики и лечения, и не может служить заменой очной консультации врача.
Администрация сайта не несёт ответственности за результаты, полученные в ходе самолечения с использованием справочного материала сайта
Перепечатка материалов сайта разрешается при условии размещения активной ссылки на оригинальный материал.
© 2008 blizzard. Все права защищены и охраняются законом.
источник
Исключены:
- двусторонняя травма запястья и кисти (T00-T07)
- термические и химические ожоги (T20-T32)
- отморожение (T33-T35)
- травмы руки на неуточненном уровне (T10-T11)
- укус или ужаливание ядовитого насекомого (T63.4)
Исключена: травматическая ампутация запястья и кисти (S68.-)
Следующие подрубрики даны для факультативного использования при дополнительной характеристике состояния, когда невозможно или нецелесообразно проводить множественное кодирование для идентификации перелома и открытой раны; если перелом не обозначен как закрытый или открытый, его следует классифицировать как закрытый: 0 — закрытый 1 — открытый
Исключен: перелом дистальных концов локтевой и лучевой костей (S52.-)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
источник
«>ампутация дистальной фаланги (кончика) пальца — наиболее частый вариант травматической ампутации верхней конечности. Характерной особенностью строения дистальной фаланги пальца является то, что, несмотря на малый объем, она образована разными тканями. Ноготь покрывает ногтевое ложе. Оно включает мат-рикс ногтя, обеспечивающий его рост, и гипонихий — шиповатый и базальный слои эпидермиса, за счет которых происходит рост ногтя в толщину. Место перехода матрикса ногтя в гипонихий формирует луночку ногтя. Ноготь в норме фиксирован к ногтевому ложу и отделяется от него при травме или рубцевании. Сверху ноготь покрыт надногте-вой кожицей, которая придает ему блеск. Проксимально и с боков ногтевое ложе ограничено задним и боковыми ногтевыми валиками. Между свободным краем ногтя и ногтевым ложем расположена подногтевая кожица. Опорой для ногтя служит дистальная Фаланга, -и; ж. Анат. Каждая из коротких трубчатых костей, образующих скелет пальцев верх, и ниж. почечников, продуцирующая гормоны.
«>фаланга . Если она слишком короткая, ноготь загибается вокруг кончика пальца. По бокам пальца с обеих сторон проходят сосудисто-нервные пучки.
Классификацию травматических ампутаций дистальных фаланг пальцев предложил Е. A. Rossenthal. Он выделил четыре типа поперечных ампутаций дистальных фаланг пальцев кисти. К повреждениям I типа относятся повреждения мягких тканей дистальной фаланги, к повреждениям II типа — ампутация на уровне проксимальной трети ногтя, к повреждениям III типа—ампутация на уровне заднего ногтевого валика, к повреждениям IV типа — ампутация у дистального межфалангово-го сустава. Косые ампутации делят на ладонные, боковые и тыльные.
При выборе метода лечения следует учитывать несколько факторов. Для обеспечения захвата и удержания очень важно сохранить чувствительность большого пальца, латеральных сторон указательного и среднего пальцев, для обеспечения безопасности — медиальной стороны мизинца. Тактику лечения определяют также механизм травмы, направление действия повреждающей силы, локализация жизнеспособных тканей и ряд других факторов. Выбранная методика пластического закрытия дефекта должна отвечать следующим требованиям: обеспечивать сохранение длины пальца, чувствительности и защитной функции кожи, а также достаточную опору для ногтя.
При поперечных ампутациях I—II типов и косых ампутациях применяют разные методы лечения. Эффективно консервативное лечение. Оно заключается в ежедневных перевязках. Заживление раны происходит вторичным натяжением. Недостатком метода является то, что на заживление уходит несколько недель. Этот метод лечения рекомендуют при ранах размером менее 1 см. Если укорочение дистальной фаланги не нарушит функцию пальца и опору для ногтя, кость укорачивают, отступая на 2 мм от края раны, и накладывают швы. В остальных случаях закрывают дефект свободным или несвободным кожным лоскутом либо лоскутом на сосудистой ножке. При ушивании раны пальцевые нервы иссекают, отступая на несколько миллиметров от края раны, чтобы избежать образования травматической невромы. При несвободной кожной пластике выкраивают лоскут с соседнего пальца или с возвышения большого пальца. При поперечных ампутациях III типа опора для ногтя утрачивается, поэтому выполняют экзартикуляцию в дистальном межфаланговом суставе. Исключение составляют повреждения большого пальца кисти, поскольку
источник
Панариций — острое гнойное воспаление тканей пальцев кистей рук и стоп.
Согласно анатомической классификации, различают такие виды панариция пальцев кистей рук и стоп:
• кожный — очаг локализуется между сосочковым слоем кожи и эпидермисом;
• ногтевой (подногтевой) — очаг локализуется под ногтевой пластиной;
• околоногтевой — очаг локализуется в валиках у боковых поверхностей ногтевой пластины;
• паронихия — воспаление валика, окружающего основание ногтя;
• подкожный — очаг локализуется в подкожной жировой клетчатке пальца;
• сухожильный — воспаление сухожильного влагалища и сухожилия пальца;
• суставной — очаг локализуется в суставной щели с вовлечением в процесс связочного, хрящевого аппарата пальца;
• костный — очаг локализуется в костной ткани пальца;
• пандактилит — гнойное воспаление всех тканей пальца.
Этиология заболевания связана с наличием микро- и макротравм пальцев (колотые раны, занозы, заусеницы, ушибы). В патогенезе панариция большое значение имеет повышенная вирулентность возбудителей (чаще стафилококков, реже стрептококков и/или ассоциаций микроорганизмов) и снижение иммунологической реактивности организма пациентов.
Клиническая картина заболевания характеризуется наличием местных (отёк области патологического очага, гиперемия, боль, повышение локальной температуры, нарушения функций органа) и общих (симптомы интоксикации) признаков, что зависит от формы панариция. В частности, степень выраженности болевого синдрома и наличие признаков общей интоксикации могут быть минимальными при кожной форме и паронихии, нарастать и быть более выраженными при подногтевом, суставном, костном и сухожильном панариции и достигать максимума при пандактилите.
Большое значение приобретают анамнез развития заболевания, оценка местных патологических изменений области поражённого пальца и общего состояния организма пациента.
а) При кожной форме панариция гной располагается под эпидермисом в виде пузыря, отслаивает его. Боль и отёк слабо выражены, признаки интоксикации практически отсутствуют.
б) При подногтевой форме гной скапливается под ногтевой пластинкой, отслаивая её. Боль пульсирующая и нарастает при перкуссии ногтевой пластины.
в) При околоногтевой форме на ограниченном участке околоногтевого валика появляются отёк и гиперемия. Под эпидермисом отмечают скопление гноя. Болевой синдром не выражен.
г) При паронихии визуализируются нависание и болезненная отёчность околоногтевого валика над ногтевой пластиной.
д) Для подкожной формы характерны постепенно нарастающий дёргающий, пульсирующий характер боли и симптом «первой бессонной ночи» при умеренно выраженных местных воспалительных проявлениях.
е) При суставном панариции сгибательно-разгибательные движения пальца резко ограничены из-за усиления болей в поражённом суставе. Формирование патологической подвижности (симптом преципитации) сустава свидетельствует о вовлечении в патологический процесс связочного, хрящевого и костного аппарата пальца.
ё) Кардинальный признак сухожильного панариция: попытка разгибания пальца приводит к резкому усилению боли, а сгибание значительно уменьшает её остроту. Пальпация пуговчатым зондом по линии проекции сухожилий сгибателей резко болезненна.
ж) При костной форме панариция фаланга пальца булавовидно утолщена. Болевой синдром выражен, носит пульсирующий характер. Признаки общей интоксикации выражены. При наличии свища отделяемое скудное, гнойное, иногда с мелкими костными секвестрами.
з) При пандактилите резко выражены местные признаки гнойного воспаления всех тканей пальца на фоне признаков общей интоксикации.
Лабораторные и инструментальные исследования
В клиническом анализе крови отмечают лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение СОЭ.
Диагностическая ценность специальных методов исследования (рентгенографии) наиболее высока при суставной, костной формах панариция и пандактилите.
Терапия пациентов с панарицием включает комплекс мероприятий, направленный на подавление инфекции в области патологического очага, уменьшение отёка, гиперемии тканей и создание условий для оттока воспалительного экссудата, профилактику генерализации процесса.
Консервативные методы включают назначение антибактериальных препаратов широкого спектра действия, методы физиотерапии (УВЧ-терапия, местная гипо- или гипертермия, согревающие компрессы при серозно-инфильтративной стадии процесса), аппликацию мазей.
Наличие гнойной стадии воспаления и/или отсутствие эффекта от консервативной терапии — абсолютное показание к срочному оперативному вмешательству; его объём и технические особенности зависят от формы заболевания.
Выбор оптимального оперативного доступа — одна из принципиальных составляющих, способствующих повышению эффективности лечения и возможной профилактике развития осложнений.
Основные требования к выбору оперативного доступа: уменьшение напряжения тканей, удаление гноя и проведение радикальной некрэктомии.
Существуют технические особенности оперативного лечения при различных формах панариция.
• При кожной форме разрез проводят в области максимальной флюктуации с иссечением отслоённого эпидермиса.
• При паронихии проводят дугообразный разрез вдоль края ногтя.
• При околоногтевом панариции целесообразен Г-образный разрез в области некротического очага.
• При подногтевой форме показано удаление ногтя.
• При подкожной форме разрез проводят по боковым поверхностям пальца или выполняют Г-образный разрез. Показано дренирование раны.
• При суставной форме производят артротомию двумя параллельными разрезами по тыльно-боковой поверхности повреждённого сустава, промывание, дренирование сустава, некрэктомию.
• При сухожильной форме выполняют вскрытие сухожильного влагалища по переднебоковой поверхности основной фаланги, его дренирование и промывание.
• При костной форме показаны вскрытие поражённых тканей, включая кость, секвестр- и некрэктомия, дренирование.
• При пандактилите производят секвестр- и некрэктомию, дренирование, в тяжёлых случаях — ампутацию или экзартикуляцию пальца.
В послеоперационном периоде целесообразно проведение перевязок с антисептическими растворами и аппликации мазевых форм фармакологических препаратов.
При своевременном и адекватном лечении — полное выздоровление и восстановление функций поражённого пальца. Результатом неадекватного лечения или позднего обращения пациентов становится инвалидизация — формирование анкилозов, деформаций фаланг и пальцев, нарушение их функций; дезартикуляция и ампутация фаланг и пальцев (у каждого третьего пациента с костной формой панариция).
источник
➤
Источник
