Код по мкб остеосаркома
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Остеосаркома.

Остеосаркома
Описание
Остеосаркома. Злокачественная опухоль, происходящая из костной ткани. Является наиболее распространенным злокачественным процессом в костях. В подавляющем большинстве случаев имеет первичный характер, хотя описаны случаи возникновения остеосаркомы на почве хронического остеомиелита. Отличается склонностью к бурному течению и раннему метастазированию. Обычно поражает длинные трубчатые кости и локализуется в области метафиза. Начало болезни постепенное. На начальных стадиях остеосаркома проявляется локальной болью, похожей на боли при ревматизме. В дальнейшем появляется припухлость, ограничение движений в расположенном поблизости суставе. Боли становятся резкими, невыносимыми. Возникают метастазы. Лечение включает в себя операцию по удалению опухоли в сочетании с предоперационной и послеоперационной химиотерапией.
Дополнительные факты
Остеосаркома – злокачественное новообразование, возникающее из элементов кости. Для этой опухоли характерно ранее метастазирование и бурное течение. Ранее прогноз при этом заболевании был очень неблагоприятным. Пятилетняя выживаемость наблюдалась менее чем в 10% случаев. В настоящее время, в связи с появлением новых методов лечения, шансы пациентов существенно увеличились. Сегодня 5 лет после постановки диагноза переживает более 70% пациентов с локализованной остеосаркомой и 80-90% с чувствительной к химиотерапии опухолью.
Остеосаркома чаще наблюдается у молодых пациентов. Более двух третей всех случаев заболевания приходится на возраст 10-40 лет. При этом мужчины страдают вдвое чаще женщин. Пик заболеваемости приходится на период быстрого роста: 10-14 лет у девочек и 15-19 лет у мальчиков. После 50 лет такая опухоль встречается крайне редко.
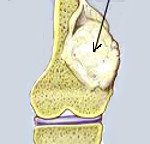
Локализация остеосаркомы.
Обычно заболевание поражает длинные трубчатые кости. Доля коротких и плоских костей составляет не более 20% от общего числа всех остеосарком. Нижние конечности поражаются в 5-6 раз чаще верхних. При этом около 80% от всего количества остеогенных сарком развивается в области дистального конца бедренной кости. Далее в порядке убывания по частоте располагаются большеберцовые, плечевые, тазовые и малоберцовые кости. Затем – кости плечевого пояса и локтевая кость. Кости черепа страдают редко, в основном – у детей или у пожилых людей.
Типичной локализацией остеосаркомы является область метафиза (часть кости, расположенная между суставным концом и диафизом). Тем не менее, около 10% от общего числа остеосарком бедра обнаруживаются в его диафизарной части, а метафиз при этом остается нетронутым.
Кроме того у остеосаркомы существуют «излюбленные» места расположения в каждой отдельной кости. Так, у бедра обычно поражается дистальный конец, у большеберцовой кости – внутренний мыщелок, у плечевой – область, где расположена шероховатость дельтовидной мышцы.
Остеосаркома
Причины
Причины развития заболевания пока не выяснены. Однако существует ряд обстоятельств, при которых риск ее возникновения увеличивается. К их числу относится лучевая терапия и химиотерапия, проводимая ранее по поводу другого онкологического заболевания. Сама по себе травма (ушиб или перелом) никак не влияет на вероятность возникновения опухоли. Тем не менее, в ряде случаев именно достаточно серьезное травматическое повреждение (патологический перелом) или необычные, сохраняющиеся в течение длительного времени после ушиба боли в пораженной области становятся причиной обращения к врачу-травматологу и последующего обнаружения остеосаркомы. В отдельных случаях остеосаркома развивается на фоне хронического остеомиелита. Риск образования опухоли также увеличивается при болезни Педжета (деформирующем остеите).
Диагностика
Диагноз выставляется на основании клинических данных, результатов инструментальных и лабораторных исследований. Врач расспрашивает пациента, обращая внимание на постепенное начало и неясные боли вблизи сустава, а также на усиление этих болей с течением времени. Припухлость в области поражения на начальных стадиях определяется всего у 25% пациентов. Флебэктазии возникают на поздних стадиях и также наблюдаются не у всех больных. Поэтому отсутствие данных симптомов не может являться поводом для исключения злокачественного новообразования.
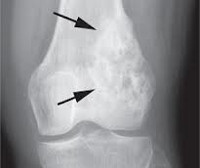
Окончательный диагноз выставляется на основании результатов дополнительных исследований: рентгенографии, сканировании кости и биопсии ткани, взятой из пораженного участка. Для выявления метастазов в других органах выполняется компьютерная томография и рентгенография.
В начальной стадии на рентгенограммах определяется остеопороз и смазанность контуров опухоли. В последующем выявляется дефект костной ткани. Нередко наблюдается характерная картина отслоения надкостницы с образованием «козырька». У детей часто обнаруживается игольчатый периостит – тонкие костные образования (спикулы), расположенные перпендикулярно по отношению к кости. На рентгеновском снимке такие образования создают типичную картину «солнечных лучей».
При исследовании биоптата выявляются клетки сарокоматозной соединительной ткани, часть которых образует остеоидные и атипичные костные клетки. Обнаруживаются серьезные нарушения структуры кости. Во многих случаях остеогенез (образование кости) слабо выражен и наблюдается только на периферии остеосаркомы. Остеосаркому дифференцируют с остеобластокластомой, хрящевыми экзостозами, эозинофильной гранулемой и хондросаркомой.
Лечение
Тактика лечения выбирается с учетом места расположения остеосаркомы, стадии заболевания, возраста пациента, его общего состояния, наличия рецидивов.
Лечение остеосаркомы проводится в отделении онкологии и включает в себя три этапа:
• Предоперационную химиотерапию для уменьшения первичной опухоли и подавления мелких метастазов. Используется ифосфамид, метотрексат, этопозид, а также препараты платины (цисплатин, карбоплатин).
• Хирургическое лечение для удаления опухоли. В прошлом при остеосаркомах выполняли ампутации и экзартикуляции. В настоящее время в большинстве случаев проводят щадящую органосохраняющую операцию – сегментарную резекцию пораженного участка с его заменой имплантатом из металла, пластика, собственной кости пациента или трупной кости. Ампутация необходима только при большом размере остеосаркомы, патологическом переломе, прорастании мягких тканей или сосудисто-нервного пучка. Хирургическим путем может удаляться не только первичная опухоль, но и крупные метастазы в легких. При поражении лимфатических узлов также выполняется их оперативное удаление (лимфоаденэктомия).
• Послеоперационную химиотерапию для окончательного подавления злокачественных клеток, которые могли остаться в области метастазов или месте расположения первичной опухоли.
Лучевая терапия при остеосаркоме малоэффективна и проводится только при наличии абсолютных противопоказаний к операции.
Прогноз
Прогноз при остеосаркоме зависит от определенных факторов как до, так и после лечения. Факторы, влияющие на прогноз до начала лечения остеосаркомы:
• Размер и место расположения опухоли.
• Стадия остеосаркомы (локализованная опухоль, наличие метастазов в других органах).
• Возраст и общее состояние здоровья пациента.
После лечения прогноз определяется эффективностью химиотерапии и результатом операции. Более оптимистичный прогноз – при значительном уменьшении местастазов и первичного очага после химиотерапии, а также при полном удалении опухоли.
В прошлом остеосаркома относилась к числу злокачественных опухолей с наиболее неблагоприятным прогнозом. Даже при том, что в ходе лечения проводились тяжелые калечащие операции – ампутации и экзартикуляции конечностей, пятилетняя выживаемость не превышала 5-10%. В настоящее время, в связи появлением новых методов лечения и применением эффективных органосохраняющих операций, шансы пациентов на благополучный исход существенно увеличились даже при наличии метастазов в легких. Пятилетняя выживаемость при локализованной остеосаркоме в наши дни составляет более 70%, а в группе с остеогенными саркомами, чувствительными к химиотерапии, этот показатель еще выше – 80-90%.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
- Описание
Краткое описание
Заболеваемость: 1,6 на 100 000 населения в 2001 г.
Код по международной классификации болезней МКБ-10:
- C40 Злокачественное новообразование костей и суставных хрящей
- C41 Злокачественное новообразование костей и суставных хрящей других и неуточненных локализаций
Хондросаркома — злокачественная опухоль из хрящевой ткани.
• Выделяют первичные и вторичные хондросаркомы. Первичные хондросаркомы обычно свойственны лицам старше 30 лет. В детском возрасте хондросаркома возникает редко. Вторичные хондросаркомы возникают в результате озлокачествления хрящевых дисплазий или доброкачественных опухолей хряща. Обнаруживают у людей более старшего возраста (от 30 до 60 лет), растут медленно и поздно метастазируют. По локализации различают центральные и периферические хондросаркомы. Преимущественная локализация — длинные трубчатые кости (эпиметафиз и метафиз).
• Наследуемые формы: хондросаркома миксоидная (*600542, 9q22, ген CSMF, t[9;22][q22–31;q11–12]), хондросаркома (#215300, 8q24.11–q24.13, ген EXT1, r).
• Клиническая картина: непостоянные тупые боли, усиливающиеся при росте опухоли, припухлость и увеличение в объёме поражённой конечности.
• Рентгенологическая картина •• При центральном расположении опухоли в кости обнаруживают очаг деструкции с неровными и нечёткими контурами. У взрослых очаг деструкции распространяется в сторону сустава. Кортикальный слой истончается, разрушается. Эта картина преимущественно литического типа хондросаркомы •• При втором типе хондросаркомы с преимущественным обызвествлением, наблюдаемом реже, участок склероза без чётких границ может заполнять костномозговой канал. Внутренний контур кортикального слоя сливается с этой обызвествлённой щелью. В меньшей степени выражены очаги деструкции (множественные, мелкие, без чётких контуров). При прорастании за пределы кости на рентгенограммах в мягких тканях выявляют выход опухоли за пределы кости •• При третьем типе хондросаркомы (смешанном) определяют неоднородный очаг деструкции с нечёткими и неровными контурами, придающий поражённому отделу картину пористости. На этом фоне видна мягкотканная тень с включениями.
• Лечение. Единственный метод лечения хондросарком — операция. Её характер зависит от локализации опухоли, возраста больного, его общего состояния и степени злокачественности опухоли. Применяют резекцию с эндопротезированием, при большой распространённости — ампутацию или экзартикуляцию конечности.
Периостальная фибросаркома — опухоль, развивающаяся из наружного слоя надкостницы. Возникает в любом возрасте, преимущественно в среднем и пожилом. Локализация — бедренная и большеберцовая кости. Характерно несоответствие между клиническими и рентгенологическими данными. Большая и плотная опухоль на рентгенограмме выглядит как округлое, овальное, реже крупнобугристое уплотнение. В ряде случаев в центре или по периферии этого уплотнения выявляют одиночный участок обызвествления. Периостальная фибросаркома растёт сравнительно медленно, может прорастать в подлежащую кость. Часто выявляют периостальную реакцию различной степени выраженности.
Остеогенная саркома — встречается в основном у подростков.
• Остеогенная саркома гематогенным путём метастазирует в лёгкие, мозг и реже в кости.
• Преимущественная локализация— длинные трубчатые кости, чаще бедренная, большеберцовая и плечевая.
• Остеогенные саркомы подразделяют на остеолитические (характеризуются значительным разрушением костного вещества) и остеобластические (проявляются рентгенологически избыточным окостенением) формы. В ряде случаев одновременно происходят процессы разрушения и патологического остеогенеза (смешанные формы).
• Клиническая картина. Ночные боли, припухлость без чётких границ с инфильтративным ростом, ограничение движений в близлежащем суставе. На рентгенограмме выявляют очаг деструкции с нечёткими границами. Кортикальный слой в I стадии не разрушен. В дальнейшем, при разрушении кортикального слоя, появляются периостальные разрастания (периостальный козырёк Кодмена). Прорастание опухоли в костномозговой канал характеризуется разрежением костной структуры, напоминающим язычок пламени. Характерна реакция надкостницы по игольчатому типу (спикулы).
• Длительное динамическое наблюдение недопустимо. В неясных случаях следует прибегать к биопсии кости.
• Лечение — комбинированное. Перед операцией (экономная резекция, ампутация и экзартикуляция) рекомендуют проводить несколько курсов химиотерапии (доксорубицин, тиотепа, цисплатин, высокие дозы метотрексата с кальция фолинатом).
Саркома Юинга (злокачественная мезенхимома кости, 133450, 22q12, ген EWS) чаще возникает у детей и подростков. Дифференциальную диагностику между опухолью Юинга и первичной костной ретикулосаркомой можно провести только с помощью гистохимических методов (выявляют присутствие гранул гликогена в клетках опухоли Юинга и отсутствие их в клетках ретикулосаркомы) • Локализация — кости таза (подвздошные) и длинные трубчатые кости конечностей • Клиническая картина. Первый симптом болезни — боли непостоянного характера. Затем появляются увеличение объёма поражённого сегмента кости, лихорадка. В периферической крови — лейкоцитоз, увеличение СОЭ • Рентгенологическая картина: рассеянный пятнистый остеопороз, деструктивные изменения кортикального слоя в виде эндостальной реакции, очагов деструкции, периостальной реакции в виде гиперостоза (луковичный периостит). Границы опухоли более точно можно определить с помощью КТ и МРТ • Дифференциальная диагностика с остеогенной саркомой. В детском возрасте опухоль Юинга ошибочно может быть принята за остеомиелит • Лечение — комбинированное. Операцию сочетают с лучевой терапией, химиотерапией (винкристин, доксорубицин, циклофосфамид). Больным с нерезектабельной опухолью показана химиолучевая терапия.
Злокачественная лимфома кости (ретикулосаркома) — новообразование лимфатической и ретикулоэндотелиальной тканей, состоящее из незрелых клеток, напоминающих лимфоциты, плазматические клетки или гистиоциты. Выявляют у взрослых после 40–50 лет • Варианты злокачественной лимфомы •• Первичная костная опухоль без каких — либо признаков поражения других тканей •• Лимфомы выявляют также в других костях и мягких тканях •• Первичный лимфоматоз мягких тканей • Клиническая картина: боль и припухлость тканей, патологические переломы • Рентгенологическая картина: деструкция костной ткани мелко — или крупнопятнистая, в конечных стадиях — полная деструкция наружного контура кости • Лечение: лучевая терапия, химиотерапия, реже хирургическое удаление опухоли. Ампутацию производят только при утрате функции конечности из — за патологического перелома или обширного поражения мягких тканей • 5 — летняя выживаемость при изолированном поражении костей — не менее 50%.
Остеосаркома наследуемая (#259500, 13q14.1–q14.2, ген RB1, 180200, r).
МКБ-10 • C40 Злокачественное новообразование костей и суставных хрящей конечностей • C41 Злокачественное новообразование костей и суставных хрящей других и неуточнённых локализаций
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Опухоли костей злокачественные».
Источник
Остеогенная саркома — саркома, злокачественные клетки которой происходят из костной ткани и продуцируют эту ткань. В некоторых из этих опухолей доминируют хондробластические или фибробластические компоненты. Рентгенологически подразделяется на остеолитическую, остеопластическую (склеротическую) и смешанную формы. Остеогенная саркома — чрезвычайно злокачественное новообразование. Возникая непосредственно из элементов кости,
она характеризуется бурным течением и склонностью рано давать метастазы.
Термин «остеогенная саркома» был введён в 1920 г. Джеймсом Юингом (англ.)русск..
Заболеваемость[править | править код]
Остеогенная саркома наблюдается в любом возрасте, но около 65 % всех случаев падает на период от 10 до 30 лет, и чаще всего развитие саркомы отмечается в конце полового созревания. Мужчины поражаются в два раза чаще, чем женщины. Излюбленной локализацией являются длинные трубчатые кости; на долю плоских и коротких костей падает не больше одной пятой части всех остеогенных сарком. Кости нижних конечностей поражаются в 5-6 раз чаще, чем кости верхних конечностей, и 80 % всех опухолей нижних конечностей гнездятся в области коленного сустава. Первое место по частоте занимает бедро, на долю которого падает половина всех остеогенных сарком, затем следует большеберцовая кость, плечевая, тазовые кости, малоберцовая, плечевой пояс, локтевая кость. Лучевая кость, где так часто наблюдается гигантоклеточная опухоль, исключительно редко дает рост остеогенной саркомы. Почти никогда остеогенная саркома не исходит из надколенника. Поражение черепа имеет место главным образом в детском возрасте, а также в старости в качестве осложнения обезображивающей остеодистрофии. Типичной локализацией остеогенной саркомы в длинных трубчатых костях является мета- эпифизарный конец, а у детей и юношей, до наступления синостоза, — метафиз кости. В бедренной кости поражается обыкновенно дистальный конец, но около 10 % остеогенных сарком бедра гнездятся в диафизе и оставляют метафизы нетронутыми. В большеберцовой кости остеогенная саркома только в одном случае из десяти располагается в дистальном конце — типичным местом служит проксимальный медиальный мыщелок. Таким же типичным местом для плечевой кости является область шероховатости дельтовидной мышцы.
Течение болезни[править | править код]
Начало заболевания не всегда удается точно определить. Неясные тупые боли появляются вблизи сустава, так как первично опухоль локализуется чаще всего вблизи метафизарного отдела трубчатой кости. Возникает боль в суставе без объективных признаков выпота в нём, часто после травмы в прошлом. По мере расширения границ опухоли и вовлечения в процесс соседних тканей боли усиливаются. Появляются отчётливое утолщение метадиафизарного отдела кости, выраженная пастозность тканей, венозная сеть кожи ясно определяется. К этому времени возникает контрактура в суставе, увеличивается хромота. При пальпации — резкая боль. Сильные ночные боли, не снимаемые анальгетиками и не связанные с функцией конечности и не утихающие даже при фиксации в гипсе. Опухоль стремительно распространяется по соседним тканям, быстро заполняет костномозговой канал, прорастает в мышцы, очень рано дает обширные гематогенные метастазы, особенно в лёгкие, головной мозг; метастазы в кости крайне редки.
Рентгенодиагностика остеогенных сарком несложна. Для начальных стадий характерен остеопороз кости, контуры опухоли смазаны, за пределы метафиза она не распространяется. Вскоре намечается дефект костной ткани. В некоторых опухолях отмечаются пролиферативные, остеобластические процессы. В этих случаях отслоенная надкостница веретенообразно вздута, иногда, прерываясь, дает картину «козырька». Характерен, особенно у детей, игольчатый периостит, когда остеобласты продуцируют костную ткань по ходу кровеносных сосудов, то есть перпендикулярно кортикальному слою, образуя так называемые спикулы. Дифференциальный диагноз остеогенной саркомы проводят между хондросаркомой, эозинофильной гранулемой, хрящевыми экзостозами, остеобластокластомой.
Лечение[править | править код]
Лечение остеогенной саркомы включает в себя следующие стадии:
- Предоперационная химиотерапия для подавления микрометастазов в лёгких, уменьшения размеров первичного очага опухолеобразования и оценки гистологического ответа опухоли на химиотерапию, что определяет дальнейшую методику лечения. Для лечения остеогенной саркомы в настоящее время используются следующие препараты: высокодозный метотрексат, адрибластин, ифосфамид, препараты платины, (карбоплатин, цисплатин), этопозид.
- Обязательная операция. Если ранее прибегали к обширной операции, зачастую включающую в себя ампутацию всей конечности, то в настоящее время ограничиваются щадящей операцией. При этом удаляют лишь части кости с заменой её на имплантат из пластика, металла или трупной кости. От органосохраняющей операции отказываются в тех случаях, когда опухоль прорастает сосудисто-нервный пучок, если произошёл патологический перелом, а также при больших размерах опухоли и её прорастании в мягкие ткани. Наличие метастазов не является противопоказанием к органосохраняющей операции. Крупные метастазы в лёгких также удаляются хирургически.
- Послеоперационная химиотерапия с учётом результатов предоперационной химиотерапии.
Лучевая терапия для лечения малоэффективна в силу того, что клетки остеогенной саркомы малочувствительны к ионизирующему излучению. Лучевую терапию проводят в том случае, если по какой-либо причине операция невозможна.
Прогноз[править | править код]
Появление новых подходов, которые предусматривают адъювантную и неоадъювантную химиотерапию и радиотерапию в дополнение к хирургическим вмешательствам и развитие щадящих методов значительно повышают выживаемость больных остеогенной саркомой. Значительно повысились шансы на лечение больных с легочными метастазами.
Радикальная операция с сохранением конечности (возможно у более чем 80 % больных) совместно с предоперационной и послеоперационной химиотерапией дает наилучшие результаты. При лечении больных с локализованной остеогенной саркомой 5-летняя выживаемость превышает 70 %. Выживаемость больных с чувствительными к химиотерапии опухолями варьирует в пределах 80-90 %.
Источники[править | править код]
- С. А. Рейнберг — «Рентгенодиагностика заболеваний костей и суставов», ИЗДАТЕЛЬСТВО «МЕДИЦИНА», 1958
Ссылки[править | править код]
- Книжная полка — Лечение опухолевых заболеваний. Гарин А. М., Личиницер М. Р., Воробьев А. И.
- «ЦИКЛ ЛЕКЦИЙ ПО ДЕТСКОЙ ОНКОЛОГИИ»
- Остеосаркомы головы и шеи, обучающее видео
См. также[править | править код]
- Паростальная саркома
- Опухоль кости
- Злокачественные опухоли
Источник
