Код по мкб имбт
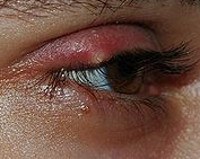
Российская клиническая классификация туберкулеза во взаимосвязи с кодами МКБ-10 приведена в таблице ниже.
Дополнительное кодирование некоторых признаков и состояний больных активным туберкулезом
В МКБ-10 не предусмотрено кодирование ряда существенных признаков, которые используют фтизиатры нашей страны при постановке диагноза туберкулеза и определении тактики ведения больного. Для кодирования наиболее важных из них необходимо применять дополнительные знаки, которые указаны в специальных приложениях, имеющихся в статистических отделах лечебных учреждений.
МКБ-10 отличается от отечественной классификации. В связи с этим для оценки и сопоставимости результатов статистических данных по туберкулезу необходима адаптация российской классификации к международной классификации туберкулеза, так как в МКБ-10 предусмотрена другая регистрация туберкулеза.
В МКБ-10 не учитываются деструкции в легких, сочетанные поражения органов, осложнения туберкулеза, хирургические вмешательства по поводу туберкулеза и учет МБТ при туберкулезе других органов и систем.
В МКБ-10 (Женева, 1995) туберкулез включен в класс «Некоторые инфекционные и паразитарные болезни» (А00—В99). Блок «Туберкулез» в этом классе составляет разделы А15—А19, к которым отнесены инфекции, вызванные Mycobacterium tuberculosis и Mycobacterium bovis.
Раздел А15 — туберкулез органов дыхания, подтвержденный бактериологически и гистологически. В этой рубрике выделены 10 подрубрик, по которым учитываются:
0 — туберкулез легких, подтвержденный бактериологически с наличием или отсутствием МБТ (А15.0);
1 — туберкулез легких, подтвержденный только выделением МБТ (А15.1);
2 — туберкулез легких, подтвержденный гистологически (А15.2);
3 — туберкулез легких, подтвержденный неуточненными методами (А15.3);
4 — туберкулез ВГЛУ, подтвержденный бактериологически и гистологически (А15.4);
5 — туберкулез гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически (А15.5);
6 — туберкулезный плеврит, подтвержденный бактериологически и гистологически (А15.6);
7 — первичный туберкулез органов дыхания, подтвержденный бактериологически и гистологически (А15.7);
8 — туберкулез других органов дыхания, подтвержденный бактериологически и гистологически (А15.8);
9 — туберкулез органов дыхания неуточненной локализации, подтвержденный бактериологически и гистологически без дополнительного уточнения (А15.9).
Раздел А16 — туберкулез органов дыхания, не подтвержденный бактериологически и гистологически. В нем выделены 9 рубрик:
0 — туберкулез легких при отрицательных результатах бактериологических и гистологических исследований (А16.0);
1 — туберкулез легких без проведения бактериологических и гистологических исследований (А16.1);
2 — туберкулез легких без упоминания о бактериологическом или гистологическом подтверждении (А16.2);
3 — туберкулез ВГЛУ без упоминания о бактериологическом или гистологическом подтверждении (А16.3);
4 — туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении (А16.4);
5 — туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении (А16.5);
6 — первичный туберкулез органов дыхания без упоминания о бактериовы-делении или гистологическом подтверждении;
7 — первичный туберкулез органов дыхания без упоминания о бактериологическом или гистологическом подтверждении (А16.7);
8 — туберкулез других органов без упоминания о бактериологическом или гистологическом подтверждении (А16.8);
9 — туберкулез других органов не уточненной локализации без упоминания о бактериологическом или гистологическом подтверждении (А16.9).
А17т — туберкулез нервной системы.
А18т — туберкулез других органов.
А19. — милиарный туберкулез, который включает пять рубрик:
0 — А19.0 — острый милиарный туберкулез одной уточненной локализации;
1 — А19.1 — острый милиарный туберкулез множественной локализации;
2 — А19.2 — острый милиарный туберкулез неуказанной локализации;
3 — А19.8 — другие формы милиарного туберкулеза;
4 — А19.9 — милиарный туберкулез неуточненной локализации.
Раздел J65 — пневмокониоз, связанный с туберкулезом. Раздел Р37.0 — врожденный туберкулез.
Раздел В90 — последствия туберкулеза
В этой рубрике пять подрубрик:
В90 — отдаленные последствия туберкулеза центральной нервной системы;
Раздел В90.1 — отдаленные последствия туберкулеза мочеполовых органов;
Раздел В90.2 — отдаленные последствия туберкулеза костей и суставов;
Раздел В90.8 — отдаленные последствия туберкулеза других уточненных органов;
Раздел В90.9 — отдаленные последствия туберкулеза органов дыхания и не-уточненного туберкулеза.
В МКБ-10 использована алфавитно-цифровая система кодирования. В ней 4-значный код, в котором первый знак обозначен буквой, а 3 последующие — цифрами. Буква — это класс болезни (в МКБ-10 — 21 класс болезней), две первые цифры — блок, 3-я цифра — отдельная нозология.
Например: А15.0 — «А» обозначает класс «Некоторые инфекционные и паразитарные болезни»; 15 — туберкулез, подтвержденный бактериологически с наличием или отсутствием роста культуры; 0 — отдельная нозология (бронхоэктазия, фиброз легкого, пневмония, пневмоторакс туберкулезной природы).
Адаптация российской классификации к МКБ-10 осуществляется введением дополнительных цифровых обозначений. Если в МКБ-10 использованы четыре знака, то более расширенное представление о туберкулезе дает дополнительное введение цифровых знаков (всего 9—10 знаков). При этом 5-й знак — форма и локализация туберкулеза, 6-й — распад, свищи и прочие деструктивные изменения, 7-й — сочетанное поражение туберкулезом различных органов, 8-й — хирургическое лечение, 9-й — неосложненное или осложненное течение и 10-й -наличие или отсутствие МБТ при туберкулезе внелегочных локализаций. Все признаки, начиная с 5-го знака, приведены в статистических кодовых словарях, составленных в соответствии с МКБ-10, а также в Приказе МЗ РФ № 109 от 21 марта 2003 г. Для туберкулеза органов дыхания предусмотрено 9 кодов, а для туберкулеза внелегочной локализации — 10.

— Рекомендуем вам также статью «Туберкулез у детей и подростков — эпидемиология, формы»
Оглавление темы «Туберкулез»:
- Характеристика специфического туберкулезного процесса
- Формулировка диагноза туберкулеза
- Классификация туберкулеза в МКБ-10 и в России
- Туберкулез у детей и подростков — эпидемиология, формы
- Туберкулезная интоксикация у детей (подростков) — механизмы, клиника
- Диагностика туберкулезной интоксикации у детей (подростков)
- Положительная проба Манту после прививки от туберкулеза (БЦЖ)
- Лечение и прогноз туберкулезной интоксикации у детей (подростков)
- Туберкулезный менингит у детей и подростков — диагностика, лечение, прогноз
- Первичный туберкулезный комплекс (ПТК) — варианты, диагностика
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Мейбомит.
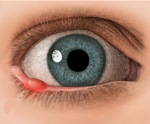
Мейбомит
Описание
Мейбомит. Это воспаление мейбомиевых желез, проявляющееся гиперемией, отеком, болезненностью в зоне поражения и наличием гнойного инфильтрата. Данная патология сопровождается выделением «пенистого» секрета, плотных желтых или сероватых масс с последующим образованием сухих корочек. Диагностика основывается на результатах биомикроскопии, микроскопического и культурального исследования секрета, ПЦР, анализа соскоба. При бактериальном генезе мейбомита рекомендовано назначение фторхинолонов 3-го поколения, при поражении клещом рода Демодекс – противопаразитных средств. Возможно хирургическое вскрытие инфильтрата и применение аппаратных методов лечения.
Дополнительные факты
Мейбомит или внутренний ячмень представляет собой полиэтиологическое заболевание, в основе развития которого лежит гнойное воспаление мейбомиевых желез. У 41,6% пациентов возбудителем является S. Epidermidermitis В 65,9% случаев мейбомит, вызванный клещом рода Демодекс, сочетается с присоединением бактериальной микрофлоры. Патология распространена повсеместно. Наиболее часто встречается у представителей женского пола, что связано с использованием чужих или некачественных косметических средств. В детской офтальмологии наблюдается на фоне снижения иммунитета или при гормональном дисбалансе в пубертате. Мейбомит склонен к частому рецидивированию и обострению у людей пожилого возраста.

Мейбомит
Причины
Возбудителем мейбомита в большинстве случаев является патогенная микрофлора. S. Epidermidermitis, S. Аureus, Propionibacterium acnes, Corynebacterium xerosis при длительном бактерионосительстве синтезируют липазы, расщепляющие липиды слизистой и жидкой части слезной жидкости. Нарушение состава конъюнктивального секрета относится к основным триггерам мейбомита. Присутствие патогенных бактерий на конъюнктиве приводит к развитию воспалительного процесса, способствует росту других микроорганизмов и увеличивает склонность к тяжелому течению заболевания. Реже данная патология провоцируется грибами, вирусами или клещами рода Демодекс. При продолжительном паразитировании клеща в протоках мейбомиевых желез изменяется качественный состав их секрета с последующей недостаточностью липидного слоя слезной пленки.
Как правило, инфицирование при мейбомите происходит при трении век загрязненными руками, длительном нахождении в грязном, запыленном помещении. Способствует развитию данной патологии снижение резистентности организма на фоне переохлаждения или острых инфекционных заболеваний в анамнезе. Причиной развития мейбомита может быть несоблюдение правил личной гигиены, использование чужих косметических средств. Ношение контактных линз больше срока их годности, длительное раздражение глаз смогом или дымом также являются триггерами данного заболевания.
Доказана этиологическая связь между развитием мейбомита и гормональным дисбалансом (чаще в пубертатном периоде), сахарным диабетом, заболеваниями желудочно-кишечного тракта и гепатобилиарной системы. В группу риска входят лица с акне, розацеа, себорейным дерматитом, кератоконъюнктивитом в анамнезе, т. Данные патологии сопровождаются гиперсекрецией и дисфункцией мейбомиевых желез, что в последующем приводит к мейбомиту.
Симптомы
С клинической точки зрения выделяют острый и хронический мейбомит. Патологический процесс может локализироваться как на верхнем, так и на нижнем веке. Реже наблюдается комбинированное поражение обоих век. При остром течении мейбомит проявляется гиперемией, отеком, выраженным болевым синдромом в зоне поражения, ощущением инородного тела в глазу. Воспалительный инфильтрат располагается с внутренней стороны века, поэтому снаружи видна отечность. При самопроизвольном вскрытии инфильтрата пациенты предъявляют жалобы на выделение гнойных масс. На месте прорыва образуется небольшой втянутый рубец. Тяжелое течение воспалительного процесса при мейбомите сопровождается повышением температуры тела до 38-39 градусов С. При этом возможно развитие абсцесса века и гнойное расплавление тканей хряща.
Хронический мейбомит возникает в том случае, когда не происходит вскрытия инфильтрата при остром течении заболевания. При хронизации процесса пораженное веко выглядит утолщенным, несколько гиперемированным. Отличительными симптомами являются зуд и жжение. При выворачивании века визуализируется уплотнение желтого цвета. Хронический мейбомит зачастую осложняется вторичным конъюнктивитом из-за длительного раздражения конъюнктивы секретом мейбомиевых желез. Из протоков выделяется густой секрет сероватого цвета, который приводит к формированию сухих корок у наружных отверстий. На стороне поражения могут увеличиваться шейные, подчелюстные, подбородочные группы лимфатических узлов. Снижение остроты зрения при мейбомите возможно на фоне вторичного конъюнктивита.
Диагностика
Диагноз мейбомит устанавливается на основе анамнестических данных, результатов наружного осмотра, биомикроскопии, микроскопического и культурального исследования патологических выделений, полимеразной цепной реакции (ПЦР), исследования ресниц на предмет выявления клеща Демодекс. Всем пациентам с мейбомитом в обязательном порядке проводится стандартная диагностика, включающая визиометрию, тонометрию и офтальмоскопию. На данную патологию могут указывать такие анамнестические данные, как профессиональные вредности (работа в запыленном помещении, продолжительный контакт с дымом, смогом), использование чужих средств декоративной косметики, недавнее посещение салонов красоты, рецидивы мейбомита.
При наружном осмотре глаз пациента с мейбомитом выявляется желтое или сероватое уплотнение на внутренней поверхности века, наличие сухих корочек возле устьев выводных протоков, в уголках век и у основания ресниц, гиперемия и отек окружающих тканей. Методом биомикроскопии определяется расширение устьев выводных протоков мейбомиевых желез, их утолщение и желтоватый оттенок. Микроскопическое и культуральное исследование проводится с целью выделения возбудителя с последующим посевом для определения чувствительности к антибиотикам. ПЦР при мейбомите позволяет выявить ДНК возбудителя в короткие сроки и является более информативным тестом. Для обнаружения клеща Демодекс, провоцирующего мейбомит, в лабораторных условиях проводится соскоб с пораженного участка с дальнейшим микроскопическим исследованием материала и подсчетом особей клеща в случае его выявления.
Результаты первичной диагностики (офтальмоскопия и тонометрия) при мейбомите, как правило, в норме. При развитии вторичных осложнений возможно незначительное снижение остроты зрения, обнаруживаемое при проведении визиометрии.
Лечение
Консервативная терапия мейбомита заключается в назначении этиотропных лекарственных средств с учетом данных антибиотикограммы или результатов микроскопического и культурального исследования. При бактериальном генезе заболевания возбудители наиболее чувствительны к фторхинолонам 3-го поколения. Для лечения мейбомита, спровоцированного демодекозом, рекомендовано назначение противопаразитных средств. Зачастую при демодекозном поражении присоединяется бактериальная флора, поэтому целесообразно комбинированное назначение противопаразитных средств и антибиотиков. При мейбомите необходимо проводить гигиеническую обработку век дезинфицирующими растворами 2-3 раза в день с целью снятия сухих корочек.
Показанием к оперативному вскрытию инфильтрата является неэффективность консервативной терапии, разрастание грануляций и развитие абсцесса века. Аппаратное лечение мейбомита – это вспомогательный метод, способствующий самопроизвольному вскрытию инфильтрата. Применяются УВЧ, магнитотерапия и гелий-неоновая лазерная стимуляция. Тепловые процедуры рекомендовано проводить со стороны поражения. Используется только сухое тепло. На весь период лечения противопоказано использование слезозаместительных препаратов. Рецидив заболевания является показанием к раннему назначению антибактериальных средств из группы фторхинолонов 3-го поколения.
Прогноз при своевременной диагностике и лечении мейбомита для жизни и трудоспособности благоприятный. Развитие вторичных осложнений в виде абсцесса века и гнойного расплавления тканей хряща характеризуется как прогностически неблагоприятное.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
ВЭБ-инфекция.
Описание
Полиморфная нозологическая группа, которая объединяет такие заболевания какинфекционный мононуклеоз, лимфома Беркетта, карцинома носоглотки, саркома Капоши.
Симптомы
Вирус Эпшейна-Барр считается возбудителем инфекционного мононуклеоза, что относительно безопасно, хотя здесь есть свои нюансы. У жителей Украины, Америки и Европы заболевание протекает с развитием лихорадки (температура до 39-40 градусов, которая держится на протяжении нескольких недель), тонзиллита (тяжелейшая ангина), генерализованной лимфаденопатии (опухание разных групп лимфатических желез) и гепатосппеномегалии (увеличение печени и селезенки). Причем иногда увеличение селезенки при инфекционном мононуклеозе может приводить даже к ее разрыву. Заболевание может развиваться и незаметно. При этом первым симптомом, который заставляет больного обратиться к врачу, является увеличение лимфатических узлов (с проявлениями иммунной депрессии), либо синдром хронической усталости. В свою очередь, в южных регионах Китая, этот же вирус вызывает рак носоглотки (назофаренгиальная карцинома). А у юношей и молодежи Африканского континента этот же вирус может вызывать лимфому Беркета — злокачественную опухоль верхней челюсти.
Причины
Заболевание вызывает вирус Эпштейна-Барр (ВЭБ). Этот вирус относится к семейству герпетических вирусов (вирус герпеса 4 типа). Как и другие герпетические вирусы ВЭБ чрезвычайно распространен. По оценкам разных авторов этим вирусом инфицировано до 90% взрослого населения планеты. Источником инфекции выступают больные острыми и хроническими формами инфекции, выделяющие вирус во внешнюю среду со слюной, носоглоточной слизью. Заражение происходит несколькими путями: воздушно-капельный, половой, гемотрансфузионный (при переливании крови). Эта инфекция не относится к числу очень заразных болезней (таких как грипп, ветрянка). Заражение возможно лишь при очень тесном и близком контакте, например при поцелуях, использовании общей посуды, белья, предметов личной гигиены. Поэтому ВЭБ инфекцию мы иногда называем «болезнью поцелуев». Кроме того, описаны случаи внутриутробного заражения с формированием пороков развития.
Чаще заражение вирусом протекает бессимптомно, либо в виде легкой простуды. Соотношение бессимптомных и клинически выраженных случаев составляет приблизительно 1:3-1:10. В остальных случаях при заражении ВЭБ развивается заболевание известное, как инфекционный мононуклеоз. Проявляется это заболевание следующими симптомами. После инкубационного периода, который длится в среднем 4-14 дней, возникают жалобы на слабость, повышение температуры тела до высоких цифр, боли в горле. Для болезни характерно увеличение лимфатических узлов (особенно шейных), развитие признаков ангины, возможны высыпания. В анализе крови находят увеличение количества лимфоцитов, а также появление особых клеток – атипичных мононуклеаров (вироцитов). Возможно поражение печени, в виде развития специфического гепатита, проявляющегося увеличением печени, изменениями со стороны печеночных проб, иногда появлением желтухи. Без лечения заболевание может длиться до 3-4 недель. Как правило, инфекционный мононуклеоз является доброкачественным заболеванием, осложнения очень редки. Встречаются атипичные формы инфекционного мононуклеоза, при которых диагноз можно установить только с помощью лабораторных методов исследований.
Лечение
Пациентов с инфекционным мононуклеозом, желательно, лечить в условиях инфекционного стационара, поскольку необходим лабораторный контроль развития заболевания, консультации смежных специалистов (ЛОРов, иногда гематологов), что сложно организовать в домашних условиях. Лечение инфекционного мононуклеоза должно быть комплексным. Большое внимание необходимо уделять режиму и диете. Из медикаментозных средств чаще всего используют антибиотики, антигистаминные препараты. В тяжелых случаях назначают кортикостероидные гормоны коротким курсом. Обнадеживающие результаты получены при применении иммуномодуляторов, индукторов эндогенного интерферона. Эти препараты обладают непрямым противовирусным действием, их назначение позволяет быстрее добиться выздоровления, нормализации результатов анализов.
Лечение хронической EBV-инфекции является достаточно сложной задачей. На сегодняшний день отсутствуют доступные противовирусные препараты, которые могли бы широко использоваться. Химиопрепараты, относящиеся к группе аномальных нуклеозидов, обладают недостаточной активностью против EBV, но при этом оказывают массу побочных эффектов и имеют высокую стоимость, поэтому используются лишь по жизненным показаниям, при поражении нервной системы. Также для лечения хронических форм EBV-инфекции применяются препараты из группы интерферонов, специфический иммуноглобулин. При условии комплексного подхода в лечении хронической EBV-инфекции можно добиться успеха, стабильной и длительной ремиссии.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
