Код по мкб дкмп
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Дилатационная кардиомиопатия.
Дилатационная кардиомиопатия
Описание
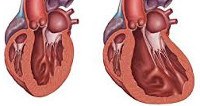
Дилатационная кардиомиопатия. Миокардиальное поражение, характеризующееся расширением полости левого или обоих желудочков и нарушением сократительной функции сердца. Дилатационная кардиомиопатия проявляется признаками застойной сердечной недостаточности, тромбоэмболическим синдромом, нарушениями ритма. Диагностика дилатационной кардиомиопатии основывается на данных клинической картины, объективного обследования, ЭКГ, фонокардиографии, ЭхоКГ, рентгенографии, сцинтиграфии, МРТ, биопсии миокарда. Лечение дилатационной кардиомиопатии проводится ингибиторами АПФ, β-адреноблокаторами, диуретиками, нитратами, антикоагулянтами и антиагрегантами.
Дополнительные факты
Дилатационная кардиомиопатия (застойная, конгестивная кардиомиопатия) – клиническая форма кардиомиопатии, в основе которой лежит растяжение полостей сердца и систолическая дисфункцией желудочков (преимущественно левого). В кардиологии на долю дилатационной кардиомиопатии приходится около 60% всех кардиомиопатий. Дилатационная кардиомиопатия чаще манифестирует в возрасте 20-50 лет, однако встречается у детей и пожилых людей. Среди заболевших преобладают лица мужского пола (62-88%).

Дилатационная кардиомиопатия
Причины
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и тд Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Патогенез
Под действием причинных факторов уменьшается количество функционально полноценно кардиомиоцитов, что сопровождается расширением камер сердца и снижением насосной функции миокарда. Дилатация сердца приводит к диастолической и систолической дисфункции желудочков и обусловливает развитие застойной сердечной недостаточности в малом, а затем и в большом круге кровообращения.
На начальных стадиях дилатационной кардиомиопатии компенсация достигается благодаря действию закона Франка–Старлинга, увеличению ЧСС и уменьшению периферического сопротивления. По мере истощения резервов сердца прогрессирует ригидность миокарда, нарастает систолическая дисфункция, уменьшается минутный и ударный объем, нарастает конечное диастолическое давление в левом желудочке, что приводит к еще большему его расширению.
В результате растяжения полостей желудочков и клапанных колец развивается относительная митральная и трикуспидальная недостаточность. Гипертрофия миоцитов и формирование заместительного фиброза приводят к компенсаторной гипертрофии миокарда. При уменьшении коронарной перфузии развивается субэндокардиальная ишемия.
Вследствие снижения сердечного выброса и уменьшения почечной перфузии активизируются симпатическая нервная и ренин-ангиотензиновая системы. Выброс катехоламинов сопровождается тахикардией, возникновением аритмий. Развивающиеся периферическая вазоконстрикция и вторичный гиперальдостеронизм приводят к задержке ионов натрия, увеличению ОЦК и развитию отеков.
У 60 % пациентов с дилатационной кардиомиопатией в полостях сердца формируются пристеночные тромбы, вызывающие в дальнейшем развитие тромбоэмболического синдрома.
Симптомы
Дилатационная кардиомиопатия развивается постепенно; длительное время жалобы могут отсутствовать. Реже она манифестирует подостро, после ОРВИ или пневмонии. Патогномоничными синдромами дилатационной кардиомиопатии являются сердечная недостаточность, нарушения ритма и проводимости, тромбоэмболии.
Клинические проявления дилатационной кардиомиопатии включают быструю утомляемость, одышку, ортопноэ, сухой кашель, приступы удушья (сердечная астма). Около 10 % пациентов предъявляют жалобы на ангинозные боли — приступы стенокардии. Присоединение застойных явлений в большом круге кровообращения характеризуется появлением тяжести в правом подреберье, отеков ног, асцита.
При нарушениях ритма и проводимости возникают пароксизмы сердцебиения и перебоев в работе сердца, головокружение, синкопальные состояния. В некоторых случаях дилатационная кардиомиопатия впервые заявляет о себе тромбоэмболией артерий большого и малого кругов кровообращения (ишемический инсульт, ТЭЛА), что может послужить причиной внезапной смерти больных. Риск эмболии увеличивается при мерцательной аритмии, которая сопутствует дилатационной кардиомиопатии в 10—30% случаев.
Боль в груди слева. Боль в грудной клетке. Глубокий сухой кашель. Кашель. Одышка.
Диагностика
Диагностика дилатационной кардиомиопатии представляет существенные трудности ввиду отсутствия специфических критериев. Диагноз устанавливается путем исключения других заболеваний, сопровождающихся дилатацией полостей сердца и развитием недостаточности кровообращения.
Объективными клиническими признаками дилатационной кардиомиопатии служат кардиомегалия, тахикардия, ритм галопа, шумы относительной недостаточности митрального и трикуспидального клапанов, увеличение ЧД, застойные хрипы в нижних отделах легких, набухание вен шеи, увеличение печени и тд Аускультативные данные подтверждаются с помощью фонокардиографии.
На ЭКГ выявляются признаки перегрузки и гипертрофии левого желудочка и левого предсердия, нарушения ритма и проводимости по типу фибрилляции предсердий, мерцательной аритмии, блокады левой ножки пучка Гиса, АВ – блокады. С помощью ЭКГ-мониторирования по Холтеру определяются угрожающие для жизни аритмии и оценивается суточная динамику процессов реполяризации.
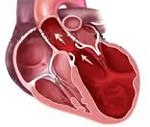
Эхокардиография позволяет обнаружить основные дифференциальные признаки дилатационной кардиомиопатии – расширение полостей сердца, уменьшение фракции выброса левого желудочка. При ЭхоКГ исключаются другие вероятные причины сердечной недостаточности — постинфарктный кардиосклероз, пороки сердца ; обнаруживаются пристеночные тромбы и оценивается риск развития тромбоэмболии.
Рентгенологически может выявляться увеличение размеров сердца, гидроперикард, признаки легочной гипертензии. Для оценки структурных изменений и сократительной способности миокарда выполняются сцинтиграфия, МРТ, ПЭТ сердца. Биопсия миокарда используется для дифференциальной диагностики дилатационной кардиомиопатии с другими формами заболевании.
Лечение
Лечебная тактика при дилатационной кардиомиопатии заключается в коррекции проявлений сердечной недостаточности, нарушений ритма, гиперкоагуляции. Больным рекомендуется постельный режим, ограничение потребления жидкости и соли.
Медикаментозная терапия сердечной недостаточности включает назначение ингибиторов АПФ (эналаприла, каптоприла, периндоприла и тд ), диуретиков (фуросемида, спиронолактона). При нарушениях ритма сердца используются b-адреноблокаторы (карведилол, бисопролол, метопролола), с осторожностью – сердечные гликозиды (дигоксин). Целесообразен прием пролонгированных нитратов (венозных вазодилататоров — изосорбида динитрата, нитросорбида), снижающих приток крови к правым отделам сердца.
Профилактика тромбоэмболических осложнений при дилатационной кардиомиопатии проводится антикоагулянтами (гепарин подкожно) и антиагрегантами (ацетилсалициловая кислота, пентоксифиллин, дипиридамол). Радикальное лечение дилатационой кардиомиопатии подразумевает проведение трансплантации сердца. Выживаемость свыше 1 года после пересадки сердца достигает 75–85 %.
Прогноз
В целом течение дилатационной кардиомиопатии неблагоприятное: 10-летняя выживаемость составляет от 15 до 30%. Средняя продолжительность жизни после появления симптомов сердечной недостаточности составляет 4–7 лет. Гибель пациентов в большинстве случаев наступает от фибрилляции желудочков, хронической недостаточности кровообращения, массивной легочной тромбоэмболии.
Профилактика
Рекомендации кардиологов по профилактике дилатационной кардиомиопатии включают медико-генетическое консультирование при семейных формах заболевания, активное лечение респираторных инфекций, исключение употребления алкоголя, сбалансированное питание, обеспечивающее достаточное поступление витаминов и минералов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: I42.0
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I30-I52 Другие болезни сердца / I42 Кардиомиопатия
Определение и общие сведения[править]
Дилатационная кардиомиопатия
Синонимы: застойная кардиомиопатия
Дилатационная кардиомиопатия (ДКМП) — первичное поражение миокарда, развивающееся вследствие воздействия различных факторов (генетической предрасположенности, хронического вирусного миокардита, нарушений иммунной системы) и характеризующееся выраженным расширением камер сердца со снижением систолической функции левого и правого желудочков, а также наличием диастолической дисфункции различной степени.
К первичной (идиопатической) ДКМП не относят случаи дилатации полостей сердца вследствие ишемической болезни сердца, АГ, клапанных пороков сердца, заболеваний сердца и других специфических поражения миокарда.
Эпидемиология
Заболеваемость ДКМП составляет 5-7,5 случаев на 100 000 населения в год. У мужчин заболевание встречается 2-3 раза чаще, особенно в возрасте 30-50 лет, а также выступает причиной хронической сердечной недостаточности в 30% случаев. Среди всех видов кардиомиопатий ДКМП составляет 60%.
Классификация
В зависимости от этиологического фактора ДКМП классифицируют на первичную (идиопатическую, семейную) и вторичную.
Классификация дилатационной кардиомиопатии в зависимости от этиологического фактора
а) Идиопатическая кардиомиопатия. Её выявляли у 51% пациентов, которым выполняли эндомиокардиальную биопсию.
б) Вторичная кардиомиопатия.
Виды вторичной дилатационной кардиомиопатии по данным эндомиокардиальной биопсии:
— воспалительная (9%);
— ишемическая (8%);
— кардиомиопатия беременных и родильниц (4,5%);
— гипертензивная (4%);
— при амилоидозе (3%);
— при ВИЧ-инфекции (3%);
— при хроническом алкоголизме (3%).
Этиология и патогенез[править]
В большинстве случаев этиология ДКМП неизвестна, однако в развитии первичной ДКМП в настоящее время большое внимание уделяют трём моментам:
— семейным и генетическим факторам;
— перенесённому вирусному миокардиту;
— иммунологическим нарушениям.
Генетические факторы
Виды идиопатических дилатационных кардиомиопатий в зависимости от генетических факторов: аутосомно-доминантные, митохондриальные, Х-сцепленные, аутосомно-рецессивные.
— Аутосомно-доминантные дилатационные кардиомиопатии. При генетических исследованиях идиопатической ДКМП треть случаев определены как семейные, при которых преимущественно превалирует аутосомно-доминантное наследование. Для них характерна клиническая вариабельность и генетическая гетерогенность. Эти формы ассоциированы с шестью различными локусами.
— Простая дилатационная кардиомиопатия — с локусами 1q32, 2p31, 9q13, 10q21-q23.
— Дилатационная кардиомиопатия с нарушениями проводимости — с локусами 1q1-1q1, 3p22-3p25.
Неизвестно, за синтез каких кардиальных белков отвечают эти локусы.
— Митохондриальные дилатационные кардиомиопатии. Они возникают в результате аномалии структуры митохондрий и нарушения процесса окислительного фосфорилирования. Митохондриальные ДНК отличаются от геномных ДНК тем, что не имеют интронов, защитных гистонов, эффективных ДНК-восстановительных систем, поэтому частота мутаций митохондриальных ДНК в 10 раз выше, чем в геномных. В каждой митохондрии располагается одиночная хромосома, кодирующая ряд ферментов (13 из 69), участвующих в механизме окислительного фосфорилирования. В результате мутаций нарушается энергетический обмен в кардиомиоцитах, что ведёт к развитию ДКМП. Описаны точечные мутации и множественные делеции в митохондриальных ДНК как при спорадических случаях ДКМП, так и при семейных. Многие митохондриальные миопатии ассоциированы с неврологическими нарушениями.
— Х-сцепленные дилатационные кардиомиопатии. В настоящее время достигнут существенный прогресс в изучении их молекулярных основ. Описаны мутации различных участков гена, отвечающего за синтез белка дистрофина (21-я хромосома). Дистрофин — миокардиальный белок, входящий в состав мультипротеинного комплекса, который связывает мышечный цитоскелет кардиомиоцита с внеклеточным матриксом, благодаря чему происходит скрепление кардиомиоцитов в экстрацеллюлярном матриксе.
Патогенез
В результате воздействия этиологических факторов на сердце возникает повреждение кардиомиоцитов с уменьшением количества функционирующих миофибрилл.
Это ведёт к прогрессированию сердечной недостаточности, выражающейся в значительном снижении сократительной способности миокарда с быстрым развитием дилатации полостей сердца. На первых этапах для поддержания ударного объёма и фракции выброса происходит компенсаторная активация симпатоадреналовой системы с развитием тахикардии, что приводит к формированию компенсаторной гипертрофии миокарда, значительному увеличению потребности миокарда в кислороде с появлением признаков ишемии, развитию кардиофиброза и прогрессированию сердечной недостаточности.
Клинические проявления[править]
Заболевание чаще возникает у людей молодого и среднего возраста. На ранних стадиях заболевания выявляют лишь отдельные симптомы сердечной недостаточности. При прогрессировании левожелудочковой недостаточности возникает одышка и приступы удушья, характерна быстрая утомляемость, мышечная слабость. При аускультации сердца выявляют тахикардию, выслушивают III тон и нередко IV тон сердца, шум митральной регургитации. В 40-50% случаев течение ДКМП осложняется возникновением желудочковых аритмий, что сопровождается синкопальными состояниями; в 15-20% случаев возникают пароксизмы фибрилляция предсердий с последующим переходом в постоянную форму, что резко увеличивает риск тромбоэмболических осложнений на фоне систолической дисфункции миокарда.
Признаки правожелудочковой недостаточности (отёки на ногах, тяжесть в правом подреберье, увеличение печени, а также живота при развитии асцита) появляются позже. Таким образом, клинические проявления ДКМП варьируют от малосимптомного течения до явлений тяжёлой сердечной недостаточности.
Дилатационная кардиомиопатия: Диагностика[править]
Диагностические критерии идиопатической дилатационной кардиомиопатии:
— фракция выброса левого желудочка 45% и/или фракция укорочения 25% при ЭхоКГ, радионуклидном сканировании или ангиографии;
— конечный диастолический размер левого желудочка >117% от предполагаемого значения, скорректированного в зависимости от возраста и площади поверхности тела.
Критерии исключения диагноза идиопатической дилатационной кардиомиопатии:
— системная АГ (АД >160/100 мм рт.ст.);
— атеросклеротическое поражение коронарных артерий (стеноз >50% в одной или более крупных ветвях);
— злоупотребление алкоголем (>40 г в день для женщин и >80 г в день для мужчин в течение более 5 лет);
— системное заболевание, которое могло привести к развитию ДКМП;
— заболевания перикарда;
— врождённые и приобретённые пороки сердца;
— лёгочное сердце;
— подтверждённая ускоренная суправентрикулярная тахикардия.
Анамнез
Пациенты обычно описывают различные симптомы сердечной недостаточности, которые нарастали в течение нескольких последних месяцев или лет. Симптомы могут появляться до выявления кардиомегалии при ЭхоКГ и рентгенографии органов грудной клетки. Необходимо активно выявлять факт злоупотребления алкогольными напитками, важнейшего фактора развития вторичной ДКМП и возможного фактора прогрессирования первичной ДКМП. Также следует активно анализировать наличие факторов риска ИБС, включая АГ и другие заболевания, и симптомов других заболеваний для выявления причин вторичной ДКМП.
Физикальное исследование
1. Осмотр. При общем осмотре выявляют признаки сердечной недостаточности: акроцианоз, отёки нижних конечностей, положение ортопноэ, увеличение в объёме живота, набухание вен шеи.
2. Аускультация. В нижних отделах лёгких могут возникать влажные незвонкие мелкопузырчатые хрипы. При аускультации сердца I тон на верхушке ослаблен, также на верхушке можно выслушать протодиастолический ритм галопа (за счёт появления III тона), что связано с объёмной перегрузкой желудочков. Характерны шумы относительной недостаточности митрального и трёхстворчатого клапанов. При развитии фибрилляции предсердий или экстрасистолии тоны сердца аритмичны.
3. Пальпация. При пальпации сердца отмечают усиленный, разлитой и смещённый влево и вниз верхушечный толчок. Часто выявляют разлитой и усиленный сердечный толчок и эпигастральную пульсацию вследствие гипертрофии и дилатации правого желудочка.
4. Перкуссия. Обычно отмечают смещение границ относительной тупости сердца влево и вправо за счёт дилатации ЛЖ и ПЖ, а при дилатации ЛП — вверх. Абсолютная тупость сердца может быть расширена вследствие дилатации ПЖ.
Лабораторные исследования
При первичной ДКМП они не позволяют выявить специфические изменения, их проведение должно быть направлено на исключение вторичной ДКМП: оценку уровня фосфора, кальция, креатинина и азотистых оснований, железа в сыворотке крови, гормонов щитовидной железы и др.
Инструментальные исследования
— Рентгенография органов грудной клетки;
— ЭКГ в покое;
— Холтеровское мониторирование ЭКГ;
— Эхокардиография;
— Допплеровский режим (пульсовой, непрерывный и цветной);
— Стресс-эхокардиографическое исследование с добутамином;
— Катетеризация сердца и ангиография;
— Эндомиокардиальная биопсия;
Дифференциальный диагноз[править]
Дифференциальную диагностику проводят с другими формами КМП
Дилатационная кардиомиопатия: Лечение[править]
Цели лечения
— Коррекция хронической сердечной недостаточности.
— Своевременное назначение антикоагулянтов и дезагрегантов с целью профилактики и лечения тромбоэмболических осложнений в случае развития фибрилляции предсердий.
— Лечение аритмий, в том числе жизнеугрожающих.
— Улучшение качества жизни, увеличение продолжительности жизни.
Показания к госпитализации
— Стационарное лечение больных с ДКМП осуществляют в терапевтических и специализированных кардиологических отделениях, а также отделениях другого профиля. Одно из условий оказания квалифицированной помощи данной категории больных — наличие в штате врачей, имеющих подготовку по кардиологии и достаточный опыт лечения пациентов с кардиомиопатией и сердечной недостаточностью.
— Больных с ДКМП госпитализируют в следующих случаях:
— при впервые выявленных признаках сердечной недостаточности для уточнения её генеза;
— возникновение жизнеугрожающих нарушений ритма;
— прогрессирование СН при невозможности лечения в амбулаторных условиях;
— возникновение острой коронарной недостаточности, острой левожелудочковой недостаточности (сердечной астмы, отёка лёгких);
— присоединение осложнений ХСН (пневмонии, нарушений ритма сердца, системных эмболий и др.);
— наличие симптоматической гипотензии, обморочных состояний.
Лечение в стационарных условиях проводят до уменьшения выраженности клинических признаков сердечной недостаточности и/или стабилизации состояния больного.
Немедикаментозное лечение
В случае выявления ДКМП больному необходимо рекомендовать отказаться от употребления алкоголя, курения, а также нормализовать массу тела, ограничить потребление поваренной соли (особенно в случае наличия отёчного синдрома). Также рекомендуют выполнять адекватные физические нагрузки, соответствующие состоянию больного. В случае развития желудочковой экстрасистолии необходимо исключить провоцирующие факторы (кофе, алкоголь, курение, поздний отход ко сну).
Медикаментозное лечение
Лечение сердечной недостаточности следует проводить в соответствии Национальными рекомендациями ВНОК и ОССН по диагностике и лечению ХСН.
а) Ингибиторы ангиотензинпревращающего фермента. Учитывая, что ведущий клинический синдром при ДКМП — сердечная недостаточность, в основу лечения должно быть положено назначение ингибиторов АПФ. Они продемонстрировали способность не только увеличивать фракцию выброса левого желудочка, повышать толерантность больных к физической нагрузке и в некоторых случаях улучшать функциональный класс недостаточности кровообращения, но и улучшать прогноз жизни, снижать смертность у больных с низкой фракцией выброса. По этой причине их относят к препаратам первого ряда в лечении больных с ХСН. Назначение этих средств показано на всех стадиях сердечной недостаточности, связанной с систолической дисфункцией миокарда.
б) β-Адреноблокаторы. Препараты этой группы улучшают прогноз заболевания и общее состояние больного. Лечение рекомендуют начинать с малых доз. β-Адреноблокаторы, воздействуя на гиперактивацию симпатоадреналовой системы, показали способность улучшать гемодинамику и течение сердечной недостаточности, оказывать протективное действие на кардиомиоциты, снижать тахикардию и предотвращать нарушения ритма.
в) Лечение аритмий
Злокачественные желудочковые аритмии — ведущая причина ВСС у больных ДКМП. У больных на поздней стадии заболевания причинами остановки сердца (до 50%) могут быть брадиаритмии, эмболии лёгочной артерии и других сосудов, электромеханическая диссоциация.
Хирургическое лечение
Хирургическое лечение (трансплантация сердца, кардиомиопластика, применение искусственного левого желудочка) показано при неэффективности медикаментозной терапии, но его проводят редко, главным образом, пациентам молодого и среднего возраста.
Показания к трансплантации сердца:
— прогрессирующее нарастание сердечной недостаточности;
— возраст больного менее 60 лет при отсутствии сопутствующих заболеваний.
Основная альтернатива трансплантации сердца — использование аппаратов вспомогательного кровообращения.
Информация для пациента
ДКМП относят к заболеваниям, успешное лечение которых во многом зависит не только от врачей, но и от отношения к заболеванию и выполнения врачебных рекомендаций пациентом. Поскольку заболевание часто склонно к прогрессированию, что выражается в постепенном ухудшении самочувствия, следует знать основные правила, соблюдение которых позволяет длительно сохранить удовлетворительное состояние. Они просты, не требуют значительного времени и средств.
Прогноз
Пятилетняя выживаемость после подтверждённого диагноза ДКМП составляет менее 50%.
Профилактика[править]
Пациентам, относящимся к группе риска развития ДКМП (семейный анамнез по ДКМП, наличие родственников с развитием тяжёлой сердечной недостаточности в молодом возрасте), следует избегать профессиональных занятий спортом и профессий, связанных с физической перегрузкой. При выявлении у больного ДКМП основная задача заключается в предупреждении прогрессирования сердечной недостаточности.
Основные направления оценки факторов риска дилатационной кардиомиопатии и сердечной недостаточности:
— анкетирование (опросники);
— психологическое тестирование (уровень тревожности);
— оценка состояния здоровья в связи с функциональным состоянием и клиническими проявлениями заболевания;
— прогноз осложнений (распределение на группы риска; выделение группы «высокого риска»);
— мониторинг факторов рисков, воздействующих на здоровье (мониторинг и контроль воздействия);
— оценка эффективности профилактического вмешательства и лечения (способы оздоровления, выполнение врачебных рекомендаций и предписаний, мотивация, обучение технике оздоровления и их сравнительная характеристика).
Прочее[править]
Гистиоцитоидная кардиомиопатия
Синонимы: пенистая трансформация миокарда у новорожденных, инфантильная кардиомиопатия с гистиоцитоидным изменением, инфантильная ксантоматозная кардиомиопатия, онкоцитарная кардиомиопатия
Определение и общие сведения
Гистиоцитоидная кардиомиопатия — это аритмогенное расстройство, характеризующееся кардиомегалией, тяжелой сердечной аритмией или внезапной смертью, а также наличием гистиоцитоподобных клеток в миокарде.
Распространенность гистиоцитоидной кардиомиопатии неизвестна, до сих пор в литературе описано менее 100 пациентов. В большинстве случаев сообщалось о детях в возрасте до 2 лет с соотношением между девочками и мальчиками 3:1.
Этиология и патогенез
Гистиоцитоидная кардиомиопатия вызывется мутацией мтДНК в гене MT-CYB, кодирующем митохондриальный цитохром b. В семейных случаях (5% зарегистрированных пациентов) наследование представляется аутосомно-рецессивным, но X-сцепленная передача также предполагается у пациентов с сочетанием гистиоцитоидной кардиомиопатии и синдрома MIDAS — X-сцепленное доминирующее заболевание, вызванное мутациями гена HCCS(Xp22).
Клинические проявления
Клинически гистиоцитоидная кардиомиопатия может проявляться в виденепрекращающейся аритмии различных типов, включая фибрилляцию предсердий и желудочков, суправентрикулярную и желудочковую тахикардию и синдром Вольфа-Паркинсона-Уайта, но, как правило, наблюдается внезапная смерть из-за остановки сердца. Сообщалось также о сочетании гистиоцитоидной кардиомиопатии с другими пороками сердца (дефекты межпредсердной и межжелудочковой перегородки, синдром гипоплазии левых отделов сердца и эндокардиальный фиброэластоз), а также с внесердечными аномалиями (гипотония, синдром MIDAS, аномалия Петерса и врожденная глаукома.
Диагностика
Гистологические данные патогномоничные для гистиоцитоидной кардиомиопатии: желто-коричневые конкреции в миокарде, а в некоторых случаях также в субэндокардиальных и субэпикардиальных областях. Узелки состоят из гнезд пенистых гистиоцитоподобных клеток с гранулированной цитоплазмой, содержащие липидные капли и обильные атипичные митохондрии. Эти аномальные миоциты встречаются главным образом в желудочках сердца, но также сообщается о вохможном участии клапанов.
Дифференциальный диагноз
Поскольку внезапная смерть является частым исходом патологии, внезапный синдром детской смерти часто является первоначальным диагнозом при гистиоцитоидной кардиомиопатии.
Лечение
Варианты лечения пациентов с аритмией включают хирургическое удаление узловых поражений, а также электрофизиологическое картирование и радиочастотную абляцию аритмий. Антиаритмические средства обычно неэффективны, но один пациент показал хороший ответ на прием амиодарона.
Прогноз
Прогноз в целом плохой, гистиоцитоидная кардиомиопатия обычно имеет летальный исход.
Источники (ссылки)[править]
Кардиология [Электронный ресурс] / под ред. Ю. Н. Беленкова, Р. Г. Оганова — М. : ГЭОТАР-Медиа, 2011. — https://www.rosmedlib.ru/book/ISBN9785970427675.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
