Код по мкб 10 спазм мышц
Миофасциальный болевой синдром (МФС) – это патология, которая возникает вследствие мышечного спазма мягких тканей, возникшего вследствие какого-либо воздействия (удар, долгое нахождение в неудобной позе, растяжение, переохлаждение, стресс). Рефлекторная боль в мышце достаточно сильная, и является поводом для обращения к врачу.
Согласно Международной классификации болезней (МКБ-10) синдром не имеет отдельного кода и выставляется как одно из заболеваний М-79 другие болезни мягких тканей: М-79.1- миалгии или М-79.9 – неуточненные болезни мягких тканей.

Патогенез
Миофасциальный синдром не является отдельным заболеванием, поскольку чаще всего проявляется на фоне уже имеющихся заболеваний или патологий. В большинстве случаев число женщин, обратившихся за помощью с этой патологией больше, чем мужчин (порядка 65 %). Связано это с повышенной подверженностью стрессам и выполнению движений, которые оказывают большую нагрузку на мышцы спины, поясницы, шеи, ног.
 МФС может проявляться в скелетных мышцах, расположенных в самых различных частях тела (от лица до любой из конечностей). Основное отличие – триггерные точки (участки повышенной чувствительности) в виде небольших узлов, которые расположены внутри мышц. Эти точки могут находиться в активном или пассивном состоянии и определить их наличие при визуальном осмотре невозможно. Они могут быть определены только при пальпации.
МФС может проявляться в скелетных мышцах, расположенных в самых различных частях тела (от лица до любой из конечностей). Основное отличие – триггерные точки (участки повышенной чувствительности) в виде небольших узлов, которые расположены внутри мышц. Эти точки могут находиться в активном или пассивном состоянии и определить их наличие при визуальном осмотре невозможно. Они могут быть определены только при пальпации.
Нажатие на триггерную точку вызывает острую боль, от которой пациент буквально «подпрыгивает» на месте и не в силах сдержать крик. В месте образования триггерной точки и прилегающей к ней области снижается способность мышц к сокращению, мышечное волокно становится слабым и не эластичным – тяжело растягивается при выполнении движения.
Различают два вида триггерных точек: активные и латентные (скрытые). Как именно и по какой причине они формируются, до конца не выяснено. Однако доказано, что они появляются в местах разрастания соединительной ткани при прогрессирующем течении болезни, а не провоцируют ее появление и не являются причиной миофасциальной боли.
 Активная триггерная точка. Появляется в виде уплотнения в месте входа нерва. Её можно обнаружить как во время напряжения мышцы, так и в расслабленном состоянии. При надавливании на нее появляется резкая боль, которая распространяется и на прилегающие мышцы. По этой причине определить её точную локацию практически невозможно. Над местом, где расположена триггерная точка, изменяется цвет кожи, усиливается потоотделение. Отмечается подавление сократительной функции мышцы.
Активная триггерная точка. Появляется в виде уплотнения в месте входа нерва. Её можно обнаружить как во время напряжения мышцы, так и в расслабленном состоянии. При надавливании на нее появляется резкая боль, которая распространяется и на прилегающие мышцы. По этой причине определить её точную локацию практически невозможно. Над местом, где расположена триггерная точка, изменяется цвет кожи, усиливается потоотделение. Отмечается подавление сократительной функции мышцы.
Латентная триггерная точка. Встречается значительно чаще, чем активная, и проявляется только во время напряжения мышцы. При надавливании вызывает ноющую боль, но не настолько ярко выраженную, как у активной. Она может никак не проявляться, а при переохлаждении, воздействии сквозняка, сильном стрессе, мышечном перенапряжении и т.п. может перейти в активную фазу.
Возможен и обратный переход из активной стадии в латентную. Но это возможно только при лечении основного заболевания, минимальном воздействии на близлежащую группу мышц.
 В зависимости от стадии процесса возможна другая классификация МФС: острая фаза, покой и хроническая. Острая фаза проявляется на фоне остеохондроза шейного позвонка, грыжи, полученных травм, артрозов и т.п. заболеваний. Боль появляется резко и может снизиться только после приема анальгетиков и спазмолитиков.
В зависимости от стадии процесса возможна другая классификация МФС: острая фаза, покой и хроническая. Острая фаза проявляется на фоне остеохондроза шейного позвонка, грыжи, полученных травм, артрозов и т.п. заболеваний. Боль появляется резко и может снизиться только после приема анальгетиков и спазмолитиков.
Если не проводить соответствующее лечение, после активной фазы возможен переход в хроническую. Для неё характерно чередование периодов обострения и ремиссии.
У фазы покоя нет явных признаков, триггерные точки можно определить случайным образом при пальпации. Однако при прямом воздействии на них появляется болезненность.
Причины развития МФС
Причин, по которым развивается миофасциальный болевой синдром, может быть множество. Однако все их можно условно разделить на две большие группы: внутренние и внешние.
Внутренние причины – заболевания, уже имеющиеся в организме. Внешние появляются в результате деятельности самого человека и связаны с получением травм, переохлаждением, физическим и нервным перенапряжением.
К ним относятся:
- Аномалии развития и роста (искривление позвоночника, ассиметричное развитие тела, плоскостопие и т.д.);
- вертебологические заболевания: остеохондроз шейного или поясничного отдела, протрузии, межпозвоночные грыжи и т.п.;
- дистрофические изменения в суставах;
- ревматизм;
- длительная статическая нагрузка на определенную группу мышц;
- длительная неподвижность мышц (гипс, перенесенные травмы, кома);
- перенесенная травма;
- компрессия при отеке, появившемся в результате воспалительного процесса;
- длительный прием лекарств, вызывающих интоксикацию;
- психоэмоциональное напряжение.
Внешние причины в основном вызваны малоподвижным образом жизни. Много времени, проведенного в статичных позах за компьютером, рабочим столом, за рулем и т.д. вызывают напряжение в мышцах шеи, лица, рук, постоянную нагрузку на определенные группы мышц. Но они могут быть скорректированы самостоятельно до начала развития заболеваний чередованием статических и динамических нагрузок при выполнении физических упражнений, занятии спортом, ходьбой.

Стадии миофасциального болевого синдрома
Определяют следующие стадии МФС:
- острая. Характеризуется острой локальной или отдаленной болью;
- подострая. Проявляется только во время активной мышечной активности;
- хроническая. Отмечается дискомфорт в чувствительных точках, однако боль появляется только под воздействием провоцирующих факторов.

Симптомы
Основной симптом – болезненность и спазм пораженного участка, возможно появление симптомов, аналогичных воспалению. В зависимости от области поражения боль может отличаться по интенсивности и распространяться по близлежащим участкам, влияя на функции органов, расположенных в непосредственной близости.
В области шеи триггеры распространяют боль в область лопаток, по всему плечевому поясу, охватывают всю шею и могут влиять на работу органов дыхания. Могут вызвать боль в горле, нарушение глотательной функции, першение. Помимо этого возникают проблемы со свободным поворотом головы, отмечается снижение подвижности. Возможно появление головной боли, головокружения, скачки артериального давления.
При болезненности мышц лица отмечается сбой работы слезных или слюнных желез, возможно затруднение движений челюстью. Поэтому пациент может сначала решить, что это стоматологические проблемы. Правильный диагноз может установить только врач.
МФС в поясничной области наиболее распространенный из всех типов. И может стать причиной развития вертеброгенного синдрома. Он отмечается болями в пояснице, животе. Возможно нарушение работы мочевого пузыря и органов брюшной полости. При поражении нижних конечностей вызывают нарушение двигательной функции, сгибания. Боль может пройти сама или перейти в хроническую форму, особенно в случае, если имеются сопутствующие заболевания.

Методы диагностики
Диагностику и лечение миофасциального синдрома проводит врач-невролог. Для постановки диагноза достаточно провести опрос пациента и провести осмотр, пальпируя пораженную мышцу для определения участка с уплотнением и триггерными узлами.
При опросе важно установить влияние на боль холода, физических нагрузок, стрессовых ситуаций. Осложняющим фактором является наличие отраженных болей, что вызывает подозрение на заболевание других органов, расположенных в непосредственной близости.
Лабораторные и инструментальные исследования назначаются с целью исключения других заболеваний, поскольку при МФС результаты анализа крови и мочи будут в норме, у УЗИ, рентгенография, КТ и МРТ не способны отобразить наличие или отсутствие триггерных точек. Однако инструментальные исследования помогут исключить или подтвердить патологии со схожей симптоматикой: инсульт, тромбоз, гипогликемию, остеохондроз и т. д. Особенно важно исключение онкологических процессов.

Лечение миофасциального синдрома
Лечение в каждом случае врач подбирает индивидуально, в зависимости от интенсивности болей и участка поражения. Как правило, применяются медикаментозное лечение и физиотерапевтические процедуры. Основная цель – уменьшение боли, устранение причины и профилактика развития триггерных точек. Важно сразу же исключить переохлаждение, физическое и психологическое перенапряжение, риск получения травмы. Повреждённый участок должен находиться в состоянии покоя, а при значительных болях необходимо обеспечить постельный режим.
Из лекарственных препаратов назначают:
- миорелаксанты (Баклофен, Мидокалм, Но-шпа);
- нестероидные противовоспалительные препараты (Нимесил, Ибупрофен, Кетопрофен);
- новокаиновая (лидокаиновая) блокада – введение препарата в область тиггерной точки при острой боли;
- седативные препараты или антидепрессанты для улучшения психологического состояния (Пароксетин, Барбовал, Реланиум);
- мази и гели для местного применения, содержащие НПВС – Диклофенак, Найз, Финалгон;
- витамины группы В, магний для лучшего питания мышц.

Поскольку некоторые препараты имеют побочные эффекты и противопоказания, дозировку и длительность лечения определяет врач.
На стадии выздоровления врач может назначить физиотерапевтические процедуры (ультразвук, электрофорез, магнтотерапию, электростимуляцию), массаж, иглоукалывание и ЛФК. Все подбирается индивидуально в зависимости от области поражения и общего состояния больного.

Осложнения
Спазмированная мышца испытывает недостаток кислорода (гипоксию), на фоне которой происходят изменения в мышечной ткани. Если не получить своевременное лечение, МФС может привести к развитию хронической фибромиалгии. Это заболевание характеризуется болями, которые распространяются по всему телу и могут служить причиной нарушения сна, вызывать нарушение пищеварения, вызывать состояние постоянной усталости.
Прогноз и профилактика
При своевременном и правильном лечении прогноз для больного благоприятный. Боли легко устранить при помощи медикаментозного лечения, физиопроцедур и других действенных способов лечения.
Профилактические меры важно соблюдать для того, чтобы предотвратить появление триггерных узлов и не испытывать боль. Особенно важна профилактика в случае, если МФС присутствует в анамнезе. Правила не сложные, и их выполнение не требует особых усилий:
- не переохлаждаться;
- не носить тесную одежду;
- избегать стрессов и физического перенапряжения;
- следить за правильной осанкой;
- при сидячем образе жизни делать частые перерывы для разминки;
- избегать ожирения;
- полноценно отдыхать;
- заниматься спортом;
- проводить много времени на свежем воздухе;
- употреблять с пищей достаточное количество витаминов и минералов.
Профилактические меры способствуют стойкой ремиссии у уже перенесших МФС и предотвращению развития первичного миофасциального синдрома.
Источник
Содержание
- Описание
- Причины
- Симптомы
- Лечение
Названия
Судороги в ногах.
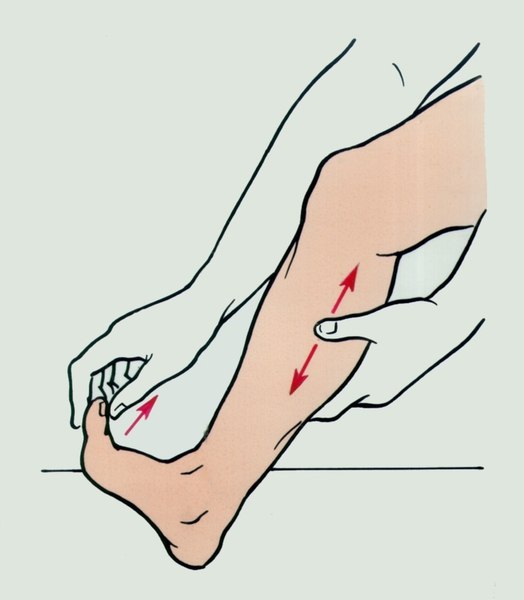
Массаж голени при судороге икроножной мышцы
Описание
Судороги ног – это болезненные спазмы мышц нижней конечности (чаще всего икроножной мыщцы), которые наблюдаются как идиопатический симптом или симптом основного заболевания.
Причины
В большинстве случаев причина не известна. Одна из теорий гласит о том, что судороги возникают, когда мышца, которая уже сокращена, стимулируется к дальнейшему сокращению. Затем возникает мышечный спазм. Это обычно происходит ночью в постели, как естественная позиция сопровождается сгибом в коленях. В этом положении икроножные мышцы относительно укорачивается и могут возникнуть судороги. Эта теория объясняет, почему упражнения на растяжку могут вылечить проблему.
В некоторых случаях судороги могут быть симптомом другой проблемы. Например:
1. Некоторые препараты могут вызвать судороги, как побочный эффект, или способствовать их учащению. Они включают: диуретики, нифедипин, циметидин, сальбутамол, статины, тербуталина, литий, клофибрат, пеницилламин, фенотиазины, и никотиновую кислоту.
2. Перенапряжение мышц.
3. Обезвоживание.
4. Условия, которые вызывают изменения электролитного баланса крови (высокий или низкий уровень натрия или калия).
5. Некоторые люди, находящиеся на почечном диализе.
5. Беременность — как правило, на поздних стадиях.
6. Патология щитовидной железы.
7. Заболевания периферических сосудов.
8. Употребление алкоголя.
9. Редкие причины: цирроз печени, отравление свинцом, саркоидоз.
С учетом указанных выше условий судороги чаще всего являются одним из проявлений основного заболевания. Поэтому, если основное заболевание не выявлено, то судороги ног могут иметь идиопатическую природу.
Симптомы
Судороги в ногах проявляются болью, которая исходит от мышц. Это связано с мышечным спазмом. Судороги в ногах обычно наблюдаются в икроножных мышцах, ниже и позади колена. Иногда вовлекаются мелкие мышцы нижних конечностей.
Болезненная судорога обычно длится несколько минут. В некоторых случаях длительность сокращается до нескольких секунд, а иногда — до 10 минут. Тяжесть боли меняется. Мышца может оставаться напряженной до 24 часов после судорожного приступа. Судороги в ногах обычно происходят, когда человек отдыхает — чаще всего ночью, в постели.
Многие люди время от времени испытывают судороги в нижних конечностях. Однако,у некоторых людей они встречаются чаще, например, у пожилых лиц. Около 30% лиц в возрасте старше 60 лет, и около 50% в возрасте старше 80 лет, имеют регулярные судороги ног.
Лечение
Массаж пострадавших мышц, как правило, облегчает приступ судорог. В большинстве случаевсудороги быстро проходят. Обезболивающие обычно не эффективны, поскольку они не достаточно быстро действуют. Тем не менее, болеутоляющее, такие как парацетамол может помочь облегчить дискомфорт и болезненность мышц, которые иногда сохраняются в течение 24 часов после судороги.
Если судороги происходят нечасто, то специального лечения не требуется. Однако при частых судорожных приступах в ногах следует знать методы их предотвращения.
Как правило, рекомендуются упражнения на растяжку. Выполняйтеупражнения на растяжку пораженных мышц в течение примерно пяти минут, три раза в день. Последний раз выполнять упражнения следует незадолго до сна. Чтобы растянуть икроножные мышцы, необходимо стать на расстоянии около 60-90 см от стены. Затем, не отрывая ступни от пола, наклонитесь вперед и опритесь на стену. Повторите это упражнение несколько раз. Может пройти более недели, когда Вы заметите улучшение. Судороги могут не пройти полностью, но их частота и / или тяжесть скорее всего уменьшится.
Необходимо знать позиции, которые препятствуют спазмам икроножных мышц, когда вы спите. Используйте подушку, чтобы поддержать ноги в постели во время сна на спине. Подложите одеяло или мягкий валик у подножия кровати, чтобы ног во время сна были в возвышенном положении.
Как крайняя мера лечения и предотвращения судорог может использоваться хинин. Оптимальной дозой считается 1 таблетка препарата перед сном. Большинство людей может принимать хинин, но он противопоказан при беременности или планировании беременности. Есть также противопоказания к его применению: реакции гиперчувствительности при предыдущем применении, гемолитическая анемия, неврит зрительного нерва, дефицит глюкозо-6-фосфат-дегидрогеназы. Иногда наблюдаются серьезные побочные эффектыпри приеме хинина, особенно со стороны крови. Кроме того, у небольшого количества людей, которые долгосрочно принимают хинин, развивается симптомокомплекс, включающий тошноту,рвоту, головокружение, нарушение зрения и слуха).
Другие препараты могут быть предложены в качестве возможных методов лечения судорог ног. К ним относятся: магний, дилтиазем, витамины группы В, витамин Е, naftidrofuryl, орфенадрин, и верапамил. Однако, в настоящее время эти препараты не рекомендуется, так как большинство исследований, связанных с их приемом обнаружили малую эффективность для лечения судорог ног.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
Названия
Название: Болезнь периодических мышечных спазмов.

Болезнь периодических мышечных спазмов
Описание
Болезнь периодических мышечных спазмов. Наследственная форма миопатии, характеризующаяся нарушением метаболизма кальция в саркоплазматическом ретикулуме. Основными симптомами заболевания являются болезненные спазмы, особенно при физической нагрузке, слабость мышц ног, общая мышечная слабость. Диагностика патологии производится на основании данных перкуссии и пальпации мышц, электромиографии, биопсии мышечной ткани, немаловажную роль играют также генетические исследования. Специфического лечения болезни периодических мышечных спазмов не существует, для облегчения симптомов применяют ненаркотические анальгетики, спазмолитические средства.
Дополнительные факты
Болезнь периодических мышечных спазмов относится к группе наследственных заболеваний, которые обусловлены мутациями гена CAV3. К ней также относятся такие патологии, как поясно-конечностная мышечная дистрофия типа 1С, синдром удлиненного интервала QT, гипертрофическая кардиомиопатия. Встречаемость этого заболевания оценивается на уровне 1:100000-1000000, однако точные данные получить сложно, так как ряд больных длительное время не обращается к врачам из-за неспецифичности и слабой выраженности симптомов. Нередко болезнь периодических мышечных спазмов выявляется случайно в ходе биохимического анализа крови или других исследований, которые учитывают уровень ММ-фракции креатинфосфокиназы. В отличие от иных патологий подобного типа, это заболевание практически не влияет на деятельность миокарда, поражению подвергается исключительно скелетная мускулатура, в основном нижних конечностей.

Болезнь периодических мышечных спазмов
Причины
Первопричиной для развития болезни периодических мышечных спазмов является мутация гена CAV3, который расположен на 3-й хромосоме. Он кодирует белок под названием кавеолин 3 – специфический протеин мембран клеток скелетных мышц и кардиомиоцитов. Методами современной генетики на сегодняшний день выявлено более 20-ти мутаций этого гена, которые в общем формируют фенотипы пяти наследственных заболеваний, в том числе и болезни периодических мышечных спазмов. Эта патология наследуется по аутосомно-доминантному механизму. Нарушения работы мышц при этом заболевании обусловлены дефектом структуры кавеолина 3, участвующего во множестве важных регуляторных процессов в миоцитах.
На мембране клеток кавеолин 3 формирует олигомерные структуры, дополнительно присоединяя к себе холестерин и некоторые другие липидные соединения. В конечном итоге образуются особые комплексы – кавеолы диаметром 70-100 нм, которые могут иметь вид пор или пиноцитозных пузырьков. Кавеолы могут включать в себя огромное количество важных элементов мембраны – адренорецепторы, протеинкиназу С и ряд других. Также они связаны с деятельностью дистрофин-гликопротеинового комплекса, который обеспечивает взаимодействие цитоскелета клетки. Доказано участие кавеолина 3 в формировании системы Т-трубочек. В случае мутации гена CAV3 полученный в результате его экспрессии белок является дефектным и не может полноценно выполнять свои функции, что и приводит к разнообразным нарушениям, в том числе и болезни периодических мышечных спазмов. В этом случае дефектный кавеолин 3 не способен регулировать гомеостаз кальция в эндоплазматическом ретикулуме миоцитов, в результате чего при повышенной механической нагрузке на мышечные волокна возникает их спастическое сокращение.
Симптомы
Большинство пациентов с болезнью периодических мышечных спазмов отмечают развитие судорог, чаще всего мышц нижних конечностей, особенно при физической нагрузке. Довольно часто после приступа спазма еще длительное время сохраняется болезненность в мышцах, нередка слабость и тремор в ногах. Имеются признаки мышечной слабости, однако она носит умеренный характер и практически никогда не прогрессирует. Частота приступов сильно варьируется у разных больных и может составлять от 1-2 раз в сутки до нескольких случаев в год. Во многом количество развивающихся спазмов зависит не от характера течения заболевания, а от уровня физической нагрузки и образа жизни больного. При относительно спокойной и сидячей работе болезнь периодических мышечных спазмов редко дает о себе знать, тогда как при тяжелом физическом труде приступы могут возникать очень часто. Это приводит к тому, что многие больные, столкнувшись с редкими эпизодами заболевания, не всегда обращаются к врачу по этому поводу.
Судороги. Тремор.
Диагностика
Диагностика болезни периодических мышечных спазмов производится на основании данных осмотра пациента, электромиографии, генетических исследований и изучения наследственного анамнеза. Также диагностическое значение имеет выяснение уровня креатинфосфокиназы в крови (мышечная фракция) и исследование тканей мышцы, полученных в результате биопсии. При осмотре пациента выявляется ускоренная мышечная активность, которая стимулируется перкуссией, незначительная слабость мускулатуры. Субъективно больные жалуются на боль в мышцах и спазмы иногда даже при незначительной нагрузке (например, при потягивании).
При проведении электромиографии обнаруживается сокращение мускулатуры в ответ на механическую стимуляцию, но при этом отсутствует «электрический ответ». В то же время возбуждение быстро распространяется на соседние волокна, в конечном итоге приводя к спазму всей мышцы. Уровень ММ-фракции креатинфосфокиназы в плазме крови повышен, изучение биоптата мышечных тканей показывает резкое снижение уровня кавеолина 3 и пониженное количество белка дисферлина. При этом изменений со стороны миокарда (повышение количества КМ-фракции кратинфосфокиназы, патологическая ЭКГ) не наблюдается.
При помощи врача-генетика можно произвести прямое автоматическое секвенирование последовательности гена CAV3, которое позволит выявить тип мутации и подтвердить или опровергнуть диагноз болезни периодических мышечных спазмов. Наличие подобных нарушений у ближайших родственников, определяемые в ходе составления наследственного анамнеза, являются дополнительным косвенным признаком данного заболевания.
Дифференциальная диагностика
Дифференциальную диагностику следует производить с мышечными спазмами иной природы (вызванными нарушением водно-солевого обмена и кровообращения в конечностях, неврологическими заболеваниями, переутомлением) и некоторыми другими наследственными патологиями. Особенно сложно отличить болезнь периодических мышечных спазмов от иных заболеваний, обусловленных мутацией гена CAV3 – в ряде случаев это возможно только при использовании генетических методов.
Лечение
Специфического лечения заболевания на сегодняшний день не существует, для снижения частоты развития приступов врачи рекомендуют снизить физическую нагрузку, выполнять комплекс специальных упражнений, поддерживать оптимальный водно-солевой режим. Следует быть осторожным при использовании лекарственных средств, влияющих на функционирование мышц или концентрацию неорганических ионов в организме – диуретиков, некоторых антибиотиков и гормонов. Однако в целом прогноз болезни периодических мышечных спазмов, в отличие от многих других типов миопатий, благоприятный – симптомы не имеют прогрессирующего характера. При увеличении частоты приступов необходимы постельный режим на 1-2 дня и нормализация водно-солевого равновесия.
Источник
