Код мкб стеноз слезного канала
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
H04,5 Стеноз и недостаточность слезных протоков.

H04.5 Стеноз и недостаточность слезных протоков
Описание
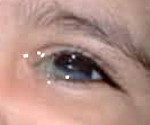
Дакриостеноз. Это патологическое сужение слёзных протоков. Выделяют врождённую и приобретенную форму дакриостеноза. Клинически обе формы проявляются примерно одинаково: слёзотечением, слёзостоянием, гнойным отделяемым из пораженного глаза. Диагностику проводят с помощью базовых методов (биомикроскопии, визометрии, тонометрии) и специальных (канальцевых проб, диагностического промывания и рентгенографии слёзных путей с контрастом). Лечение врожденного или приобретенного дакриостеноза вначале консервативное, при неэффективности требуется хирургическое расширение слёзных протоков.
Дополнительные факты
Дакриостеноз – это патологическое сужение вертикального отдела слёзоотводящих путей, приводящее к нарушению движения слёзной жидкости в носовую полость. Врожденная форма встречается у 6% новорожденных (чаще у недоношенных) и детей до года и является главной причиной развития воспалений слезного мешка (дакриоцистита). У мальчиков и девочек возникает с одинаковой частотой. Приобретенная форма – одна из самых частых патологий в офтальмологии у пациентов старше 50 лет. Проявляется в виде обильного слёзотечения, что может значительно снижать качество жизни человека. Женщины подвержены развитию дакриостеноза чаще, чем мужчины. Патология встречается во всех развитых странах.
H04.5 Стеноз и недостаточность слезных протоков
Причины
К причинам возникновения врожденного дакриостеноза относятся анатомические особенности в строении различных отделов носослезных путей. По результатам специальных исследований, офтальмологи выяснили, что формирование стеноза наиболее часто встречается на уровне носового соустья носослезного протока. Выделяют следующие факторы, способствующие развитию врожденного дакриостеноза: переход эпителиальной оболочки слизистой полости носа в слизистую носослезного канала; возникновение общей сосудистой сети носа с носослезным каналом; наличие совместных венозных сосудов, переходящих в сплетение носослезного канала; присутствие в просвете канала складок слизистой, сужений, изгибов, а также дивертикулов.
Причинами приобретенных дакриостенозов могут быть длительно текущие воспаления слёзоотводящей системы, тяжелые травмы лица, опухоли, лучевая терапия области головы, операции на органе зрения, носовой полости и пазухах носа в анамнезе. Длительное использование глазных капель (например, при глаукоме) также является риск-фактором развития дакриостеноза.
Симптомы
При врожденной форме дакриостеноза родители могут замечать у детей грудного возраста слёзотечение и слёзостояние в поражённом глазу. Может появиться клиника острого или рецидивирующего конъюнктивита – покраснение конъюнктивы глаза, слизистое или гнойное отделяемое, чувство рези и жжения. Приобретенная форма возникает у взрослых, чаще после 40-50 лет. Основные жалобы, с которыми обращаются пациенты к врачу-офтальмологу – обильное слёзотечение, которое вызывает дискомфорт и снижает остроту зрения. Периодически возникает незначительное слизисто-гнойное отделяемое из глаза. Поражение может быть одно- или двусторонним.
Диагностика
Методы диагностики дакриостеноза включают в себя сбор анамнеза, проведение биомикроскопии, у взрослых — визометрии и тонометрии. Из специальных методов применяют канальцевую или носовую пробы (определяется время прохождения красителя по слёзоотводящему протоку (СОП)). Производится диагностическое промывание для определения проходимости слезоотводящего аппарата, о степени сужения канала судят по характеру эвакуации из СОП промывной жидкости (каплями или струёй).
Основным методом диагностики является дакриоцисторентгенография с контрастированием (возможно точное определение места закупорки или сужения слёзного протока по задержке контрастного вещества). Из дополнительных методов может быть назначена компьютерная томография, которая позволяет определить патологические очаги или процессы в носовых пазухах, возможные деформации внутриносовых структур, влияющие на проходимость слёзного аппарата глаза.
Лечение
Для лечения врожденной и приобретенной формы используют консервативные методы. При врожденном дакриостенозе первостепенно рекомендуется проведение массажа слёзных путей; детский офтальмолог на приёме обучает технике массажа родителей. Неэффективность массажа в течение полугода является показанием для направления на проведение диагностического зондирования и промывания слезо-носового протока у ребёнка. Лечение приобретённой формы сразу начинают с проведения промывания слёзных протоков. При гнойном отделяемом назначаются антибактериальные капли. Может потребоваться промывание глаз антисептиком. Обильное слёзотечение у взрослых является показанием для назначения увлажняющих капель или гелей.
К хирургическому вмешательству прибегают, если отсутствует эффект от консервативных методов в течение года, как у взрослых, так и у детей. Оперативное лечение включает в себя проведение баллонной дакриопластики, стентирования или дренирования слёзных путей. Суть методик заключается в расширении слёзного протока различными способами.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Дакриоцистит.

Дакриоцистит
Описание
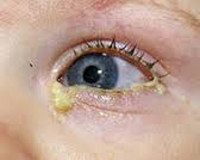
Воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или сужения носослезного протока. Дакриоцистит проявляется непрерывным слезотечением, слизисто-гнойными выделениями из глаз, гиперемией и отеком слезного тела, конъюнктивы и складок луны, отеком слезного мешка, локальной болью, сужением глазного промежутка. Диагностика дакриоцистита включает в себя консультацию офтальмолога с осмотром и пальпацией области слезного мешка, тестом слезы Веста, рентгенологическим исследованием слезных протоков и инфузионным тестом на флуоресцеин. Лечение дакриоцистита может включать выявление и промывание носослезного протока антисептическими растворами, использование антибактериальных капель и мазей, физиотерапию. В случае неэффективности показана дакриоцистопластика или дакриоцисториностомия.
Дополнительные факты
Дакриоцистит составляет 5-7% всей патологии слезных органов, диагностированной в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоцистит поражает в основном людей в возрасте 30-60 лет. В отдельной клинической форме выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, заключается в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойный энцефалит, менингит, абсцесс головного мозга) ,.
Обычно секрет, производимый слезными железами (слезная жидкость), моет глазное яблоко и течет во внутренний угол глаза, где есть так называемые точки слезы, ведущие к слезным каналам. Через них слеза сначала попадает в слезный мешок, а затем течет через носо-слезный канал в носовую полость. При дакриоцистите из-за обструкции носослезного протока нарушается процесс разрыва, что приводит к накоплению слез в слезном мешке — цилиндрической полости, расположенной в верхней части носового слезного протока. Застой слез и инфекция слезного мешка приводит к развитию в нем воспаления — дакриоцистита.
Клинические формы различают хронический, острый цистит (абсцесс или флегмона слезного мешка) и неонатальный цистит. В зависимости от этиологии воспаление слезного мешка может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.
Дакриоцистит
Причины
Основой патогенеза дакриоцистита любой формы является обструкция носоглоточного протока. В случае неонатального дакриоцистита это может быть связано с врожденной аномалией слезных протоков (истинная атрезия носослезного канала), которая не растворялась во время рождения желатиновой пробкой или наличием плотной эпителиальной мембраны в дистальная часть носослезного канала.
У взрослых стеноз, приводящий к дакриоциститу или облитерации носослезного канала, может возникать в результате отека окружающих тканей во время острых респираторных вирусных инфекций, хронического ринита, синусита, полипов полости носа, аденоидов, переломов костей носа и орбита, повреждение слезных отверстий и канальцев в результате травм век.
Застой слезной жидкости приводит к утрате ее антибактериальной активности, что сопровождается размножением патогенных микроорганизмов в слезном мешке (чаще всего стафилококки, пневмококки, стрептококки, вирусы, реже бактерии бактерий). Туберкулез, хламидиоз и специфическая флора). Стенки слезного мешка постепенно расширяются, у них развивается острый или медленный воспалительный процесс — дакриоцистит. Секрет слезного мешка теряет свою гладкость и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами развития дакриоцистита являются сахарный диабет, снижение иммунитета, профессиональные риски, резкие перепады температуры.
Симптомы
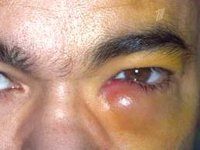
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита в проекции слезного мешка наблюдаются постоянные разрывы и отеки. Давление на область отека приводит к высвобождению слизисто-гнойных или гнойных выделений из слезных отверстий. Мы отмечаем гиперемию слезной кости, конъюнктивы век и лунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка — в этом случае кожа над эктазированной полостью мешка истончается и приобретает голубоватый оттенок. При хроническом дакриоцистите существует высокая вероятность заражения других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойных язв роговицы с последующим образованием удара в глаз.
Острый дакриоцистит встречается с более яркими клиническими симптомами: сильным покраснением кожи и болезненным отеком в области воспаленного слезного мешка, отеком век, сужением или полным закрытием глазного промежутка. Гиперемия и отек могут распространяться на заднюю часть носа, веки и щеки. По внешнему виду кожные изменения напоминают рожистое воспаление лица, но при дакриоцистите нет четкого разграничения очага воспаления. При остром дакриоцистите отмечаются резкие боли на орбите, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется колебание, кожа над ним желтеет, что указывает на образование абсцесса, который может самопроизвольно открываться. Впоследствии на этом месте может образоваться наружный (в области кожи лица) или внутренний (в полости носа) свищ, из которого периодически выделяется слеза или гной. С распространением гноя на окружающие ткани развивается флегмона орбиты. Острый дакриоцистит нередко приобретает рецидивирующее течение.
У новорожденных дакриоцистит сопровождается набуханием слезного мешка; давление на эту область вызывает выделение слизи или гноя из слезных отверстий. Дакриоцистит у новорожденных может осложняться развитием флегмоны.
Диагностика
Диагноз цистита ставится на основании типичной картины заболевания, характерных заболеваний, данных внешнего осмотра и пальпации слезного мешка. При обследовании больного дакриоциститом выявляются разрывы и отеки в газовой зоне; при пальпации воспаленной области определяются боль и выделение гнойных выделений из точек отрыва.
Тест на проходимость слезных протоков при цистите проводится с использованием западного (трубчатого) теста. Для этого в соответствующий носовой проход вводится тампон, а раствор коларгола закапывается в глаз. В случае проходимых слезных протоков, следы красителя должны появляться на тампоне в течение 2 минут. Для более длительного времени окрашивания тампона (5-10 минут) можно сомневаться в проходимости разрыва; если коларгол не выводится из организма в течение 10 минут, тест на жилет считается отрицательным, что свидетельствует об обструкции слезного протока.
Чтобы выяснить степень и степень поражения, проводится диагностическое обследование слезных протоков. Пассивный анализ слезоточивости носа при дакриоцистите подтверждает закупорку слезных протоков: в этом случае жидкость не попадает в нос при промывании слезного канала и носового канала, а протекает через отверстия слезы.
Биомикроскопия глаза используется в комплексе офтальмологической диагностики дакриоцистита, теста на инстилляцию флуоресцеина. Контрастная рентгенография слезных протоков (дакриоцистография) с раствором йодолипола необходима для того, чтобы получить четкое представление об архитектуре слезных протоков, расположении стриктуры или зоне облитерации. Чтобы идентифицировать микробные патогены дакриоцистита, исследуют выделения из слезных отверстий через бактериологическую культуру.
Чтобы уточнить диагноз, пациент с дакриоциститом должен быть осмотрен отоларингологом с риноскопией; по показаниям планируются консультации с стоматологом или челюстно-лицевым хирургом, травматологом, неврологом, нейрохирургом. Дифференциальная диагностика дакриоцистита проводится при каналикулите, конъюнктивите, рожистом воспалении.
Лечение
Острый дакриоцистит лечат постоянно. Перед размягчением инфильтрата проводят системную витаминотерапию, в области мешка под глазами назначают УВЧ-терапию и сухое тепло. Абсцесс открывается при колебаниях. Затем рану сливают и промывают антисептиком (раствор фурацилина, диоксид, перекись водорода). Антибактериальные капли помещают в конъюнктивальный мешок (хлорамфеникол, гентамицин, сульфацетамид, мирамистин и ), Противомикробные мази (эритромицин, тетрациклин, офлоксацин и ). В то же время системная антибактериальная терапия препаратами широкого спектра действия (цефалоспорины, аминогликозиды, пенициллины) проводится при дакриоцистите. После остановки острого процесса в «холодной» фазе проводится дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает в себя нисходящий массаж слезного мешка (в течение 2-3 недель), промывание слезного и носового канала (в течение 1-2 недель), ретроградное зондирование слезного канала ( 2-3 недели) прощупывание носослезных проходов через слезные отверстия (2-3 недели). Если лечение неэффективно, когда ребенку исполняется 2-3 года, проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита является операция — дакриоцисториностомия, которая включает формирование анастомоза между полостью носа и слезным мешком для эффективного дренирования слезной жидкости. В хирургической офтальмологии распространены минимально инвазивные методы лечения дакриоцистита, эндоскопическая дакриоцисториностомия и лазер. В некоторых случаях можно попытаться восстановить проницаемость носослезного канала при дакриоцистите с помощью баллонной или баллонной дакриоцистопластики — путем введения зонда в полость протока с баллоном, во время которого внутренний просвет канала расширяется.
Во избежание образования гнойных язв роговицы пациентам с циститом запрещается использовать контактные линзы, надевать повязки, выполнять любые офтальмологические операции, связанные с прикосновением к роговице (тонометрия, УЗИ глаза, гониоскопия и т. Д. ).
Прогноз
Прогноз неосложненного дакриоцистита в целом благоприятный. Результатом язвы роговицы может быть шип, который приводит не только к косметическому дефекту, но также к стойкому снижению зрения; с перфорацией язвы развиваются эндофтальмит и субатрофия глаза. Течение дакриоцистита может осложняться орбитой флегмоны, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и тканей мозга, сепсисом. В этом случае вероятность инвалидности и смерти пациента высока.
Профилактика
Профилактика цистита требует правильного и своевременного лечения заболеваний ЛОР-органов, избегая травм глаз и скелета лица.
Источник
H04 Болезни слезного аппарата
H04.0 Дакриоаденит
H04.1 Другие болезни слезной железы
H04.2 Эпифора
H04.3 Острое и неуточненное воспаление слезных протоков
H04.4 Хроническое воспаление слезных протоков
H04.5 Стеноз и недостаточность слезных протоков
H04.6 Другие изменения слезных протоков
H04.8 Другие болезни слезного аппарата
H04.9 Болезнь слезного аппарата неуточненная
Действующие вещества применяемые для лечения «H04.5 Стеноз и недостаточность слезных протоков»
Для парентерального введения: бактериальные инфекции, вызванные чувствительными микроорганизмами: инфекции верхних и нижних дыхательных путей (в т.ч. бронхит, пневмония, эмпиема плевры), осложненные урогенитальные инфекции (в т.ч. пиелонефрит, цистит, уретрит, простатит, эндометрит), инфекции костей и суставов (в т.ч. остеомиелит), инфекции кожи и мягких тканей, абдоминальные инфекции (перитонит, пельвиоперитонит), инфекции ЦНС (в т.ч. менингит), гонорея, сепсис, раневая инфекция, ожоговая инфекция, отит.
Для наружного применения: бактериальные инфекции кожи и мягких тканей, вызванные чувствительной микрофлорой: пиодермия (в т.ч. гангренозная), поверхностный фолликулит, фурункулез, сикоз, паронихия.
Недостаточное слезоотделение, лагофтальм, деформация век, эктропион, состояние после пластических операций на веках, эрозия и трофические язвы роговицы, состояние после хирургических и термических ожогов роговицы и конъюнктивы, буллезные дистрофические изменения роговицы, кератопатия, микродефекты роговичного эпителия, состояние после кератопластики, кератоэктомии; синдром сухих глаз (комбинированное лечение): синдром Стивенса — Джонсона, синдром или болезнь Съегрена, ксероз, кератоз (часто в сочетании с терапевтическими контактными линзами); раздражение глаз, вызванное дымом, пылью, холодом, ветром, солнцем, соленой водой, контактными линзами; офтальмологические аллергические реакции; для дезинфекции слезной жидкости, удлинения или снижения раздражающего действия других глазных капель; после удаления токсических веществ и инородных тел из глаза; при проведении гониоскопии, электроретинографии, электроокулографии, УЗИ глаз.
Острые и хронические инфекции, вызванные чувствительными микроорганизмами — инфекции верхних дыхательных путей и лор-органов (ангина, фарингит, паратонзиллит, ларингит, средний отит, синусит, дифтерия — дополнительно к лечению дифтерийным анатоксином, скарлатина в случае повышенной чувствительности к пенициллину); инфекции нижних дыхательных путей (острый бронхит, обострение хронического бронхита, пневмония, в т.ч. вызванная атипичными возбудителями, коклюш, пситтакоз); стоматологические инфекции (гингивит и болезни пародонта); инфекции в офтальмологии (дакриоцистит, блефарит); инфекции кожных покровов и мягких тканей (пиодермия, фурункулез, сибирская язва, рожа — при повышенной чувствительности к пенициллину, угри, лимфангит, лимфаденит, венерическая лимфогранулема); инфекции мочеполовой системы (простатит, уретрит, гонорея, сифилис — при повышенной чувствительности к пенициллину, хламидийные, микоплазменные, в т.ч. уреаплазменные, и смешанные инфекции).
Сухой кератоконъюнктивит, сухость глаз (симптоматическое лечение).
Для ингаляционного применения: инфекции дыхательных путей при муковисцидозе, вызванные Pseudomonas aeruginosa.
Для местного применения: инфекционно-воспалительные заболевания, вызванные чувствительными к данному антибиотику микроорганизмами, в т.ч. заболеваниях дыхательных путей, мочевыводящих путей, в офтальмологии, ЛОР-практике.
Ингаляционные формы: бронхиальная астма, в т.ч. атопическая, физических усилий и астматическая триада, хронический бронхит с бронхообструктивным синдромом.
Капсулы: пищевая аллергия (при доказанном наличии антигена, раздельно или в сочетании с диетой, ограничивающей поступление аллергена), в качестве вспомогательного средства: неспецифический язвенный колит, проктит, колопроктит; мастоцитоз.
Инфекции, вызванные чувствительными к норфлоксацину возбудителями:
внутрь — острые и хронические инфекции мочевыводящих путей (в т.ч. пиелонефрит, цистит, уретрит), инфекции половых органов (в т.ч. простатит, цервицит, эндометрит), неосложненная гонорея, ЖКТ (в т.ч. сальмонеллез, шигеллез); профилактика инфекций у больных с гранулоцитопенией;
местно — наружный отит, острый и обострение хронического среднего отита; инфекции глаз, в т.ч. конъюнктивит, кератит, кератоконъюнктивит, корнеальная язва, блефарит, блефароконъюнктивит.
Инфекционно-воспалительные заболевания, вызванные чувствительными микроорганизмами, в т.ч. инфекции дыхательных путей (пневмония, обострение бронхита), лор-органов (синусит, фарингит, средний отит, ларингит, трахеит), кожи и мягких тканей, костей и суставов, брюшной полости, органов малого таза, почек и мочевыводящих путей (пиелонефрит, цистит, уретрит), половых органов (в т.ч. гонорея, простатит), хламидийные инфекции, септицемия, туберкулез (в составе комплексной терапии), профилактика инфекций у пациентов с иммунодефицитом.
В офтальмологии: бактериальные язвы роговицы, конъюнктивит, блефарит, мейбомит, дакриоцистит, кератит, хламидийные инфекции глаз, профилактика инфекционных осложнений в послеоперационном периоде после хирургических вмешательств по поводу удаления инородного тела и травмы глаза.
Внутрь: заболевания, вызванные чувствительными микроорганизмами (в т.ч. устойчивыми к другим антибиотикам стафилококками) — септицемия, пневмония, отит, инфекции кожи и мягких тканей (фурункулез, пиодермия, сикоз, инфицированные раны, ожоги и др.
), остеомиелит; гонорея, вызванная устойчивыми к бензилпенициллину штаммами гонококка, или при повышенной чувствительности больного к пенициллинам.
Для системного применения: бактериальные инфекции, вызванные чувствительными микроорганизмами: инфекции лор-органов (средний отит, гайморит, фронтит, синусит, мастоидит, тонзиллит, фарингит), нижних дыхательных путей (бронхит острый и обострение хронического, пневмония, бронхоэктатическая болезнь, муковисцидоз), органов малого таза (цистит, пиелонефрит, простатит, аднексит, сальпингит, оофорит, эндометрит, тубулярный абсцесс, пельвиоперитонит), кожи и мягких тканей (инфицированные язвы, раны, ожоги, абсцесс, флегмона), костей и суставов (остеомиелит, септический артрит); венерические заболевания (гонорея, мягкий шанкр, хламидиоз), инфекции органов брюшной полости (бактериальные инфекции ЖКТ, желчного пузыря и желчевыводящих путей, внутрибрюшинные абсцессы, перитонит, сальмонеллез, брюшной тиф, кампилобактериоз, иерсиниоз, шигеллез, холера), бактериемия, септицемия, тяжелые инфекции на фоне иммунодефицита и нейтропении, профилактика инфекций при хирургических вмешательствах.
В офтальмологии: инфекционно-воспалительные заболевания глаз (острый и подострый конъюнктивит, блефарит, блефароконъюнктивит, кератит, кератоконъюнктивит, бактериальная язва роговицы, хронический дакриоцистит, мейбомит, инфекционные поражения глаз после травм или попадания инородных тел), пред- и послеоперационная профилактика инфекционных осложнений в офтальмохирургии.
В оториноларингологии: наружный отит, лечение послеоперационных инфекционных осложнений.
Перечень лекарственных препаратов, входящие в состав терапии заболевания — H04.5 Стеноз и недостаточность слезных протоков:
Фармакопея России
6 мг
лиофилизат для приготовления суспензии для приема внутрь;
0.3%
капли глазные и ушные;
250 мг, 500 мг
таблетки покрытые пленочной оболочкой;
0.155 мкг/мл
капли глазные;
Фармакопея Франции
250 mg
таб., покр. плен. обол.
500 mg
таб., покр. плен. обол.
750 mg
таб., покр. плен. обол.
250 mg
таб., покр. плен. обол.
500 mg
таб., покр. плен. обол.
250 mg
таб., покр. плен. обол.
Источник
