Код мкб реактивный панкреатит

Реактивный панкреатит (код по МКБ-10 — К85) — это воспалительное поражение поджелудочной железы, не связанное с инфекционным процессом. Патология развивается на фоне болезней органов желудочно-кишечного тракта или других систем организма.
Больные жалуются на диспепсические расстройства в виде тошноты, рвоты, изжоги, повышения температуры и метеоризма. Для устранения заболевания используют спазмолитические и обезболивающие препараты, ферментные средства и диету.
Общая информация
Заболевания органов пищеварительной системы влияют на состояние поджелудочной железы. Например, погрешность в диете, аллергические реакции и органические патологии нарушают состояние органа, приводя к его дисфункции и развитию асептического воспаления.
Справка. Реактивные изменения в органе носят вторичный характер. В связи с этим лечение должно быть направлено и на устранение первопричинной патологии.
Симптомы и лечение реактивного панкреатита у взрослых связаны с причинами его возникновения. К ним относят:
- болезни органов пищеварительной системы: желчнокаменная болезнь, гепатит, расстройства моторики желчевыводящих путей;
- травматические повреждения живота;
- длительное злоупотребление алкоголем;
- рацион с большим количеством жирных, соленых и копченых продуктов;
- отравление промышленными и бытовыми ядами;
- неправильно проведенные хирургические вмешательства на желчевыводящих путях.
В результате указанных воздействий в ткани поджелудочной железы начинается воспалительный процесс, который не связан с бактериальной, вирусной или грибковой инфекцией. Из разрушающихся клеток органа выделяются ферменты, которые стимулируют прогрессирование воспаления.

Классификация заболевания
В зависимости от характера течения и морфологических изменений в поджелудочной железе выделяют несколько типов патологии.
На основании объема поражения органа врачи указывают в диагнозе следующие формы реактивного панкреатита:
- мелкоочаговый — небольшие очаги воспаления размером не более 5 мм;
- крупноочаговый — воспалительный инфильтрат от 5 мм до нескольких см;
- субтотально-тотальный — воспаление захватывает всю паренхиму поджелудочной железы.
Согласно международной классификации болезней, реактивный панкреатит имеет код по МКБ-10 К85. Его указывают в диагнозе для сбора медицинской статистики по заболеваемости населения.
В зависимости от степени тяжести течение патологии делится на легкое, среднетяжелое и тяжелое. Указанная классификация определяется признаками реактивного панкреатита у конкретного больного.
Клинические проявления

Первые симптомы при заболевании появляются через 2-3 часа от момента воздействия причинного фактора. Основные проявления следующие:
- боль в левом подреберье, которая может носить опоясывающий характер и переходит на спину. При приеме пищи болевой синдром усиливается;
- вздутие живота с изжогой и отрыжкой;
- диспепсические явления: тошнота и рвота. В рвотных массах могут быть желчь и слизь. После рвоты болевые ощущения усиливаются.
При отсутствии лечения развивается интоксикационный синдром. Больные спрашивают о том, что это такое. Это состояние, развивающееся из-за попадания в кровь ферментов поджелудочной железы и характеризующееся повышением температуры, бледностью кожи, учащением сердцебиения и снижением артериального давления. Пациенты с такими клиническими признаками нуждаются в госпитализации.
Диагностические мероприятия
Подбором основных методов диагностики и лечения реактивного панкреатита занимается лечащий врач. Попытки самостоятельной постановки диагноза и использования лекарственных средств могут привести к прогрессированию воспаления и развитию осложнений.

Диагностика болезни проводится по следующему алгоритму:
- Сбор имеющихся жалоб. Врач обращает внимание на давность их появления, а также возможные причины, предшествующие неприятным симптомам. Необходимо установить сопутствующие заболевания органов ЖКТ.
- Внешний осмотр с исследованием состояния пищеварительной системы.
- Клинические и биохимические анализы крови, включающие в себя определение уровня пищеварительных ферментов. Обязательно определяется концентрация ингибитора трипсина и диастазы в моче и крови.
- Ультразвуковое исследование поджелудочной железы и других органов брюшной полости. Во время УЗИ могут быть выявлены камни в желчных протоках, а также отечность паренхимы.
- Высокой информативностью обладает компьютерная и магнитно-резонансная томография.
- В тяжелых диагностических случаях могут выполняться ангиография чревного ствола и эзофагогастродуоденоскопия. Последний метод проводят всем больным, так как он позволяет в процессе обследования двенадцатиперстной кишки восстановить проходимость дуоденального сосочка.
Интерпретировать результаты обследования должен только специалист. Реактивные изменения в поджелудочной железе требуют комплексного подхода к осмотру и исследованиям, так как для подбора эффективного лечения требуется выявить причину развития воспаления.
Методы лечения
Говоря о том, как лечить реактивный панкреатит, врачи отмечают ряд общих задач: уменьшить отек и воспаление в органе, снять имеющиеся симптомы и восстановить нормальное выделение панкреатического сока.
При этом требуется устранить причину развития заболевания.
В процессе терапии могут использоваться следующие лекарственные средства:
- обезболивающие препараты из группы нестероидных противовоспалительных медикаментов: «Кеторол», «Нимесулид» и др. Их назначают в таблетированной форме для уменьшения выраженности воспалительной реакции и болевых ощущений;
- спазмолитики: «Но-шпа», «Дротаверин» и др.;
- ферментные препараты, улучшающие процессы пищеварения и снимающие нагрузку на железы пищеварительного тракта.
При подборе лекарственных препаратов учитываются имеющиеся у больного противопоказания. Их несоблюдение может привести к развитию побочных эффектов.
Внимание! Использовать гомеопатию и лекарственные травы при реактивном панкреатите можно только после консультации врача. Эти методы не имеют доказанной эффективности и безопасности.
Питание при заболевании

Диета при реактивном панкреатите играет важную роль в лечении, так как воспалительные изменения в органе могут быть связаны с погрешностью в питании. В острый период больному рекомендуется полное голодание. Оно продолжается до двух дней. Пациенту разрешено пить воду и отвары с растительными травами, например, ромашкой.
Если заболевание протекает легко и без признаков интоксикации, то голодание не требуется. Питание при реактивном панкреатите в этом случае должно включать в себя пищу с высоким содержанием углеводов при ограничении потребления жиров и белка. Подобные изменения в рационе позволяют уменьшить нагрузку на поджелудочную железу и обеспечить ее восстановление.
Врачи и диетологи хорошо знают, что можно есть при реактивном панкреатите. К разрешенным продуктам относят постные каши, кисель, некислые фрукты и овощи. Последние готовятся на пару, что обеспечивает их быстрое усвоение из желудочно-кишечного тракта. Обязательно исключаются все жирные, соленые и копченые продукты.
Заключение
Реактивный панкреатит — вторичное заболевание, развивающееся на фоне неправильного питания или имеющихся болезней органов пищеварительной системы. Диспепсические симптомы и интоксикация приводят к выраженному дискомфорту в организме.
При своевременном обращении за медицинской помощью прогноз благоприятный. Лечащий врач проведет необходимое обследование и назначит комплексное лечение с применением лекарственных препаратов и соблюдением диеты.
Источник
Острый панкреатит — стремительно развивающееся воспаление поджелудочной железы, обусловленное поражением органа собственными ферментами.
Одна из основных функций поджелудочной железы — выработка секрета, содержащего ферменты, необходимые в процессе пищеварения. Кроме того, в поджелудочной железе происходит секреция инсулина и глюкагона, с помощью которых осуществляется контроль уровня сахара в крови.
Факторы риска
Заболевание почти всегда развивается исключительно у взрослых. К факторам риска относится длительное злоупотребление алкоголем. Пол, генетика значения не имеют.
Причины возниковения
Очень часто причина, вызывающая острый панкреатит, остается невыясненной. Это может быть желчнокаменная болезнь, приведшая к закупорке общего желчного протока. Камень препятствует выходу пищеварительного сока из поджелудочной железы, ферменты попадают в ткани органа, вызывая воспаление.
Определенные лекарственные препараты, такие как иммуносупрессанты и тиазидные диуретики, могут провоцировать развитие заболевания. В число менее распространенных причин острого панкреатита входит вирусная инфекция, поражающая поджелудочную железу, и высокий уровень триацилглицеринов в крови.
Симптомы
Острый панкреатит проявляется рядом симптомов, которые развиваются неожиданно и могут носить тяжелый характер:
- резкая боль в области живота, часто отдающая в спину и усиливающаяся при движении;
- тошнота и рвота;
- повышенная температура тела.
В тяжелых случаях воспаление распространяется на всю брюшную полость, тогда живот становится напряженным, а боль усиливается.
Диагностика
При развитии этих симптомов следует обратиться к врачу, который направит пациента на анализ крови для оценки количества ферментов, поступающих непосредственно в кровь. Кроме того, пациенту возможно понадобится такое обследование, как компьютерная томография, ультразвуковое сканирование или магнитно-резонансная томография, которые позволяют определить возможную закупорку камнями общего желчного протока.
Лечение
Если поставлен диагноз «острый панкреатит», возможно, пациенту будет показана госпитализация. Если течение заболевания принимает тяжелую форму, больного поместят в отделении реанимации.
Если по результатам обследования будет обнаружено наличие камней в желчных протоках, пациенту, возможно, будет сделана эндоскопическая ретроградная холангиопанкреатография, чтобы точнее определить местоположение камней и по возможности их удалить. В редких случаях наблюдается инфицирование поврежденных тканей поджелудочной железы, что требует дренирования, производимого хирургическим путем.
Осложнения
После приступа острого панкреатита выживают примерно 9 из 10 человек, хотя в результате болезни может возникнуть повреждение поджелудочной железы, и она не сможет производить ферменты в достаточном количестве. Серьезное поражение зоны поджелудочной железы, ответственной за выработку гормонов, может привести к падению секреции инсулина и развитию сахарного диабета. В дальнейшем для регулирования уровня сахара в крови будет необходима инсулинотерапия. Единичный приступ острого панкреатита может не привести к необратимым поражениям железы, и длительное лечение может потребоваться лишь в случае повторного развития заболевания.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Хронический панкреатит.
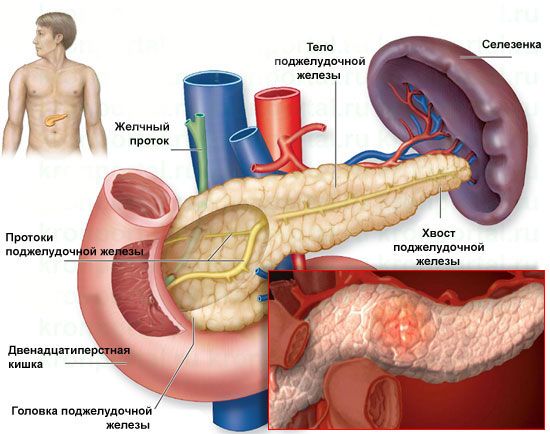
Строение поджелудочной железы
Описание
Хронический панкреатит – это хронический воспалительный процесс в поджелудочной железе, длящийся более 6 месяцев, для которого характерны повторные обострения, прогрессирующей деструкцией, диффузным или сегментарным фиброзом м нарушением функции поджелудочной железы.
В большинстве случаев заболевание диагностируется в пожилом возрасте, а так же чаще у лиц женского пола.
Классификация
Существует разделение хронического панкреатита на первичный (первичный воспалительный процесс неизмененной поджелудочной железы) и вторичный, развивающийся на фоне холецистита, гастрита, энтерита и других заболеваний.
Марсельско-римская классификация хронического панкреатита:
1. Хронический кальцифицирующий панкреатит.
2. Хронический обструктивный панкреатит.
3. Хронический фиброзный индуративный панкреатит.
4. Хронические псевдокисты и кисты поджелудочной железы.
Классификация панкреатита по МКБ-10:
1. Алкогольный хронический панкреатит.
2. Другие формы: а) инфекционный б) непрерывно-рецидивирующий в) возвратный.
3. Кисты поджелудочной железы.
4. Псевдокисты поджелудочной железы.
5. Другие уточненные заболевания поджелудочной железы: а) атрофия б) фиброз в) цирроз г) панкреатический инфантилизм д) асептический и жировой некроз е) панкреатическая стеаторея.
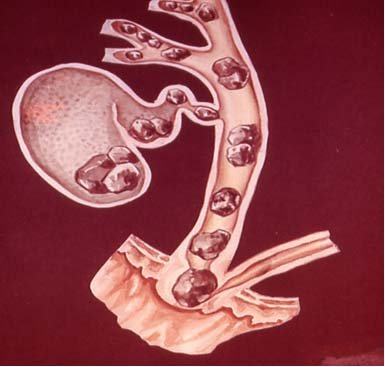
Камни в поджелудочной железе нередко являются причиной хронического панкреатита
Причины
Выявлено множество причин и предрасполагающих факторов к возникновению хронического панкреатита, среди которых выделяют:
1. Белково-калорийная недостаточность.
2. Алкоголь и жирная пища.
3. Обструкция панкреатических протоков на любом уровне.
4. Острый панкреатит в анамнезе.
5. Токсическое, в том числе лекарственное, воздействие на поджелудочную железу (органические растворители, цитостатика, фуросемид, тетрациклин, эстрогены, кортикостероиды, НПВС).
6. Гиперлипидемия.
7. Гиперкальциемия.
8. Травмы поджелудочной железы.
9. Курение.
10. Дефицит антиоксидантов.
Выявлена так же генетическая предрасположенность к заболеванию, передающаяся аутосомно-доминантным типом наследования.
Патогенез
При алкогольном и наследственном хроническом панкреатите наблюдается реакция преципитации кальция и белков внутри панкреатических протоков. В норме преципитация предотвращается ПСП-белками, которые секретируются ацинальными клетками. Уровень данного вида белков у больных хроническим панкреатитом заметно снижен, что способствует повышению кальция в панкреатическом соке, его микрокристализации. В просвете протока образуются кальцинаты, закупоривающие протоки, происходит повышение давления в них. В конечном счете развивается фиброз.
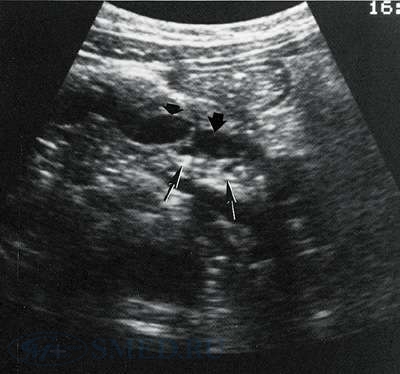
УЗИ-диагностика хронического панкреатита
Симптомы
По течению заболевания выделяют 2 основные формы хронического панкреатита: в виде рецидивов и в виде постоянных абдоминальных болей.
Клиническая картина хронического панкреатита складывается из сочетания болевого, диспептического синдромов с мальабсорбцией, потерей массы тела, различными симптомами функциональной недостаточности инсулярного аппарата.
Боль локализована в области левого подреберья или носит опоясывающий характер, возникает или усиливается после приема пищи (в течение получаса). Длительность болевого приступа – до 2-х часов. Боль может носить разлитой характер или иррадиировать в спину. По мере прогрессирования хронического панкреатита боль теряет связь с приемом еды и становится постоянной.
Развитие синдрома мальабсорбции связано с нарушением экзокринной функции поджелудочной железы. Нарушаются процессы полостного гидролиза, что приводит к учащению стула до 10 раз в день. Более поздними проявлениями синдрома мальабсорбции являются потеря массы тела, стеаторея, креаторея.
Нередко пациентов с хроническим панкреатитом беспокоят боли в костях, выявляются признаки остеопороза, что является следствием дефицита витамина В12 и жирорастворимых микроэлементов, в первую очередь витамина Д.
Диспепсия при хроническом панкреатите проявляется отрыжкой, метеоризмом, тошнотой, рвотой. У 80% пациентов обострение начинается с многократной рвоты, а затем только присоединяется болевой синдром.
30% пациентов с хроническим панкреатитом имеют сопутствующий диагноз сахарный диабет или нарушение толерантности к глюкозе.
Боль в шее сбоку. Горькая отрыжка. Горький привкус во рту. Запор. Изжога. Изжога в горле. Истощение. Кал желтого цвета. Кал серовато-белого цвета. Кашицеобразный стул. Метеоризм. Нейтрофилез. Отрыжка при беременности. Отсутствие аппетита. Понос (диарея). Потеря веса. Привкус во рту. Рвота. Рвота беременных. Рвота желчью. Сладкий привкус во рту. Тошнота. Тухлая отрыжка. Увеличение СОЭ.
Возможные осложнения
Осложнения хронического панкреатита включает формирование абсцессов или псевдокист поджелудочной железы, развитие механической желтухи, хронической дуоденальной непроходимости, панкреатического асцита, присоединения инфекции, желудочно-кишечного кровотечения, шока и рака поджелудочной железы.
Дифференциальная диагностика хронического панкреатита
Диагностика
При осмотре больного выявляются красные пятна размером с просяное зерно, отмечается сухость и шелушение кожи, глоссит, стоматит.
Обследование status localis выявляет вздутие живота, болезненность в эпигастрии или левом подреберье с возможной иррадиацией.
Отмечается болезненность в точке Дежардена, которая определятся на линии от пупка до подмышечной впадины на 5-7 Точка Дежардена – это проэкция головки поджелудочной железы на кожные покровы.
К срединной линии от точки Дежардена определяется зона Шофара (проэкция тела поджелудочной железы). Хвост панкреаса проэцируется на точку Мэйо-Робсона.
На УЗИ определяется форма, величина, особенности эхоструктуры, контуры, состояние панкреатических протоков, кист или опухолей, состояние внутри- и внепеченочных протоков. Значительным плюсом служит возможность проведения УЗИ-диагностики в динамике.
КТ-исследование дает еще большую точность. Можно выявить мелкие кальцинаты и псевдокисты.
Эндоскопическая ретроградная холецистохолангиопанкреатоскопия проводится путем введения канюли в большой дуоденальный сосок через фиброгастроскоп с ретроградным рентгенологическим заполнением и серией снимков.
Рентгенисследование рюшной полости выявляет рассеянный кальциноз.
Исследование эластазы в крови позволяет определить тяжесть течения. Уровень эластазы менее 100 говорит о тяжелой патологии экзокринной фнкции поджелудочной железы.
Проведение капрограммы позволяет обнаружить стеаторею. Наличие более 10 гр жира в кале, при нахождении больного на диете, содержащей не более 100 гр жира в рацине, свидетельствует о стеатореи.
С диагностической целью исследуют уровень альфа-амилазы и ее изоферментов в крови.
Лечение
В период ремиссии хронического панкреатита показана диета и заместительная терапия.
Обострение хронического панкреатита требует назначения комплексного патогенетического и симптоматического лечения, включающее в себя парентеральное питание, инфузионную терапию, назначение спазмолитиков, обезболевающих и антисекреторных препаратов.
В первые 2-3 суток назначается полное голодание. Затем, при несильно выраженном болевом синдроме, переходят на питание согласно стола №5 с понижением жиров, жаренных блюд, копченостей, алкоголя, газированной воды. Питаться следует 5-6 раз в сутки.
С целью снижения желудочной секреции достаточно принимать ранитидин или фамодитин в дозе 40-60 мг/сутки.
Назначение соматостатина дает такие эффекты как снижение уровня гастрина, HCl, угнетение экзо- и эндокринной функции поджелудочной железы, снижение объема висцерального кровотока, давления в портальной системе, при этом не вызывая колебаний артериального давления в системном кровотоке.
В качестве инфузионной терапии используют плазму, реополиглюкин, 5% раствор глюкозы.
Коррекция внешнесекреторной функции достигается путем назначения креона (панзинорма) по 1 дражже во время еды.
Показания к хирургическому лечению:
1. Формирование псевдокист.
2. Абсцесс поджелудочной железы.
3. Рецидивирующее желудочно-кишечное кровотечение.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
