Код мкб пеленочный дерматит
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
Названия
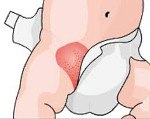
L22 Пеленочный дерматит.

L22 Пеленочный дерматит
Синонимы диагноза
Пеленочный дерматит, детская экзема, пеленочная сыпь, эритема от пеленок.
Описание
Пеленочный дерматит — это воспаление кожи на тех участках тела, которые подвергались длительному воздействию влаги или повышенному трению.
L22 Пеленочный дерматит
Симптомы
* Краснота.
* Зуд.
* Жжение.
* Боль.
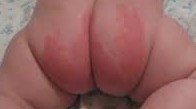
Степени тяжести опрелости.
1. Легкое покраснение кожи без нарушения ее целостности.
2. Яркая краснота с микротрещинами, эрозиями, гнойничками.
3. Выраженная краснота кожи, гнойнички, мокнущие трещины, эрозии, возможно образование язв.
Причины
Возникает под воздействием на кожу малыша физических, химических и микробных факторов. То есть дерматит встречается в зоне соприкосновения с пеленками и подгузниками. Основной причиной этого заболевания является длительный контакт кожи малыша с фекалиями и мочой.
Пеленочный дерматит — одно из самых распространенных изменений кожи ребенка. Частота возникновения составляет от 35 до 50%. Чаще наблюдается у девочек. Больше предрасположены дети с повышенной чувствительностью к аллергенам. Больше предрасположены дети, находящиеся на искусственном вскармливании (их кал имеет высокую ферментативную активность).
Наиболее уязвимые части тела малыша для возникновения дерматита: ягодицы, гениталии и внутренняя поверхность бедер, поскольку нежная кожа в этих местах постоянно находится во влажном состоянии.
Наиболее частая локализация пеленочного дерматита (опрелости):
* Промежность.
* Паховые складки.
* Межягодичная складка.
* Подмышечные складки.
* Шейные складки.
* Заушные области.
Зачастую пеленочный дерматит проходит в стадии небольшого покраснения и сопровождается сыпью, но также возможны случаи серьезного воспаления, сопровождающиеся пятнами и язвочками, когда на место поврежденной кожи тут же садятся различные бактерии и грибы.
Основная причина возникновения этого заболевания у малыша — долгий контакт кожи с фекалиями и мочой. Также причиной может стать неправильное использование средств ухода (кремов, присыпок, мыла и подгузников). Если подгузник одеть неправильно, то увеличивается трение кожи о его поверхность, что, в свою очередь, способствует проникновению раздражающих веществ. А также причиной может стать аллергия на моющее средство, применяемое при стирке пеленок. В отдельных случаях пелёночный дерматит может видоизменяться и проявляться в виде хронической болезни. Если раздражение обширное, если воспалилась кожа, следует немедленно обратиться к специалисту.
Лечение
Предупредить пеленочный дерматит несложно, важно соблюдать правила гигиены и следить за кожей ребенка. Следует помнить, что подгузник не является гарантией сухой кожи на целый день. И что бы ни говорили в рекламе по телевизору, это правило не подвергается обсуждению. Испачканный подгузник требует немедленной замены. Процесс переодевания очень полезен для кожи малыша, так как она получает возможность отдохнуть от ткани, она обсыхает и дышит свежим воздухом. Именно «воздушные ванны» являются хорошим препятствием для появления пеленочного дерматита. Очень важны ежедневные водные ванны. Это чуть ли не основная гигиеническая процедура, поскольку является лучшим лекарством от опрелостей Также обязательным должно стать тщательное полоскание детского белья, чтобы удалить все моющие средства. Необходимо проглаживать сухие пеленки с двух сторон — это позволяет свести к минимуму неблагоприятное воздействие ткани на кожу, предотвратит инфицирование. Ну, и родителям не стоит забывать о своей гигиене, а в частности тщательно мыть руки при каждом контакте с кожей малыша.
Как вступить в борьбу с дерматитом и победить? Современная медицина обладает достаточным количеством детских кремов, против опрелостей и раздражения. Здесь главное помнить, если в составе крема присутствуют ингредиенты, способные вызвать аллергическую реакцию. Ни в коем случае не используйте крема для взрослых, они содержат компоненты, которые могут навредить чувствительной коже малыша. Очень эффективным лечением (как и предупреждением) является воздушная ванна. Следует оставлять малыша без одежды на несколько минут, не менее 10 раз в день, это даст коже возможность вдоволь подышать. Помните, пеленочный дерматит не появится, если кожа малыша будет сухой и чистой. Своевременно меняйте пеленки (не менее 10 раз в день, подгузники каждые 2-4 часа), тщательно сушите кожу ребенка и используйте крема и мази, которые создают защитный барьер от влаги. Если покраснение сильное и сопровождается гнойничками, то это сигнал обратиться к лечащему врачу, поскольку самостоятельное вмешательство может навредить коже. Д-Пантенол является одним из средств, применяемых при лечении, как лёгких кожных раздражений, так и уже инфицированных участков кожи. Д-Пантенол выпускается как в форме мази, так и в форме крема. Выбор формы зависит от вида повреждения, состояния кожи и индивидуальной переносимости препарата больным. Отличием мази и крема является жировой компонент основы, он определяет, создается или не создается барьер для влаги. Если нужно, чтобы происходило одновременно и питание кожи, и её смягчение, и оформление защитной плёнки, в этом случае нужно применять мазь. Если участок кожи уже инфицирован, а это предполагает жирность инфицированного места, когда кожа не «дышит» из-за обилия собственных жиров, правильным будет применить крем Д-Пантенол.
Источник
- Описание
- Причины
- Диагностика
- Лечение
Краткое описание
Пелёночный дерматит (ПД) — периодически возникающее патологическое состояние кожи ребёнка, провоцируемое воздействием физических, химических, ферментативных и микробных факторов при использовании пелёнок или подгузников. Часто сочетается с другими кожными заболеваниями. Частота. 35–50% всех детей до одного года жизни, чаще — девочки.
Код по международной классификации болезней МКБ-10:
- L22 Пеленочный дерматит
Классификация по степени тяжести • Лёгкая степень — умеренное покраснение, нерезко выраженная сыпь и шелушение кожи в области гениталий, ягодиц, нижних отделов живота и поясницы • ПД средней степени развивается, если действие раздражающих факторов не устранено. На коже возникают папулы, пустулы, в кожных складках могут образовываться небольшие инфильтраты; происходит инфицирование бактериями и Candida albicans • Тяжёлая степень — при продолжительном течении заболевания образуются сливные инфильтраты, папулы, пузырьки, мокнутие, глубокие эрозии.
Причины
Этиология • Повышенная влажность из — за длительного контакта с мочой увеличивает проницаемость кожи и её чувствительность (дополнительно происходит повреждение трением), активизирует размножение микробов (стафилококков, Candida) • Протеазы и липазы оказывают прямое раздражающее действие на кожу и делают её чувствительной к солям жёлчных кислот • Уреаза, синтезируемая бактериями каловых масс, при взаимодействии с мочевиной образует аммиак, повышающий pH среды, что активизирует ферменты и увеличивает проницаемость кожи.
Факторы риска • Предрасположенность к аллергическим заболеваниям • Редкая смена пелёнок • Использование непромокаемых пелёнок и одноразовых подгузников, не пропускающих воздух • Некачественные стирка и глажение пелёнок • Дерматит в семейном анамнезе • Жаркая и влажная погода • Приём антибиотиков • Диарея • Искусственное вскармливание.
Диагностика
Лабораторные исследования • Исследование мазка, взятого с поражённой поверхности, для выявления грибов рода Candida • Бактериальный посев с участков поражённой кожи.
Лечение
ЛЕЧЕНИЕ
Тактика ведения • Воздушные ванны • Отказ от непромокаемых пелёнок • Частая смена пелёнок (включая ночное время) • Использование гигроскопичных одноразовых подгузников, пропускающих воздух • Температурный режим и одежда, исключающие перегревание ребёнка • Коррекция пищевого рациона — чрезмерное употребление ребёнком белков и кислых соков обеспечивает кислую среду каловых масс и мочи • При подозрении на инфицирование грибами рода Candida устраняют кандидоз полости рта и кишечника.
Лекарственная терапия.
• Обработка поражённых участков: присыпки с оксидом цинка и тальком, 5% дерматолом; мази с антибиотиками; цинковая паста, специальные детские кремы (например, Драполен).
• При кандидозе или стойкой сыпи — обработка поражённых участков антисептическими р — рами (р — рами анилиновых красителей), наружно при каждой смене пелёнок — противогрибковые препараты (миконазол, клотримазол, кетоконазол в виде кремов, присыпок). При сильном воспалении можно дополнительно назначить 0,5–1% гидрокортизоновую мазь 3 р/сут не более чем на 1–3 дня.
• При вторичных бактериальных инфекциях — антибиотики (оксациллин, эритромицин) внутрь.
• При сильном зуде кожи — антигистаминные препараты.
Осложнение — вторичная бактериальная инфекция.
Течение и прогноз. Неосложнённый ПД возникает эпизодически и обычно излечивается самостоятельно через 2–3 дня при правильном уходе за ребёнком. Прогноз ухудшается при сочетании с другими заболеваниями кожи.
Сочетание с другими заболеваниями кожи • Атопический дерматит • Себорейный дерматит • Эритродермия Лейнера (десквамативная эритродермия) — поражение кожи с эритродермией и крупнопластинчатым шелушением, появлению сыпи предшествует ПД • Кандидоз • В сочетании с ПД также могут возникать импетиго, фолликулит, чесотка, кожные проявления при врождённом сифилисе, энтеропатический дерматит.
Синонимы • Пелёночная сыпь • Опрелость.
Сокращение. ПД — пелёночный дерматит.
МКБ-10 • L22 Пелёночный дерматит
Источник
Оглавление
Ключевые слова
- Пеленочный дерматит
- Дети
- Подгузник
- Candida albicans
Список сокращений
МКБ – Международная классификация болезней
С. albicans – Candida albicans
Термины и определения
Пеленочный дерматит – распространенное заболевание детей в возрасте до 2-х лет, характеризующееся островоспалительными высыпаниями на коже в области ношения подгузника.
1. Краткая информация
1.1 Определение
Пеленочный дерматит – распространенное заболевание детей в возрасте до 2-х лет, характеризующееся островоспалительными высыпаниями на коже в области ношения подгузника.
1.2 Этиология и патогенез
Пеленочный дерматит – мультифакториальное заболевание. Основными этиологическими факторами его развития являются трение подгузника, мацерация (размягчение верхних слоев эпидермиса в результате мокнутия), в следствии воздействие на кожу мочи, ферментов кала, изменение рН кожи в щелочную сторону, контакт кожи с очищающими гигиеническими средствами, присоединение вторичной грибковой инфекции (C. albicans).
Несоблюдение гигиенических процедур приводит к продолжительному контакту кожи ребенка в области подгузника с мочой и калом, что обусловливает повышенную влажность кожи в этой зоне и проникновение щелочных веществ через эпидермальный барьер. При сохранении указанных условий более трех дней отмечается присоединение C. albicans.
1.3 Эпидемиология
Пеленочный дерматит развивается у 20% младенцев и детей в возрасте до 2 лет, чаще всего в возрастной период между 9 и 12 месяцами [1,2]. Заболевание с одинаковой частотой наблюдается у детей женского и мужского пола [3, 4].
1.4 Кодирование по МКБ 10
L22 – Пеленочный дерматит.
1.5. Классификация
Общепринятой классификации не существует.
1.6 Клиническая картина
В зависимости от преобладания тех или иных провоцирующих факторов выделяют три клинических типа пеленочного дерматита: пеленочный дерматит в результате трения, контактный ирритантный пеленочный дерматит и пеленочный дерматит, осложненный кандидозом [5].
Пеленочный дерматит в результате трения является наиболее легкой и часто встречающейся клинической формой пеленочного дерматита у детей в возрасте от 7 до 12 месяцев. Проявления заболевания обусловлены, в первую очередь, контактом кожи с мочой. Высыпания локализуются в местах наибольшего сдавления и трения кожи подгузником: на животе в области талии, внутренних поверхностях бедер, ягодицах. Дерматит характеризуется умеренной эритемой кожи.
Контактный ирритантный пеленочный дерматит чаще всего локализуется в области межъягодичной складки, на лобке, перианально. Могут быть также поражены нижняя часть живота и верхняя часть бедер. Клинические проявления могут варьировать от слабого покраснения и шелушения кожи до выраженных папулезных и пустулезных элементов на фоне яркой эритемы. Тяжелые формы заболевания характеризуются нарушением целостности кожного покрова вплоть до появления эрозий. Основными провоцирующими факторами их развития являются диарея и щелочная рН кала.
Пеленочный дерматит, осложненный кандидозом, характеризуется ярко-красными эрозивными очагами высыпаний с приподнятыми периферическими краями и влажной поверхностью, точечными везикуло-пустулами и единичными сателлитными пустулами. Высыпания локализуются в генитальной области, нижней части живота, на ягодицах, внутренней поверхности бедер и могут выходить за пределы зоны подгузника.
2. Диагностика
2.1 Жалобы и анамнез
Дискомфорт, зуд, жжение в аногенитальной области.
2.2 Физикальное обследование
Объективные клинические проявления пеленочного дерматита, выявляемые при физикальном обследовании, описаны в разделе «Клиническая картина».
2.3 Лабораторная диагностика
- Рекомендуется микроскопическое исследование на Candida.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1++)
2.4 Инструментальная диагностика
Не применяется.
2.5 Иная диагностика
Не применяется.
3. Лечение
3.1 Консервативное лечение
- Рекомендуется проведение комплекса мероприятий по уходу за кожей ребенка для предотвращения заболевания. Комплекс мероприятий по уходу является ключевым моментом в терапии больных пеленочным дерматитом. При правильном уходе за кожей ребенка клинические проявления пеленочного дерматита регрессируют в течение 2–3 дней. При отсутствии положительного эффекта от проводимого немедикаментозного лечения проводят медикаментозную терапию. Чаще всего медикаментозное лечение требуется в случае пеленочного дерматита, осложненного вторичной грибковой и/или бактериальной инфекциями.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
- Для лечения пеленочного дерматита, осложненного С. albicans, рекомендуется назначение наружно одного из следующих антимикотических препаратов:
клотримазол 1% крем 2 раза в сутки в течение 14 дней [18].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++)
или
нистатин мазь 2 раза в сутки в течение 14 дней [18].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++)
или
натамицин 2% крем 2 раза в сутки в течение 14 дней [21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3)
- Для лечения пеленочного дерматита, осложненного стафилококковой или стрептококковой инфекцией, рекомендуется назначение наружно одного из следующих препаратов:
мупироцин 2% мазь 2-3 раза в сутки в течение 7–10 дней [19].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++)
или
фузидовая кислота 2% крем 2-3 раза в сутки в течение 7–10 дней [19].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++)
- Для лечения ирритантного пеленочного дерматита на фоне диареи рекомендуется назначение наружно декспантенола 5% крем в сочетании с цинковой мазью в течение 7 дней [20].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++)
3.2 Хирургическое лечение
Не применяется.
3.3 Иное лечение
Не применяется.
4. Реабилитация
Не применяется.
5. Профилактика и диспансерное наблюдение
Для профилактики пеленочного дерматита применяется комплекс мероприятий ABCDE (от английских слов air – воздух, barrier – барьер, cleansing – очищение, diapering – смена подгузников, education – обучение) [6].
- Рекомендуются воздушные ванны, позволяющие сократить контакт кожи с любыми раздражителями и уменьшить трение и раздражение кожи подгузником [7,8].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
- Рекомендуются наружные средства в форме крема или пасты, содержащие оксид цинка и/или вазелин, создающие барьер, позволяющий уменьшить контакт кожи с мочой и калом. В то же время они не создают препятствия для восстановления поврежденной поверхности кожи и регресса высыпаний. Барьерные наружные средства должны наноситься толстым слоем после каждой смены подгузника на всю поверхность кожи, имеющую контакт с повреждающими и раздражающими факторами [9].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++)
- Детские присыпки, особенно с содержанием крахмала, не рекомендуются для ухода за кожей в зоне подгузника в связи с риском вдыхания порошкообразных веществ [10].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
- Рекомендуется очищение кожи, являющееся неотъемлемой частью профилактики и лечения пеленочного дерматита.
Комментарии: Традиционное очищение водой с использованием хлопковой материи по своему влиянию на увлажненность кожи, рН, эритему, микробную колонизацию при пеленочном дерматите не отличается от очищения при помощи специальных влажных салфеток. В то же время, применение влажных салфеток позволяет быстрее очистить поверхность от остатков кала, тем самым уменьшая дополнительное трение кожи [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++)
- При выборе влажных салфеток рекомендуется избегать содержания в них ароматизаторов и спирта, способных вызвать аллергический контактный дерматит [13].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
- Рекомендуется своевременная смена подгузника, являющаяся одним из основных и важнейших факторов в лечении пеленочного дерматита. Необходимо менять подгузник через каждые 1–3 часа в течение дня и, как минимум, один раз ночью, а так же в случае его выраженного загрязнения [14]. Доказательными исследованиями роль одноразовых подгузников в предупреждении возникновения пеленочного дерматита не подтверждена, но и не опровергнута [15], при этом ряд научных работ свидетельствует о важном значении этого фактора [16, 17].
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1++)
- Рекомендуется информирование родителей или ухаживающего персонала об особенностях ухода за кожей в зоне подгузника и обязательном соблюдении правил гигиены, ориентирование на максимально быструю смену загрязненного подгузника и, по возможности, частое пребывание ребенка без подгузника [14].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Критерии оценки качества медицинской помощи
№ | Критерии качества | Уровень достоверности доказательств | Уровень убедительности доказательств |
1 | Выполнено микроскопическое исследование соскоба с кожи на C. albicans | 1++ | A |
2 | Проведена наружная терапия клотримазолом или нистатином или натамицином | 1++, 3 | A, C |
3 | Проведена наружная терапия мупироцином или фузидовой кислотой | 1++ | A |
4 | Достигнута эрадикация C. albicans | 4 | D |
5 | Достигнуто исчезновение клинических симптомов заболевания (клиническое выздоровление) | 4 | D |
Список литературы
- Merrill L. Prevention, treatment and parent education for diaper dermatitis. Nurs Womens Health 2015; 19 (4): 324–337.
- Ward D.B., Fleischer A.B., Feldman S. Characterization of diaper dermatitis in the Unated States. Arch Pediatr Adolesc Med 2000; 154 (9): 943–946.
- Atherton, D.J. The aetiology and management of irritant diaper dermatitis. J Eur Acad Dermatol Venereol 2001; 15 (Suppl. 1), 1–4.
- Gupta, A.K., Skinner A.R. Management of diaper dermatitis. Int J Dermatol 2004; 43 (11), 830–834.
- PallerA.S., Mancini A.J., editors. 2011. Hurwit»z Clinical Pediatric Dermatology, 4th edition. London: Elsevier.
- Boiko, S. (). Treatment of diaper dermatitis. Dermatol Clin 1999; 17 (1): 235–240.
- Klunk C., Domingues E., Wiss K. An update on diaper dermatitis. Clin Dermatol 2014; 32 (4), 477–487.
- Stamatas G.N., Tierney N.K. Diaper dermatitis: etiology, manifestations, prevention, and management. Pediatr Dermatol 2014; 31 (1): 1–7.
- Heimall L.M., Storey B., Stellar J.J., Davis K.F. Beginning at the bottom: Evidence-based care of diaper dermatitis. MCN Am J Matern Child Nurs 2012; 37 (1), 10–16.
- Pairaudeau P.W., Wilson R.G., Hall M.A. et al: Inhalation of baby powder: an unappreciated hazard. BMJ 1991; 302 (6786): 1200–1201.
- Lavender T., Furber C., Campbell M. et al. Effect on skin hydration of using baby wipes to clean the napkin area of newborn babies: Assess or blinded randomised controlled equivalence trial. BMC Pediatr 2012; 12, 59-2431-12-59.
- Blume-Peytavi U., Hauser M., Lunnemann L. et al. Prevention of diaper dermatitis in infants—A literature review. Pediatr Dermatol 2014; 31 (4), 413–429.
- Fields K.S., Nelson T., Powell D. (). Contact dermatitis caused by baby wipes. J Am Acad Dermatol 2006; 54 (5 Suppl.): S230–S232.
- Association of Women’s Health, Obstetric and Neonatal Nurses(AWHONN). (2013). Neonatal skin care evidence-based clinical practice guideline (3rd ed.). Washington, DC: Author.
- Baer E.L., Davies M.W., Easterbrook K.J. Disposable nappies for preventing napkin dermatitis in infants. Cochrane Database Syst Rev 2006; 3 (3), CD004262.
- Atherton D.J. A review of the pathophysiology, prevention and treatment of irritant diaper dermatitis. Curr Med Res Opin, 2004; 20 (5), 645–649.
- Odio M., Thaman, L. Diapering, diaper technology,and diaper area skin health. Pediatr Dermatol 2014; 31 (Suppl.1): 9–14.
- Hoeger P.H., Stark S., Jost G. Efficacy and safety of two different antifungal pastes in infants with diaper dermatitis: A randomized, controlled study. J Eur Acad Dermatol Venereol 2010; 24 (9): 1094–1098.
- Koning S., Verhagen A.P., van Suijlekom-Smit L.W. et al: Interventions for impetigo. Cochrane Database Syst Rev. 2004; 2 (2): CD003261.
- Wananukul S., Limpongsanuruk W., Singalavanija S. et al: Comparison of dexpanthenol and zinc oxide ointment with ointment base in the treatment of irritant diaper dermatitis from diarrhea: a multicenter study. J Med Assoc Thai 2006; 89: 1654–1658.
- Самсыгина Г.А., Буслаев Г.Н. Кандидоз новорожденных и детей первого месяца жизни. М.: ГЭОТАР-Медиа 2008; 112.
Приложение А1. Состав рабочей группы
- Кубанова Анна Алексеевна – академик РАН, доктор медицинских наук, профессор, Президент Российского общества дерматовенерологов и косметологов.
- Кубанов Алексей Алексеевич – доктор медицинских наук, профессор, член Российского общества дерматовенерологов и косметологов.
- Прошутинская Диана Владиславовна – доктор медицинских наук, доцент, член Российского общества дерматовенерологов и косметологов.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
- Врачи-специалисты: дерматовенерологи, педиатры;
- Ординаторы и слушатели циклов повышения квалификации по указанным специальностям.
Таблица П1- Уровни достоверности доказательств
Уровни достоверности доказательств | Описание |
1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
3 | Неаналитические исследования (например, описания случаев, серий случаев) |
4 | Мнение экспертов |
Таблица П2 – Уровни убедительности рекомендаций
Уровень убедительности доказательств | Характеристика показателя |
А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Порядок обновления клинических рекомендаций
Рекомендации в предварительной версии рецензируются независимыми экспертами. Комментарии, полученные от экспертов, систематизируются и обсуждаются членами рабочей группы. Вносимые в результате этого изменения в рекомендации или причины отказа от внесения изменений регистрируются.
Предварительная версия рекомендаций выставляется для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Для окончательной редакции и контроля качества рекомендации повторно анализируются членами рабочей группы.
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
- Порядок оказания медицинской помощи по профилю «дерматовенерология», утвержденный Приказом Министерства здравоохранения Российской Федерации № 924н от 15 ноября 2012 г.
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
- С целью предупреждения развития пеленочного дерматита необходимо своевременное соблюдение гигиенических профилактических мероприятий по уходу за кожей ребенка.
- При отсутствии положительной динамики от проводимого немедикаментозного лечения в течение 2-3 дней следует обратиться к специалисту для проведения медикаментозной терапии.
Источник
