Код мкб несостоявшийся выкидыш

Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Другие названия и синонимы
Неразвивающаяся беременность.
Названия
Название: Несостоявшийся выкидыш.

Несостоявшийся выкидыш
Синонимы диагноза
Неразвивающаяся беременность.
Описание
Ошибка выкидыша. Это внутриутробная смерть эмбриона или плода, которая сопровождается поверхностной активностью миометрия и задержкой внутриутробных яйцеклеток. Сначала нет никаких признаков риска самопроизвольного выкидыша, но позже появляются пятна, размер матки отстает от периода беременности. Для диагностики, УЗИ, проводится анализ крови на ХГЧ. Лечение зависит от продолжительности беременности. Вакуумная аспирация и выскабливание полости матки возможны на срок до 14 недель. Во втором триместре окситоцин вводят внутривенно или простагландины в амниотическую полость.
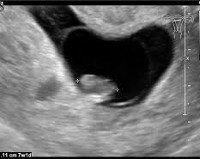
Несостоявшийся выкидыш
Дополнительные факты
Неудачный выкидыш или неразвитая беременность (из лет неудачного аборта) составляют 45-90% всех случаев самопроизвольных прерываний беременности. Патология часто возникает в начале периода беременности, около 20% случаев наблюдается во втором триместре беременности. Большинство пациентов беременны, и большинство из них не планировали забеременеть. У половины беременных опорожнение полости матки происходит самопроизвольно в течение 14 дней, но в третьей части эмбрион дольше остается, что является показанием для акушерской и гинекологической помощи.
Причины
Неудачный аборт характеризуется тем, что яйцеклетка плода не удаляется, если развитие зародыша и его гибель прекращены. Это возможно в случае нарушения нейрогуморальной регуляции сократимости миометрия. Несколько факторов влияют на развитие патологии одновременно. Основными причинами являются:
• Хронический эндометрит. Диагноз диагностируется у большинства женщин с невынашиванием выкидыша. Чаще всего выявляются микробные ассоциации условно-патогенных микроорганизмов, выявляются вирус герпеса, хламидии, гонококки, трихомонады, цитомегаловирусы.
• Тесная привязанность хора. При структурной неполноценности эндометрия, вызванной эндометритом, частыми абортами и высокой пролиферативной активностью ворсин трофобласта, образовавшаяся плацента глубоко проникает в стенку матки и задерживает выкидыш. Отторжение мертвого эмбриона не происходит при высокой иммунологической совместимости между матерью и плодом. В некоторых случаях выраженная иммуносупрессия наблюдается под влиянием блокирующего белка, индуцированного прогестероном, специфическим белком беременных женщин.
• Сократительная гипофункция миометрия. Хроническое воспаление уменьшает количество рецепторов эндогенной утеротоники. При нарушении обмена веществ ферменты и гормональные факторы, участвующие в изгнании плода, отсутствуют.
Патогенез
Неудачный выкидыш чаще связан с хроническим эндометритом, другие факторы действуют как дополнительные. Вирусы или бактерии, которые сохраняются в половых органах, могут повредить клетки эмбриона. Под воздействием инфекционных факторов активизируется иммунная система, усиливается синтез воспалительных цитокинов, снижается продукция факторов роста, нарушается инвазия и повреждаются клетки трофобласта.
При неудачном аборте до 5 недель яйцеклетка плода сохраняется и продолжает развиваться, но анембриония диагностируется из-за аутолиза его содержимого. Если инфекция произошла после закладки внутренних органов, гибель плода может наступить в более поздний период, поэтому обнаруживается плод, размер которого не соответствует дню беременности. Отторжение не происходит из-за снижения реактивности эндометрия.
Мертвый эмбрион может оставаться в полости матки в течение 20 и более дней. Его ткани подвергаются разрушению и некрозу и впоследствии могут мумифицировать или окаменеть. Когда эмбриональные остатки хранятся более месяца, высвобождаются факторы свертывания крови, развивается коагулопатия, которая может перейти в ДВС-синдром.
Классификация
Неудачный выкидыш может развиться в 1-м или 2-м триместре, для более поздних периодов это определение не используется. В 3-м триместре состояние называется пренатальной смертью. В клинической гинекологии принята классификация, основанная на периоде беременности, в котором развилось осложнение:
• Ранний выкидыш не удался. Это происходит до 12 недель беременности.
• Неудачный поздний аборт. Плод умирает в период от 12 недель до 21 недели беременности.
Симптомы
Со смертью зародыша субъективные ощущения в течение длительного времени отсутствуют. Через 10-14 дней вследствие гормональных изменений неспецифические признаки деторождения уменьшаются. Пациент чувствует исчезновение утреннего недомогания, болезненности молочных желез, усталости и сонливости. Постепенно аппетит и настроение возвращаются к норме, но аменорея сохраняется.
Если ребенок умирает в конце 2-го триместра, беременная женщина перестает ощущать его движение, размеры живота перестают увеличиваться, масса тела также не увеличивается. Боль в области груди, которая иррадиирует в крестец, паховую область или промежность, начинает беспокоить через 14-30 дней после неудачного выкидыша. В то же время могут появиться пятнистые пятна из половых путей.
Иногда амниотическая жидкость всасывается в кровь матери, мертвый плод обезвоживается и мумифицируется. Отложение солей кальция в тканях ребенка вызывает петрификацию. Такие изменения происходят при длительной задержке плода в полости матки. Мумифицированный и кальцинированный плод может быть бессимптомным в матке в течение многих лет.
Возможные осложнения
При длительном сохранении остатков зародыша, сопровождающемся кольпитом, эндометритом, возникает инфицированный аборт. У беременной женщины наблюдаются признаки интоксикации, температура ее тела повышается, из половых путей возникает неприятный запах. Если лечение не начато, патогены распространяются в полость таза, вызывая пельвиоперитонит, перитонит и сепсис.
Если мертвый эмбрион сохраняется в течение длительного времени, активируется система свертывания крови. Это становится причиной коагулопатии, нарушения гемостаза. Следовательно, беременная женщина с неудачным самопроизвольным выкидышем подвержена высокому риску тяжелого маточного кровотечения и ДВС-синдрома.
Диагностика
Женщина, подозреваемая на прерывание беременности, осматривается акушером-гинекологом в роддоме. На ранней стадии динамическое наблюдение требуется для подтверждения диагноза. Консультация анестезиолога возможна только в том случае, если требуется хирургическое вмешательство или существует риск серьезных осложнений. Для диагностики используются следующие методы:
• Гинекологическое обследование. Высота пола матки меньше периода беременности. При влагалищном осмотре шейка матки закрыта, могут наблюдаться небольшие пятна.
• УЗИ полости матки. Размер матки составляет 2 недели или дольше после периода беременности. В первом триместре можно определить анембрионию — пустое плодное яйцо. В других случаях сердцебиение плода отсутствует, а через 12 недель нет признаков движения. Неудачное прерывание сопровождается несоответствием уровня гормонов в крови во время беременности. Во втором исследовании уровень ХГЧ быстро снижается, что подтверждает гибель эмбриона. Неудачный аборт является показанием для определения времени свертывания, АЧТВ, МНО, протромбинового времени и фибриногена, чтобы предвидеть нарушения гемостаза и своевременно их предупреждать.
Лечение
После смерти эмбриона беременность невозможна. Обязательна госпитализация в гинекологическом отделении для удаления остатков плода и наблюдения за пациентом. Амбулаторная реабилитация и сопутствующее лечение хронического эндометрита могут быть выполнены. В случае самопроизвольного аборта используются следующие методы терапии: Может использоваться у беременных до 14 недель. Это щадящая процедура, которая не наносит вреда стенкам матки. Процедура проводится под общим наркозом.
• Кюретаж полости матки. Манипуляции проводят до 12-14 недель под наркозом. Расширение шейного канала требуется для выскабливания. Специальным средством удаляют слизистую оболочку, остатки яйца.
• Введение простагландинов. Через 14 недель препараты вводят в амниотическую полость в виде раствора или во влагалище в виде суппозиториев. Препарат вызывает открытие цервикального канала, сокращение миометрия и отторжение остатков яйца.
• Использование мизопростола. Препарат эффективен до 24 недель. Дозировка подбирается индивидуально, в первом триместре она в 2 раза больше, чем во втором. Аборт происходит через 2-5 дней.
• Инъекции окситоцина. Гормон вызывает сокращения матки, но чувствительность появляется только после 20-й недели беременности. Чтобы вызвать выкидыш, препарат вводят в больших дозах внутривенно.
Прогноз
В случае женщины с диагнозом невынашивания, прогноз зависит от времени обращения к врачу и причины заболевания. При хроническом эндометрите существует вероятность рецидива этого состояния, поэтому необходимо изучать инфекции, передаваемые половым путем, и лечить их. Когда вы добавляете маточное кровотечение, увеличивается риск серьезных последствий или смерти.
Профилактика
Для предотвращения осложнений беременности необходимо спланировать зачатие, лечить генитальные инфекции и соматические патологии. Чтобы предотвратить заражение, вам следует избегать случайных половых контактов и пользоваться презервативом. Если замороженная беременность повторяется два или более раз, требуется углубленное обследование.
Список литературы
1. Несостоявшийся выкидыш. Причины и возможности реабилитации/ Ю. Э. Доброхотова, Ж. А. Мандрыкина, М. Р. Нариманова// Российский вестник акушера-гинеколога. — № 4 — 2016.
2. Самопроизвольный выкидыш. Клинический протокол. Утвержден 19 сентября 2013 года.
3. Акушерство/ под ред. Савельевой Г. М. — 2000 г.
4. Неразвивающаяся беременность. Методические рекомендации МАРС (Междисциплинарной ассоциации специалистов репродуктивной медицины)/ В. Е. Радзинский и тд; — 2015.
Источник

Несостоявшийся выкидыш – это внутриутробная гибель эмбриона или плода, которая сопровождается ареактивностью миометрия и задержкой плодного яйца в полости матки. Вначале признаки угрозы самопроизвольного выкидыша отсутствуют, но позже появляются мажущие выделения, размер матки отстает от срока гестации. Для диагностики проводят УЗИ, анализ крови на ХГЧ. Лечение зависит от срока беременности. До 14 недель возможно проведение вакуум-аспирации, выскабливания полости матки. Во 2-ом триместре вводят окситоцин внутривенно или простагландины в полость амниона.
Общие сведения
Несостоявшийся выкидыш, или неразвивающаяся беременность (с лат. missed abortion), составляет 45-90% всех случаев самопроизвольных прерываний гестации. Патология чаще возникает в начале срока вынашивания, около 20% случаев наблюдается во втором триместре. Основная масса пациенток – повторно беременные женщины, большинство из них не планировали зачатие. У половины беременных опорожнение маточной полости происходит спонтанно в течение 14 дней, однако у третьей части остатки эмбриона задерживаются на больший срок, что является показанием к акушерско-гинекологической помощи.

Несостоявшийся выкидыш
Причины
Несостоявшийся аборт характеризуется тем, что при остановке развития зародыша и его гибели не происходит изгнание плодного яйца. Это возможно при нарушении нейрогуморальной регуляции сократимости миометрия. На развитие патологии влияют несколько факторов одновременно, основными причинами являются:
- Хронический эндометрит. Диагностируется у большинства женщин с несостоявшимся выкидышем. Чаще всего определяют микробные ассоциации из условно-патогенных микроорганизмов, выявляют вирус герпеса, хламидии, гонококки, трихомонады, цитомегаловирус.
- Плотное прикрепление хориона. При структурной неполноценности эндометрия, вызванной эндометритом, частыми абортами и высокой пролиферативной активностью ворсин трофобласта, формирующаяся плацента глубоко врастает в стенку матки и задерживает выкидыш.
- Иммунные факторы. Отторжения погибшего эмбриона не происходит при высокой иммунологической совместимости матери и плода. В некоторых случаях наблюдается выраженная иммуносупрессия под влиянием прогестерон-индуцированного блокирующего белка – специфического протеина беременных.
- Сократительная гипофункция миометрия. Хроническое воспаление снижает количество рецепторов к эндогенным утеротоникам. При нарушении метаболизма возникает недостаточность ферментов и гормональных факторов, участвующих в изгнании плода.
Патогенез
Несостоявшийся выкидыш чаще связан с хроническим эндометритом, остальные факторы выступают в качестве дополнительных. Вирусы или бактерии, персистирующие в половых органах, могут повреждать клетки зародыша. Под влиянием инфекционных факторов активируется иммунная система, усиливается синтез воспалительных цитокинов, снижается выработка факторов роста, нарушается инвазия и повреждаются клетки трофобласта.
При несостоявшемся аборте до 5 недель плодное яйцо сохраняется и продолжает развитие, но диагностируется анэмбриония из-за аутолиза его содержимого. Если инфицирование произошло после закладки внутренних органов, гибель плода может наступить в позднем сроке, поэтому обнаруживается плод, размер которого не соответствует дню гестации. Отторжение не происходит из-за снижения реактивности эндометрия.
Погибший эмбрион может задерживаться внутри полости матки на 20 дней и более. Его ткани подвергаются деструкции и некрозу, а позже способны мумифицироваться или петрифицироваться. При сохранении эмбриональных остатков больше месяца высвобождаются факторы свертывания крови, развивается коагулопатия, которая может перейти в ДВС-синдром.
Классификация
Несостоявшийся выкидыш может развитья в 1 или 2 триместре, для поздних сроков это определение не используется. В 3-м триместре состояние называют антенатальной гибелью. В клинической гинекологии принята классификация в зависимости от периода гестации, в котором развилось осложнение:
- Несостоявшийся ранний выкидыш. Происходит до 12 недель беременности.
- Несостоявшийся поздний выкидыш. Плод погибает в сроке от 12-ти недель до 21-ой недели гестации.
Симптомы несостоявшегося выкидыша
При гибели эмбриона субъективные ощущения долгое время отсутствуют. Через 10-14 дней из-за гормональных изменений уменьшаются неспецифические признаки вынашивания ребенка. Пациентка чувствует, исчезновение утренней тошноты, болезненности молочных желез, утомляемости и сонливости. Постепенно приходит в норму аппетит, настроение, но сохраняется аменорея.
Если ребенок погибает в конце 2-го триместра, беременная перестает ощущать его шевеление, размер живота прекращает увеличиваться, масса тела также не растет. Боль над лоном, которая иррадиирует в крестец, паховую область или промежность начинает беспокоить через 14-30 дней после несостоявшегося самопроизвольного выкидыша. Одновременно могут появиться мажущие кровянистые выделения из половых путей.
Иногда околоплодные воды всасываются в кровоток матери, погибший плод обезвоживается и мумифицируется. Отложение солей кальция в тканях ребенка вызывает петрификацию. Такие изменения происходят при длительной задержке плода в маточной полости. Мумифицированный и обызвествлённый плод может бессимптомно находиться в матке годами.
Осложнения
При длительном сохранении остатков зародыша, сопутствующем кольпите, эндометрите, возникает инфицированный аборт. У беременной становятся выражены признаки интоксикации, повышается температура тела, из половых путей появляются зловонные выделения. Если не начать лечение, происходит диссеминация возбудителей на полость малого таза, развивается пельвиоперитонит, перитонит и сепсис.
При продолжительном сохранении погибшего эмбриона активируется система свертывания крови. Это становится причиной коагулопатии, нарушения гемостаза. Поэтому у беременной с несостоявшимся самопроизвольным выкидышем высок риск возникновения тяжелого маточного кровотечения и ДВС-синдрома.
Диагностика
Обследование женщины с подозрением на несостоявшийся аборт проводит акушер-гинеколог женской консультации. В раннем периоде необходимо динамическое наблюдение для подтверждения диагноза. Консультация анестезиолога проводится только при назначении хирургического лечения или риске тяжелых осложнений. Для диагностики используют следующие методы:
- Гинекологический осмотр. Высота дна матки меньше периода вынашивания, при вагинальном осмотре шейка закрыта, могут наблюдаться небольшие кровянистые выделения.
- УЗИ полости матки. Размеры матки отстают от срока вынашивания на 2 недели и больше. В 1 триместре может определяться анэмбриония – пустое плодное яйцо. В остальных случаях отсутствует сердцебиение плода, а после 12 недель нет признаков шевеления.
- Анализ на ХГЧ. Несостоявшееся прерывание сопровождается несоответствием концентрации гормона в крови времени гестации. При повторном исследовании уровень ХГЧ быстро снижается, что подтверждает гибель зародыша.
- Коагулограмма. Несостоявшийся аборт – это показание для определения времени свертывания крови, АЧТВ, МНО, протромбинового времени и фибриногена, чтобы предвидеть нарушения гемостаза и вовремя их предотвратить.
Лечение несостоявшегося выкидыша
После гибели эмбриона сохранение беременности невозможно. Обязательна госпитализация в гинекологическое отделение для удаления остатков плода и наблюдения за пациенткой. Амбулаторно можно проводить реабилитацию и лечение сопутствующего хронического эндометрита. При несостоявшемся выкидыше применяют следующие методы терапии:
- Вакуум-аспирация. Может использоваться у беременных до 14 нед. Это щадящий метод лечения, который не повреждает маточные стенки. Процедура проводится под общей анестезией.
- Выскабливание полости матки. Манипуляция проводится до 12-14 недель под наркозом. Для кюретажа требуется расширение цервикального канала. Специальными инструментами удаляют слизистую оболочку, остатки плодного яйца.
- Введение простагландинов. После 14 нед. препараты вводят в амниотическую полость в виде раствора или во влагалище в форме свечей. Лекарственное средство вызывает раскрытие цервикального канала, сокращения миометрия и отторжение остатков плодного яйца.
- Использование мизопростола. Препарат эффективен до 24 нед. Дозировка подбирается индивидуально, в первом триместре она в 2 раза больше, чем во втором. Выкидыш происходит через 2-5 дней.
- Инъекции окситоцина. Гормон вызывает маточные сокращения, но чувствительность к нему появляется только с 20 недели гестации. Чтобы вызвать выкидыш, препарат вводят в большой дозе внутривенно.
Прогноз и профилактика
Для женщины с диагностированным несостоявшимся выкидышем прогноз зависит от времени обращения к врачу и причины заболевания. При хроническом эндометрите существует вероятность повторения этого состояния, поэтому необходимо обследование на инфекции, передающиеся половым путем, и их лечение. После присоединения маточного кровотечения, ДВС-синдрома возрастает риск тяжелых последствий или летального исхода.
Для профилактики осложнения беременности необходимо планировать зачатие, лечить половые инфекции и соматические патологии. Для защиты от заражения следует избегать случайных половых связей и использовать презерватив. Если замершая беременность повторяется два и более раз, требуется углубленное обследование.
Источник
