Код мкб кандидозный вагинит
Рубрика МКБ-10: B37.3+
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / B35-B49 Микозы / B37 Кандидоз
Определение и общие сведения[править]
Эпидемиология
Заболеваемость кандидозом вульвы и влагалища за последние 20 лет резко возросла. В настоящее время кандидоз занимет второе после бактериального вагиноза место среди всех инфекций влагалища (по другим данным, первое с частотой около 20%) и служит одной из наиболее частых причин обращения к гинекологу.
Распространенность кандидозного вульвовагинита неодинакова в разных возрастных группах: резкий рост распространенности этого варианта кандидоза отмечают в возрасте 20 лет, однако пик ее приходится на следующие 20 лет. Считается, что распространенность заболевания в популяции в целом выше, чем регистрируемая.
К основным факторам риска при кандидозе вульвы и влагалища относят беременность, использование средств контрацепции, лечение антибактериальными препаратами и сахарный диабет. Тем не менее у большинства женщин не удается выявить четкий предрасполагающий фактор. В большинстве случаев кандидозный вульвовагинит — эндогенная инфекция, следствие влагалищного кандидоносительства. Источником его могут быть Candida spp., обитающие или временно обитавшие в кишечнике, полости рта, на коже или во внешней среде. Экзогенное инфицирование Saccharomyces cerevisiae отмечают у женщин, работающих с пекарскими или пивными дрожжами.
Этиология и патогенез[править]
Основной возбудитель кандидозного вульвовагинита — C. albicans. По некоторым данным, в 1990-х гг. за рубежом этот вид выделяли в 45-70% случаев заболевания. В России C. albicans выделяют не менее чем в 80% случаев. При сохранении ведущей роли C. albicans в этиологии кандидоза гениталий внутри этого вида отмечается тенденция к росту числа устойчивых к антимикотикам штаммов (до 10%). Другие виды Candida на Западе обнаруживают в 15-30% случаев кандидоза вульва и влагалища, а в России, как правило, с меньшей частотой. Вторым после C. albicans возбудителем считают C. glabrata. Частота выделения этого вида составляет 15-30%. C. glabrata значительно чаще выделяют при кандидозе гениталий на фоне сахарного диабета; носительство и заболеваемость инфекцией, вызванной этим видом, ассоциированы также с ВИЧ-инфекцией. Кандидозный вульвовагинит, обусловленный C. glabrata, нередко протекает в хронической рецидивирующей форме; в 7% случаев возбудители устойчивы к имидазольным антимикотикам. При лечении препаратами этой группы смешанной (C. albicans вместе с C. glabrata) инфекции происходит селекция C. glabrata. Третье место в разных исследованиях занимают другие виды Candida: обычно C. tropicalis, но иногда — C. krusei, C. parapsilosis и прочие дрожжевые грибы, в частности Saccharomyces cerevisiae. Реже при вагинальном кандидозе выделяют C. kefyr и C. guillermondii, очень редко — другие виды Candida
Клинические проявления[править]
В зависимости от локализации кандидозного вульвовагинита выделяют, помимо вагинита и вульвита, кандидозный цервицит, кольпит, уретрит, бартолинит.
По течению заболевания выделяют острую (свежую, спорадическую) и хроническую формы. Острая форма протекает не более 2 мес.
Для кандидозного вульвовагинита характерны рецидивы. Тем не менее рецидивирующую форму рассматривают как особый вариант течения заболевания.
В этом случае под рецидивированием понимают не просто повторное появление симптомов, а довольно частое их возникновение (4 и более эпизодов в течение 1 года), чередующееся с неманифестными периодами, в течение которых во влагалище могут обнаруживать Candida spp. (их может не быть в ближайшие после проведенного курса лечения сроки). Другим, более тяжелым вариантом течения хронической формы считают персистирующий кандидозный вульвовагинит. При нем симптомы заболевания сохраняются постоянно с той или иной степенью выраженности, обычно стихая после проведенного лечения.
В зависимости от особенностей клинической картины выделяют псевдомембранозную (молочница) и эритематозную/атрофическую формы заболевания.
Кроме того, в зарубежной литературе нередко можно встретить термины «осложненный» и «вторичный» кандидоз вульвы и влагалища. К осложненному кандидозу относят как хронические формы, так и нетипичную этиологию, выраженные клинические проявления, развитие на фоне тяжелых предрасполагающих состояний (сахарный диабет, иммунодефицит), т.е. случаи, плохо поддающиеся лечению. К вторичному кандидозному вульвовагиниту обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Основные симптомы кандидозного вульвовагинита — зуд и жжение. Эти симптомы бывают постоянными или усиливаются во второй половине дня, вечером, ночью, при нахождении в теплой постели, ванной, после длительной ходьбы, а у женщин с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный постоянный зуд нередко приводит к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствуют мочеиспусканию и могут приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением, расстройству половой жизни, что также способствует формированию невротических расстройств.
Следующий симптом заболевания — наличие выделений из влагалища. Типичные выделения (бели, лейкорея) необильные белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий кисловатый запах. Редко бели бывают водянистыми с творожисто-крошковатыми вкраплениями. Выделения могут отсутствовать.
Как правило, симптомы развиваются быстро за неделю до менструации и несколько стихают во время менструации. При хронической рецидивирующей форме заболевания симптомы возникают вновь перед следующей менструацией, при персистирующей форме их интенсивность нарастает.
Кандидоз вульвы и вагины (N77.1*): Диагностика[править]
В острой стадии заболевания при осмотре выявляют гиперемию и отечность вульвы, клитора, половых губ. Между малыми половыми губами могут располагаться легко снимаемые белые творожистые пленки. На границе слизистой оболочки и кожи у входа во влагалище образуются трещины. Иногда на коже половых губ и перианальной области можно увидеть также мелкие папулы, пузырьки и пустулы с вялой покрышкой, после вскрытия которых образуются небольшие эрозии, окаймленные полоской отслоившегося эпителия. Для хронических форм характерна инфильтрация и трещины в области клитора, половых губ, промежности, перианальной зоны.
На слизистой оболочке влагалища, реже на шейке матки отмечаются небольшие точечные или в виде бляшек диаметром до 0,5 см плотные белесоватые пленки налета, расположенные изолированно или сливающиеся друг с другом. В острой стадии налеты снимаются с трудом, слизистая оболочка под ними склонна к кровоточивости. Слизистая оболочка влагалища при острой форме и выраженных обострениях хронических форм диффузно гиперемирована; яркая гиперемия отмечается под налетом и по его периферии. Хронические стадии кандидоза отличаются меньшей распространенностью поражений, менее интенсивной гиперемией и отечностью, легко отходящими немногочисленными пленками налета. При эритематозной/атрофической разновидности вагинального кандидоза налет отсутствует.
Дифференциальный диагноз[править]
Кандидозный вульвовагинит следует дифференцировать от заболеваний, передающихся половым путем.
Кандидоз вульвы и вагины (N77.1*): Лечение[править]
Цель медикаментозного лечения кандидозного вульвовагинита — эрадикация возбудителя.
Большинство случаев кандидозного вульвовагинита поддается терапии местными противогрибковыми средствами и антисептиками.
К преимуществам местных средств относят их безопасность, высокие концентрации антимикотиков, создаваемые на поверхности слизистой оболочки, и меньшую вероятность развития устойчивости. Кроме того, многие антимикотики местного действия быстрее обеспечивают купирование симптомов, в основном за счет мазевой основы. При выраженных симптомах заболевания предпочтение отдают системным препаратам.
Местные противогрибковые средства выпускают в специальных формах — вагинальных суппозиториях и таблетках, кремах, растворах для спринцеваний.
Из азолов в России зарегистрированы вагинальные формы изоконазола, клотримазола, миконазола и эконазола, из полиеновых антибиотиков используют натамицин, а также разные формы нистатина и леворина. За рубежом распространены также местные препараты бутоконазола, тиоконазола, терконазола и фентиконазола, активность которых выше, чем у традиционных азолов. Арсенал вагинальных форм антимикотиков в России постоянно меняется, что иногда вводит врачей в заблуждение относительно доступных в настоящее время препаратов.
Вагинальные кремы рекомендуют назначать для лечения вульвитов, таблетки и суппозитории — для лечения вагинитов. Препараты, как правило, вводят перед сном с помощью прилагаемых аппликаторов (кремы) или напальчников (суппозитории).
При лечении беременных местные азольные антимикотики использовать не рекомендуют; при необходимости их можно назначать во II и III триместре. Во время беременности допустимо назначение натамицина.
Доступны также комбинированные препараты, содержащие антимикотик в сочетании с другим антимикробным средством: нифурател + нистатин (макмирор комплекс), полижинакс, метронидазол + миконазол (клион-Д 100). Несмотря на очевидное удобство использования подобных препаратов для лечения смешанных инфекций, такой подход за рубежом не принят, что объясняется ухудшением фармакокинетики за счет конкуренции составляющих комбинированного препарата. Вместо этого рекомендуют в качестве комбинированной терапии сочетать системное лечение с местным. Кроме того, применение безрецептурных комбинированных средств, позиционируемых как средства универсального действия, по мнению некоторых зарубежных специалистов, допускает неконтролируемое самолечение.
Комбинированные препараты, содержащие противогрибковое средство, антисептик и/или антибактериальное средство, отличаются хорошей клинической эффективностью и могут с успехом применяться в лечении вульвовагинитов смешанной этиологии. Одним из таких препаратов служит тержинан — в его состав входят, помимо нистатина и неомицина, орнидазол (противомикробное, антипротозойное и противогрибковое средство) и преднизолон. Использование комбинированных местных препаратов в ряде случаев позволяет избежать назначения пероральных антибиотиков, способствующих развитию кандидоза влагалища и вульвы.
К местным антисептикам относят традиционно используемые для лечения разных инфекций средства и их современные модификации. Широко распространены спринцевания, аппликации, промывания, ванночки с растворами гидрокарбоната натрия, борной кислоты, перманганата калия, анилиновых красителей. Для спринцеваний и промываний используют 0,02-0,03% растворы перманганата калия и анилиновых красителей, 0,03-0,05% растворы нитрата серебра, 2% раствор тетрабората натрия или гидрокарбоната натрия. Во влагалище также вводят тампоны, смоченные 10-20% раствором тетрабората натрия в глицерине. Водные 1-2% растворы анилиновых красителей (метиленовый синий, бриллиантовый зеленый) используют для смазывания слизистой оболочки через зеркало.
В настоящее время внедрены более совершенные формы традиционных антимикотиков. Так, борную кислоту в капсулах по 600 мг в сутки с успехом применяют за рубежом при инфекции, вызванной устойчивыми к азолам C. glabrata. В России используют препарат повидон-йод в форме вагинальных суппозиториев и таблеток по 200 мг (по 1 на ночь в течение 14 дней). Рекомендуемая продолжительность лечения любым из местных антисептиков — не менее 2 нед.
При выраженном вульвите назначают теплые ванночки с содой, местно — глюокортикоидные кремы I-II классов (например, с гидрокортизоном, преднизолоном). Высокоактивные мази с глюкокортикоидами III-IV классов могут вызвать обострение, усиление симптомов. Патогенетическая терапия обострений включает также использование антигистаминных препаратов, совместимых с препаратами азолов для приема внутрь, и кетотифена.
Преимущество системных противогрибковых препаратов — в их распределении во многих органах и тканях и, следовательно, воздействии на возбудителя любой локализации, без погрешностей, возможных при местном лечении. Тем не менее при системной терапии концентрация препаратов в пораженной слизистой оболочке меньше и ограничена максимальной безопасной дозой. К преимушествам системных антимикотиков относят также удобство назначения по сравнению с вагинальными формами, что отмечают многие пациенты. Продолжительность системной терапии при неосложненном кандидозном вульвовагините минимальная.
Флуконазол назначают по 150 мг однократно; итраконазол по 400 мг однократно в 2 приема или по 200 мг в сутки в течение 3 дней; кетоконазол по 200 мг в течение 5 дней. Флуконазол относят к препаратам выбора из-за наиболее высокой его активности в отношении C. albicans, особенностей фармакокинетики и обусловленной этими факторами удобной схемы применения.
Во время беременности и кормления грудью системные препараты не используют.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дерматовенерология [Электронный ресурс] / под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970427101.html
Дополнительная литература (рекомендуемая)[править]
- Бензилдиметил 3-(миристоиламино)пропиламмоний хлорид моногидрат
- Интерферон альфа-2b/Таурин/Бензокаин
- Деквалиния хлорид
- Итраконазол
- Кетоконазол
- Клотримазол
- Лидокаин/метронидазол/миконазол
- Метронидазол/миконазол
- Миконазол
- Натамицин
- Неомицин/полимиксин B/нистатин
- Нистатин/нифурател
- Нистатин
- Нифурател
- Омоконазол
- Сангвинарина гидросульфат/Хелеритрина гидросульфат
- Сертаконазол
- Фентиконазол
- Флуконазол
- Эконазол
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Кандидоз влагалища.

Рост грибков Candida в лабораторных условиях
Описание
Молочница (кандидозный кольпит, кандидоз влагалища) – это аболевание влагалища воспалительной природы, этиологическим агентом для которого служит грибковая инфекция. Молочница склонна к частому рецидивированию на фоне снижения иммунитета. Около 5% заболевших отмечают рецидив заболевания чаще, чем 1 раз в квартал.
Причины
Молочница развивается чаще в период перед менструацией. Огромную роль играет снижение местного иммунитета слизистой оболочки влагалища.
Ограниченное количество дрожжевидных грибков живет в организме человека при физиологическим условиях. Слизистые оболочки полости рта, желудочно-кишечной системы, влагалища – их обычная среда обитания. При молочнице их количество резко возрастает, что обуславливает воспалительную реакцию.
Установлено, что причиной молочницы служат грибки рода Candida albicans В норме рост грибковой флоры сдерживается лактобактериями. Однако, при нарушении баланса микрофлоры, дрожжевидные грибки легко размножаются, вызывая патологически процесс. Многие заболевшие отмечают связь появления или рецидива молочницы на фоне приема антибиотиков, что и объясняется пагубным воздействием лекарств на микрофлору влагалища.
Выделено множество факторов, под воздействием которых повышается риск развития молочницы:
- прием гормональной терапии.
- беременность.
- вторичный и первичный иммунодефицит.
- интеркуррентные заболевания, в первую очередь, сахарный диабет.
- нарушение правил личной гигиены.
- ношение синтетического белья и тесных брюк.
Благоприятным условием для размножения грибковой флоры является влажная среда. Именно поэтому после купания в водоеме и занятий спортом следует как можно быстрее сменить белье. Не лучшим способом влияет на микрофлору влагалища гигиенических прокладок и тампонов с отдушинами, а также ароматизированной туалетной бумаги.
Рецидивы заболевания объясняются особой реакций организма – гиперчувствительностью к грибкам рода Candida.
Не следует забывать о механизме передачи инфекции от матери к ребенку как при естественных родах, так и после кесарева сечения.
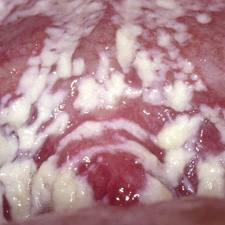
Грибковое поражение слизистых оболочек
Симптомы
Симптомы молочницы довольно характерны и известны многих женщинам. Первыми жалобами является зуд или чувство жжения во влагалище, затем появляются влагалищные выделения. Выделения могут быть необильными и не иметь запаха, однако чаще всего они густые, творожистые, в виде хлопьев.
Одним из важных признаков является усиление зуда после гигиенических процедур, в вечернее время. Интенсивность зуда бывает настолько велика, что мешает уснуть.
Существенным симптомом молочницы является болезненность при половом акте.
Молочница вызывает дискомфорт и, вследствие этого, снижает качество жизни. Кроме того, под маской молочницы могут скрываться другие, более серьезные заболевания – эндометрит и сальпингит.
Вагинальный кандидоз при беременности предполагает повышенный риск самопроизвольного аборта и внутриутробного инфицирования плода.
Диагностика
Кроме клинический проявлений, в диагностике молочницы играет лабораторное обследование.
При микроскопическом исследовании мазка влагалищных выделений диагностируются дрожжевидные грибки, часто в виде псевдомицелия и бластоспор. Бессимптомное кандидоносительство, выявляемое у 60% женщин, проявляется обнаружением лишь бластоспор.
Хронические и рецидивирующие формы молочницы предполагают культурального метода исследования, включая определение чувствительности к антимикозной терапии. С этой целью удобны в применении готовые тест-системы «Фунги-тест» и «Кандиселект».
Диагностика кандидоза безприборным методом возможна по анализу мочи с помощью применения Литос-системы.
Лечение
Основа лечения молочницы – это комбинирование противовоспалительных и противогрибковых препаратов.
Противогрибковые препараты применяются в форме таблеток, капсул, вагинальных свечей и кремов. Действующие вещества вагинальных кремов и свечей: миконазол, клотримазол, тиоконазол и другие. Вагинальные кремы продаются в упаковке со специальными аппликаторами, что существенно облегчает их использование. Кроме того, при помощи аппликатора можно обрабатывать область наружных половых органов, которая также может быть поражена при молочнице.
Современные таблетированные противогрибковые препараты обладают высокой эффективностью и безопасностью действия. Доза препарата, скрытая всего в одной капсуле, способна купировать острый, незапущенный кандидоз влагалища.
Эти препараты применяются курсом согласно инструкции к препарату. Очень важно завершить курс лечения до конца, даже если симптомы молочницы исчезли раньше.
Профилактика
Меры профилактики молочницы довольно просты в исполнении. В первую очередь, необходимо обратить внимание на нижнее белье – оно должно быть из натуральных тканей. Натуральность ткани приветствуется при выборе и одежды.
Выполняя гигиенические процедуры, не забывайте о правильности использования салфеток в направлении от влагалища к анальному отверстию, чтобы избежать заражения кишечной флорой. Выбирая гигиенические прокладки, тампоны и салфетки, остановите свой выбор на неароматизированных. Помните, что гигиенические прокладки подлежат смене каждые 3-4 часа. При половом акте используйте презерватив, который предохранит не только от СПИДа, венерических заболеваний, но и от молочницы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
