Код мкб хронический лимфаденит
Шейный лимфаденит (МКБ 10 — L04) представляет собой воспаление лимфатических узлов в хронической или острой форме. Шейная локализация практически сразу проявляется в виде типичных симптомов, что делает возможным своевременное начало терапии и, соответственно, быстрое выздоровление.
Чаще всего шейный лимфаденит возникает на фоне заболевания ротовой полости, причиной которого может стать инфицирование микроорганизмами, вирусами или бактериями. Отдаленный гнойный очаг также может стать предпосылкой для лимфаденита.
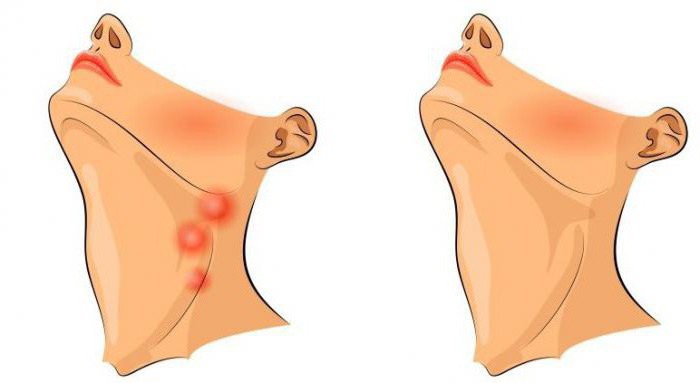
Причины лимфаденита
Довольно часто воспалению лимфоузлов предшествует процесс нагноения в районе лица. Стафилококки и стрептококки являются самыми распространенными возбудителями болезни. В зависимости от причины возникновения лимфаденит подразделяется на специфический и неспецифический.
Причиной специфического лимфаденита могут стать тяжелые инфекционные заболевания, такие как дифтерия, туберкулез и другие. Неспецифическая форма заболевания возникает ввиду прямого попадания инфекции в лимфоузел. Это может произойти через рану на шее.
В группу риска заболевания шейным лимфаденитом (МКБ 10 — L04) входят пациенты с ослабленной иммунной системой, часто болеющие инфекционными заболеваниями дети, работающие с животными, землей и грязной водой взрослые. Больше всего случаев встречается у пациентов старше 18 лет.
Провоцирующие факторы

Существует несколько факторов, которые обуславливают риск заболевания:
- инфекционное заболевание носоглотки и полости рта;
- нарушения эндокринной системы, включая щитовидную железу;
- вирус иммунодефицита человека;
- аллергическая реакция с осложнениями;
- патология процесса обмена веществ;
- чрезмерное употребление алкогольных напитков.
Шейный лимфаденит (МКБ 10 — L04) не является заразным, это вторичный процесс, который возникает как осложнение вирусной или бактериальной инфекции. В зависимости от сопутствующих заболеваний, терапию лимфаденита проводят отоларинголог, инфекционист, хирург и т. д.
На начальном этапе лимфаденит проявляется в острой форме, постепенно переходя в хроническую стадию. Иногда на вступительной стадии симптомы болезни не проявляются. Это зависит от состояния иммунитета пациента.
Виды
Виды шейного лимфаденита (МКБ 10 — L04) представлены ниже:
- неспецифическое воспаление происходит на фоне попадания в лимфоузел грибковой или вирусной инфекции, легче поддается лечению, реже приводит к осложнениям;
- специфическое воспаление является признаком тяжелой патологии, включая туберкулез, сифилис, брюшной тиф и чуму
В этом случае диагностика проходит уже на этапе хронического течения. Выделяются несколько стадий болезни в острой форме:
- Серозная. Не вызывает интоксикации и сильной лихорадки. Начальная стадия проникновения вредоносного микроорганизма в лимфоузел.
- Гнойная. Обозначает заражение бактериями. Сопровождается высокой температурой и требует оперативного вмешательства.
- Осложненная. Требует экстренного хирургического вмешательства, так как может привести к заражению всего организма.
Течение неспецифической формы шейного лимфаденита (код по МКБ 10 — L04) характеризуется распространением по лимфоузлу вирусов и грибков. Данная форма хорошо поддается терапии и редко вызывает осложнения. Распространение заболевания на другие лимфоузлы может привести к развитию тяжелой патологии под названием генерализованный лимфаденит.

Признаки шейного лимфаденита
Общими симптомами, указывающими на лимфаденит, являются:
- повышение температуры в острой стадии протекания заболевания;
- нарушение сна, потеря аппетита, слабость;
- нарушения неврологического характера, апатия, головокружение, мигрени;
- интоксикация.
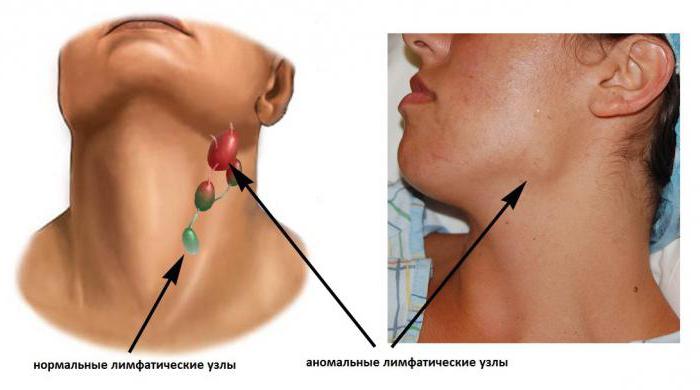
В начале острого шейного лимфаденита (код по МКБ 10 — L04) отмечается уплотнение и увеличение лимфатических узлов. Пальпация болезненная. Это считается серозной стадией и требует обращения к врачу. В ином случае заболевание будет прогрессировать и перейдет в хроническую форму.
Признаками, характеризующими хроническую форму лимфаденита, являются:
- отечность лимфатических узлов;
- повышение температуры тела;
- сонливость, общее недомогание, нарушение сна;
- небольшая болезненность при пальпации.
На этапе хронического течения лимфаденита шейных лимфоузлов (МКБ 10 — L04) симптомы становятся невыраженными. Это связано с тем, что организм снижает количество ресурсов, которое тратится на борьбу с болезнью и привыкает к имеющемуся состоянию. В итоге происходит интоксикация организма продуктами распада и участками, подвергшимися некрозу.
Гнойное поражение тканей приводит к нарастанию внешних проявлений болезни и в итоге быстро обостряется. На гнойную стадию укажет пульсация и сильная боль, а также сильная припухлость лимфатических узлов. Подобное состояние считается угрожающим жизни и требует немедленного вмешательства.
Методы диагностики
Как выявляют шейный лимфаденит (МКБ 10 — L04)? Во время осмотра специалист пальпирует пораженные лимфатические узлы, а также окружающие их ткани на предмет определения причины болезни. Общее исследование крови даст информацию о наличии воспалительного процесса, сопровождающегося повышением количества лимфоцитов.

Если лимфаденит диагностируется без сопутствующих осложнений, то потребуется немедленное лечение. В случае, если доктор наблюдает изменения в других органах и системах, требуется провести дополнительное обследование, включающее такие тесты:
- общий и биохимический анализ крови;
- исследование на гистологию материала лимфоузла посредством пункции;
- рентгенологическое изучение грудной клетки (проводится при подозрении на туберкулез);
- УЗИ брюшной полости, если причина воспалительного процесса не была установлена;
- исследование крови на вирус иммунодефицита и гепатиты.
Вне зависимости от стадии заболевания, посещение врача является строго обязательной процедурой. Обострение лимфаденита может произойти в любой момент.
Лечение
Гнойный шейный лимфаденит (МКБ 10 — L04) лечится исключительно хирургическим путем. Очаг вскрывается, содержимое удаляется, рана обрабатывается и дренируется. После этого проводится симптоматическая терапия. Консервативное лечение проводится в зависимости от фактора, вызвавшего заболевание. Чаще всего назначаются анальгетики, общеукрепляющие препараты и противовоспалительные средства. В период ремиссии допускается проведение физиотерапии.
Профилактические меры
Что касается профилактики, то необходимо сразу лечить гнойные и воспалительные заболевания, возникающие в области грудной клетки и лица. Так как заболевание может возникнуть на фоне заражения полости рта, следует регулярно посещать стоматолога в профилактических целях.
Помимо этого, профилактика лимфаденита предполагает прием витаминно-минеральных комплексов, своевременную обработку царапин и ран на коже, а также лечение абсцессов, фурункулов и т. д. Лечить лимфаденит в домашних условиях недопустимо. Воспаленные лимфоузлы нельзя прогревать или прикладывать к ним компрессы!
Источник
Острый лимфаденит (код по МКБ 10: L04). Хронический лимфаденит. Туберкулез лимфатических узлов.Островоспалительное опухание лимфатических узлов — острый лимфаденит всегда болезненно. Больные обычно могут точно указать начало изменений. Лимфатические узлы — средней плотности, кожа над ними гиперемирована только в тяжелых случаях, припухлость строго локализована. Иногда покрасневший тяж — лимфангоит — ведет к расположенной на периферии кожной ране, указывая на причину опухания. Но и без наличия лимфангоита при всех местных опуханиях лимфатических узлов всегда надо искать входные ворота инфекции, которые в большинстве случаев легко найти. Бывают, однако, случаи значительного опухания регионарных лимфатических узлов при уже полностью затихшей воспалительной реакции у входных ворот. Как показывает опыт, если врач не думает о возможной причине увеличения узлов, возникают значительные трудности: так, при инфекциях кожи головы опухание лимфатических узлов позади ушной раковины и затылочных узлов часто не распознается правильно как опухание регионарных лимфатических узлов потому только, что кожа головы не обследуется тщательно. В этих случаях часто диагностируется краснуха. Припухание паховых лимфатических узлов у постельных больных часто является первым симптомом обусловившего его флебита. Неспецифические хронические воспалительные опухания лимфатических узлов представляют клинический интерес, так как иногда они симулируют серьезные заболевания и направляют дифференциальный диагноз по ложному пути. У большинства людей особенно хорошо прощупываются паховые лимфатические узлы, достигающие иногда величины лесного ореха; они не болезненны. Их следует рассматривать как узлы, подвергшиеся рубцовым изменениям на почве частых»острых воспалений в области половых органов (баланит, вагинит). Часто также встречается опухание лимфатических узлов под углом нижней челюсти, особенно у молодых лиц, указывающее на перенесенные инфекции в области носоглоточного пространства.
Туберкулез лимфатических узлов может проявляться в различных формах. В процесс часто вовлекаются и соседние узлы, в том числе и надключичные. Обычно процесс односторонний. Но мы недавно у 18-летней девушки, у Kotopoй также и на противоположной стороне прощупывалось много лимфатических узлов величиной до лесного ореха, клинически поставили диагноз лимфогранулематоза, потому что слишком придерживались правила об односторонности туберкулезной шейной лимфомы, между тем как биопсия показала туберкулез. При локализации первичного очага в деснах поражаются лимфатические узлы не у угла нижней челюсти, а несколько более медиально. При туберкулезе шейных лимфатических узлов они первоначально довольно плотны на ощупь, хотя обычно и не в такой степени, как при лимфогранулематозе. Но отличить их друг от друга часто невозможно. Имеющаяся в большинстве случаев чувствительность при давлении почти всегда позволяет отграничить воспалительное опухание лимфатического узла от неопластического. Боли и болезненность при давлении особенно выражены при быстром увеличении лимфатических узлов. Это с большой степенью вероятности говорит о воспалительном характере процесса. Кожа над лимфомой в ранних стадиях может быть совершенно неизмененной. Когда узлы становятся больше, т. е. достигают приблизительно величины с вишню, они почти всегда размягчаются. Тогда над лимфомой появляется синеватое окрашивание, подвижность кожи уменьшается и получается впечатление, что воспалительный процесс распространяется на окружающие ткани. В этой стадии диагноз несомненен. Когда узел расплавляется, возникает холодный абсцесс, что ведет к образованию скрофулодермы, которая прорывается наружу, оставляя после себя фистулу. Фистулы лимфатических узлов встречаются, помимо туберкулеза, собственно только при актиномикозе лимфатических узлов. Бактериологическое исследование гноя быстро приводит к правильному диагнозу. Общие реакции очень разнообразны. У более молодых лиц лихорадка наблюдается редко, у детей же даже первичная тонзиллогенная инфекция часто протекает с высокой температурой. РОЭ слегка ускорена или в норме. Реакция Манту почти всегда положительна. Имеются, однако, несомненные случаи туберкулеза шейных лимфатических узлов (найдены бактерии) с отрицательной реакцией Манту (до 1 : 100) (Тоblеr). б) Помимо классических случаев туберкулеза шейных лимфатических узлов, все чаще наблюдаются атипичные клинические случаи, в которых гистологически устанавливаемый диагноз туберкулеза вызывает удивление. В отличие от шейной туберкулезной лимфомы, которая соответственно своему нозологическому положению в качестве первичного комплекса поражает почти исключительно лиц в возрасте до 25 лет, вторая форма может развиваться в любом возрасте. Лимфатические узлы очень плотны, с кожей в общем не спаиваются, величиной от горошины до небольшого лесного ореха. В большинстве случаев поражаются также шейные лимфатические узлы. Речь идет, вероятно, о гематогенной диссеминации. По моим наблюдениям, картина при этом не однотипна. При таких данных необходимо всегда искать основную причину. В последних наблюдавшихся мною случаях речь шла о туберкулезном поражении лимфатических узлов при туберкулезном полисерозите, раке яичников, лимфогранулематозе и туберкулезе верхушек легких. Здесь речь идет о молодых лицах старше 20 лет. Болезнь характеризуется медленно развивающимся припуханием в верхнебоковой части шеи. Локализация типична: позади угла нижней челюсти под верхней ее третью и на переднем крае m. sternocleidomastoideus. — Также рекомендуем «Специфическое воспаление лимфатических узлов. Вирусный лимфаденит.» Оглавление темы «Причины увеличения лимфатических узлов.»: |
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Гнойный лимфаденит.
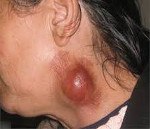
Гнойный лимфаденит
Описание
Это форма острого воспаления лимфатических узлов неспецифической или специфической этиологии, сопровождающаяся образованием гнойного экссудата. Характеризуется увеличением, уплотнением, болезненностью пораженного участка, покраснением кожи, появлением симптома колебаний, лихорадки и других признаков интоксикации организма. Диагностика проводится с использованием клинического обследования, лабораторных и инструментальных методик (УЗДГ, КТ лимфатических узлов, пункция). Комплексное лечение — хирургическое вскрытие и санация поражения, медикаментозная терапия, физиотерапия.
Дополнительные факты
Среди патологий мягких тканей острый лимфаденит занимает одно из первых мест. Появление гнойных форм составляет 20–35% от общего числа воспалительных заболеваний в челюстно-лицевой области. 46,5% детей проходят стационарное лечение с осложненным течением лимфаденита, что связано со структурной и функциональной незрелостью лимфатической системы и диагностическими ошибками. Неспецифический процесс характеризуется осенне-зимней и весенней сезонностью. Распространение специфического лимфаденита (поздняя гниль, туляремия, клещевой энцефалит) имеет четкую географию (Дальний Восток, Центральная Азия, Китай, Африка).
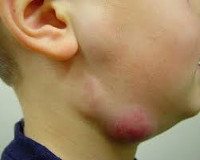
Гнойный лимфаденит
Причины
Наиболее значимым возбудителем (в 94% случаев) является стафилококк (золотистый, эпидермальный) — в форме монокультуры или в сочетании со стрептококками, кишечной палочкой, анаэробами. Этиологическая характеристика заболевания постоянно меняется, что связано с появлением новых штаммов, повышением устойчивости к антибиотикам. Более детальное изучение содержимого лимфатических узлов позволяет выявить вирусы (Эпштейна-Барр, цитомегаловирус), хламидиоз. Специфические варианты встречаются при участии микобактерий, бледной трепонемы, токсоплазмы, грибковой флоры.
Гнойный лимфаденит почти всегда имеет вторичный характер, обусловленный распространением инфекционных агентов из основного очага через лимфатические или кровеносные сосуды. Источником воспалительной реакции являются патологические состояния из нескольких мест:
• Зубные инфекции. Одонтогенные расстройства, как наиболее распространенный этиологический фактор, составляют 47% неспецифических форм патологии. В стоматологическом кабинете повреждение подчелюстной области и подбородка является результатом альвеолита, периодонтита, периостита и остеомиелита челюсти.
• Заболевания органов ЛОР. Они являются второй наиболее частой причиной: тонзилогенные и отогенные процессы составляют четверть случаев. Цервикальные и подчелюстные лимфатические узлы воспаляются у пациентов со стенокардией (лакунарная, осложненная паратонзиллитом, периглоттальным абсцессом), фарингитом, аденоидитом. Абсцессы также сопровождаются средним отитом, мастоидитом, острым синуситом.
• Патология кожи и мягких тканей. В дерматологии лимфаденит возникает в результате микробной экземы, пиодермии (кипения, карбункула, эктимы), трихофитии инфильтративного нагноения, рожи. Хирурги сталкиваются с гнойными поражениями лимфатических узлов при инфицированных ранах, абсцессах и флегмонах, панариции. Такая реакция характерна для тромбофлебита, остеомиелита (если гной разрывается с образованием свищей).
• Заболевания мочеполовой системы. Гнойный паховый лимфаденит чаще всего указывает на венерические заболевания. Входит в состав симптомов воспалительной патологии органов малого таза (хламидии, уреаплазмоз, гонорея), половых органов и кожи промежности (вульвит, баланит, герпес).
У детей существует связь между гнойным воспалением и острыми респираторными вирусными инфекциями, скарлатиной и мононуклеозом. У определенного количества пациентов причиной является конкретная инфекция: туберкулез, сифилис, токсоплазмоз. На лимфатические узлы влияют туляремия, чума, актиномикоз и ряд других заболеваний. По сравнению с инфекционными, роль травматических факторов незначительна — если микробы попадают прямо в узел через открытую рану, то проверяется первичный лимфаденит. Риск образования абсцесса возрастает у лиц с ослаблением общей реактивности организма (переохлаждение, частые и длительные стрессы, иммунодефициты, хронические заболевания).
Патогенез
Воспаление является свидетельством барьерной (защитной) функции узлов. Сначала процесс носит реактивный или серозный характер, сопровождается отеком, сосудистым скоплением и задержкой лимфы. Дальнейшее развитие инфекции приводит к проникновению возбудителя в лимфоидные структуры. Наблюдается пролиферация клеточных элементов: увеличивается количество лимфоцитов (преимущественно незрелых), нейтрофилов и макрофагов. Микробы и экзотоксины стимулируют хемотаксис лейкоцитов и их гибель (в том числе при фагоцитозе), что сопровождается образованием гноя. Как правило, морфологические изменения ограничены капсулой, но существует риск деструктивных форм, вовлекающих окружающие области под воздействием протеолитических ферментов.
Классификация
Классификация острого гнойного лимфаденита, используемая в практической хирургии, должна отражать характер патологического состояния в клинической диагностике. Для получения исчерпывающей информации о происходящих изменениях учитываются следующие критерии: Из-за происхождения различают вторичный (инфекционный) и первичный (травматический) процесс. В свою очередь, микробиологические формы неспецифичны и специфичны. Последние представлены туберкулезным, сифилитическим, грибковым сортами.
• Путь проникновения. В зависимости от расположения очага инфекционного заболевания лимфаденит делится на одонтогенный (в результате повреждения зубов) и неодонтогенный. К последним относятся стоматогенные, отогенные, миндалины, носороги, дерматогенные (соответственно поражающие слизистую оболочку рта, ушей, миндалин, носа, кожи).
• Распространенность. Поскольку распространение гнойного лимфаденита является изолированным (локальным), регионарным (включает несколько узлов в одной или соседних областях) и генерализованным (затрагивает три или более групп). Патологическое состояние может охватывать несколько областей: шейный, подчелюстный, подмышечный, паховый и т. Д.
• Степень расширения лимфатических узлов. Оценивая воспалительную реакцию лимфоидных образований, принято различать несколько степеней ее увеличения: от 0,5 до 1,5 см в диаметре (сначала); 1,5-2,5 см (второй); до 3,5 см или более (третий).
Заболевание проходит несколько клинических и морфологических стадий развития. Сначала возникает простой (серозный) лимфаденит, а затем воспаление приобретает гнойный характер (абсцесс). Без надлежащего лечения развивается аденофлегмон.
Симптомы
Гнойный процесс является продолжением серозного процесса, который наблюдается при снижении сопротивляемости организма, раннем лечении, отсроченном диагнозе или неправильно выбранной терапии. Заболевание проявляется в нарушении общего самочувствия с лихорадкой до фебрильного числа (39 ° С), ознобом, недомоганием, болью в теле и снижением аппетита. Отравление у ребенка также проявляется бледностью, сухостью кожи и слизистых оболочек, вялостью, астенией и нарушениями сна.
При осмотре пораженного участка обнаруживаются отеки без четких границ, что приводит к видимой асимметрии. Кожа над очагом воспаления гиперемирована, напряжена и не будет морщинистой. Пальпация узелков болезненна, приобретает плотно-упругую консистенцию и имеет ограниченную подвижность из-за периаденита. Плавление тканей (образование абсцесса) определяется явлением колебаний в центре вздутия — колебаниями экссудата при резких движениях. Лимфатические узлы обычно не сливаются с кожей и окружающей тканью.
В некоторых случаях среди локальных изменений можно выявить признаки воспалительных поражений лимфатических сосудов (лимфангит). Затем вы можете видеть, что плотный болезненный шнур идет к расширенному узлу входной двери инфекции, который определяется снаружи линейным покраснением (узкой полоской на коже). Активная воспалительная реакция в области первичных нарушений дополняет клиническую картину рядом сопутствующих симптомов (изо рта, горла, мочеполового тракта и т. Д. ).
Вялость. Лейкоцитоз. Ломота в теле. Недомогание. Нейтрофилез. Озноб.
Возможные осложнения
Если острое воспаление не прекращается вовремя, капсула тает с прорывом гноя в окружающие волокна. В этом случае наблюдается обратный процесс, называемый аденофлегмоной. Локализация в шейном отделе сопровождается быстрым течением с быстрым распространением гноя по межфазным пространствам. Прорыв экссудата в другие анатомические области (органы, полости) приводит к образованию свищей, абсцессов и медиастинита. Инфекция может достигать венозных сосудов (тромбофлебит) или попадать в кровоток с развитием септикопиемии.
Диагностика
Предварительный диагноз устанавливается на основании клинических данных — осмотра (жалобы, история болезни), осмотра и пальпации лимфоидных образований. Область вероятного локализации первичной инфекции также подлежит физическому осмотру. Для выяснения причины и характера нарушений необходим набор лабораторных и инструментальных методов:
• Общий анализ крови. Общими признаками, указывающими на воспалительные изменения в организме, являются лейкоцитоз и повышение СОЭ. По их уровню и другим показателям (смещение лейкоцитов влево, гранулярность токсических гранулоцитов) можно судить о тяжести инфекционных нарушений. Бактериальная патология, по результатам клинического анализа крови, проявляется нейтрофилией, а вирусная — лимфомоноцитозом. УЗИ лимфатических узлов позволяет определить размер, форму, структуру, контуры, глубину, отношение к близлежащим тканям и наличие осложнений. По данным ультразвуковой доплерометрии, гнойный лимфаденит сопровождается увеличением размеров, утолщением и утолщением клубеньковой капсулы, неоднородностью структуры с анэхогенными участками и наличием зон без кровотока.
• КТ пораженных участков. Это самый точный метод визуализации в клинической практике. Компьютерная томография может помочь вам определить размер, расположение воспаленных структур, наличие абсцесса и распространение гноя. Определяет первичные изменения в легких и других органах.
• Пункция лимфатических узлов. Выявление признаков образования абсцесса требует диагностической пункции лимфатических узлов. Полученный экссудат подвергают микроскопическому и бактериологическому исследованию с определением чувствительности к противомикробным препаратам. Чтобы исключить определенные аномалии, кусочек ткани, удаленный с помощью пункции или биопсии тонкой иглой, отправляется на гистологический анализ.
Для более детального исследования назначают УЗИ лимфатических сосудов, лимфографию, лимфосцинтиграфию. Диагноз гнойного лимфаденита, вызванного специфической флорой, требует использования дополнительных методик. Инфекция туберкулеза подтверждается туберкулиновыми пробами (Манту, Кох, Пирке) и сифилисом — серологическими реакциями (RW, RMP, ELISA, RPGA, RIBT).
Диагноз проводится гнойным хирургом с привлечением врачей из смежных областей. Учитывая локализацию первичного процесса, может потребоваться консультация стоматолога, отоларинголога, дерматолога и т. Д. Если подозревается конкретная этиология, пациент должен обратиться к специалисту по инфекционным заболеваниям, специалисту по туберкулезу или венерологу. Дифференциальный диагноз проводится для хронических форм, лимфаденопатий с лимфобластным лейкозом и лимфогранулематозом, а также для метастазов злокачественных опухолей. Гнойная атерома, абсцессы и флегмона должны быть исключены.
Лечение
Эффективное лечение достигается только при комплексном воздействии на патологию с использованием хирургических и консервативных методов. Абсцесс или наличие аденофлегмоны являются показателем для открытия очага поражения, эвакуации гноя, промывания и дренирования раны. Некротическая ткань и разрушенные узлы удаляются. Операция проводится хирургом в больнице под местной анестезией.
В послеоперационном периоде пациент нуждается в постельном режиме с ограниченным движением в пораженной области и в легко усваиваемой диете. Назначают антибактериальные и детоксикационные препараты, нестероидные противовоспалительные препараты, десенсибилизирующие препараты. Проводятся перевязочные материалы с гиперосмолярной и антимикробной мазями, кожа обрабатывается антисептиками. Восстановительный период предполагает использование определенных физиотерапевтических процедур (УВЧ, электрофорез, гальваническая и магнитотерапия).
Список литературы
1. Общая хирургия: учебник/ Петров С. В. — 2010.
2. Лимфадениты, лимфангоиты, лимфоаденопатии челюстно-лицевой области: учеб. -метод. Пособие/ Н. Н. Черченко и тд; – 2007.
3. Лимфаденопатия и лимфаденит у детей: диагностика и лечение / М. С. Савенкова, А. А. Афанасьева, А. К. Абдуллаев, Л. Ю. Неижко// Трудный пациент. — 2008 — №12.
4. Диагностика и тактика лечения шейного лимфаденита/ Скорляков В. В. , Бабиев В. Ф. , Кещян С. С. , Стагниева И. В. , Бойко Н. В. // Молодой ученый. — 2017. — №16.
Источник

