Код мкб гнойного эндобронхита

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Гнойный бронхит.
Гнойный бронхит
Описание
Гнойный бронхит. Воспалительные изменения в бронхиальном дереве, протекающие с образованием и выделением гнойного секрета. Этиология гнойного бронхита всегда связана с наслоением бактериальной инфекции. При гнойном бронхите больных беспокоит влажный кашель с густой мокротой желто-зеленого цвета, субфебрилитет, потливость, одышка. Диагноз устанавливается по данным рентгенографии легких, бронхоскопии, исследования промывных вод бронхов и мокроты. Лечение гнойного бронхита включает курсы противомикробной терапии, прием муколитических и отхаркивающих средств, санационные бронхоскопии, ЛФК и дыхательную гимнастику, физиопроцедуры.
Дополнительные факты
Гнойный бронхит – клиническая разновидность острого или хронического бронхита, характеризующаяся откашливанием мокроты гнойного характера. В зависимости от типа воспалительного процесса в пульмонологии выделяют катаральный и гнойный бронхит, а также редко встречающиеся варианты воспаления (геморрагический и фибринозный бронхит). При этом гнойный бронхит может выступать как первичным, самостоятельным заболеванием, так и вторичным, возникающим на фоне сопутствующей воспалительной патологии дыхательных путей (бронхоэктатической болезни, туберкулеза органов дыхания, хронической пневмонии и тд ). Ввиду последнего обстоятельства судить об истинной распространенности гнойного бронхита не представляется возможным.
Гнойный бронхит
Причины
В развитии гнойного бронхита имеет значение сочетание неинфекционных и инфекционных, экзогенных и эндогенных факторов. Среди неинфекционных экзогенных воздействий в первую очередь выделяют бытовые и производственные поллютанты, загрязненность атмосферного воздуха, ингаляции табачного дыма при активном и пассивном курении, климато-погодные условия (перегревания, переохлаждения). Перечисленные факторы оказывают раздражающее и повреждающее действие на слизистую оболочку бронхов, открывая тем самым путь к проникновению микробной флоры. Нарушению местной реактивности способствуют рецидивирующие острые респираторные инфекции (грипп, парагрипп, риновирусная и респираторно-синцитиальная инфекция). К эндогенным причинам, предрасполагающим к развитию гнойного бронхита, относятся пожилой возраст, злоупотребление алкоголем, ожирение, гиповитаминозы, иммунодефициты.
Вместе с тем, ведущая роль в возникновении гнойного бронхита отводится бактериальной инфекции, главным образом, пневмококку, синегнойной и гемофильной палочке. Поддерживать течение гнойно-воспалительного процесса в бронхах могут очаги инфекции в носоглотке (синуситы, хронический тонзиллит), ХНЗЛ (бронхоэктазы, хронический абсцесс, бронхит курильщика, хроническая пневмония) и специфические процессы (туберкулез легких). Гнойный бронхит может развиться вследствие неправильного лечения острого бронхита (при неадекватном подборе антибиотиков и нечувствительности к ним микрофлоры), однако чаще данная клиническая форма встречается при хроническом течении бронхита.
Длительное раздражение бронхиального дерева механическими, физическими или химическими агентами либо адгезия вирусных возбудителей к эпителиальным клеткам бронхов вызывают нарушение секреторной функции и самоочищения (мукоцилиарного клиренса) последних. Вследствие гиперфункции секреторных клеток изменяется характер бронхиальной секреции; возникает гиперкриния (увеличение образования слизи) и дискриния (изменение ее вязкости и состава). Такие метаморфозы способствуют снижению защитных свойств бронхиального секрета, задержке и размножению бактериальной флоры в бронхах. При микробном воспалении претерпевает изменения клеточный состав содержимого бронхиального дерева – в нем увеличивается количество нейтрофильных лейкоцитов; мокрота становится гнойной, вязкой и плохо откашливаемой.
Симптомы
Первому эпизоду острого гнойного бронхита или обострению хронического процесса обычно способствует простудное заболевание, охлаждение, аллергическая реакция, стресс, активации хронического очага инфекции Поскольку бронхиальная инфекция носит, как правило, нисходящий характер, появлению симптоматики гнойного бронхита нередко предшествуют явления ринита, ангины, трахеита.
В клинической картине гнойного бронхита ведущую роль играют интоксикационный синдром, кашель и одышка. В остром периоде появляется субфебрилитет, слабость, потливость. Беспокоит влажный кашель с выделением густой мокроты желтого или зеленоватого цвета, иногда с неприятным запахом. При хроническом бронхите гнойная мокрота может выделяться постоянно или эпизодически (в периоды обострения воспалительного процесса). В острую фазу ее количество может достигать 250 мл в сутки. При выполнении физических нагрузок у больного гнойным бронхитом возникает одышка, быстрая утомляемость. В анамнезе части пациентов имеются указания на кровохарканье, что объясняется повышенной ранимостью слизистой оболочки бронхов.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Боль за грудиной. Влажный кашель. Высокая температура тела. Гнойная мокрота. Горький привкус во рту. Изменение аппетита. Кашель. Кровохарканье. Лейкоцитоз. Ломота в теле. Мокрота. Одышка. Потливость. Фебрильная температура тела.
Диагностика
Диагностика гнойного бронхита строится на оценке анамнеза, симптомов (главным образом, характера мокроты), физикальных и инструментальных данных. Нередко больные четко связывают гнойное воспаление в бронхах с перенесенным эпизодом ОРВИ или указывают на наличие в анамнезе хронического бронхита. Характерно выслушивание влажных хрипов, которые могут пропадать после продуктивного откашливания мокроты.
Показатели общего анализа крови изменяются в сторону умеренного лейкоцитоза, сдвига лейкоцитарной лейкоформулы влево, ускорения СОЭ. При биохимическом исследовании в сыворотке крови обнаруживается гипер-α1- и α2-глобулинемия, повышение СРБ, серомукоида, гаптоглобина и сиаловых кислот.
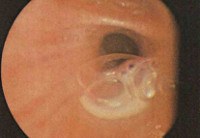
Данные рентгенографии легких в вопросе диагностики гнойного бронхита не показательны. На рентгенограммах может определяться усиление рисунка и расширение корней легких, признаки эмфиземы и перибронхиального пневмосклероза. Гораздо большее значение придается результатам бронхоскопии. Во время эндоскопического исследования бронхов выявляются признаки гнойного эндобронхита: гиперемия и отечность слизистой, обилие гнойного содержимого в бронхах (после аспирации гнойный секрет вновь заполняет просвет бронхов).
Проведение бронхоскопии в обязательном порядке дополняется забором бронхиального секрета для последующего микроскопического, цитологического и бактериологического исследования. Это особенно ценно, когда больные (особенно дети) по каким-либо причинам не могут самостоятельно сдать мокроту на анализ. Инструментальные и лабораторные исследования позволяют отличить гнойный бронхит от вторичного бронхита при БЭБ, туберкулеза, эндобронхиального рака, пневмонии.
Лечение
В остром периоде необходимо соблюдать постельный режим, исключить курение и другие раздражающие бронхи факторы. Госпитализация целесообразна при выраженной интоксикации и дыхательной недостаточности, особенно у пациентов пожилого возраста.
Основным методом терапии гнойного бронхита является эмпирическая антибиотикотерапия препаратами группы аминопенициллинов (ампициллин, амоксициллин), комбинированными препаратами амоксициллина с клавулановой кислотой и ампициллина с сульбактамом, макролидами (азитромицин, кларитромицин), фторхинолонами (спарфлоксацин, левофлоксацин), цефалоспоринами III поколения (цефотаксим, цефепим). Эти препараты обладают активностью в отношении наиболее распространенных возбудителей гнойного бронхита (S. Pneumoniae, Н. Influenzae, М. Catarrhalis) и способностью создавать высокую концентрацию действующего вещества в бронхиальном секрете.
С целью повышения гидратации мокроты и улучшения ее эвакуации из бронхиального дерева назначаются муколитики и отхаркивающие средства (ацетилцистеин, амброксол, бромгексин и тд ), лекарственные ингаляции. Скорейшей ликвидации гнойного процесса в бронхах способствует проведение санационных бронхоскопий с бронхоальвеолярным лаважем, местным введением противомикробных и секретолитических препаратов.
Патогенетическое лечение сочетают с применением биостимуляторов и поливитаминов, ЛФК и дыхательной гимнастикой. После стихания острых проявлений гнойного бронхита добавляется массаж грудной клетки, физические методы терапии (индуктотермия, микроволновая терапия, электрофорез). При тяжелых формах гнойного бронхита может быть востребована экстракорпоральная гемокоррекция (УФО крови, гемосорбция, плазмаферез).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: J42
МКБ-10 / J00-J99 КЛАСС X Болезни органов дыхания / J40-J47 Хронические болезни нижних дыхательных путей
Определение и общие сведения[править]
Хронический бронхит — хроническое воспалительное заболевание бронхов, обусловленное длительным раздражением воздухоносных путей летучими поллютантами бытового и производственного характера и/или инфекционным повреждением, характеризующееся перестройкой эпителиальных структур слизистой оболочки, гиперсекрецией слизи и нарушением очистительной функции бронхов.
Эпидемиология
Распространенность хронического бронхита составляет 7-10% общего числа обследованного населения. Доля хронического бронхита в структуре болезней дыхания нетуберкулезной этиологии составляет от 30 до 60%. В последние годы отмечают рост частоты хронического бронхита. Болезнь поражает наиболее трудоспособную часть населения в возрасте 20-40 лет.
Классификация
В настоящее время принято выделять три формы бронхита: острый, рецидивирующий, хронический. Выделяют простой, гнойный и обструктивный хронический бронхит (ХОБ). Сочетание ХОБ с эмфиземой легких носит название «хроническая обструктивная болезнь легких». Выделяют IV степени тяжести хронической обструктивной болезни легких: легкую, среднюю, тяжелую и очень тяжелую. В течение заболевания можно выделить стадии обострения и ремиссии.
Этиология и патогенез[править]
Наиболее частая причина хронического бронхита — вирусы, реже бактерии. Среди бактерий наибольшее значение имеют S. pneumoniae, B. catarrhalis, H. Influenzae. Возросла роль хламидий и микоплазм (от 25 до 40%). Раздражающее действие на слизистую оболочку бронхов оказывают аэрополлютанты и неиндифферентная пыль (свободные радикалы табачного дыма, пары формальдегида, бензопирена, винилхлорида; озона, оксидов серы, азота, органических соединений). Хронические инфекции ЛОР-органов и частые ОРВИ также способствуют развитию заболевания.
Клинические проявления[править]
При хроническом простом (необструктивном) бронхите в фазе ремиссии пациенты жалоб не предъявляют. При физикальном обследовании отклонений от нормы не обнаруживают. Обострение заболевания, как правило, возникает ранней весной и поздней осенью. Период обострения сопровождается кашлем с выделением мокроты, возможно возникновение затрудненного дыхания. Самочувствие больных определяется соотношением двух основных синдромов — кашлевого и интоксикационного (повышение температуры тела, головная боль, слабость, потливость и т.д.). Основными признаками ХОБ считают кашель с выделением мокроты и одышка, сопровождаемая сухими дискантовыми хрипами, которые могут быть слышны на расстоянии.
Присоединение инфекции усугубляет все признаки заболевания. Мокрота становится гнойной, появляются признаки интоксикации. Обострения также могут быть связаны с неадекватной физической нагрузкой или повышенным воздействием экзогенных факторов. По мере прогрессирования ХОБ промежутки между обострениями становятся короче.
Хронический бронхит неуточненный: Диагностика[править]
Анамнез
При сборе анамнеза следует обратить внимание на контакты с инфекционными больными, частые простудные заболевания, присутствие факторов риска, таких как курение, проживание в неблагоприятной экологической обстановке, профессиональные вредности, наличие хронических болезней легких у родственников обследуемого. Важным прогностическим фактором считают необъяснимое снижение массы тела, чувство дискомфорта в грудной клетке.
Физикальное обследование
При осмотре больного ХОБ выявляют признаки гиперинфляции легких: бочкообразную грудную клетку, горизонтальное направление ребер, втяжение нижних ребер при вдохе, участие в дыхании вспомогательных мышц. При физикальном обследовании больных в период ремиссии не отмечают отклонений от нормы. У больных острым бронхитом и при обострении хронического определяют покраснение слизистой оболочки глотки, шейную лимфаденопатию, выделения из носа, увеличение миндалин, болезненность синусов при пальпации, повышение температуры тела. Перкуторные данные в начале заболевания часто не изменены. При развитии эмфиземы определяют коробочный перкуторный звук, снижение подвижности нижних краев легких, уменьшение сердечной тупости. Участки с коробочным перкуторным звуком нередко чередуются с участками притупления. При аускультации в период ремиссии дыхание везикулярное или ослаблено при наличии эмфиземы легких, на отдельных участках может быть жестким, с небольшим количеством хрипов. В периоде обострения выслушиваются сухие или влажные хрипы. При бронхоспазме на фоне удлиненного выдоха слышны сухие свистящие хрипы, количество которых увеличивается при форсированном дыхании.
Лабораторные исследования
В клиническом анализе крови изменения могут отсутствовать. Повышение Hb и Ht свидетельствуют о гипоксемии. Умеренный лейкоцитоз и повышение СОЭ — аргументы в пользу инфекционной причины обострения ХОБ. Низкий уровень альбумина при биохимическом исследовании крови отражает пониженный питательный статус и является фактором неблагоприятного прогноза у больных ХОБ. При исследовании мокроты для определения групповой принадлежности возбудителя производят микроскопию с окраской по Граму. Для подбора рациональной антибиотикотерапии культуру исследуют на чувствительность к антибиотикам.
Инструментальные исследования
Спирометрия с проведением бронходилатационного теста позволяет выявить бронхообструктивный синдром и его обратимость. Снижение ОФВ менее 80% от нормальных значений, а отношение ОФВ кжизненной емкости легких менее 70% — признаки бронхиальной обструкции. Прирост ОФВ ≥15% от нормы свидетельствует об обратимости бронхиальной обструкции, более характерной для бронхиальной астмы, хотя и не исключает диагноз ХОБ.
Дифференциальный диагноз[править]
Дифференциальную диагностику проводят с бронхиальной астмой, туберкулезом, пневмонией, саркоидозом, фиброзирующим альвеолитом, коклюшем, профессиональными заболеваниями (например, с асбестозом).
Хронический бронхит неуточненный: Лечение[править]
Лечение включает борьбу с инфекционным агентом, восстановление дренажных функций бронхов, симптоматические и общеукрепляющие средства.
• Антибактериальную терапию проводят с учётом чувствительности выделенной микрофлоры. Пневмококк сохраняет чувствительность к препаратам пенициллинового ряда; цефалоспоринам и макролидам. Гемофильная палочка чувствительна к полусинтетическим пенициллинам (ампициллин, амоксициллин), защищённым пенициллинам (амоксициллин+клавулановая кислота); цефалоспоринам II-III поколения (цефотаксим, цефоперазон, цефуроксим), некоторым макролидам (азитромицин); Moraxella — к аминогликозидам, макролидам, рифампицину и хлорамфениколу. Оптимальный способ введения — эндобронхиальный, при котором после промывания бронхов и аспирации патологического содержимого антибиотик вводят через катетер непосредственно к месту воспаления (лечебная бронхоскопия). Эту процедуру проводят маленьким детям под наркозом, а детям старше 8-10 лет — под местной анестезией. Обычно для ликвидации активного гнойного эндобронхита достаточно 3-5 бронхоскопий. При высокой степени активности и большой распространённости эндобронхита применяют сочетанный путь введения антибиотика: одновременно эндобронхиально и парентерально (внутримышечно).
• Улучшение дренажной функции бронхов — неотъемлемая часть лечения в период обострения хронической пневмонии. При этом используют отхаркивающие и разжижающие мокроту лекарственные препараты; массаж, вибромассаж; постуральный дренаж (положение больного с опущенным головным концом кровати, обеспечивающее наилучший отток секрета из наиболее часто поражаемых сегментов, для дренирования других сегментов используют несколько различных положений); бронхоскопические санации.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Беременность и роды при экстрагенитальных заболеваниях [Электронный ресурс] / С. В. Апресян; под ред. В. Е. Радзинского. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2015. — (Серия «Библиотека врача-специалиста»). — https://www.rosmedlib.ru/book/ISBN9785970432389.html
Детские болезни [Электронный ресурс] : учебник / Под ред. А.А. Баранова. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2009. — https://www.rosmedlib.ru/book/ISBN9785970411162.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Азитромицин
- Аклидиния бромид
- Амброксол
- Гемифлоксацин
- Джозамицин
- Диметилоксобутилфосфонилдиметилат
- Доксициклин
- Карбоцистеин
- Кларитромицин
- Ломефлоксацин
- Меглюмина акридонацетат
- Мидекамицин
- Олодатерол
- Пиперациллин/тазобактам
- Преноксдиазин
- Рокситромицин
- Сальбутамол
- Спирамицин
- Терпингидрат
- Тиамфеникола глицинат ацетилцистеинат
- Тиотропия бромид
- Триамцинолон
- Фенспирид
- Флутиказон
- Формотерол
- Химотрипсин
- Цефазолин
- Цефдиторен
- Цефепим
- Цефиксим
- Цефотаксим
- Цефтибутен
- Цефтриаксон
- Цефуроксим
- Ципрофлоксацин
Источник

Редактор
Мария Богатырева
Врач высшей категории, преподаватель
Под бронхитом понимают воспаление одной или нескольких оболочек бронхиального дерева. Если воспалительный процесс локализован в слизистой (внутренней) оболочке стенки бронхов, диагностируют эндобронхит.
Заболевание может носить острый и хронический характер. Острый бронхит представлен в Международном классификаторе болезней 10-го пересмотра (МКБ-10) под кодом J20, хроническая форма описана в рубрике J40.
Согласно МКБ-10
Согласно МКБ-10 бронхиты подразделяют на:
- Острый – воспаление верхних оболочек бронхиального древа с кашлем и отхождением мокроты.
- Хронический – прогрессирующее поражение бронхиального дерева с развитием патологии, сопровождающейся гиперсекрецией мокроты, нарушением очистительной и защитной функции бронхов. Сюда же можно отнести рецидивирующие бронхиты.
Также можно выделить затяжную форму бронхита, которая является удлиненной разновидностью острой формы. Длительное течение может быть обусловлено отсутствием лечения, неправильно подобранными лекарствами или низким иммунным статусом пациента.
Справка! Другой общепринятой методологии подразделения бронхитов на разновидности не существует.
В клинической практике используется классификация по следующим признакам:
- по глубине проникновения;
- этиологии (причинам);
- по глубине поражения оболочек;
- патогенезу (механизму развития);
- локализации пораженного очага;
- степени тяжести;
- развитию или отсутствию осложнений;
- наличию или отсутствию функциональных изменений;
- консистенции и характеру трахеобронхиального секрета (выделяемой мокроты).
По глубине проникновения
- Дистальные, сопровождающиеся изменениями в крупных и средних бронхах.
- Проксимальные, при которых поражены бронхиолы.
По этиологическому фактору
На основании причин, вызвавших болезнь, бронхиты разделяют на:
- инфекционные:
- вирусные,
- бактериальные (в том числе микоплазменные и хламидийные),
- грибковые,
- вызванные условно-патогенной микрофлорой,
- смешанные;
- неинфекционные:
- аллергические,
- эозинофильные,
- профессиональные (пылевые, токсические),
- с астматическим компонентом,
- бронхиты курильщика.
Провоцирующими факторами выступают:
- переохлаждение и внезапный перепад температур;
- вдыхание загазованных воздушных масс;
- злоупотребление спиртными напитками, курение;
- недостаточный кровоток в малом круге кровообращения при сердечно-сосудистых заболеваниях;
- хронические инфекционные заболевания верхних отделов респираторного тракта;
- воздействие аллергенов.
По глубине поражения
- Эндобронхит – поражение самых верхних слоев слизистой бронхов.
- Мезобронхит – воспалительным процессом охвачены верхние слои и часть мышечных тканей.
- Панбронхит – глубокое поражение оболочек бронхов.

По механизму развития
Согласно тому, где изначально стартовал воспалительный процесс, бронхиты бывают:
- первичными (очаг воспаления формируется и ограничивается только слизистой бронха);
- вторичными (первоначально инфекция поражает иные отделы респираторного тракта).
По локализации
В зависимости от расположения и объема очага воспаления подразделяют на следующие виды бронхита у взрослых:
- в зависимости от стороны воспаления бронхов (право- , лево- , двусторонний);
- очаговый (патологический процесс сосредоточен в отдельных долях и сегментах бронхов);
- диффузный (воспаление имеет разлитой характер и охватило большую площадь бронхов двух легких);
- трахеобронхит (воспалительный процесс охватывает бронхи и трахею);
- прикорневой (локализация у корней бронха).
По степени тяжести
Выделяют 3 степени тяжести течения заболевания на основании выраженности клинических симптомов. Разделение по данному критерию отлично для острой и хронической форм.
Тяжесть течения острой формы:
- эндобронхит 1 степени (легкий) – температура в пределах нормы или субфебрилитет, эпизоды умеренного кашля, секрет слизистый, самочувствие больного – легкое недомогание;
- эндобронхит 2 степени (умеренный) – субфебрилитет или фебрилитет, признаки интоксикационного синдрома, приступы кашля возникают часто, мокрота имеет слизисто-гнойную консистенцию, при физической нагрузке возникает одышка, явления астении;
- эндобронхит 3 степени (тяжелый) – фебрилитет, мучительные приступы кашля, одышка без физической нагрузки, возможен феномен обструкции (непроходимости), недостаток функции дыхания, астенический статус.
Тяжесть течения хронической формы:
- легкая – рецидивы возникают периодически, не чаще 1 раза в год, эпизод обострения не длительный, в период ремиссии симптомы отсутствуют или выражены минимально, кашель возникает крайне редко;
- средняя – рецидивы до 3 раз в год, длительность эпизода обострения больше 1 месяца, присутствует дыхательная недостаточность;
- тяжелая – частые рецидивы, длительное течение фазы обострения, выраженные нарушения функции дыхания, наличие осложнений.
По виду осложнения
По наличию или отсутствию функциональных изменений в слизистой бронхов выделяют бронхиты:
- необструктивный (нарушения отсутствуют);
- обструктивный (сужение просвета бронха).
По характеру секрета
Какой бывает бронхит у взрослых? На основании того, какая выделяется мокрота (секрет) разделяют виды:
- Катаральный (слизистый). Данный вид характеризует незначительная отечность, покраснение слизистой, непродуктивный кашель (или выделяется минимальный объем экссудата).
- Слизисто-гнойный. Сопровождается гиперпродукцией секрета и обильным выделением мокроты.
- Гнойный. Имеет признаки: значительная гиперемия и отечность слизистой, вероятно образование глубоких язвенных дефектов, обильное выделение секрета. Выраженная астения. Фебрильная температура тела.
- Гнилостный. Является результатом внедрения в очаг экссудативного воспаления представителей анаэробных микроорганизмов.
- Фибринозный. Отличается значительным образованием фибринозной ткани в бронхиальном дереве.
- Геморрагический. Характеризуется уменьшением свертываемости крови, образуются тромбы, развивается нагноение и ткани начинают разрушаться.
По изменению слизистой
В соответствии с тем, какие изменения произошли в оболочке стенки бронха, выделяют:
- Атрофический. Проявляется покраснением и истончением слизистой. Отчетливо наблюдается рисунок хрящей. При прогрессировании недуга возможно снижение кашлевого рефлекса и ухудшение эвакуации небольшого количества мокроты из дыхательных путей.
- Гипертрофический. Характеризуется утолщением слизистой. Хрящевая ткань почти не просматривается. Сужен бронхиальный просвет.
- Деформирующий (деструктивный). Описывается нарушением структуры стенки бронхов. Часто сопровождается нарушением вентиляции легких и наличием гнойной мокроты.
- Спастический. Проявляется спазмом мышц бронхов и набуханием слизистой, чаще вирусного происхождения.

Справочные материалы (скачать)
Выберите раздел с нужными материалами о бронхите:
- Клинические рекомендации, протоколы, методики, алгоритмы, стандарты, приказы МЗРФ, учебные пособия
- Свежие статьи и исследования из научно-практических журналов
- Истории болезней
Заключение
Бронхиты – распространенные воспалительные заболевания нижних дыхательных путей во всех возрастных категориях. Очаговое или диффузное воспаление бронхов в большинстве случаев обусловлено инфекционными агентами (вирусами и бактериями). Заболевание может протекать в разной степени тяжести и требовать использования различных групп препаратов. Своевременное комплексное лечение катарального бронхита и иных форм позволяет добиться полного выздоровления и предупреждает развитие осложнений.
Источник
