Код мкб болезнь реклингхаузена
Нейрофиброматоз I типа (болезнь Реклингхаузена)
Нейрофиброматоз I типа (НФ1; болезнь Реклингхаузена; код МКБ-10 Q85.0) — распространенное наследственное заболевание, главным признаком которого является развитие опухоли нервной оболочки — нейрофибромы. Помимо этого у пациентов наблюдаются пигментные аномалии (пятна на коже цвета “кофе с молоком”), глиомы низкой степени злокачественности, дисплазия скелета, узелки Лиша радужной оболочки глаза и другие клинические проявления. Развитие нейрофибромы обусловлено мутациями гена NF1, который отвечает за синтез белка нейрофибромина и является супрессором опухолевого роста. Развитие множественных злокачественных образований при НФ1 может привести к летальному исходу. Пик смертности приходится на средний возраст (до 40 лет). В целом скорость прогрессирования заболевания и тяжесть возникающих осложнений варьируют и зависят от конкретного случая. Медицинская помощь основана на консервативной терапии при болевом синдроме, при осложнениях прибегают к хирургическим методам. Проводится лучевая и химиотерапия.
Нейрофиброматоз I типа был впервые описан немецким врачом-патологоанатомом Фридрихом Даниелем фон Реклингха́узеном (Friedrich Daniel von Recklinghausen) в 1882 г [1, 2]. В 1956 г. врачи Кроу, Шулль и Нил (Crowe, Schull, & Neel) опубликовали эпохальную рукопись, в которой подробно описали многочисленные проявления заболевания [3]. В 1982 г. В. М. Рикарди (V. M. Riccardi) выделил 8 типов нейрофиброматоза, где I тип (болезнь Реклингхаузена) представляет собой классическую форму патологии [4].
В 1990 г. был открыт ген NF1, отвечающий за развитие нейрофиброматоза I типа [2, 4, 5]. В настоящее время пристальное внимание уделяется изучению его функций и роли в процессе развития опухоли, а также разработке лекарственных препаратов направленного действия [2].
Распространенность и тип наследования
Болезнь Реклингхаузена — наиболее распространенная форма нейрофиброматоза, на нее приходится 85 % всех известных случаев заболевания (отсюда название — классический нейрофиброматоз) [11]. В разных странах заболеваемость составляет в среднем 1 случай на 2500–7800 человек [8, 10, 11].
В России масштабные статистические исследования наследственных нейрокожных синдромов отсутствуют [10]. По данным медико-генетических исследований, прошедших с 1991 по 2007 гг. в Пермском крае, у 160 из 232 человек, состоявших на учете у нейрогенетика, был нейрофиброматоз I типа [11]. Анализ амбулаторных карт пациентов в Волгоградской области позволил выявить 31 больного (22 мужчины и 9 женщин). 16 % пациентов (5 человек) были младше 12 лет, 25,8 % (8 человек) — подростки 12–18 лет, 58,2 % (18 человек) — люди старше 18 лет [14].
По некоторым данным, распространенность заболевания зависит от возраста и составляет 14 % в возрасте до 10 лет, 44 % — от 10 до 19, 85 % — от 20 до 29, 94 % — старше 30 [13].
НФ1 является моногенным заболеванием и передается по наследству аутосомно-доминантным путем. Риск передачи патологического гена NF1 потомству равен 50 % при условии, что подобная мутация имеется у одного из родителей; если оба родителя являются носителями мутации, риск возрастает до 66,7 % [11].
Проявления НФ1 часто включают сколиоз, затрудненное обучение, нарушения зрения, эпилепсию. Клинические проявления зависят от расположения нейрофибром, которые часто поражают головной и спинной мозг, образуются на веках, конъюнктиве, в средостении, брюшной полости. Симптоматика включает судороги, нарушение функции черепных нервов и сегментов спинного мозга, паралич глазных мышц, птоз, сдавление органов средостения.
В 1987 г. были разработаны 7 главных диагностических критериев для определения НФ1, обнаружить заболевание позволяло наличие у пациента двух и более из них. Однако опубликованный в 2000 г. обзор 1990 случаев НФ1 показал, что у 46 % пациентов НФ1 возникает спорадически и такие критерии не позволяют поставить верный диагноз в возрасте до 1 года. В возрасте 8 лет НФ1 диагностируется уже у 97 % больных со спорадическими формами заболевания, а в возрасте 20 лет — практически у всех пациентов [2].
Первичную диагностику проводит ряд специалистов различного профиля со строгим взаимным контролем состояния больного. Как правило, это врачи общей практики (семейный врач, педиатр, терапевт), а также узкие специалисты (генетики, неврологи, офтальмологи, дерматологи, хирурги и нейрохирурги). В качестве дополнительных методов используется КТ и МРТ головного и спинного мозга (с интервалом 1–2 года и отслеживанием динамики), рентгенография клиновидных и длинных костей, биопсия нейрофибром, а также исследование органов зрения. Немаловажен и осмотр родственников потенциального больного. Если в семье есть один или несколько носителей генетической мутации с типичным клиническим проявлением болезни Реклингхаузена, то у родственников целесообразно проведение ДНК-диагностики с использованием тест-систем, а также пренатальное тестирование (маркеры в области 17q11.2) [2, 15].
У детей младше 6 лет в 95 % случаев верно поставить диагноз можно на основе детального осмотра кожи с выявлением специфических кожных маркеров НФ1 [12]. К 30 годам происходит медленный рост нейрофибром, особенно он заметен в пубертатный период у подростков и во время беременности у женщин. Затем происходит относительная стабилизация. Вероятность прогрессирования заболевания составляет от 3 до 20 % [13].
Для пациентов с НФ1 в большинстве случаев характерны когнитивные нарушения различной степени в сочетании со снижением коэффициента умственного развития (IQ), поэтому рекомендуется обучение таких детей и подростков в специальных школах и проведение соцреабилитации [15]. Для лечения когнитивных расстройств назначаются препараты, в основе действия которых лежит ингибирование p21RAS / митоген-активированной белковой киназы типа ловостатина [16].
При выраженном болевом синдроме специалисты прописывают медикаментозное лечение опиоидными и неопиодными анальгетиками, нейронтином или габапентином, нестероидными противовоспалительными средствами, топираматом, с осторожностью — трициклическими антидепрессантами [15]. При трансформации опухоли в злокачественную проводится хирургическая операция, также применяются лучевая и химиотерапия [1, 15, 16].
Нецелесообразной признана хирургическая операция с целью коррекции деформированного скелета: подобное вмешательство на позвоночнике, во-первых, представляет крайнюю сложность, во-вторых, мутационные изменения затрагивают ранние эмбриологические стадии, из-за чего патологические изменения не прекращаются и после операции [16].
Ген NF1 расположен на 17 хромосоме в локусе 17q11.2. Он охватывает 335 тысяч пар нуклеотидов ДНК и содержит 60 экзонов [6]. Ген кодирует белок нейрофибромин, который экспрессируется в различных типах клеток, в том числе нейронах, глиальных клетках, клетках Шванна, иммунных, эндотелиальных и клетках мозгового вещества надпочечников [2, 4, 6]. Белок выступает в качестве регулятора активности семейства белков-активаторов гуанозинтрифосфатазы (GTPase, GAP) и воздействует на сигналы, управляющие клеточной пролиферацией и дифференцировкой [4, 7].
В настоящее время имеются сведения о более чем 500 различных генных мутациях на хромосоме 17q11.2 у пациентов с болезнью Реклингхаузена, все они нарушают регулирующую роль гена NF1 в каскаде онкогенеза. Более 80 % составляют нонсенс-мутации, делеции, дупликации и инверсии, вставки со сдвигом “рамки считывания”, которые охватывают весь ген или его часть и приводят к синтезу нефункционирующего “усеченного” белка. Оставшиеся 20 % — группа мутаций, не затрагивающих “рамки считывания”: внутренние делеции и миссенс-мутации. Наиболее частые повреждения наблюдаются в экзонах 10а–10с.31 и 37 (6–30 % всех мутаций). В некоторых случаях одной из главных причин развития НФ1 становятся хромосомные перестройки, которые затронули критический хромосомный сегмент 17q11.2 [5, 9].
Частота возникновения мутаций NF1 достаточно высока. Мутации наследуются или возникают спонтанно, что связано с большим размером гена и его структурными особенностями [1].
- Шнайдер Н. А., Горелов А. И. Нейрофиброматоз первого типа (болезнь Реклингхаузена) //Сибирское медицинское обозрение. – 2007. – Т. 44. – №. 3
- Gutmann D. H. et al. Neurofibromatosis type 1 //Nature Reviews Disease Primers. – 2017. – Т. 3. – С. 17004
- Crowe FW, Schull WJ, Neel JV. A Clinical, Pathologicala and Genetic Study of Multiple Neurofibromatosis. Springfield, IL: Charles C Thomas; 1956.
- Boyd K. P, Korf B. R., Theos A. Neurofibromatosis type 1. J Am Acad Dermatol. 2009;61(1):1-14; quiz 15-6
- Шнайдер Н. А., Шаповалова Е. А. Нейрофиброматоз 1-го типа (болезнь Реклингхаузена) //Вопросы практической педиатрии. – 2011. – Т. 6. – №. 1. – С. 83-88
- Zhu Y., Parada L. F. Neurofibromin, a tumor suppressor in the nervous system // Exp. Cell Res. — 2001. — Vol. 264. — P. 19-28
- Cichowski K., Jacks T. NF1 tumor suppressor gene function: narrowing the GAP // Cell. — 2001. — Vol. 104. — P. 593-604.
- Васильев И. А. и др. Двухэтапное хирургическое лечение пациента с нейрофиброматозом I типа (клиническое наблюдение) // Современные проблемы науки и образования. – 2017. – №. 5. – С. 60
- Rutkowski J. L. et al. Genetic and cellular defects contributing to benign tumor formation in neurofibromatosis type 1 // Human molecular genetics. – 2000. – Т. 9. – №. 7. – С. 1059-1066
- Блохова Е. Э. и др. Эпидемиология нейрофиброматоза первого типа у детей Рязанской области // Редакционная коллегия: д. м. н. Дмитриев А. В., доценты кафедры к. м. н. Шатская Е. Е., Гудков Р. А. – 2018. – С. 19
- Пахомова Д. К. и др. Распространенность нейрофиброматоза 1 типа и значение мероприятий для его раннего выявления // International Scientific and Practical Conference World science. – ROST, 2017. – Т. 5. – №. 5. – С. 22-24
- Lammert M. et al. Prevalence of neurofibromatosis 1 in German children at elementary school enrollment // Archives of dermatology. – 2005. – Т. 141. – №. 1. – С. 71-74
- Еремина М. Г., Муратова Д. С., Утц С. Р. Пример альтернативного способа коммуникации пациента с нейрофиброматозом в социокультурной среде //Саратовский научно-медицинский журнал. – 2014. – Т. 10. – №. 3
- Лаврентьева Д. Ю., Иванова И. Н. Эпидемиология нейрофиброматоза Реклингхаузена в Волгоградской области // Актуальные проблемы экспериментальной и клинической медицины. – 2017. – С. 118
- Шнайдер Н. А. Нейрофиброматоз 1-го типа: этиопатогенез, клиника, диагностика, прогноз //Международный неврологический журнал. – 2007. – №. 5. – С. 162-167
- Скварская Е. А. Нейрофиброматоз: этиология, патогенез, лечение // Международный журнал педиатрии, акушерства и гинекологии. – 2014. – Т. 5. – №. 2. – С. 56-63
Источник
Общие сведения
Нейрофиброматоз — это группа наследственных относительно редких заболеваний, проявляющихся множеством симптомов и фенотипической вариабельностью. Наиболее часто нейрофиброматоз (НФ) проявляется характерными патологическими изменениями — развитием опухолей преимущественно эктодермального происхождения с поражением кожного покрова, центральной нервной системы, наличием специфических пигментных пятен на коже по цвету «кофе с молоком», аномалиями развития костного скелета и рядом других проявлений.
Код нейрофиброматоз по мкб-10: Q85.0 (нейрофиброматоз незлокачественный). Нейрофиброматоз относится к наиболее распространенной форме наследственной моногенной патологии, частота встречаемости которого варьирует в пределах 1:2000 — 1:40000. Характерен аутосомно-доминантный тип наследования заболевания с частотой проявления (пенетрантностью) приближающейся к 100%. Различий в частоте поражения по половому признаку не выявлено.
В целом по клинико-морфологическим проявлениям выделено и описано восемь типов нейрофиброматоза, наиболее значимыми из которых являются:
- Нейрофиброматоз первого типа (НФ 1). Около 90% всех нейрофиброматозов приходится на тип НФ1, который и является наиболее распространённым среди заболеваний этой группы.
- Нейрофиброматоз второго типа (НФ 2). Встречается значительно реже (1:40000), но имеет более агрессивное течение, чем НФ1.
Некоторые авторы считают, что из восьми форм нейрофиброматоза все, кроме НФ2 считаются абортивными и не должны выделяться в качестве самостоятельных нозологических форм.
Нейрофиброматоз 1 типа (синоним «болезнь Реклингаузена»)
Частота встречаемости у новорожденных составляет 1:4000, в русской популяции — 1,28:10 000. Более характерна передача по отцовской линии, чем по материнской. В более половине случаев проявления заболевания минимальны, часто встречаются неполные и моносимптомные формы. Около 80% случаев нейрофиброматоза спорадические и являются результатом новых мутаций. В связи с присущей гену NF1 высокой частоты мутаций, определяющих клиническое развитие нейрофиброматоза, предполагается или чрезвычайно высокая его мутабельность или наличие мутаций в нескольких локусах гена.
Для нейрофиброматоза I типа характерен выраженный полиморфизм клинических проявлений, прогрессирующее течение и частое вовлечение в процесс различных органов и систем с развитием тяжелых осложнений, нередко приводящих к летальному исходу. Болезнь Реклингхаузена (нейрофиброматоз) имеет четко прослеживающуюся тенденцию к медленному прогрессированию. Существует два периода резкого увеличения активности патологического процесса: первый от 5 и до 10 и второй от 35 до 50 лет. При этом, второй период активности в подавляющем числе случаев (около 75%) обусловлен малигнизацией опухолевых новообразований. К провоцирующим факторам, способствующим росту нейрофибром, относятся состояния и возрастные изменения, сопровождающиеся гормональной перестройкой организма: беременность, период полового созревания.
Особенность заболевания является специфическая последовательность манифестации симптоматики нейрофиброматоза 1-го типа в зависимости от возраста пациента, что и обуславливает трудности в его диагностике у детей раннего возраста. Так, нейрофиброматоз у детей первых лет жизни/с рождения может присутствовать только в виде некоторых признаков заболевания, чаще — это крупные пигментные пятна или скелетные дисплазии и плексиформные нейрофибромы, а другие характерные симптомы могут манифестировать значительно позже (к 5-15 годам). А если учесть, что степень их выраженности, течение и скорость прогрессирования патологического процесса варьируют в широких пределах становится понятными затруднения в постановке диагноза, что и способствует его поздней диагностике.
Нейрофиброматоз 2 типа
Нейрофиброматоз II типа встречается независимо от НФ-I типа; его проявления определяются локализацией основного патологического процесса и соответствует симптоматике поражения головного/спинного мозга. В спинном мозге чаще в процесс вовлекаются оболочки спинальных корешков шейного и поясничного отделов в виде Шванном (опухоль доброкачественная из шванновских клеток нервных оболочек), конский хвост (задние корешки); при локализации в головном мозге в процесс могут вовлекаться черепно-мозговые нервы, продолговатый мозг и Варолиев мост. Реже в процесс вовлекаются периферические нервы с развитием эпендимом и менингиом.
Средний возраст манифестации признаков заболевания при НФ 2 составляет 20 лет, а на момент постановки диагноза – около 28 лет. Как правило, НФ 1 начинает проявляться в раннем детстве, преимущественно с кожных симптомов, в то время как НФ 2 проявляется в молодом возрасте, преимущественно с развития глухоты, обусловленной развитием вестибулярных шванном и других симптомов, вторичных относительно спинальных шванном и менингиом.
Патогенез
В основе патогенетических изменений нейрофиброматоза 1 типа лежит высокая частота спонтанных мутаций гена NF1 (17q11.2), кодирующего цитоплазматический белок-онкосупрессор нейрофибромин, который вырабатывается в нервных и специализированных клетках нейроглии. Нейрофибромин содержит в своем составе особый домен, который и реализует супрессорный эффект относительно пролиферации клеток преимущественно нейроэктодермального происхождения за счет инактивации адаптерного белка Ras, который является ингибитором структуры митогенных сигнальных путей. При такого рода генетическом дефекте в хромосомах 17q происходит нарушение динамического равновесия регуляции роста и его смещение в сторону пролиферации и образования доброкачественного опухолевого роста.
Описано более 500 видов мутаций в гене на хромосоме 17q, которые и препятствуют осуществлению регулирующей функции гена NF1 в онкогенезе. Механизм развития клинических проявлений до настоящего времени точно неизвестен. Принято считать, что в основе патологии лежит развитие из нервных оболочек различных опухолей (невриномы, нейрофибромы). Примерно половина случаев являются следствием новых мутаций.
Генетический дефект при нейрофиброматозе 2 типа располагается в 22 хромосоме (22q12) и непосредственно кодирует процесс синтеза белка Мерлина, также являющегося супрессором опухолевого роста. Наибольшее значение он имеет в регулировании пролиферации (размножения) клеток нейроэктодермального происхождения. При мутации синтеза Мерлина в одной хромосоме не проявляется на клеточном уровне, а при симметричной мутации (повреждении) аллельного гена в клетке прекращается синтез Мерлина и соответственно, присущее здоровому организму равновесие в регуляции роста смещается (дрейфует) в сторону пролиферации с развитием процесса доброкачественного опухолевого роста.
Классификация
В основе классификации нейрофиброматоза лежат клинико-морфологические особенности заболевания в соответствии с чем выделяют:
- Периферический нейрофиброматоз (1 тип)— в клинической картине доминируют поражение периферических нервов и кожных покровов.
- Центральный нейрофиброматоз (2 тип) — в патологический процесс вовлекаются преимущественно черепные нервы и спинальные корешки.
Причины
Этиологическим фактором нейрофиброматоза 1 типа являются множественные мутации одного из самых протяженных и сложно организованных генов NF1 (17q11.2), являющихся следствием инактивации преимущественно отцовской аллели. Причиной нейрофиброматоза 2 типа является генетический дефект в 22 хромосоме (22q12).
Симптомы
Нейрофиброматоз Реклингхаузена начинает проявляться в большинстве случаев множественными нейрофибромами, с локализацией по ходу периферических нервов, в виде округлых болезненных узелков, расположенных в толще кожи, различающиеся по своим размерам. Нейрофибромы представлены в виде узелков на/в толще кожи нормальной или синюшно-красной окраски и мягко эластической консистенции.
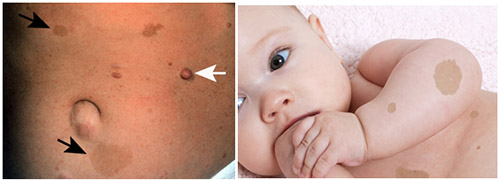
Характерным признаком, начиная с периода новорожденности/первых лет жизни детей является появление на коже мелких «кофейных пятен», напоминающих веснушки с четкими границами и ровными краями с преимущественной их локализацией на участках тела со складками (в паховой области, подмышечных впадинах, на животе). По мере взросления ребенка наблюдается тенденция к увеличению их численности (от единичных пятен до нескольких сотен) и размеров (от точечных до 2-5 сантиметров в диаметре), они также могут приобретать темную окраску. Следует учитывать, что к диагностически значимым пятнам относятся у детей до пубертата — диаметром более 5 мм и после полового созревания — 15 мм и более. Нейрофиброматоз (фото начальной стадии) приведены ниже.
Мягкие кожные опухоли, как правило, у детей отсутствуют, особенно первых лет жизни и возникают к 10-15 годам. При этом, их количество особенно возрастает в пубертатном периоде. При пальпации они безболезненны, однако при вовлечении в патологический процесс периферических нервов, могут возникают боли, гипестезии. На коже могут присутствовать и другие изменения: участки депигментации, сосудистые пятна, очаговое поседение волос, гипертрихоз. Возможно развитие нейрофибром. Плексиформная нейрофиброма может образовывать гигантские опухоли, состоящие из кожных и подкожных элементов.
Некоторые авторы (В.В. Мордовцева) выделяет четыре варианта клинического течения нейрофиброматоза I типа:
- с наличием незначительных пигментных пятен типа веснушек в сочетании с крупными «кофейными» пятнами при отсутствии нейрофибром или с наличием единичных опухолей;
- с наличием преимущественно крупных пигментных кофейных пятен на коже и небольшим количеством нейрофибром;
- с преобладанием нейрофибром и незначительным количеством пигментных пятен (по типу веснушек/крупных);
- смешанный тип.
Факультативные симптомы нейрофиброматоза проявляются изменениями в костной системе в виде различных деформаций позвоночного столба — сколиозы, лордосколиозы, кифосколиозы, псевдоартрозы, утончение/искривление длинных трубчатых костей, патологических переломов. Нередко развиваются лицевые дисморфии: аномалии глазных щелей, глазной гипертелоризм, деформация ушных раковин, неправильная форма черепа и др. Для пациентов с НФ-I характерны макроцефалия, низкий рост, дисплазия клиновидной кости и затылочной части черепа.
Характерными поражениями нервной системы являются судорожный и гипертензионно-гидроцефальный синдромы, опухоли ЦНС (эпендимома, астроцитома, глиома зрительного нерва/ствола мозга), эпилепсия, что появляется соответствующей симптоматикой. Так, глиома зрительного нерва проявляется нарушением зрения.
Для NF1 характерны дополнительные проявления в виде когнитивных расстройств от легких до выраженных, часто в сочетании с умеренным снижением IQ ребенка, затруднением в освоении чтения, письма, математики и нервно-психической неуравновешенностью; наличие эндокринных расстройств (полового созревания, феохромоцитома, нарушение роста и др.). Со стороны сосудов у пациентов часто регистрируется стеноз почечных артерий с повышением АД, окклюзия артерий, болезнь Мойа-Мойа.
Клиническая манифестация заболевания НФ2 включает развитие двусторонних вестибулярных шванном или шванном других черепных периферических и спинальных нервов при минимальных экстраневральных и кожных симптомах. Двусторонняя шваннома (невринома) слухового нерва относится к основным признакам, который встречается практически в 90% случаев, редко обнаруживается у детей, развиваются преимущественно в позднем подростковом/раннем взрослом возрасте. НФ-II.
Значительно реже (около 10%) случаев встречаются различного рода менингиомы (спинальные, интракраниальные, менингиомы зрительных нервов), глиомы и эпиндимомы. Первым симптомом часто является снижение/потеря слуха, появление в ушах шума, который может сопровождаться атаксией и головокружением. Пятна на коже цвета «кофе с молоком» в большинстве случаев отсутствуют или присутствуют в небольшом количестве. У 50-70% больных нейрофиброматозом 2 типа диагностируются зрительные нарушения (гемартромы, катаракты, ретинобластомы, менингиомы зрительных нервов).
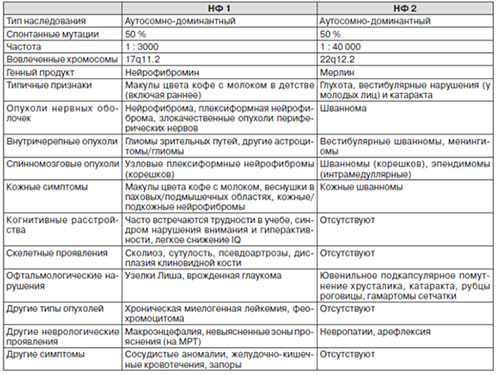
Ниже в таблице приведены характерные проявления нейрофиброматоза 1 и 2 типа.
Анализы и диагностика
Диагноз нейрофиброматоза 1 типа ставится на основе абсолютных и относительных клинических признаков и данных инструментальных методов диагностики:
- КТ/МРТ позвоночника, головного мозга, внутренних органов.
- Рентгенография позвоночника.
- Электрокохлеография.
- Офтальмоскопия.
- Импедансометрия.
- Генетическое обследование и проведение генеалогического анализа.
Лечение
Патогенетическое лечение нейрофиброматоза до настоящего времени не разработано. В большинстве случаев проводится симптоматическая терапия, что и подтверждает специализированный форум. Так, при выраженном болевом синдроме показаны НПВС (Диклофенак, Мелоксикам, Ибупрофен, Нимесулид, Напроксен, Кетопрофен, Пироксикам), неопиодные (Парацетамол, Анальгин, Бутадион, Аспирин и др.) и опиоидные анальгетики (Трамадол, Фентанил, Налбуфин, Тримеперидин), трициклические антидепрессанты (с осторожностью из-за высокого риска судорожного синдрома), Нейронтин (Габапентин), Топирамат. Консервативная терапия предусматривает курсовое назначение препаратов, влияющие на:
- дегрануляцию тканевых базофилов (назначается Кетотифен);
- пролиферацию клеточных элементов (назначаются ретиноиды — Ацитретин, Этретинат, Бексаротен, Тазаротен);
- снижение во внеклеточном матриксе количества гликозаминогликанов (Гиалуронидаза).
Согласно последним рекомендациям, лечение нейрофиброматоза может проводиться с использованием новых перспективных препаратов для таргетной (нацеленной) терапии, воздействующие на определенное звено в патогенетической цепи нейрофиброматоза. Для таргетной терапии используются два вида молекул: мелкие молекулы и моноклональные антитела. К таким препаратам относятся Бевацизумаб (Авастин), Эрлотиниб, Иматиниб, Салиразиб, Лапатиниб (Тайверб).
В случаях малигнизации опухолей проводится химиотерапия и лучевая терапия. При когнитивных нарушениях и плохой обучаемости детей рекомендуется проводить учебный процесс в спецшколах, а также проведение социальной реабилитации взрослых пациентов.
Доктора
Лекарства
- Кетотифен, Этретинат, Тазаротен, Ацитретин, Гиалуронидаза, Диклофенак, Мелоксикам, Ибупрофен, Нимесулид, Напроксен, Кетопрофен, Пироксикам.
- Парацетамол, Анальгин, Бутадион, Аспирин, Трамадол, Фентанил, Налбуфин, Тримеперидин, Нейронтин (Габапентин), Топирамат, Бевацизумаб (Авастин).
- Эрлотиниб, Иматиниб, Салиразиб, Лапатиниб (Тайверб).
Процедуры и операции
При наличии сколиоза и костных деформаций показаны операции ортопедические. При наличии болезненных липом, нейрофибром, папиллом больших размеров или при локализации опухолей в областях частой/постоянной травматизации или являющихся выраженным косметическим дефектом проводятся хирургические операции.
Симптомы нейрофиброматоза у детей
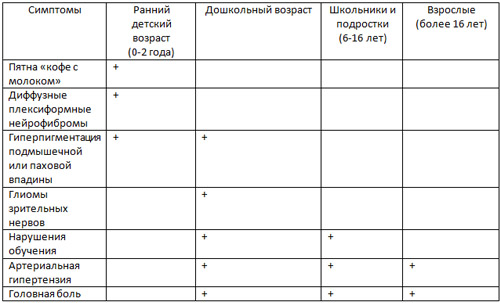
Симптоматика нейрофиброматоза 1 типа у детей аналогична, однако манифестация характерных признаков тесно привязана к возрасту ребенка. Ниже приведена таблица характерных признаков нейрофиброматоза I типа и осложнений у детей в различные возрастные периоды (Википедия).
Наиболее частым проявлением являются «кофейные пятна» на коже ребенка. Ниже приведено фото нейрофиброматоза у детей.

У детей NF1 может быть негрубо нарушена координация движений, снижен мышечный тонус. Также, многие дети имеют больший размер черепа чем у сверстников (превышение более 4 стандартных отклонений). Они могут также отставать в росте. Такие дети чаще малоинициативны и эмоционально ограничены по сравнению со здоровыми сверстниками. Почти 12% детей с NF1, имеют характерный фенотип: антимонголоидный размер глаз, гипертелоризм (увеличенное расстояние между парными органами, например, глазами), низко посаженные уши, стеноз легочной артерии, шейный птеригум. НФ-II у детей обнаруживается крайне редко.
Диета
Специально разработанной диеты при нейрофиброматозах нет.
Профилактика
В основе профилактических мероприятий проведение пренатальной диагностики №Б1, которая является обязательной в случаях наличия больных/бессимптомных/малосимптомных родителей — носителей патологического гена. При признаках роста, увеличения в размерах или изменения плотности и цвета нейрофибром необходима консультация онколога и постоянное наблюдение за больным.
Последствия и осложнения
Осложнения чрезвычайно разнообразны по своему характеру и включают:
- Малигнизацию (злокачественную трансформацию) опухолей.
- Снижение зрения/слепоту.
- Развитие феохромоцитомы.
- Эссенциальную артериальную гипертензию.
- Стеноз почечной артерии.
- Васкулиты/васкулопатии с поражением церебральных/коронных и артерий. Компрессионная невропатия.
- Деформаций позвоночного столба/грудной клетки — сколиозы, лордосколиозы, кифосколиозы, псевдоартрозы.
- Утончение/искривление длинных трубчатых костей, патологические переломы.
- Косметические дефекты.
- Когнитивные нарушения (синдром дефицита внимания).
Прогноз
Прогноз в каждом конкретном случае индивидуальный и во многом определяется тяжестью проявлений заболевания и темпами его прогрессирования. Продолжительность жизни у пациентов с нейрофиброматозом аналогична средней в популяции или уменьшена в среднем на 15% при развитии тяжелых осложнений или малигнизации опухолей. При получении соответствующего уровня образования пациенты при рациональном трудоустройстве могут вести нормальную жизнь. У некоторых больных из-за грубого косметического дефекта развивается депрессивный синдром.
Список источников
- Сергеев А. С. Частота мутаций нейрофиброматоза // Автореферат дисс. канд. биол. наук. М., 1973 (АМН СССР, Ин-т медицинской генетики).
- Шнайдер Н. А. Нейрофиброматоз первого типа: болезнь Реклинхаузена /Н. А. Шнайдер, А. И. Горелов //Сибирское медицинское обозрение. — 2007. — №3 (44). — С. 91-95.
- Козлов А. В. Нейрофиброматоз 2 (НФ2) // Хирургия опухолей основания черепа / Под редакцией А. Н. Коновалова. — М.: ОАО «Можайский полиграфический комбинат», 2004. — С. 169—170. — 372 с
- Уфимцева М.А., Бочкарев Ю.М., Гальперин А.М., Головырина И.Л., Гурковская Е.П. КОЖНЫЕ ПРОЯВЛЕНИЯ БОЛЕЗНИ РЕКЛИНГАУЗЕНА // Современные проблемы науки и образования. – 2016. – № 6.
- Попова А. А Клинико-диагностические аспекты нейрофиброматоза // Университетская медицина Урала – 2016 — №2.
Источник
