Код мкб 10 субатрофия
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
Названия
Название: Атрофия глазного яблока.

Атрофия глазного яблока
Описание
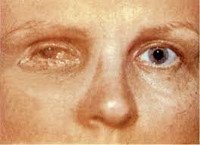
Атрофия глазного яблока. Это состояние, при котором происходит деформация и уменьшение размеров глазного яблока со значительным снижением зрительных функций. Основными причинами развития атрофии глаза являются тяжёлые травмы органа зрения, длительные воспаления, отслойка сетчатки. Симптоматически атрофия глазного яблока проявляется отсутствием зрения, уменьшением глаза в размерах. Для диагностики используют как основные методики — УЗИ глаза, офтальмоскопия, биомикроскопия, тонометрия, так и дополнительные — рентгенография, КТ или МРТ орбит, электроретинография. Лечения уже возникшей атрофии не существует; превентивные (хирургические и медикаментозные) меры направлены на сохранение глаза, как органа.
Дополнительные факты
Атрофия глазного яблока – это патологическое состояние, возникающее как осложнение тяжёлых травм или воспалений, при котором глазное яблоко уменьшается в размерах и полностью теряет свои функции. В связи с постоянным ростом бытового и криминального травматизма органа зрения увеличивается и количество случаев утраты трудоспособности в результате развития атрофии глазного яблока. Гипотония глаза, возникающая вследствие повреждений, является основным механизмом развития атрофии и встречается в 25% случаев при проникающих ранениях и в половине случаев после контузии глаза. Кроме того, атрофия глазного яблока является одной из ведущих причин удаления (энуклеации) глаза. Чаще патология развивается у мужчин, преимущественно трудоспособного возраста.
Атрофия глазного яблока
Причины
Наиболее частыми причинами развития атрофии глазного яблока являются травмы глаза с повреждением его оболочек, тяжёлый воспалительный процесс (увеит, нейроретинит), тотальная отслойка сетчатки.
В основе патогенетического механизма атрофии глаза при увеите или отслойке сетчатки лежит развитие гипотонического синдрома. Происходит нарушение работы цилиарной мышцы, снижение секреторной способности, усиление увеосклерального оттока. Выраженное и стойкое угнетение секреции водянистой влаги способствует расширению сосудов сетчатки, повышению проницаемости капилляров и выходу жидкости из сосудистого русла — всё это приводит к нарушению нормальной трофики тканей. В результате нарушения питания структур глаза наступают выраженные дегенеративные изменения в сетчатке, диске зрительного нерва, роговице. Глазное яблоко постепенно уменьшается в размерах, зрение пропадает, развивается атрофия глазного яблока.
Травмы глаза делятся на производственные, бытовые, сельскохозяйственные, детские и полученные в боевых условиях. Производственные травмы органа зрения часто встречаются в горнодобывающей и химической отрасли. Характеризуются тяжёлым течением с частым последующим развитием атрофии глазного яблока. В сельском хозяйстве травмы органа зрения — это повреждения, нанесённые рогом или копытом домашних животных, орудием труда. Учитывая, что такой вид травм сочетается с инфицированием землей или удобрениями, неблагоприятные исходы возникают гораздо чаще, чем при других видах травм.
Бытовые травмы глаза связаны с несоблюдением техники безопасности при выполнении хозяйственных или домашних работ. Большую часть бытовых травм получают в состоянии алкогольного опьянения. Дети получают травму глаз чаще в школьном возрасте. Повреждающими факторами могут быть карандаши и лыжные палки, хоккейные клюшки, проволока Боевые травмы органа зрения имеют особо тяжёлый характер повреждений и практически всегда неблагоприятный исход. Несмотря на многообразие травм глаза и их причин, любая из них может привести к изменению офтальмотонуса, вторичным воспалительным и дегенеративным процессам с исходом в атрофию глазного яблока.
Симптомы
На основании размера переднезадней оси (ПЗО) и изменений в структурах глаза в офтальмологии выделяют следующие стадии атрофии глазного яблока:
• начальная стадия (ПЗО превышает 18 мм). Отмечаются дистрофические изменения в роговице, наличие травматической катаракты, незначительные помутнения в стекловидном теле, отслойка сетчатки в одном квадранте.
• развитая стадия (ПЗО меньше 17 мм). Происходит атрофия роговицы и радужки. В стекловидном теле образуются шварты, отслойка сетчатки распространяется на несколько квадрантов.
• далекозашедшая стадия (ПЗО меньше 15 мм). В этой стадии на роговице формируется бельмо; отслойка сетчатки во всех квадрантах.
При развитии атрофии острота зрения, как правило, сохраняется на уровне светоощущения, в конечных стадиях глаз полностью слепнет. Визуально отмечается уменьшение размера глаза по сравнению со здоровым, помутнение роговицы. Учитывая, что атрофия глазного яблока является финальной стадией травмы или воспаления, то и сопутствующие симптомы зависят от первоначального заболевания. При травмах отмечаются жалобы на сильную боль, чувство инородного тела, блефароспазм. При воспалительных заболеваниях может иметь место снижение зрения, светобоязнь, болевой синдром в области век. При отслойке сетчатки пациенты часто жалуются на фотопсии (вспышки в глазу), появление мушек либо резкое появление тёмной пелены перед глазами.
Диагностика
Основной метод диагностики патологии — УЗИ глазного яблока, которое проводит врач-офтальмолог. В процессе исследования определяется длина переднезадней оси, осматриваются изменения во внутренних структурах глаза. При всех патологиях, потенциально опасных в плане развития атрофии глазного яблока, проводят детальный опрос для уточнения момента возникновения жалоб. Выполняется офтальмоскопия (позволяет оценить степень и характер изменений стекловидного тела, иногда осмотреть сетчатку, обнаружить инородное тело); биомикроскопия глаза (выявляет локализацию травмы, изменения на роговице и радужке); тонометрия (ВГД в острых случаях определяется пальпаторно, в отдалённые сроки — инструментально).
Перечень других методов диагностики зависит от первичного заболевания. При травмах глазного яблока дополнительно проводится рентгенография (для определения локализация рентгенконтрастных инородных тел), КТ орбит (выявление металлических, стеклянных, пластмассовых инородных тел) и магнитно-резонансная томография (диагностика органических инородных тел, уточнение повреждения склеральной капсулы и мягких тканей, глазных мышц, зрительного нерва).
Важные сведения о состоянии сетчатки даёт электрофизиологическое исследование (электроретинография). Особенно информативным для прогноза зрительных функций является определение порога электрической чувствительности сетчатки и лабильности зрительного нерва. Если глазное дно не визуализируется, а порог электрического фосфена очень высок (превышает 600 мкА), то можно думать о тяжёлых и, возможно, необратимых изменениях во внутренних отделах сетчатки и неэффективности хирургического лечения.
Лечение
Лечения уже возникшей атрофии глазного яблока не существует. Важная задача врача-офтальмолога — не допустить прогрессирования заболеваний или травм глаза до атрофии.
Для этого применяют как консервативные, так и хирургические методики.
Консервативное лечение проводят при воспалительных заболеваниях глаз. Оно включает в себя противовоспалительную, антибактериальную, иммуносупрессивную терапию, применение цитостатиков. При травмах используют комплексный подход, который заключается в профилактике инфекционных и посттравматических осложнений (антибактериальная терапия препаратами широкого спектра действия, противошоковая терапия, профилактика столбняка), а также проведении первичной (ПХО), а затем и вторичной хирургической (ВХО) обработки раны глаза. При ПХО путем ревизии всех квадрантов глазного яблока определяется протяжённость раны. ВХО проводят через 2 недели. Основная цель вторичной обработки – улучшить остроту зрения. Для этого осуществляют удаление образовавшейся катаракты и гемофтальма (крови в стекловидном теле).
При отслойках сетчатки используют различные хирургические методы лечения, направленные на сближение слоёв сетчатки, восстановление её целостности. Удаление (энуклеацию) глазного яблока проводят только при очень тяжёлых повреждениях и при отсутствии перспективы восстановления зрения.
Профилактика
На профилактику развития атрофии глазного яблока направлены мероприятия по снижению травматизма органа зрения у детей и взрослых. Так, для снижения травматизма на производстве необходима автоматизация технических процессов с ограничением ручного труда, обеспечение качественной системы освещения и вентиляции в цехах, регулярная проверка знаний техники безопасности у рабочих. В быту необходимо соблюдение всех требований безопасности при работе с электроинструментами, острыми ножами. Для предотвращения детских травм необходим контроль со стороны взрослых и на улице, и дома. Требуется проведение санпросвет работы врачами-офтальмологами в виде лекций, где взрослым доступно объясняются самые частые причины травм у детей и меры их предупреждения.
К вторичной профилактике атрофии глазного яблока относится оказание своевременной офтальмологической помощи, выявление воспалительных изменений или признаков отслойки сетчатки в глазном яблоке на ранних стадиях и назначение полноценного грамотного лечения.
Источник
Рубрика МКБ-10: H44.5
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H43-H45 Болезни стекловидного тела и глазного яблока / H44 Болезни глазного яблока
Определение и общие сведения[править]
Посттравматическая субатрофия — это осложнение посттравматического периода, имеющее определенную клиническую картину, закономерную динамику и исход при отсутствии лечения в виде функциональной, а затем анатомической гибели глаза.
Патогенез
Для определения закономерностей течения раневого процесса, оценки его прогноза и исхода, выявления критериев, обусловливающих развитие посттравматической субатрофии, необходимо использование высокоинформативных диагностических методик обследования больных. Помимо традиционных методов, в зависимости от показаний, применяются тонография, ультразвуковая диагностика, ренгенография и компьютерная томография, электрофизиологические, иммунологические, ангиографические, морфологические и другие исследования.
При удалении глаз с посттравматической субатрофией на большом клиническом материале морфологически выявлены основные механизмы, предопределяющие исход раневого процесса, которые и являются ведущими патогенетическими звеньями этого осложнения:
— тяжесть травмы, сопровождающаяся разрушением структур глаза и их некротическими изменениями;
— отслойка внутренних оболочек;
— кровоизлияния в стекловидное тело и под оболочки глазного яблока;
— вялотекущий или рецидивирующий увеит в посттравматическом периоде на аутоиммунной основе;
— склеротические процессы, швартообразование;
— фибротизация в результате организации гемофтальма;
— формирование конгломератов вокруг инородных тел.
Этиология и патогенез[править]
Клинические проявления[править]
Быстро прогрессирующая форма течения посттравматической субатрофии глаза характеризуется неутихающими явлениями травматического увеита, уменьшением размеров глазного яблока в течение первых трех месяцев. При ультразвуковом исследовании выявляется грубая патология в стекловидном теле, тотальная отслойка сетчатки. Передне-задняя ось глаза за короткий промежуток времени уменьшается до 13-15 мм. Имеется стойкая гипотония. Данная форма преобладает у больных с последствиями обширных корнеосклеральных ранений, повреждений заднего полюса глаза. Прогноз неблагоприятный.
Медленно прогрессирующая форма течения субатрофии характеризуется нечастыми (1-2 раза) обострениями травматического увеита в течение 3-6 месяцев. Переднезадняя ось глаза за этот период может уменьшиться до 17-20 мм. Гипотония в некоторых случаях поддается хирургическому лечению или медикаментозной терапии. Последствия ранений склеры наиболее часто приводят к данной форме субатрофии. Прогноз более благоприятный.
Стационарная форма течения процесса субатрофии глаза характеризуется стабильными размерами глазного яблока в течение первого года после травмы. При эхографии выявляется негрубая патология в стекловидном теле, в некоторых случаях может иметь место ограниченная отслойка сетчатки. Явления увеита отсутствуют. Преобладает у больных с последствиями проникающих ранений роговицы. Прогноз благоприятный.
Дегенеративные состояния глазного яблока: Диагностика[править]
Дифференциальный диагноз[править]
Дегенеративные состояния глазного яблока: Лечение[править]
Известно, что выполнение хирургических вмешательств на глазах с субатрофией весьма сложно технически, функциональные результаты сомнительны, возможно развитие тяжелых осложнений в ходе операции и послеоперационном периоде, что затем завершается удалением глаза. Наиболее опасным осложнением является гемофтальм, возможность которого связана с наличием грубых васкуляризованных шварт, рубеоза радужной оболочки, новообразованными сосудистыми пучками в плёнчатых катарактах. Гифемы рассасываются в среднем 1,5-2 месяца.
Операционное вмешательство, являясь повторной травмой, может способствовать обострению посттравматического иридоциклита. Послеоперационная воспалительная реакция оперированных глаз, как правило, выражена сильнее и продолжается более длительное время, в связи с чем необходима интенсивная терапия в послеоперационном периоде в виде применения кортикостероидов и общей противовоспалительной терапии. Клинические наблюдения показали, что в послеоперационном периоде возникает пластический воспалительный процесс как в переднем, так и в заднем сегментах глазного яблока. Пролиферация в передней камере вызывает заращение сформированных оптических отверстий, буллезную кератопатию, дистрофию роговицы, в заднем сегменте швартообразование в стекловидном теле с последующей отслойкой сосудистой оболочки и сетчатки.
В связи с тем что при посттравматической субатрофии глазного яблока имеется в различной степени выраженная сосудистая патология, повторная хирургическая травма увеального тракта может усугубить существующую патологию и вызвать стойкое снижение внутриглазного давления в послеоперационном периоде. Особенно это касается операций диасклерального удаления инородных тел на субатрофичных глазах, которые производятся со вскрытием оболочек и, следовательно, с повреждением сосудистой оболочки. Хирургические вмешательства при наличии субатрофии предпринимаются с органосохранной целью, однако в ряде случаев можно рассчитывать и на функциональные результаты.
К основным правилам, которыми следует руководствоваться при выполнении операций, относятся:
— минимальная величина разреза и травматизация тканей в ходе операции;
— профилактика операционных и послеоперационных осложнений (особенно увеита и кровотечений);
— проведение операции в периоде ремиссии (по данным клиникоиммунологического статуса);
— осуществление хирургических вмешательств на фоне активной противовоспалительной терапии;
— обязательное диспансерное наблюдение за больными в послеоперационном периоде.
Выбор способа хирургического вмешательства определяется клиникой, стадией и формой течения субатрофии, включая следующие направления:
— сохранение объёма глазного яблока, устранение гипотонии;
— мелиорация рубцово-измененной фиброзной капсулы глаза;
— восстановление анатомического соотношения сред и оболочек глаза;
— устранение факторов, поддерживающих вялотекущий увеит. Как правило, у больных с субатрофией отмечается сочетание патологии нескольких структур глаза, и оперативное вмешательство часто носит комбинированный, реконструктивный характер.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Травмы глаза [Электронный ресурс] / под общ. ред. Р. А. Гундоровой, В. В. Нероева, В. В. Кашникова — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428092.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Категории МКБ:
Другие наследственные спинальные мышечные атрофии (G12.1)
Общая информация
Краткое описание
Спинальные амиотрофии — группа наследственных заболеваний, характеризующихся дегенерацией двигательных нейронов передних рогов спинного мозга.
Протокол «Другие наследственные спинальные мышечные атрофии»
Коды по МКБ-10: G 12.1
Прогрессирующий бульбарный паралич у детей (Фасио-Лонде)
Спинальная мышечная атрофия:
— форма взрослых;
— детская форма тип I;
— дистальная;
— юношеская форма тип III (Кугельберга-Веландера).
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
1. Спинальная амиотрофия I типа (спинальная амитрофия раннего детского возраста, или болезнь Верднига-Гоффмана).
2. Спинальная амиотрофия II типа (спинальная амитрофия детского возраста).
3. Спинальная амитрофия III типа (болезнь Кугельберга-Веландер).
4. Бульбоспинальная амиотрофия Кеннеди (форма взрослых).
5. Дистальная.
Диагностика
Диагностические критерии
Жалобы и анамнез: слабое шевеление плода, с рождения генерализованная мышечная гипотония, атрофии, фасцикулляции мышц, слабый крик, вялое сосание, дисфагии, задержка моторного развития; возможны деформации и контрактуры суставов.
Физикальное обследование: неврологический статус — генерализованная мышечная гипотония, атрофии мышц и фасцикуллярные подергивания в мышцах спины, туловища, проксимальных отделах верхних и нижних конечностей; дисфагии, фибрилляции мышц языка. Гипорефлексия вплоть до арефлексии; задержка моторного развития. Нарушения чувствительности и психо-речевого развития не характерны.
Спинальная амиотрофия II типа характеризуется началом заболевания в возрасте от 6 мес. до 1 года и более медленным прогрессированием, тип наследования аутосомно-рецессивный.
Спинальная амиотрофия III типа развивается в возрасте 2-12 лет, в большинстве случаев прогрессирует медленно, тип наследования аутосомно-рецессивный.
Бульбоспинальная амиотрофия Кеннеди (форма взрослых) проявляется чаще на 4-5 десятилетии жизни со слабости бульбарных мышц (дисфагия, дизартрия) с последующим присоединением слабости проксимальных отделов конечостей, слабость мимической мускулатуры, атрофии и фасцикуляции в языке, генерализованные фасцикулякуции, крампи, постуральный тремор, сенсорная полиневропатия. Часто характерны гинекомастия, импотенция, гипогонадизм, нарушение сперматогенеза, бесплодие, сахарный диабет. Тип наследования — Х-сцепленный рецессивный.
Лабораторные исследования: общий анализ крови и мочи без патологии.
Инструментальные исследования: ЭМГ мышц — признаки дегенерации периферических мотонейронов (II тип ЭМГ-ритм частокола), уменьшение длительности, амплитуды и изменение формы биопотенциалов, а в тяжелых случаях — полное биоэлектрическое «молчание».
Показания для консультации специалистов:
1. Психолог.
2. Логопед.
3. Ортопед.
4. Протезист.
5. Врач ЛФК.
6. Физиотерапевт.
Минимум обследования при направлении в стационар:
— общий анализ крови;
— общий анализ мочи;
— АЛТ, АСТ;
— кал на я/г.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров).
2. Электромиография.
3. Осмотр психолога, логопеда.
4. Осмотр окулиста.
5. Осмотр ортопеда, протезиста.
6. Осмотр физиотерапевта.
7. Осмотр врача ЛФК.
Дополнительные диагностические мероприятия:
1. ЭКГ.
2. УЗИ органов брюшной полости.
3. Компьютерная томография.
Дифференциальный диагноз
Признак | Спинальная мышечная атрофия | Структурные миопатии | ДЦП, атонически-астатическая форма |
Неврологический статус | Генерализованная мышечная гипотония, атрофии мышц и фасцикуллярные подергивания в мышцах спины, туловища, проксимальных отделах верхних и нижних конечностей, гипорефлексия до арефлексии, задержка моторного развития при сохранном психо-речевом развитии | Мышечная гипотония преимущественно в проксимальных отделах конечностей, гипотрофия мышц, гипорефлексия, утомляемость мышц, задержка психо-речевого развития, костно-суставные — стоп, пальцев | Мышечная гипотония, гипорефлексия с последующей гиперрефлексией, задержка психо-рече-моторного развития, судороги, деформации (сколиоз, деформации грудной клетки) |
Анамнез | Дебют заболевания в 6-12 месяцев жизни; в 2-12 лет, на 4-5 десятилетие жизни | Дебют заболевания в неонатальном периоде, задержка моторного развития | Дебют заболевания с рождения |
ЭМГ | Признаки денервации при ЭМГ исследовании, II тип ЭМГ | I тип ЭМГ со снижением амплитуды | I тип ЭМГ со снижением амплитуды |
Течение заболевания | Медленно прогрессирующий характер | Непрогрессирующий или медленно прогрессирующий характер | Постепенная положительная динамика с улучшением двигательных функций |
Тип наследования | Аутосомно-рецессивный, при форме взрослых — Х сцепленный рецессивный | Спорадический и аутосомно-рецессивный | Наследственность не отягощена |
Лечение
Тактика лечения
Цели лечения:
1. Коррекция двигательных нарушений.
2. Обеспечить больному социальную адаптацию.
3. Определить форму спинальной амиотрофии и обеспечить адекватное лечение.
Немедикаментозное лечение:
1. Физиотерапия.
2. Лечебная физкультура.
3. Массаж.
4. Ортопедическая коррекция.
Медикаментозное лечение
Антиоксидатная терапия:
— никотинамид 10-20 мг/сут.;
— аевит 1 кап./сут.
Общеукрепляющая терапия: витамины группы В, фолиевая кислота, препараты магния.
Аминокислоты: церебролизин, метионин, глутаминовая кислота.
Препараты, влияющие на тканевой метаболизм: рибоксин, карнитин, коэнзим Q.
Препараты, улучшающие периферическое кровообращение: трентал, теоникол.
Стимулирующая терапия: антихолинэстеразные препараты — прозерин, нейромидин, дибазол.
Дальнейшее ведение: диспансерный учет у невропатолога по месту жительства. Регулярно занятия ЛФК, проводить курсы поддерживающей терапии через каждые 3-4-6 месяца.
Основные медикаменты:
1. Аевит, капсулы
2. Актовегин ампулы по 2 мл 80 мг
3. Винпоцетин (кавинтон), таблетки 5 мг
4. Пиридоксина гидрохлорид ампулы по 1 мл 5%
5. Прозерин ампулы по 1 мл 0,05%
6. Фолиевая кислота, таблетки 0,001
7. Церебролизин ампулы по 1 мл
8. Цианокобаламин, ампулы по 200 и 500 мкг
Дополнительные медикаменты:
1. Гинкго-Билоба, (танакан) таблетки 40 мг
2. Глицин, таблетки 0,1
3. Дибазол, таблетки 0,02
4. Карнитин хлорид, 20% 100 мл во флаконах
5. Коэнзим Q
6. Метионин, таблетки 0,25
7. Нейромидин, таблетки 20 мг
8. Нейромультивит, таблетки
9. Неуробекс, таблетки
10. Никотинамид, таблетки 0,025, ампулы 2,5% 1 мл
11. Пирацетам, ампулы 5 мл 20%
12. Пирацетам, таблетки 0,2
13. Рибоксин, таблетки 0,2
14. Сермион, ампулы и таблетки 5 мг, 10 мг
15. Тиамина хлорид, ампулы 1 мл 5%
16. Цитохром С, 025% 4 мл во флаконе, таблетки 10 мг
Индикаторы эффективности лечения:
1. Стабилизация патологического процесса.
2. Повышение мышечного тонуса.
3. Увеличение двигательной активности.
Госпитализация
Показания к госпитализации (плановая): прогрессирующая мышечная слабость, атрофии мышц, дрожание конечностей, ограничение активных движений, мышечная гипотония, отставание в моторном развитии.
Профилактика
Профилактические мероприятия: полноценное белковое питание с ограничением углеводов, жиров; отдых, профилактика инфекций, контрактур.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №239 от 07.04.2010)
- 1. А.С. Петрухин. Неврология детского возраста, Москва 2004
2. Наследственные болезни нервной системы. Под редакцией Ю.Е. Вельтищева, П.А. Темина, Москва 1998 г.
3. Е.И. Гусев, Г.С. Бурд, А.С. Никифоров. Неврологические симптомы, синдромы, симптомокомплексы и болезни. Москва, 1999
4. Джеральд М. Феничел. Педиатрическая неврология. Москва, 2004
5. Штульман Д.Р., Левин О.С. Неврология. Москва, 2005
- 1. А.С. Петрухин. Неврология детского возраста, Москва 2004
Информация
Список разработчиков:
№ | Разработчик | Место работы | Должность |
1. | Мухамбетова Гульнара Амерзаевна | КазНМУ, кафедра нервных болезней | Ассистент, кандидат медицинских наук |
2. | Кадыржанова Галия Баекеновна | РДКБ «Аксай», психоневрологическое отделение №3 | Заведующая отделением |
3. | Серова Татьяна Константиновна | РДКБ «Аксай», психоневрологическое отделение №1 | Заведующая отделением |
4. | Балбаева Айым Сергазиевна | РДКБ «Аксай», психоневрологическое отделение №3 | Врач-ординатор |
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
