Код диагноза по мкб к86
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Список литературы
- Синонимы диагноза
- Основные медицинские услуги
- Клиники для лечения
Названия
K86,1 Другие хронические панкреатиты.
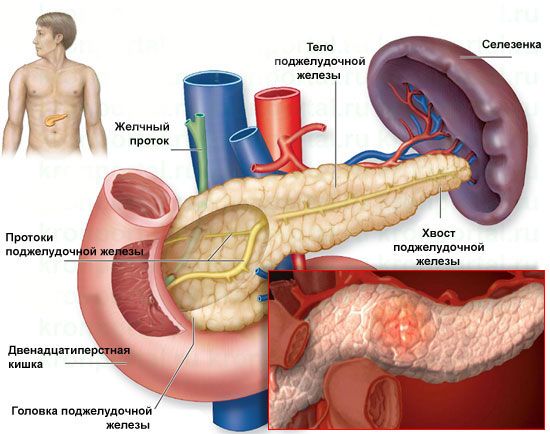
Строение поджелудочной железы
Описание
Хронический панкреатит. Длительный воспалительный процесс в поджелудочной железе, ведущий к постепенному снижению ее функциональности. Чаще всего возникает в возрасте между 35 и 45 годами. К факторам риска относится злоупотребление алкоголем; пол, генетика значения не имеют.
Одна из функций поджелудочной железы — выработка секрета, содержащего пищеварительные ферменты, который смешивается с содержимым кишечника. Кроме того, поджелудочная железа производит гормоны инсулин и глюкагон,. Которые поступают в кровь, где регулируют уровень сахара. При хроническом панкреатите поражаются здоровые ткани поджелудочной железы, происходит их замена на фиброзную ткань, что постепенно приводит к угасанию функций поджелудочной железы. Заболевание обычно протекает безболезненно, но может привести к развитию осложнений; поражения поджелудочной железы, как правило, оказываются необратимыми.
Чаще всего хронический панкреатит вызывается длительным злоупотреблением алкоголя. Реже заболевание может быть связано с очень высоким уровнем жиров в крови или с очень высоким содержанием железа в тканях.
Обычно симптоматика развивается на протяжении нескольких лет. Тяжесть симптомов варьируется в зависимости от степени поражения поджелудочной железы. Большинство пациентов на ранней стадии заболевания не ощущают его проявления, но с развитием хронического панкреатита могут проявиться следующие симптомы:
- постоянная боль в области живота, часто отдающаяся в спину;
- тошнота и рвота;
- потеря аппетита.
Главным образом, осложнения развиваются вследствие понижения секреции ферментов и гормонов. Пониженное содержание ферментов вызывает синдром мальабсорбции, который может выражаться жирным зловонным стулом большого объема, витаминной недостаточностью и потерей веса. Результатом снижения выработки инсулина может быть развитие сахарного диабета.
При развитии этих симптомов следует обратиться к врачу. Врач может направить пациента на рентгеновское обследование, ультразвуковое сканирование или магнитно-резонансную томографию, чтобы определить наличие отложений кальция в поджелудочной железе, что свидетельствует об идущем в органе воспалительном процессе. В число других методов входит эндоскопическая ретроградная холангиопанкреатография. Кроме того, возможно проведение ультразвукового сканирования, осуществляемого с помощью эндоскопа, для определения наличия камней в желчном пузыре. Дополнительно необходимо сдать анализ крови на уровень содержащегося в ней сахара.
При подтверждении диагноза пациенту необходимы будут препараты, возмещающие недостаток ферментов и гормонов, которые в норме вырабатываются поджелудочной железой. Чтобы поддержать пищеварительный процесс, перед каждой едой следует принимать ферменты в форме таблеток или порошка. Кроме того, возможно, окажутся необходимыми инъекции инсулина для регуляции уровня сахара в крови. В случае сильных болей могут быть выписаны мощные анальгетики-опиаты.
Со временем проявления хронического панкреатита могут ослабнуть, но в некоторых случаях течение заболевания ухудшается и симптоматика становится тяжелееПациенты, страдающие хроническим панкреатитом, более склонны к образованию рака поджелудочной железы.
Список литературы
•.
• Полный медицинский справочник/Пер. С англ. Е. Махияновой и И. Древаль. — М. : АСТ, Астрель, 2006. — 1104 с.

Камни в поджелудочной железе нередко являются причиной хронического панкреатита
Синонимы диагноза
• Хронический панкреатит.
• Панкреатит рецидивирующий.
• Панкреатит хронический.
• Обострение хронического панкреатита.
• Панкреатит с внешнесекреторной недостаточностью.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Хронический панкреатит — длительный воспалительный процесс в поджелудочной железе, ведущий к постепенному снижению ее функциональности. Чаще всего возникает в возрасте между 35 и 45 годами. К факторам риска относится злоупотребление алкоголем; пол, генетика значения не имеют.
Одна из функций поджелудочной железы — выработка секрета, содержащего пищеварительные ферменты, который смешивается с содержимым кишечника. Кроме того, поджелудочная железа производит гормоны инсулин и глюкагон,. которые поступают в кровь, где регулируют уровень сахара. При хроническом панкреатите поражаются здоровые ткани поджелудочной железы, происходит их замена на фиброзную ткань, что постепенно приводит к угасанию функций поджелудочной железы. Заболевание обычно протекает безболезненно, но может привести к развитию осложнений; поражения поджелудочной железы, как правило, оказываются необратимыми.
Чаще всего хронический панкреатит вызывается длительным злоупотреблением алкоголя. Реже заболевание может быть связано с очень высоким уровнем жиров в крови или с очень высоким содержанием железа в тканях.
Обычно симптоматика развивается на протяжении нескольких лет. Тяжесть симптомов варьируется в зависимости от степени поражения поджелудочной железы. Большинство пациентов на ранней стадии заболевания не ощущают его проявления, но с развитием хронического панкреатита могут проявиться следующие симптомы:
— постоянная боль в области живота, часто отдающаяся в спину;
— тошнота и рвота;
— потеря аппетита.
Главным образом, осложнения развиваются вследствие понижения секреции ферментов и гормонов. Пониженное содержание ферментов вызывает синдром мальабсорбции, который может выражаться жирным зловонным стулом большого объема, витаминной недостаточностью и потерей веса. Результатом снижения выработки инсулина может быть развитие сахарного диабета.
При развитии этих симптомов следует обратиться к врачу. Врач может направить пациента на рентгеновское обследование, ультразвуковое сканирование или магнитно-резонансную томографию, чтобы определить наличие отложений кальция в поджелудочной железе, что свидетельствует об идущем в органе воспалительном процессе. В число других методов входит эндоскопическая ретроградная холангиопанкреатография. Кроме того, возможно проведение ультразвукового сканирования, осуществляемого с помощью эндоскопа, для определения наличия камней в желчном пузыре. Дополнительно необходимо сдать анализ крови на уровень содержащегося в ней сахара.
При подтверждении диагноза пациенту необходимы будут препараты, возмещающие недостаток ферментов и гормонов, которые в норме вырабатываются поджелудочной железой. Чтобы поддержать пищеварительный процесс, перед каждой едой следует принимать ферменты в форме таблеток или порошка. Кроме того, возможно, окажутся необходимыми инъекции инсулина для регуляции уровня сахара в крови. В случае сильных болей могут быть выписаны мощные анальгетики-опиаты.
Со временем проявления хронического панкреатита могут ослабнуть, но в некоторых случаях течение заболевания ухудшается и симптоматика становится тяжелее. Пациенты, страдающие хроническим панкреатитом, более склонны к образованию рака поджелудочной железы.
Источник
- Описание
- Причины
- Лечение
Краткое описание
Панкреатит хронический (панкреатит острый см. Хирургические болезни) — хроническое воспаление поджелудочной железы. Встречается обычно в среднем и пожилом возрасте, чаще у женщин. Различают первичные хронические панкреатиты и вторичные, или сопутствующие, развивающиеся на фоне других заболеваний пищеварительного тракта (хронического гастрита, холецистита, энтерита и др. ). В хронический может перейти затянувшийся острый панкреатит, но чаще он формируется постепенно на фоне хронического холецистита, желчнокаменной болезни или под воздействием бессистемного нерегулярного питания, частого употребления острой и жирной пищи, хронического алкоголизма, особенно в сочетании с систематическим дефицитом в пище белков и витаминов, пенетрации язвы желудка или двенадцатиперстной кишки в поджелудочную железу, атеросклеротического поражения сосудов поджелудочной железы, инфекционных заболеваний (особенно при инфекционном паротите, брюшном и сыпном тифе, вирусном гепатите), некоторых гельминтозов, хронических интоксикаций свинцом, ртутью, фосфором, мышьяком.
Код по международной классификации болезней МКБ-10:
- K86.1 Другие хронические панкреатиты
Причины
Патогенез: задержка выделения и внутриорганная активация панкреатических ферментов — трипсина и липазы, осуществляющих аутолиз паренхимы железы, реактивное разрастание и рубцовое сморщивание соединительной ткани, которая затем приводит к склерозированию органа, хроническое нарушение кровообращения в поджелудочной железе. В прогрессировании воспалительного процесса большое значение имеют процессы аутоагрессии. При хронических панкреатитах инфекционного происхождения возбудитель может проникнуть в поджелудочную железу из просвета двенадцатиперстной кишки (например, при дисбактериозе) или из желчных путей через панкреатические протоки восходящим путем, чему способствует дискинезия пищеварительного тракта, сопровождающаяся дуодено — и холедохо — панкреатическим рефлюксом. Предрасполагают к возникновению хронического панкреатита спазмы, воспалительный стеноз или опухоль фатерова соска, препятствующие выделению панкреатического сока в двенадцатиперстную кишку, а также недостаточность сфинктера Одди, облегчающая свободное попадание дуоденального содержимого в проток поджелудочной железы, особенно содержащейся в кишечном соке энтерокиназы, активирующей трипсин. Воспалительный процесс может быть диффузным или ограничиваться только областью головки или хвоста поджелудочной железы. Различают хронический отечный (интерстициальный), паренхиматозный, склерозирующий и калькулезный панкреатит.
Симптомы, течение. Боль в эпигастральной области и левом подреберье, диспепсические явления, понос, похудание, присоединение сахарного диабета. Боль локализуется в эпигастральной области справа при преимущественной локализации процесса в области головки поджелудочной железы, при вовлечении в воспалительный процесс ее тела — в эпигастральной области слева, при поражении ее хвоста — в левом подреберье; нередко боль иррадиирует в спину и имеет опоясывающий характер, может иррадиировать в область сердца, имитируя стенокардию. Боль может быть постоянной или приступообразной и появляться через некоторое время после приема жирной или острой пищи. Отмечается болезненность в эпигастральной области и левом подреберье. Нередко отмечается болезненность точки в левом реберно — позвоночном углу (симптом Мейо — Робсона). Иногда определяется зона кожной гиперестезии соответственно зоне иннервации восьмого грудного сегмента слева (симптом Кача) и некоторая атрофия подкожной жировой клетчатки в области проекции поджелудочной железы на переднюю стенку живота.
Диспепсические симптомы при хроническом панкреатите почти постоянны. Часты полная потеря аппетита и отвращение к жирной пище. Однако при развитии сахарного диабета, наоборот, больные могут ощущать сильный голод и жажду. Часто наблюдаются повышенное слюноотделение, отрыжка, приступы тошноты, рвоты, метеоризм, урчание в животе. Ступ в легких случаях нормальный, в более тяжелых — понос или чередование запора и поноса. Характерен панкреатический понос с выделением обильного кашицеобразного зловонного с жирным блеском кала; копрологическое исследование выявляет стеаторею, креаторею, китаринорею.
В крови — умеренная гипохромная анемия, в период обострения — повышение СОЭ, нейтрофильный лейкоцитоз, гипопротеинемия и диспротеинемия за счет повышенного содержания глобулинов. При развитии сахарного диабета выявляются гипергликемия и глюкозурия, в более тяжелых случаях — нарушения электролитного обмена, в частности гипонатриемия. Содержание трипсина, антитрипсина, амилазы и липазы в крови и амилазы в моче повышается в период обострения панкреатита, а также при препятствиях к оттоку панкреатического сока (воспалительный отек головки железы и сдавление протоков, рубцовый стеноз фатерова соска и др. ). В дуоденальном содержимом концентрация ферментов и общий объем сока в начальном периоде болезни могут быть увеличенными, однако при выраженном атрофически — склеротическом процессе в железе эти показатели снижаются, имеет место панкреатическая гипосекреция. Дуоденорентгенография выявляет деформации внутреннего контура петли двенадцатиперстной кишки и вдавления, обусловленные увеличением головки поджелудочной железы. Эхография и радиоизотопное сканирование показывают размеры и интенсивность тени поджелудочной железы; в диагностически сложных случаях проводят компьютерную томографию.
Течение заболевания затяжное. По особенностям течения выделяют хронический рецидивирующий панкреатит, болевую, псевдоопухолевую, латентную форму (встречается редко).
Осложнения: абсцесс, киста или кальцификаты поджелудочной железы, тяжелый сахарный диабет, тромбоз селезеночной вены, рубцово — воспалительный стеноз панкреатического протока и дуоденального сосочка и др. При склерозирующей форме хронического панкреатита может наблюдаться подпеченочная (механическая) желтуха вследствие сдав — ления проходящего в ней отрезка общего желчного протока уплотненной тканью железы. На фоне длительно протекающего панкреатита возможно вторичное развитие рака поджелудочной железы.
Хронический панкреатит дифференцируют прежде всего от опухоли поджелудочной железы, при этом большое значение приобретают панкреатоангиорентгенография, ретроградная
панкреатохолангиография (вирэунгография), эхография и радиоизотопное сканирование поджелудочной железы. Может возникнуть необходимость дифференциальной диагностики хронического панкреатита с желчнокаменной болезнью, язвенной болезнью желудка и двенадцатиперстной кишки (следует учитывать также возможность сочетания этих заболеваний), хроническим энтеритом и реже другими формами патологии системы пищеварения.
Лечение
Лечение. В начальных стадиях заболевания и при отсутствии тяжелых осложнений — консервативное; в период обострения лечение целесообразно проводить в условиях стационара гастроэнтерологического профиля (в период резкого обострения лечение такое же, как при остром панкреатите).
Питание больного должно быть дробным, 5 — 6 — разовым, но небольшими порциями. Исключают алкоголь, маринады, жареную, жирную и острую пищу, крепкие бульоны, обладающие значительным стимулирующим действием на поджелудочную железу. Диета должна содержать повышенное количество белков (стол № 5) в виде нежирных сортов мяса, рыбы, свежего нежирного творога, неострого сыра. Содержание жиров в пищевом рационе умеренно ограничивают (до 80 — 70 г в сутки) в основном за счет свиного, бараньего жира. При значительной стеаторее содержание .жиров в пищевом рационе еще более уменьшают (до 50 г). Ограничивают уг — лероды, особенно моно — и дисахариды; при развитии сахарного диабета, последние полностью исключают. Пищу дают в теплом виде.
При обострениях назначают антиферментные средства (трасилол, контрикал или пантрипин); в менее острых случаях — препараты метаболического действия (пентоксил по 0,2 — 0,4 г на прием, метилурацил по 1 г 3 — 4 раза в день на протяжении 3 — 4 нед), липотропные средства — липокаин, метионин. Антибиотики показаны при выраженных обострениях или абсцедировании поджелудочной железы. При сильной боли показаны паранефральная или паравертебральная новокаиновая блокада, ненаркотические анальгетики, баралгин, в особо тяжелых случаях — наркотические анальгетики в сочетании с холинолитическими и спазмолитическими средствами. При внешнесекреторной недостаточности поджелудочной железы назначают заместительные ферментные препараты: панкреатин (по 0,5 г 3 — 4 раза в день), абомин, холензим, фестал, панзинорм и др. ; поливитамины. После снятия острых явлений и с целью профилактики обострения в дальнейшем рекомендуется курортное лечение в Боржоми, Ессентуках, Железноводске, Пятигорске, Карловых Барах и в местных санаториях гастроэнтерологического профиля. Больным хроническим панкреатитом не показаны виды работ, при которых невозможно соблюдение четкого режима питания; при тяжелом течении заболевания — перевод на инвалидность.
Хирургическое лечение рекомендуется при тяжелых болевых формах хронического панкреатита, рубцово — воспалительном стенозировании общего желчного и (или) панкреатического протока, абсцедировании или развитии кисты железы.
Профилактика. Своевременное лечение заболеваний, играющих этиологическую роль в возникновении панкреатита, устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма), обеспечение рационального питания и режима дня.
Код диагноза по МКБ-10 • K86.1
Источник
Рубрика МКБ-10: K86.1
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K80-K87 Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы / K86 Другие болезни поджелудочной железы
Определение и общие сведения[править]
Хронический панкреатит (ХП) — прогрессирующее заболевание поджелудочной железы, которое характеризуется проявлением во время обострения признаков острого воспалительного процесса постепенным замещением паренхимы органа соединительной тканью и развитием недостаточности экзо- и эндокринной функции железы.
Постановка диагноза ХП по Марсельско-Римской классификации (1989) требует проведения морфологического исследования поджелудочной железы и эндоскопической ретроградной холангиопанкреатографии, что не всегда доступно. При постановке диагноза возможно указание этиологии заболевания.
Классификация
Согласно Марсельско-Римской классификации (1989), принятой в европейских странах, выделяют следующие клинические формы ХП.
— Хронический обструктивный панкреатит развивается в результате обструкции главного протока поджелудочной железы. Поражение возникает дистальнее места обструкции, оно равномерное и не сопровождается образованием камней внутри протоков. В клинической картине при данной форме ХП преобладает постоянный болевой синдром. При хроническом обструктивном панкреатите показано хирургическое лечение.
— Хронический кальцифицирующий панкреатит характеризуется неравномерным лобулярным поражением поджелудочной железы, различающимся по интенсивности в соседних дольках. В протоках обнаруживают белковые преципитаты или кальцификаты, камни, кисты и псевдокисты, стеноз и атрезию, а также атрофию ацинарной ткани. Для данной формы ХП характерно рецидивирующее течение с эпизодами обострения, на ранних этапах напоминающими острый панкреатит.
— Хронический воспалительный (паренхиматозный) панкреатит характеризуется развитием очагов воспаления в паренхиме с преобладанием в инфильтратах мононуклеарных клеток и участков фиброза, которые замещают паренхиму поджелудочной железы. При этой форме ХП отсутствуют поражение протоков и кальцификаты в поджелудочной железе. Медленно прогрессируют признаки экзо- и эндокринной недостаточности и отсутствует болевой синдром.
— Фиброз поджелудочной железы характеризуется замещением значительной части паренхимы железы соединительной тканью, прогрессирующей экзо- и эндокринной недостаточностью. Развивается, как правило, в исходе других форм ХП.
Этиология и патогенез[править]
Клинические проявления[править]
Клиническая картина ХП состоит из проявлений болевого синдрома, экзо- и эндокринной недостаточности, осложнений заболевания:
Болевой синдром
— Локализация боли зависит от поражения поджелудочной железы: боль в левом подреберье слева от пупка возникает при поражении хвоста поджелудочной железы, в эпигастральной области, слева от срединной линии, — при поражении тела, справа от срединной линии в зоне Шоффара — при патологии головки поджелудочной железы. При тотальном поражении органа боли носят разлитой характер, в виде «пояса» или «полупояса» в верхней части живота. Боли возникают или усиливаются через 40-60 мин после еды (особенно обильной, острой, жареной, жирной). Боль усиливается в положении лёжа на спине и ослабевает в положении сидя при небольшом наклоне вперёд. Она может иррадиировать в область сердца, в левую лопатку, левое плечо, имитируя стенокардию, а иногда и в левую подвздошную область.
— Боли могут быть внезапными острыми, с постепенным усилением либо постоянными тупыми, давящими, усиливающимися после приёма пищи.
Отрыжка, изжога, тошнота. Эти симптомы связаны с дискинезией нисходящего отдела двенадцатиперстной кишки, дуоденостазом.
Экзокринная недостаточность
Внешнесекреторная недостаточность поджелудочной железы характеризуется нарушением процессов кишечного пищеварения и всасывания, развитием избыточного бактериального роста в тонкой кишке. В результате у больных возникают поносы, стеаторея, метеоризм, потеря аппетита, похудание. Позднее возникают симптомы, характерные для гиповитаминоза.
Эндокринная недостаточность
Примерно у 1/3 больных возникают расстройства углеводного обмена в виде гипогликемического синдрома, и только у половины из них наблюдают клинические признаки сахарного диабета. В основе развития этих нарушений лежит поражение клеток островкового аппарата, в результате чего возникает дефицит не только инсулина, но и глюкагона. Это объясняет особенности течения панкреатогенного сахарного диабета: склонность к гипогликемии, потребность в низких дозах инсулина, резкое развитие кетоацидоза, сосудистых и других осложнений.
Другие хронические панкреатиты: Диагностика[править]
Объективное исследование
Пальпировать поджелудочную железу удаётся только при кистозных и опухолевых процессах. Локальная пальпаторная болезненность в зоне Шоффара (проводят срединную и горизонтальную линии на уровне пупка, верхний правый угол делят биссектрисой; зона Шоффара расположена между биссектрисой и срединной линией) и точке Дежардена (5-6 см выше пупка на линии, соединяющей пупок с правой подмышечной впадиной) свидетельствует о поражении головки поджелудочной железы, в точке Мейо-Робсона (левый реберно-позвоночный угол) — хвоста поджелудочной железы. Определяют положительный френикус-симптом (боль при надавливании между ножками грудинно-ключично-сосцевидной мышцы у места прикрепления её к ключице). У больных наблюдают дефицит массы тела. На коже груди, живота, спины можно обнаружить мелкие ярко-красные пятна округлой формы, размером 1-3 мм, не исчезающие при надавливании (симптом Тужилина), — признак действия активированных панкреатических ферментов. Также типичны сухость и шелушение кожи, глоссит, стоматит, обусловленные гиповитаминозом.
Лабораторное обследование
— Общий анализ крови: возможны лейкоцитоз и повышение СОЭ.
— Определение активности амилазы в сыворотке крови и моче (характерно повышение), липазы в сыворотке крови (характерно повышение, более специфичное, чем определение амилазы, гиперферментемия сохраняется дольше), эластазы в сыворотке крови (гиперферментемия сохраняется дольше, чем при исследовании амилазы и липазы).
— Копрограмма: характерны полифекалия (свыше 400 г/сут — результаты достоверны при ежедневном взвешивании кала в течение 3 дней), стеаторея (более 9% жиров при содержании в суточном рационе 100 г жиров), креаторея (10 и более мышечных волокон в поле зрения) — признак тяжёлой панкреатической недостаточности.
— Определение концентрации глюкозы плазмы крови — возможна гипергликемия.
Инструментальные методы
— УЗИ: характерны увеличение размеров, неровность контуров, пониженная эхогенность при отёке железы, неоднородность структуры, псевдокисты.
— Рентгенография:
1. обзорная рентгенография органов брюшной полости — для выявления кальцинатов;
2. рентгенологическое исследование желудка и двенадцатиперстной кишки — для выявления дискинезии, дуоденостаза, изменения положения и формы двенадцатиперстной кишки;
3. дуоденография в условиях гипотонии — для обнаружения увеличения головки поджелудочной железы.
— КТ при необходимости более детальной визуализации поджелудочной железы.
— Дуоденоскопия с осмотром зоны большого дуоденального сосочка.
— Эндоскопическая ретроградная холангиопанкреатикография для выявления изменений в главном панкреатическом протоке. Позволяет обнаружить признаки диффузных изменений протоковой системы: чередование расширений и сужений главного панкреатического протока, извилистость и неровность стенок, деформацию боковых ответвлений.
— Ангиография с целью исключения опухолей, кист.
— Биопсия поджелудочной железы.
Дифференциальный диагноз[править]
1. Язвенная болезнь: характерный анамнез, связь боли с приёмом пищи, сезонность обострений, отсутствие диареи.
2. Жёлчнокаменная болезнь и холецистит: характерны болевой синдром в правом подреберье с иррадиацией вправо и вверх, в спину, под правую лопатку, болезненность при пальпации в правом подреберье, симптомы Кера, Ортнера, Мёрфи. Проводят УЗИ и холецистографию для обнаружения конкрементов.
3. Воспалительные заболевания тонкой и толстой кишки: характерно отсутствие выраженных нарушений экзо- и эндокринной функций поджелудочной железы. Для дифференциального диагноза используют рентгенологическое, эндоскопическое исследования толстой и, по показаниям, тонкой кишки, бактериологическое исследование кала.
4. Абдоминальный ишемический синдром: систолический шум в эпигастральной области и изменение или непроходимость чревного ствола или верхней брыжеечной артерии по данным аортограмм.
5. Рак поджелудочной железы: характерны соответствующие изменения при проведении УЗИ, селективной ангиографии, КТ, лапароскопии с биопсией.
Другие хронические панкреатиты: Лечение[править]
Цели терапии
— Уменьшение клинических проявлений заболевания (болевого синдрома, синдрома внешнесекреторной недостаточности и др.).
— Предупреждение развития осложнений.
— Профилактика рецидивирования.
Немедикаментозное лечение
Диета не должна стимулировать секрецию панкреатического сока. При выраженных обострениях на первые 3-5 дней назначаются голод (стол 0) и гидрокарбонатно-хлоридные воды. При необходимости назначают парентеральное питание: растворы белков (альбумин, протеин, плазма), электролиты, глюкозу. Оно способствует уменьшению интоксикации и болевого синдрома и предупреждает развитие гиповолемического шока.
При дуоденостазе проводят аспирацию желудочного содержимого тонким зондом.
Через 3-5 дней больного переводят на пероральное питание. Приём пищи должен быть частым, небольшими порциями. Ограничивают приём продуктов, способных стимулировать секрецию поджелудочной железы: жиров (особенно подвергшихся термической обработке), кислых продуктов. Ограничивают употребление молочных продуктов, богатых кальцием (творога, сыра).
В составе суточного рациона должно быть 80-120 г легкоперевариваемых белков (яичного белка, отварного мяса нежирных сортов, рыбы), 50-75 г жиров, 300-400 г углеводов (предпочтительно в виде полисахаридов). При хорошей индивидуальной переносимости не исключают сырые овощи.
Запрещено употребление алкоголя, острой пищи, консервов, газированных напитков, кислых фруктов и ягод, кислых фруктовых соков.
Лекарственная терапия
а) Уменьшенение панкреатической секреции
— Подавление желудочной секреции: ингибиторы протонного насоса (омепразол, лансопразол, рабепразол, эзомепразол) либо блокаторы H2-рецепторов гистамина (ранитидин, фамотидин). Препараты этих групп сначала вводят парентерально: омепразол по 40-80 мг/сут в/в или фамотидин по 20 мг 2-4 раза в сутки в/в, затем переводят больного на приём ЛС внутрь в обычных дозах.
— Возможно назначение антацидов через 1-1,5 ч после еды и на ночь.
— Препараты, устраняющие нарушения моторики ЖКТ:
а) домперидон — 10 мг 3-4 раза в день.
— Препараты назначают при отрыжке, тошноте, вызванных дуоденостазом, дуоденогастральным рефлюксом.
б) Купирование болевого синдрома
Лечебные мероприятия, направленные на снижение панкреатической секреции, оказывают выраженное обезболивающее действие. Назначают ненаркотические анальгетики или спазмоанальгетики: метамизол натрий, парацетамол (500 мг 3-4 раза в сутки).
При выраженном болевом синдроме назначают наркотические анальгетики (трамадол 800 мг/сут). Морфин противопоказан, так как он вызывает спазм сфинктера Одди.
Также применяют препараты, снижающие давление в протоковой системе поджелудочной железы:
— холиноблокаторы;
— миотропные спазмолитики (дротаверин, мебеверин и др.).
При обострении неосложнённого ХП болевой синдром купируется в течение 3-4 дней.
Болевой синдром уменьшают и ферментные препараты, которые по принципу обратной связи уменьшают панкреатическую секрецию.
Если в течение недели болевой синдром существенно не уменьшается или длительно необходимы наркотические анальгетики, то необходимо искать осложнения, требующие хирургического лечения, опухоль поджелудочной железы или думать о развитии наркотической зависимости.
в) Заместительная терапия экзокринной функции поджелудочной железы
Лёгкая стеаторея, не сопровождающаяся поносами и похуданием, может быть скорректирована диетой. Показанием для назначения ферментов выступает стеаторея с потерей более 15 г жира за сутки, сочетающаяся с поносом и снижением массы тела.
Дозы ферментных препаратов зависят от степени панкреатической недостаточности и желания больного соблюдать диету. Для обеспечения нормального процесса пищеварения при полноценном питании у больных с выраженной внешнесекреторной недостаточностью необходим приём 10 000-30 000 ЕД липазы с каждым приёмом пищи.
Используемые ферментные препараты не должны снижать pH желудочного сока, стимулировать панкреатическую секрецию. Поэтому предпочтительно назначение ферментов, не содержащих жёлчи и экстрактов слизистой оболочки желудка (панкреатин).
Ферментные препараты назначают пожизненно. Возможны уменьшение доз при соблюдении строгой диеты с ограничением жира и белка и увеличение их при расширении диеты. Показателями правильно подобранной дозы ферментов выступают стабилизация или увеличение массы тела, прекращение диареи, стеатореи и креатореи.
При отсутствии эффекта от назначения больших доз ферментов (30 000 ЕД по липазе), дальнейшее увеличение доз нецелесообразно. Причинами могут быть сопутствующие заболевания: микробное обсеменение двенадцатиперстной кишки, глистные инвазии тонкой кишки, преципитация жёлчных кислот и инактивация ферментов в двенадцатиперстной кишке в результате снижения pH. Кроме инактивации ферментов при низком pH увеличивается секреция жёлчи и панкреатического сока с пониженным содержанием ферментов. Это приводит к уменьшению концентрации ферментов. При низком pH дуоденального содержимого рекомендуют сочетать приём ферментов с антисекреторными препаратами (ингибиторы протонного насоса, блокаторы H2-рецепторов гистамина).
Важно объяснить, что длите?
