Клиники по лечению синдрома позвоночной артерии
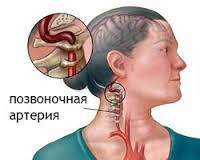
 Каждый четвертый инсульт развивается в задних отделах головного мозга в зоне ответственности позвоночных артерий. Атеросклероз и сужение позвоночной артерии
Каждый четвертый инсульт развивается в задних отделах головного мозга в зоне ответственности позвоночных артерий. Атеросклероз и сужение позвоночной артерии
могут возникать в любом ее отделе и могут стать причиной ишемического инсульта. В отличие от сужений сонных артерий, роль которых в развитии инсульта известна уже давно и отработаны методы их лечения, патология позвоночных артерий изучена еще недостаточно. Однако современные технологии диагностических исследований и методов эндоваскулярного лечения открыли новые возможности для вмешательства при этом заболевании.
Синдром позвоночной артерии является состоянием, связанным с нарушением проходимости проявляющийся симптомами недостаточности мозгового кровообращения в области задней части головного мозга.
Причины нарушенной проходимости могут быть самыми различными, поэтому основной задачей в ведении пациентов является точная диагностика, так, как только выявление точной причины позволит ее устранить и убрать тягостные для пациентов симптомы. С каждым годом заболевание молодеет, что связано с увеличением количества молодых людей, подолгу сидящих за компьютерами и малоподвижным образом жизни.
Своевременная диагностика гарантирует благоприятный результат лечения синдрома позвоночной артерии в клинике в Москве.
Причины синдрома позвоночной артерии
Наиболее распространенная причина нарушений кровообращения позвоночной артерии является атеросклеротическая бляшка. Реже встречается расслоение (диссекция) артерии, сдавление ее на шее или на входе в череп, воспалительные заболевания (васкулит). Точно установить вероятность развития инсульта при подобной локализации поражения достаточно сложно. По данным патанатомических исследований поражение позвоночных артерий при смерти от ишемического инсульта отмечалось в 12% случаев.
Поражение внутримозговых отделов вертебробазилярной системы чаще приводят к ишемическим инсультам, чем сужение артерии на шее. Риск развития ишемических событий при таких поражениях составляет около 7% в год. Симптомы синдрома позвоночной артерии диагностируются все чаще. Множество факторов влияет на развитие синдрома. Обычно он представляет собой комбинацию цереброваскулярного артериосклероза и шейного спондилеза (дегенеративно-дистрофические изменения тканей межпозвоночных дисков) в качестве основных клинико-патологических компонентов.
К причинам вызывающим синдром также относятся:
- Сдавление артерии в устье в области ответвления от подключичной из за анатомических особенностей этой зоны.
- Патологическая извитость в области устья.
- Сдавление артерии при аномалии Киммерли
- Остеофиты, образующиеся при остеохондрозе.
- Артроз.
- Нестабильность суставов головы.
- Межпозвонковая грыжа.
- Сдавление опухолями.
- Костно-хрящевые разрастания.
- Смещение позвонков (возникает при резком движении головы или поднятии тяжестей).
- Достаточно часто у пациента присутствует сразу несколько факторов.
Осложнения
При тромбозе или диссекции позвоночной артерии может развиться тяжелейший стволовой инсульт с летальностью более 80%. Из других осложнений отмечается появление признаков дисциркуляторной энцефалопатии — снижение памяти, работоспособности, нарушения сна. При нестабильных бляшках могут наблюдаться симптомы преходящих нарушений мозгового кровообращения (микроинсульты), связанные с отрывом кусочков бляшки и закупорке мелких артерий головного мозга.
В зависимости от причин появления симптомов заболевания могут наблюдаться различные осложнения. Чаще всего это мучительное состояние, вызывающее депрессию у пациентов, однако могут быть и объективные осложнения, угрожающие жизни.
- Тромбоз позвоночной артерии с развитием инсульта
- Судорожный синдром (эпилептиформные судороги)
- Дроп-атаки (падения без потери сознания)
- Нарушения зрения и слуха
Прогноз
При атеросклерозе позвоночной артерии прогноз для жизни и здоровья пациента давать достаточно сложно. При больших сужениях компенсация кровотока осуществляется за счет второй позвоночной артерии, кроме того, имеется коллатеральный кровоток. Больших исследований, оценивающих риск инсульта при поражении позвоночных артерий пока не проводилось. Однако остается фактом, что инсульты в вертебро-базилярной системе составляют не менее 25% всех инсультов и протекают значительнее тяжелее, чем инсульты связанные с сонной артерией. Поэтому выявление значимого сужения позвоночной артерии должно стать поводом для устранения этого рискованного состояния.
Без выявления и устранения причин развития синдрома позвоночной артерии прогноз выздоровления неблагоприятный. Чаще всего состояние пациентов постепенно ухудшается, что отрицательно сказывается на качестве жизни.
Самое сложное это выявить точную причину. Знание причины позволит устранить ее хирургическим или эндоваскулярным методом и избавить пациента от мучительных симптомов.
Источник
| Консультативные услуги | ||
|---|---|---|
| Первичная консультация врача-невролога (60 мин) | 1300 руб. | Записаться |
| Повторная консультация врача-невролога (30мин) | 700 руб. | Записаться |

Синдром позвоночной артерии. Синдром позвоночной артерии — это состояние, при котором изменяется прямолинейность кровотока в позвоночных артериях.
Зачастую данное заболевание проявляется характерным для него симптомом — головной болью, напоминающей интенсивные, приступообразные болевые ощущения при мигрени. Это объясняется тем, что изменение кровотока по позвоночным артериям, чаще всего приводит к недостаточному притоку крови к головному мозгу.
Помимо головной боли также могут возникать нарушения другого рода:
- Изменение остроты слуха;
- Появление постороннего шума в ухе (расстройство может быть двусторонним);
- Ухудшение зрения;
- Нарушение координации движений;
- Ухудшение памяти;
- Нарушение оперативных реакций
- Боль в шейно-воротниковой области, с ограничением поворотов головы и др.
Причины формирования синдрома позвоночной артерии:
Как правило, причины, которыми может быть вызвана шейная мигрень, условно делят на две категории:
- Вертеброгенные факторы, обусловленные наличием функциональных нарушений или заболеваний позвоночника;
- Невертеброгенные.
К вертеброгенным факторам относятся:
- Генетически обусловленные аномалии развития позвонков;
- Остеохондроз позвоночника и его осложнения;
- Деформирующий спондилоартроз, с формированием краевых косных разрастаний в области суставов позвоночника;
- Травмы, которые повлекли за собой нарушение функций позвоночника, в том числе т.н. «хлыстовые» травмы шейного отдела позвоночника.
- К невертеброгенным факторам относятся:
- Миозиты – воспаление мышц околопозвоночной области;
- Изначально неправильное расположение артерий;
- Нарушения в строении сосудов, возникшие у человека в процессе внутриутробного развития (врождённые аномалии сосудов);
- Атеросклероз сосудов,
- Стойкий спазм мышц шейного, грудного отделов и др.
Выявление болезни
Для постановки диагноза «Синдром позвоночной артерии» врач всесторонне исследует организм пациента. К дополнительным методам диагностики относятся: лабораторная диагностика, которая рекомендуется для определения вязкости крови, наличие сахарного диабета, повышения уровня холестерина и вредных липопротеидов; допплерография и дуплексное сканирование сосудов шеи и головного мозга, рентгенография шейного отдела позвоночника, при необходимости назначается МРТ головного мозга, шейного , грудного отделов позвоночника.
Лечение
Лечение синдрома позвоночной артерии включает в себя медикаментозное воздействие, рефлексотерапию (не проводится с 01.10.2017), физиотерапию, лечебный массаж, мануальную терапию; ЛФК и др.
Операционное вмешательство, направленное на удаление костных выростов, может быть показано только в наиболее сложных случаях.
Следует знать, что своевременное обращение к опытным специалистам, поможет избежать прогрессирования заболевания и развитие тяжёлых осложнений.
Высококвалифицированные специалисты многопрофильного Консультативно-Диагностического Центра «ИнтеграМед» (ранее «НДЦ») помогут Вам избавиться от Вашего недуга.
Желаем Вам и Вашим близким крепкого здоровья.

Удобный и гибкий график!
Подберем для Вас подходящее и удобное время

Индивидуальный подход
После записи, наш консультант свяжется с вами

Принимаем пластиковые карты
Диагностические центры «НДЦ» находятся в Красногвардейском и Приморском районах СПб:
Диагностическая клиника на проспекте Энтузиастов, 33, корп.1.Метро Ладожская.Диагностические услуги МРТ (головного мозга, суставов, отделов позвоночника, мягких тканей )
Режим работы: Ежедневно с 9:00 до 21:00.
Диагностическая клиника на проспекте Испытателей, 39, ТК Милер.
Метро Комендантский проспект.
Диагностические услуги МРТ (головного мозга, суставов, отделов позвоночника, мягких тканей )
Режим работы: Ежедневно с 7:00 до 23:00
Медицинский лечебный центр на ул. Гаккелевская, д.33 корпус 1.
Метро Комендантский проспект.
Лечение и профилактика заболеваний опытными врачами.
Направления: неврология, ортопедия, гинекология, урология, эндокринология, хирургия, маммология, терапия.
Также в клинике проводятся диагностические процедуры: УЗИ, УЗДГ, ЭНМГ, ЭХО-ЭГ, кольпоскопия, лабораторные анализы.
Режим работы: Ежедневно с 9:00 до 21:00
Источник
Синдром позвоночной артерии представляет собой патологическое состояние, возникающее в результате сдавливания кровеносных сосудов и окружающих их нервных сплетений. Позвоночные артерии- парное образование, обеспечивающее головной мозг кровью на 30%, и любое сужение просвета артерии вызывает ишемию (кислородное голодание) соответствующих участков мозга ( рис №1, правая позвоночная артерия – 4).
Причины развития синдрома позвоночной артерии.
Чаще всего этому заболеванию подвержены офисные работники, проводящие много времени за компьютером и ведущие малоподвижный образ жизни. Самой частой причиной, вызывающей сдавление позвоночной артерии, являются дегенеративно-дистрофические изменения шейного отдела позвоночника: остеохондроз, межпозвонковые грыжи, спазм мышц шеи.
Клинические проявления синдрома позвоночной артерии
Головная боль – основная жалоба на первой стадии заболевания. Приступ начинается с пульсирующей боли в затылочной области, затем боль постепенно распространяется на височную и теменную области с переходом на лоб. Помимо головных болей начинают присоединяться и другие симптомы: головокружение, шум в ушах и снижение слуха. В тех случаях, когда причина недуга в течение продолжительного времени не устраняется, заболевание прогрессирует и наступает следующая, ишемическая стадия. Она проявляется внезапно возникающими приступами головокружения, потерей координации, тошнотой, рвотой, нарушением речи. Приступ может прекратиться если больной примет горизонтальное положение. После приступа остается слабость, ощущение разбитости, может сохраняться головная боль, шум в ушах.
Диагностика синдрома позвоночной артерии.
Диагноз «Синдром позвоночной артерии» ставится на основании жалоб больного, и дополнительных методов исследования:
- Рентгенография – выявляет признаки остеохондроза в шейном отделе позвоночника;
- МРТ или КТ диагностика – позволяет обнаружить причину ухудшения кровотока;
- УЗИ (дуплексное сканирование позвоночных артерий) определяет участки сужения просвета сосудов.
Лечение синдрома позвоночной артерии
Эффективность лечения данной патологии напрямую зависит от своевременной диагностики и правильно выбранной тактики лечения, которое позволяет купировать не только внешние проявления заболевания, но и устраняет первопричину.
Лечение синдрома позвоночной артерии осуществляется одновременно по двум основным направлениям, позволяющим нормализовать сосудистый кровоток и улучшить кровоснабжение головного мозга.
- устранение патологических процессов в шейном отделе позвоночника;
- восстановление просвета позвоночной артерии;
Медикаментозное лечение
Медикаментозное лечение подбирается индивидуально в зависимости от превалирующего симптома.
В первую очередь назначаются нестероидные противовоспалительные препараты, которые устраняют боль и уменьшают воспалительные явления.
Антиоксиданты и ноотропные препараты – улучшают обмен веществ в нервных корешках и клетках головного мозга, уменьшают гипоксию головного мозга и окружающих тканей.
Миорелаксанты – снижают повышенный тонус мышц тем самым активизируют кровообращение.
Физиотерапевтические методы лечения.
Параллельно с назначением медикаментозных препаратов назначается курс мануальной терапии, медицинского массажа, физиотерапии.
Сеансы мануальной терапии направленны на восстановление нормального анатомического расположения структур шейного отдела позвоночника. Мануальный терапевт устраняет смещение позвонков, снимает функциональные блоки и напряжение в мышцах шейного отдела, тем самым восстанавливая кровоток по позвоночным артериям.
Лечебный массаж улучшает кровообращение и расслабляет спазмированные мышцы, сдавливающие позвоночную артерию. В профилактических целях курсы медицинского массажа рекомендуется повторять раз в 3-4 месяца.
Профилактические мероприятия.
Индивидуально составленные комплексы ЛФК (лечебная физкультура) широко применяются в восстановительный период с целью укрепления мышц шейного отдела позвоночника и исправления осанки. Физические упражнения помогают улучшить общее состояние здоровья пациента.
Источник
Синдром позвоночной артерии — ряд расстройств вестибулярного, сосудистого и вегетативного характера, возникающих в связи с патологическим сужением позвоночной артерии. Чаще всего имеет вертеброгенную этиологию. Клинически проявляется повторяющимися синкопальными состояниями, приступами базилярной мигрени, ТИА, синдромом Барре-Льеу, офтальмическим, вегетативным, вестибуло-кохлеарным и вестибуло-атактическим синдромами. Постановке диагноза способствует проведение рентгенографии и РЭГ с функциональными тестами, МРТ и КТ позвоночника и головного мозга, офтальмоскопии, аудиометрии и пр. Терапия включает применение венотоников, сосудистых и нейропротекторных препаратов, симптоматических средств, массажа, физиотерапии, ЛФК.
Общие сведения
Синдром позвоночной артерии (СПА) — сложный симптомокомплекс, возникающий при уменьшении просвета позвоночной артерии (ПА) и поражении ее периартериального нервного сплетения. По собранным данным, в практической неврологии СПА встречается в 25-30% случаев нарушений церебрального кровообращения и является причиной до 70% ТИА (транзиторных ишемических атак). Наиболее значимым этиопатогенетическим фактором возникновения синдрома выступает патология шейного отдела позвоночника, которая также имеет распространенный характер. Большая распространенность, частая встречаемость среди трудоспособных категорий населения делают синдром позвоночной артерии актуальной социальной и медицинской проблемой современности.
Анатомия позвоночной артерии
У человека имеется 2 позвоночные артерии. Они обеспечивают до 30% церебрального кровоснабжения. Каждая из них отходит от подключичной артерий соответствующей стороны, направляется к шейному отделу позвоночника, где идет через отверстия в поперечных отростках СVI–СII. Затем позвоночная артерия делает несколько изгибов и сквозь большое затылочное отверстие проходит в полость черепа. На уровне начала моста позвоночные артерии сливаются в одну основную артерию. Эти три артерии образуют вертебробазилярный бассейн (ВББ), кровоснабжающий шейные сегменты спинного мозга, продолговатый мозг и мозжечок. Посредством веллизиевого круга ВББ взаимодействует с каротидным бассейном, кровоснабжающим остальную часть мозга.
В соответствии с топографическими особенностями ПА выделяют ее экстра- и интракраниальные отделы. Чаще всего синдром позвоночной артерии связан с поражением экстракраниального отдела артерии. Причем он может возникать не только при сдавлении и др. изменениях самой артерии, но и при неблагоприятных воздействиях на ее вегетативное периваскулярное симпатическое сплетение.

Синдром позвоночной артерии
Причины синдрома позвоночной артерии
Синдром позвоночной артерии компрессионной этиологии встречается наиболее часто. Его причиной выступают экстравазальные факторы: остеохондроз позвоночника, нестабильность позвонков, шейный спондилоартроз, межпозвоночные грыжи, опухоли, структурные аномалии (платибазия, синдром Клиппеля-Фейля, аномалия Кимерли, аномалии строения I шейного позвонка, базилярная импрессия), тоническое напряжение шейных мышц (длинной, лестничных, нижней косой). При этом СПА зачастую развивается не вследствие сужения просвета артерии из-за ее механического сдавления, а в результате рефлекторного спазма, обусловленного сдавливающим воздействием на симпатическое периартериальное сплетение.
В других случаях синдром позвоночной артерии возникает вследствие ее деформации — аномалий строения сосудистой стенки, наличия перегибов или кинкинга (патологической извитости). Еще одной группой этиофакторов СПА выступают окклюзионные поражения ПА при атеросклерозе, системных васкулитах, эмболиях и тромбозах различного генеза. В силу существующих компенсаторных механизмов воздействие только экстравазальных факторов редко приводит к развитию СПА. Как правило, синдром наблюдается, если компрессия артерии происходит на фоне патологических изменений ее сосудистой стенки (гипоплазии или атеросклероза).
Классификация синдрома позвоночной артерии
Патогенетически СПА классифицируют по типу расстройств гемидинамики. Согласно данной классификации, синдром позвоночной артерии компрессионного типа вызван механическим сдавлением артерии. Ангиоспастический вариант возникает при рефлекторном спазме, обусловленном раздражением рецепторного аппарата в зоне пораженного позвоночного сегмента. Он проявляется преимущественно вегето-сосудистыми расстройствами, слабо зависящими от движений головой. Ирритативный СПА возникает при раздражении волокон периартериального симпатического сплетения. Наиболее часто синдром позвоночной артерии носит смешанный характер. Компрессионно-ирритативный тип СПА типичен для поражения нижне-шейного отдела, а рефлекторный ассоциируется с патологией верхне-шейных позвонков.
Клиническая классификация разделяет СПА на дистонический и ишемический, представляющие собой стадии одного патологического процесса. Дистонический вариант является функциональным. На этой стадии клиническая картина характеризуется цефалгией (головной болью), кохлео-вестибулярными и зрительными симптомами. Цефалгия пульсирующая или ноющая, сопровождается вегетативными симптомами, является постоянной с периодами усиления, часто спровоцированными движениями в шее или ее вынужденным положением.
Ишемический СПА является органической стадией, т. е. сопровождается морфологическими изменениями в церебральных тканях. Клинически проявляется ОНМК в вертебробазилярном бассейне, которые могут носить транзиторный (обратимый) характер или вызывать стойкий неврологический дефицит. В первом случае говорят о ТИА, во втором — об ишемическом инсульте. На ишемической стадии СПА наблюдается вестибулярная атаксия, тошнота с рвотой, дизартрия. Преходящая ишемия мозгового ствола ведет к возникновению дроп-атаки, аналогичный процесс в зоне ретикулярной формации — к синкопальному пароксизму.
Клинические варианты синдрома ПА
Обычно клиника СПА представляет собой сочетание нескольких из нижеуказанных вариантов, но ведущее место может занимать один конкретный синдром.
Базилярная мигрень протекает с цефалгией в затылочной области, вестибулярной атаксией, многократной рвотой, шумом в ушах, иногда — дизартрией. Часто базилярная мигрень проявляется как классическая мигрень с аурой. Аура характеризуется зрительными нарушениями: располагающимися в обоих глазах мерцающими пятнами или радужными полосами, помутнением зрения, появлением «тумана» перед глазами. По характеру ауры базилярная мигрень является офтальмической.
Синдром Барре — Льеу носит также название задне-шейный симпатический синдром. Отмечаются боли в шее и затылке, переходящие на теменные и лобные отделы головы. Цефалгия возникает и усиливается после сна (в случае неподходящей подушки), поворотов головой, тряской езды или ходьбы. Ей сопутствуют вестибуло-кохлеарные, вегетативные и офтальмические симтомы.
Вестибуло-атактический синдром — преобладают головокружения, провоцируемые поворотом головы. Отмечается рвота, эпизоды потемнения в глазах. Вестибулярная атаксия выражается в чувстве неустойчивости во время ходьбы, пошатывании, нарушении равновесия.
Офтальмический синдром включает утомляемость зрения при нагрузке, преходящие мерцающие скотомы в поле зрения, транзиторные фотопсии (кратковременные вспышки, искры в глазах и т. п.). Возможны временные частичные или полные двусторонние пароксизмальные выпадения зрительных полей. У некоторых пациентов отмечается конъюнктивит: покраснение конъюнктивы, боль в глазном яблоке, ощущение «песка в глазах».
Вестибуло-кохлеарный синдром проявляется головокружением, ощущением неустойчивости, постоянным или преходящим шумом в ушах, характер которого варьирует в зависимости от расположения головы. Может возникнуть легкая степень тугоухости с нарушением восприятия шепотной речи, что находит свое отражение в данных аудиограммы. Возможна паракузия — более лучшее восприятие звуков на фоне шума, чем в полной тишине.
Синдром вегетативных расстройств обычно сочетается с другими синдромами и всегда наблюдается в периодах обострения СПА. Для него характерны приливы жара или холода, гипергидроз, похолодание дистальных отделов конечностей, ощущение нехватки воздуха, тахикардия, перепады АД, ознобы. Могут отмечаться нарушения сна.
Транзиторные ишемические атаки характеризуют органический СПА. Наиболее типичны временные двигательные и сенсорные расстройства, гомонимная гемианопсия, головокружение с рвотой, не обусловленная головокружением вестибулярная атаксия, диплопия, дизартрия и дисфагия.
Синдром Унтерхарншайдта — кратковременное «отключение» сознания, провоцируемое резким поворотом головы или ее неудобным положением. Длительность может варьировать. После восстановления сознания некоторое время сохраняется слабость в конечностях.
Дроп-атаки — эпизоды транзиторной резкой слабости и обездвиженности всех четырех конечностей с внезапным падением. Возникают при быстром запрокидывании головы. Сознание остается сохранным.
Диагностика синдрома позвоночной артерии
Синдром позвоночной артерии диагностируется неврологом, дополнительно возможно консультирование пациента отоларингологом, офтальмологом, вестибулологом. При осмотре могут выявляться признаки вегетативных нарушений, в неврологическом статусе — неустойчивость в позе Ромберга, легкая симметричная дискоординация при выполнении координаторных проб. Рентгенография позвоночника в шейном отделе проводится с функциональными пробами в 2-х проекциях. Она определяет разнообразную вертебральную патологию: спондилез, остеохондроз, гипермобильность, подвывих суставных отростков, нестабильность, аномалии строения. При необходимости получения более точной информации проводится КТ позвоночника, для оценки состояния спинного мозга и его корешков — МРТ позвоночника.
С целью исследования сосудистых нарушений, сопровождающих СПА, выполняется реоэнцефалография с функциональными пробами. Как правило, она диагностирует снижение кровотока в ВББ, возникающее либо усиливающееся при проведении ротационных проб. В настоящее время РЭГ уступает место более современным исследованиям кровотока — дуплексному сканированию и УЗДГ сосудов головы. Установить характер морфологических изменений церебральных тканей, возникших вследствие ОНМК в органической стадии СПА, позволяет МРТ головного мозга. По показаниям проводится визиометрия, периметрия, офтальмоскопия, аудиометрия, калорическая проба и др. исследования.
Лечение синдрома позвоночной артерии
В случаях, когда синдром позвоночной артерии сопровождается ОНМК, необходима ургентная госпитализация пациента. В остальных случаях выбор режима (стационарный или амбулаторный) зависит от тяжести синдрома. С целью снижения нагрузки на шейный отдел рекомендовано ношение воротника Шанца. Для восстановления должного анатомического расположения структур шейного отдела возможно применение мягкой мануальной терапии, для снятия тонического напряжения мышц шеи — постизометрической релаксации, миофасциального массажа.
Фармакотерапия обычно имеет комбинированный характер. В первую очередь назначают препараты, уменьшающие отек, усугубляющий компрессию ПА. К ним относятся троксорутин и диосмин. С целью восстановления нормального кровотока в ПА используют пентоксифиллин, винпоцетин, нимодипин, циннаризин. Назначение нейропротекторных препаратов (гидролизата головного мозга свиньи, мельдония, этилметилгидроксипиридина, пирацетама, триметазидина) направлено на профилактику нарушений метаболизма мозговых тканей у пациентов с риском развития церебральной ишемии. Подобная терапия особенно актуальна у больных с ТИА, дроп-атаками, синдром Унтерхарншайдта.
Одновременно в зависимости от показаний осуществляется симптоматическая терапия антимигренозными препаратами, спазмолитиками, миорелаксантами, витаминами гр. В, гистаминоподобными лекарственными средствами. Положительный эффект оказывает применение в качестве дополнительных лечебных методик физиотерапии (ультрафонофореза, магнитотерапии, электрофореза, ДДТ), рефлексотерапии, массажа. Вне острой фазы СПА рекомендованы занятия ЛФК для укрепления шейных мышц.
При невозможности устранения этиологического фактора, недостаточной эффективности консервативных мероприятий, угрозе ишемического поражения головного мозга рассматривается вопрос о хирургическом лечении. Возможна хирургическая декомпрессия позвоночной артерии, удаление остеофитов, реконструкция позвоночной артерии, периартериальная симпатэктомия.
Источник
