Кишечные спайки код мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
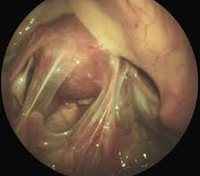
Название: Спаечная болезнь.
Спаечная болезнь
Описание
Спаечная болезнь. Заболевание, вызванное образованием соединительнотканных тяжей между внутренними органами и брюшиной. Патология чаще всего связана с предшествующей операцией. Симптомы зависят от локализации спаек и их распространенности. Для острого периода характерны абдоминальные боли, поносы или запоры, рвота, падение давления, повышение температуры, слабость. Диагностика заключается в тщательном сборе анамнеза и жалоб, а также проведении рентгенографии органов брюшной полости, УЗИ, МРТ, лапароскопии. Лечение направлено на купирование симптомов, предотвращение прогрессирования патологии, при частых обострениях и рецидивах показано проведение операции.
Дополнительные факты
Спаечная болезнь — патологическое состояние, обусловленное формированием соединительнотканных сращений (спаек) в брюшной полости. Организм человека уникально устроен, в определенный момент времени он включает защитные механизмы, которые могут предотвратить развитие тяжелых осложнений, но это отражается на общем состоянии. С целью ограждения здоровых органов от поврежденных структур вокруг патологического очага формируется соединительная ткань. Конечно, она не может восполнить функции утраченной, но позволяет заполнить пустоту и оградить окружающие ткани от патологии. Вначале эта ткань рыхлая, затем она уплотняется и иногда окостеневает. Так и образуются спайки.
Спайки в брюшной полости представляют собой соединительнотканные тяжи, которые соединяют брюшину и внутренние органы. Сращения перетягивают органы и ограничивают их подвижность, создают условия для нарушения их функций, поэтому нередко становятся причиной серьезных заболеваний, например, непроходимости кишечника или женского бесплодия.

Спаечная болезнь
Причины
Внутренние органы брюшной полости покрыты тонкими листками брюшины. В норме они имеют гладкую поверхность и секретируют небольшое количество жидкости, чтобы обеспечить свободное перемещение органов брюшной полости относительно друг друга. Различные провоцирующие факторы приводят к отеку тканей и появлению фибринового налета на брюшине. Фибрин – это клейкое вещество, которое способствует соединению близлежащих тканей. Если в это время не провести адекватную терапию, то после стихания патологических процессов на месте склеивания образуются спайки.
Процесс формирования сращений проходит в несколько этапов: вначале выпадает фибрин, затем через 2-3 суток на нем появляются специальные клетки (фибробласты), которые секретируют коллагеновые волокна. Выраженное замещение воспаленных тканей соединительными начинается на 7 день и заканчивается на 21. За этот период сращения превращаются в плотные спайки, в них прорастают капилляры и нервы.
Провоцирующими факторами, запускающими механизм спаечной болезни, могут быть заболевания внутренних органов в сочетании с оперативной травмой (в 98% случаев). Если к травме присоединяются инфекция, кровь, пересыхание брюшины, то риск появления спаек возрастает.
Запустить процесс спаечной болезни могут ушибы и травмы живота. Тупые механические повреждения нередко сопровождаются внутренними кровотечениями, образованием гематом, нарушением лимфооттока и обмена веществ в пораженных тканях. Это ведет к расстройству кровотока в брюшине и началу воспаления со всеми вытекающими последствиями. Спаечную болезнь могут также вызывать врожденные аномалии и пороки развития, химические вещества, лекарственные препараты и инородные тела.
Симптомы
Клинические признаки спаечной болезни зависят от локализации спаек и распространенности патологии. Заболевание может протекать бессимптомно или появляться внезапно и остро с необходимостью срочной госпитализации в отделение хирургии.
Неотложные состояния при спаечной болезни чаще всего связаны с непроходимостью кишечника. В подобных ситуациях пациенты предъявляют жалобы на интенсивную боль, тошноту, рвоту, повышение температуры тела. Пальпация живота вызывает резкие болевые ощущения, к тому же пациент не может определить их точную локализацию. Заболевание оказывает сильное влияние на перистальтику кишечника: возможно ее усиление с развитием поноса или, наоборот, ослабевание до полного исчезновения, что приводит к появлению запоров. Многократная рвота резко ухудшает состояние пациентов и вызывает обезвоживание, это сочетается с падением артериального давления, резкой слабостью и усталостью.
Запор. Запор у детей. Запор у пожилых. Понос (диарея). Рвота. Тошнота.
Диагностика
Хирург может заподозрить спаечную болезнь во время первичного осмотра пациента при наличии характерных жалоб, предшествующих воспалительных заболеваний органов брюшной полости, оперативных процедур и инфекционной патологии. Диагностические мероприятия подразумевают проведение лапароскопии, УЗИ и МСКТ органов брюшной полости, рентгенографии, электрогастроэнтерографии.
Лапароскопическое исследование – наиболее информативный метод диагностики спаечной болезни. Это по своей сути микрооперация, заключающаяся в выполнении небольших разрезов, введении в них специальных инструментов с камерой, которая позволяет провести видеовизуализацию внутренних органов. Это не только диагностическая процедура: после обнаружения проблемы можно сразу осуществить оперативное вмешательство для лечения спаечной болезни.
Обзорная рентгенография брюшной полости играет большую роль в постановке диагноза спаечной болезни. Метод позволяет обнаружить воспалительный экссудат в брюшной полости, повышенное газообразование в кишечнике и его вздутие. Часто исследование проводят с использованием контрастного вещества для определения непроходимости кишечника. Электрогастроэнтерография подразумевает измерение электрических сигналов от разных отделов пищеварительного тракта во время его сокращения. УЗИ и МРТ органов брюшной полости – точные методы, позволяющие определить расположение спаек и их распространенность.
Лечение
Лечение спаечной болезни заключается в проведении консервативных и хирургических процедур. Консервативные терапевтические мероприятия направлены на предотвращение образования спаек и их негативных последствий, а также купирование симптомов. Оперативное вмешательство проводится при острых неотложных состояниях, постоянных рецидивах патологии и частых обострениях.
В начале консервативного лечения спаечной болезни в первую очередь купируют болевые ощущения. Этого можно добиться путем проведения очистительной клизмы (если боль связана с запорами и задержкой газов), наложением тепла на живот, приемом спазмолитиков. Решить проблему запоров можно назначением специальной диеты, обогащенной продуктами, которые усиливают перистальтику (любые погрешности в питании могут вызвать резкое обострение патологии). Если это не помогает, назначают легкие слабительные препараты и физиопроцедуры: диатермию, парафиновые аппликации, ионофорез, грязелечение. Пациентам рекомендуют исключить физические нагрузки, чтобы предотвратить спазмы мускулатуры, которые вызывают усиление боли. Для устранения рвоты назначают противорвотные препараты, а также используют внутривенные растворы для снятия симптомов обезвоживания.
Хирургические вмешательства при спаечной болезни довольно сложны, к тому же они подразумевают серьезную предоперационную подготовку. Очень часто операции делают по поводу неотложных состояний: подготовка таких пациентов скоротечна, но всегда полноценна. Больным переливают плазму, раствор хлорида натрия, Рингера-Локка, гидрокарбоната натрия для устранения симптомов обезвоживания и нормализации кислотно-основного состояния крови. С целью детоксикации вводят солевые растворы, реополиглюкин с преднизолоном или гидрокортизоном.
Старые рубцы на коже от предшествующей операции не иссекают, так как это может привести к осложнениям, поскольку петли кишечника припаяны к рубцу. Спайки удаляют, разделяют, раздвигают. Выбор метода зависит от конкретной ситуации. Если обнаружены участки некроза кишечника, то поврежденную область резецируют, а проходимость восстанавливают или накладывают стому. При спайках, деформирующих кишечник, формируют обходной анастомоз. Подобные манипуляции показаны при наличии плотного конгломерата петель, но иногда этот участок резецируют.
Во время операции соблюдают основные меры по профилактике рецидива заболевания: делают широкие разрезы, предотвращают пересыхание листков брюшины, проводят полноценную остановку кровотечений и своевременно удаляют кровь, исключают попадание в рану инородных предметов. В рану не вносят сухие антисептики и антибиотики, для сшивания используют полимерные нити. После операции показано внутрибрюшинное введение протеолитических ферментов, назначение противовоспалительных и антигистаминных препаратов, проведение стимуляции перистальтики. Следует отметить, что хирургические манипуляции в 15-20% случаев приводят к повторному образованию спаек, поэтому к вопросу терапии стоит подходить обдуманно.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Спаечная болезнь брюшной полости
Это состояние, при внутренние органы и ткани срастаются между собой полосками соединительной ткани (фиброзными полосками, или спайками). Сращения могут представлять собой толстые тяжи, иногда с сосудами и нервами, а могут быть тонкими мембранами. Спайки нарушают подвижность органов, прежде всего кишечника, связывая их соединительнотканными “мостиками”. Они могут возникнуть между петлями тонкого и толстого кишечника, в области печени, желчного пузыря, матки и маточных труб, яичников, мочевого пузыря, брюшины.
Причины спаечной болезни
Чаще всего причиной считают операции на органах брюшной полости. Спайки возникают после 93% хирургических вмешательств. Если операция проводилась в области малого таза с вовлечением кишечника или матки с придатками, то риск возникновения спаек растет. Процесс утолщения и уплотнения спаек может продолжаться десятки лет.
Возможные причины, провоцирующие образование спаек:
- повреждение внутренних органов;
- высыхание поверхности внутренних органов во время хирургического вмешательства;
- контакт внутренних тканей с инородными объектами, такими как марля, хирургические перчатки, шовный материал, инструменты;
- кровь, поврежденные ткани или тромбы, инородные тела, не полностью удаленные при операции.
Также причиной могут стать состояния, напрямую не связанные с хирургическим вмешательством:
- разрыв аппендикса, желчного пузыря;
- лучевая терапия;
- гинекологические инфекции;
- инфекции органов брюшной полости;
- травмы.
В 4,7% случаев спайки врожденные, их формирование происходит во время закладки органов.
В редких случаях спайки могут возникнуть без видимых причин.
Код по МКБ-10
Коды заболевания в соответствии с классификацией:
- K66.0 — брюшинные спайки
- N73.6 — тазовые перитонеальные спайки у женщин
- Т99.4 — послеоперационные спайки в малом тазу
- Q43.3 — врожденные аномалии фиксации кишечника.
Симптомы спаечной болезни
Обычно спаечная болезнь протекает бессимптомно. Реже пациент жалуется на постоянные боли (синдром хронической боли) либо на дискомфорт в области живота.
Боли при спаечной болезни
Часто возникают около пупка, имеют приступообразный, спастический характер. Нередки вздутие живота, метеоризм.
У пациенток повышен риск внематочной беременности. Образование спаек непосредственно в матке может приводить к привычному невынашиванию беременности.
Также могут развиваться бесплодие у женщин или кишечная непроходимость.
Кишечная непроходимость при спаечной болезни
Состояние требует немедленной медицинской помощи, чаще всего — операции. Срочная консультация врача необходима, если у пациента, когда-либо в жизни перенесшего оперативное вмешательство или воспаление в брюшной полости, появились следующие симптомы:
- сильная боль схваткообразного характера в животе
- тошнота, рвота
- метеоризм, сокращения кишечника, которые сопровождаются звуками (бульканье, переливание)
- увеличение размера живота
- невозможность дефекации или невозможность выпустить газ
- запор, т.е. дефекация реже трех раз в неделю. Процесс дефекации может быть болезненным.
Диагностика спаечной болезни
К сожалению, спайки нельзя обнаружить лабораторными анализами или стандартными визуализирующими методами исследования (рентгенографией, УЗИ).
Точную диагностику спаечной болезни проводят только при визуальном осмотре брюшной полости во время лапароскопии или открытой операции на брюшной полости.
Рентген и компьютерная томография (КТ) могут помочь в выявлении кишечной непроходимости.
Лечение спаечной болезни
Если спайки не проявляются и не вызывают никаких симптомов, то лечение не нужно.
Хирургическая операция — единственный эффективный метод лечения. Показания:
- болевой синдром;
- бесплодие;
- кишечная непроходимость; при полной кишечной непроходимости операция обязательна, при частичной могут помочь консервативные методы.
Однако повторная операция значительно повышает риск образования новых спаек.
Лечение спаечной болезни народными средствами
В крупных клинических исследованиях народные методы не изучались. Таким образом эффективность их не подтверждена, но и не опровергнута.
Диета при спаечной болезни
Исследования не выявили, что питание, диета или какие-то отдельные питательные вещества играют роль в профилактике спаек. Если диагностирована частичная кишечная непроходимость, то имеет смысл увеличить употребление жидкости и есть меньше клетчатки. Подобные рекомендации по питанию лучше получить у лечащего врача.
Прогноз
Сама спаечная болезнь обычно не вызывает жалоб, протекает бессимптомно и опасности не представляет. Опасны осложнения. В настоящее время методов, позволяющих полностью удалить все спайки, не существует. Также нет идеального способа лечения, но ученые ведут исследования новых вариантов терапии.
Профилактика спаечной болезни
Заболевание сложно предотвратить полностью, но можно снизить его риск. Для этого при проведении операций стоит отдавать предпочтение малотравматичному лапароскопическому способу. Если он невозможен и требуется операция с широким разрезом на брюшной стенке, то в конце желательна установка специального разделительного материала между органами или между органами и брюшной стенкой. Этот материал похож на вощеную бумагу и полностью рассасывается в течение недели, он увлажняет поверхность органов и не дает расти соединительной ткани между органами.
Другие способы профилактики спаечной болезни кишечника и органов малого таза во время операции обязательны:
- использование перчаток, не обработанных крахмалом и тальком
- аккуратное и бережное обращение с органами
- сокращение времени операции
- тщательная остановка кровотечения
- использование увлажненных тампонов и салфеток
- адекватное применение физиологического раствора для орошения органов с целью увлажнения.
Мерами профилактики после операции считают раннюю активизацию больного (раннее вставание) и дыхательную гимнастику.
Источник
Версия: Справочник заболеваний MedElement
Категории МКБ:
Кишечные сращения [спайки] с непроходимостью (K56.5)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Кишечные сращения с непроходимостью представляют собой полное прекращение или серьезное нарушение пассажа кишечного содержимого по пищеварительной трубке вследствие образования фиброзных сращений между органами и тканями в брюшной полости.
Примечание 1. Заболевание является одной из форм спаечной болезни («Брюшинные спайки» — K66.0), но выделено в отдельную подрубрику в связи с необходимостью дифференцирования с другими причинами синдрома острой кишечной непроходимости и, соответственно, выбора правильной тактики ведения.
Примечание 2
В данную подрубрику включены: перитонеальные спайки с кишечной непроходимостью.
Из данной подрубрики исключены:
— брюшинные спайки без непроходимости (K66.0);
— непроходимость двенадцатиперстной кишки (K31.5);
— послеоперационная непроходимость кишечника (K91.3);
— непроходимость, связанная с грыжей (K40-K46);
— врожденные стриктуры или стеноз кишечника (Q41-Q42);
— послеоперационные спайки в малом тазу (N99.4).
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Вопросы классификации кишечных сращений с непроходимостью остаются спорными. Наиболее полной (хотя и не лишенной недостатков) представляется представленная ниже классификация острой спаечной непроходимости (Плечев В.В., Пашков С.А., 2000).
Классификация острой спаечной непроходимости
Вид:
1. Динамическая (частичная).
2. Механическая (полная).
Разновидность:
1. Ранняя спаечная непроходимость.
2. Острая спаечная кишечная непроходимость в брюшной полости.
3. Острая спаечная кишечная непроходимость в грыжевом мешке.
Форма:
1. Обтурационная.
2. Странгуляционная.
Уровень:
1.Тонкокишечная.
2. Толстокишечная.
Стадии:
1. Энтеральная гипертензия (ишемическая).
2. Энтеральная недостаточность (водно-электролитные расстройства).
3. Перитонит (эндотоксикоз).
4. Полиорганная недостаточность.
Этиология и патогенез
Основной причиной спаечной кишечной непроходимости является так называемая «спаечная болезнь» («Брюшинные спайки» K66.0 ). В связи с этим прочие заболевания в этиологии приведены как основные причины спаечной болезни.
Наиболее частые причины образования спаек:
— операции на брюшной полости, в ходе которых происходит механическое травмирование и высушивание брюшины (прежде всего по поводу острого аппендицита, острой кишечной непроходимости, заболеваний гениталий);
— кровоизлияния в брюшную полость;
— воспалительные процессы в брюшной полости (аппендикулярный инфильтрат, воспаление придатков матки, исход перитонита);
— послеоперационный парез кишечника;
— наличие инородных тел в брюшной полости;
— хронические воспалительные заболевания органов брюшной полости;
— местная ишемия тканей.
Известны и врожденные формы спаечной непроходимости кишечника (врожденные сращения, мембраны Джексона).
Типы спаек брюшной полости:
— плоскостные — сращения по плоскости;
— перепончатые — соединительнотканные мембраны, обычно расположенные в поперечном направлении;
— шнуровидные — тонкие тяжи между органами;
— тракционные — воронкообразное втяжение кишки в месте крепления спайки;
— сальниковые спайки образованы тракционными спайками.
В большинстве случаев спайки располагаются между кишечными петлями, кишечными петлями и послеоперационным рубцом. Более редко спайки фиксируют сегменты кишок к париетальной брюшине или другим органам брюшной полости.
Формы спаечной кишечной непроходимости:
1. Обтурация кишечника. Спайки, сдавливая кишку, не вызывают нарушения ее кровоснабжения и иннервации.
2. Странгуляция кишечника. Происходит сдавление брыжейки кишки, что часто осложняется некрозом кишечника.
3. Динамическая непроходимость кишечника. Обширный спаечный процесс в брюшной полости приводит к замедлению моторно-эвакуаторной функции кишечника.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.9
Заболеваемость. Спаечная кишечная непроходимость составляет 4,5 % от всех хирургических заболеваний органов брюшной полости и варьирует в пределах 40% — 94,5% от всех видов механической непроходимости неопухолевого генеза.
Связь с патологией. Исследования показали, что риск возникновения острой кишечной непроходимости у лиц со спаечной болезнью колеблется в пределах 10% -22%.
Возраст. Около 30% госпитализаций при спаечной кишечной непроходимости фиксируется в возрастном диапазоне 45-64 лет, 53% — в возрастном диапазоне 65 лет и старше, что по-видимому связано с возрастающим количеством оперативных вмешательств на кишечнике.
Данные по заболеваемости и распространенности у детей отсутствуют. Наиболее частая причина возникновения спаечной непроходимости у детей —
инвагинация
кишечника, аппендицит.
Пол. Женщины незначительно преобладают. Вероятно это связано с акушерскими, гинекологическими операциями, распространенностью заболеваний органов репродуктивной системы.
Факторы и группы риска
— травмы и воспаления органов брюшной полости;
—
эндометриоз
;
— кровоизлияния в брюшную полость.
Клиническая картина
Клинические критерии диагностики
боль в животе; тошнота; рвота; задержка стула и газов; вздутие живота; ассиметрия живота
Cимптомы, течение
Спаечная непроходимость сочетает в себе элементы динамической и механической кишечной непроходимости.
Динамический элемент обусловлен перегрузкой вышележащего сегмента кишки при отсутствии полного перекрытия кишечного просвета и ишемии кишечника.
Механический элемент обусловлен полным перекрытием просвета кишечника и ишемией его стенки.
Для заболевания характерна классическая триада симптомов:
— боль в животе (возможно — в области имевшего место ранее оперативного вмешательства или травмы);
— тошнота и рвота;
— задержка стула и газов со вздутием живота.
С учетом того, что непроходимость может быть полной и неполной, манифестировать остро и подостро, чувствительность и специфичность симптомов могут значительно различаться.
Другие возможные симптомы:
— кровотечение из желудочно-кишечного тракта;
— лихорадка (фебрилитет свидетельствует о
гангрене
и
перфорации
);
— признаки обезвоживания (
олигоурия
,
артериальная гипотензия
);
— признаки интоксикации (
тахикардия
, расстройства психического статуса)
— признаки раздражения брюшины (при
перфорации
);
— ассиметрия живота;
— «шум плеска» при
аускультации
кишечника и другие физикальные признаки непроходимости.
Варианты течения
1. Острая странгуляционная спаечная непроходимость обусловлена перетяжкой или ущемлением кишки спайками вместе с брыжейкой. Характерно бурное клиническое течение с развитием всех субъективных и объективных признаков острой кишечной непроходимости. В анамнезе имеется указание на перенесенную ранее операцию, на коже передней брюшной стенки определяется послеоперационный рубец.
2. Острая обтурационная спаечная непроходимость возникает вследствие перегиба кишечной петли или сдавления ее спайками без вовлечения в процесс брыжейки. Характерное более медленное развитие по сравнению со странгуляционной непроходимостью. Клиническая картина зависит от уровня непроходимости.
3. Интермиттирующая форма спаечной непроходимости характеризуется рецидивирующими приступами нарушения проходимости кишечника. Приступы сопровождаются схваткообразными болями, рвотой, вздутием живота, задержкой стула и газов. В анамнезе: ряд приступов, купированных консервативным лечением или оперативным вмешательством, , как следствие, наличие множественных рубцов на коже живота.
Диагностика
Диагностика спаечной кишечной непроходимости основана на:
— наличии в анамнезе спаечной болезни или заболеваний, которые могут привести к ее развитию;
— клинической диагностике;
— визуализации кишечной непроходимости.
1. Рентгенологическое исследование
На обзорной рентгенограмме брюшной полости определяются:
1.1 У лиц с низкой спаечной кишечной непроходимостью:
— интенсивные
чаши Клойбера
;
— тонкокишечные аркады, которые в отличие от других видов непроходимости кишечника фиксированы;
— утолщения
складок Керкринга
;
— растяжение кишечных петель выше препятствия (локальный метеорит).
1.2 При высоком перекрытии просвета кишечника:
—
чаши Клойбера
;
— аркады единичные, но в нижних отделах живота обнаруживают затемнение.
Признаки спаечной кишечной непроходимости при изучении пассажа водной взвеси бария сульфата по кишечнику:
— появление горизонтальных уровней жидкости при отсутствии арок (симптом «горизонтальных уровней»), которые придают “объемность” изображению (симптом «растянутой пружины»);
— задержка бариевой взвеси в отдельных тонкокишечных петлях;
— симптом “провисания” кишечных петель, проявляющийся опусканием терминальных петель подвздошной кишки в нижние отделы брюшной полости и даже в полость малого таза.
Симптом “горизонтальных уровней” образуют разные контрастные среды, но не как обычно – воздух (арка) – жидкость, а только жидкость. Нижний уровень жидкости состоит из более тяжелой бариевой взвеси, верхний – из жидкости, появившейся в результате экссудации. Уровень жидкости без газа появляется на 2-4 часа раньше, указывая на уже наступившие микроциркуляторные нарушения.
Основной симптом спаечной кишечной непроходимости при рентгеноконтрастном исследовании – задержка водной взвеси бария сульфата в тонкой кишке дольше 4-5 часов.
При введении бариевой взвеси в двенадцатиперстную кишку через зонд патологической считается задержка контраста в кишечнике свыше 1,5-2 часов.
При спаечной болезни задержка водной взвеси бария сульфата свыше 9-12 часов наблюдается только в отдельных кишечных петлях (симптом «локального депо”) при своевременном ее попадании в слепую кишку.
2. Компьютерная томография — считается «золотым стандартом» диагностики.
3. Лапароскопия — применяется в сомнительных случаях.
4. УЗИ брюшной полости позволяет выявить не только наличие жидкости, но и диаметр тонкого кишечника, толщину его стенки, маятникообразный характер перистальтики или отсутствие перистальтических движений.
Лабораторная диагностика
Специфические лабораторные тесты для диагностики спаечной непроходимости кишечника, а также позволяющие различать нозологические виды кишечной непроходимости между собой, отсутствуют. Однако комплексное лабораторное исследование необходимо (особенно у пожилых пациентов и детей) для расчета консервативной терапии и оценки рисков анестезиологического пособия и оперативного вмешательства.
1. Общий анализ крови.
Умеренные изменения:
лейкоцитоз
, повышение СОЭ, повышение
гематокрита
(дегидратация вследствие рвоты).
Выраженные изменения:
лейкоцитоз
более 18х109 свидетельствует о
гангрене
и/или
перитоните
.
2. Биохимия. Нормальные показатели тестов для печени и поджелудочной железы. Возможны
гипопротеинемия
, связанная с нарушениями питания;
гипокалиемия
,
гипохлоремия
, связанные с потерей электролитов при рвоте и депонировании жидкости в третьем пространстве.
3. Кал. Возможно присутствие следов крови (чаще при поражении толстого кишечника).
Дифференциальный диагноз
Спаечную кишечную непроходимость следует дифференцировать со следующими заболеваниями:
— другие виды кишечной непроходимости;
— аппендицит;
— острый холецистит;
— острый панкреатит;
— ишемия кишечника;
— дивертикулит;
— грыжи с явлениями непроходимости;
— опухоли желудочно-кишечного тракта;
— острый инфаркт миокарда;
— пневмония и/или плеврит.
Основными методами дифференциальной диагностики являются методы визуализации.
Осложнения
—
перфорация
кишечника с развитием
перитонита
;
— сепсис;
— обезвоживание с развитием
гиповолемического шока
и/или токсического шока;
— кровотечения из желудочно-кишечного тракта.
Лечение
Консервативное лечение
Назначается больным с острой спаечной кишечной непроходимостью, не имеющим признаков перитонита. Первоначальное традиционное консервативное лечение спаечной кишечной непроходимости в течение 1,5-2 часов включает: декомпрессию, инфузию, коррекцию
интеркуррентной
патологии. Данный вид терапии эффективен приблизительно у 65% пациентов.
Оперативное лечение
Показано в случае безуспешности консервативного лечения.
Выполняется
лапаротомия
или
лапароскопия
с последующим определением объема выполняемого хирургического вмешательства в зависимости от интраоперационных находок. Наиболее часто производится рассечение спаек.
Для профилактики последующего рецидива спаечной кишечной непроходимости часто выполняют операции для фиксирования кишечных петель в функционально выгодном положении спайками, образующимися в послеоперационном периоде. К ним относятся:
— шинирование тонкого кишечника;
— пристеночная интестинопликация (
операция Нобля
);
— трансмезентериальная интестинопликация (
операция Чайлдс-Филлипса
).
Прогноз
Летальность при спаечной кишечной непроходимости существенно разнится в группах с прободением и без прободения кишечника, достигая в последней 40%.
Заболевание отличается особой склонностью к рецидивам. Согласно некоторым исследованиям, 40% пациентов госпитализируются повторно от 2 до 5 раз, 5% — от 6 до 20 раз, 0,2% — более 20 раз.
Госпитализация
В экстренном порядке в отделение хирургии.
Информация
Источники и литература
- МакНелли Питер Р. Секреты гастроэнтерологии/ перевод с англ. под редакцией проф. Апросиной З.Г., Бином, 2005
- Рэфтери Э. Хирургия. Справочник/под общ.редакцией Луцевича О.И., Пушкаря Д.Ю., Медпресс-информ, 2006
- «К вопросу о клинической классификации спаечной кишечной непроходимости» Плечев В.В., Пашков С.А., «Казанский медицинский журнал», №6, 2004
- «Хирургическая “эпидемиология” образования спаек в брюшной полости» Федоров В.Д., Кубышкин В.А., Козлов И.А., «Хирургия. Журнал им. Н.И. Пирогова», №6, 2004
- https://surgeryzone.net/info/info-hirurgia/spaechnaya-kishechnaya-neproxodimost.html
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
