Кавернома мозга код мкб
Кавернома или кавернозная ангиома головного мозга является опухолью, которая не связана с общим кровотоком. Обнаружить ее можно в любой области головного мозга: чаще всего – в коре больших полушарий, также в таламусе, мозолистом теле, стволе мозга, желудочках мозга.
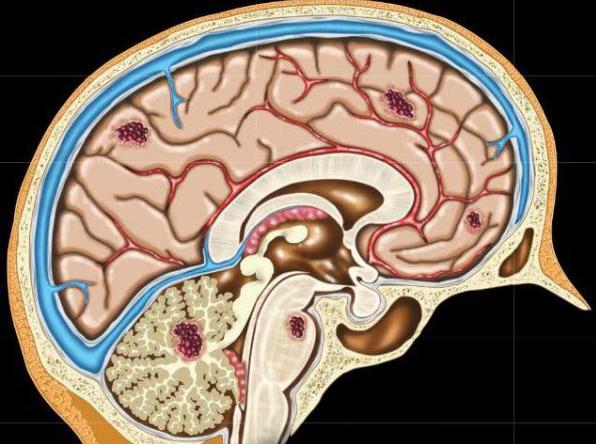
Что такое кавернома головного мозга
Кавернома (сосудистая мальформация) является доброкачественной опухолью. При нажатии она эластичная и мягкая, сначала исчезает, но вскоре принимает первоначальную форму.
Важно! Кавернозная ангиома может кровоточить, что впоследствии может вызвать инфицирование.
Кавернома (код по Мкб 10 – D33) представляет собой мозговое новообразование в виде сосудистых полостей (каверн), в которых находятся воздух или продукты распада крови. Эти продукты распада состоят из тромбов, соединительной ткани и т.д. Величина каверном и число их может быть различным – несколько новообразований могут прилегать вплотную одна к другой или находиться на некотором отдалении друг от друга. Кавернозная ангиома имеет шишковатую поверхность синюшного цвета разнородной структуры, у опухоли есть четкие границы, отграничивающие ее от остальных тканей, чаще всего она округлой формы. Перегородки между полостями состоят из волокнистой плотной ткани. Размеры каверномы могут быть различны – от совсем маленьких до нескольких сантиметров в диаметре.
Множественные кавернообразования встречаются в 10-15 % случаев. Такие каверномы имеют предрасположенность к частым кровоизлияниям, и мозговое вещество, которое их окружает, вследствие этого становится желтоватого цвета.
Кавернома локализуется в области головы и шеи, поражает головной и спинной мозг. Такая патология возникает из-за генетической мутации во время внутриутробного развития, когда происходит нарушение закладки участков нервной системы. Наличие каверномы ведет к потере человеком способности социально адаптироваться.
Ведущие клиники в Израиле
Причины появления каверномы
Обычно кавернозная ангиома считается врожденным новообразованием. В период внутриутробного вынашивания происходит нарушение структурно-функционального преобразования клеток ткани. Причина может крыться в травме мягких тканей, которая дает толчок для начала формирования опухоли — каверномы.
Другими провоцирующими факторами считаются:
- инфекционные патологии в период вынашивания ребенка;
- трудные или преждевременные роды;
- многоплодная или поздняя беременность;
- родовые травмы, плацентарные патологии;
- вредные привычки беременной (курение, алкоголизм, употребление наркотиков);
- тяжелая интоксикация;
- плохая экология;
- радиационное облучение.
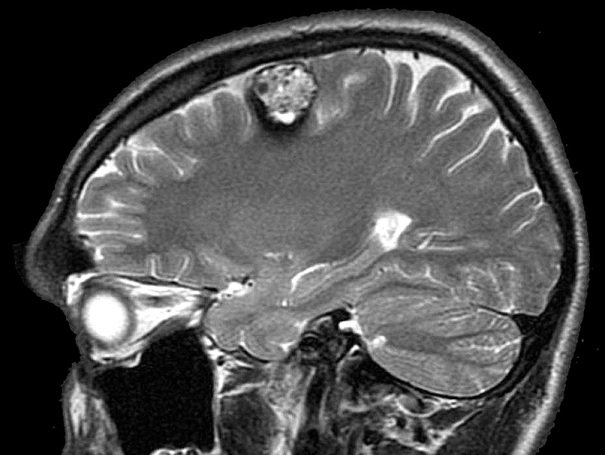
Симптомы каверномы
Кавернома часто протекает бессимптомно, и пациента ничего не беспокоит. В таких случаях ее могут обнаружить при профилактическом осмотре.
На заметку! Появляющаяся симптоматика зависит от месторасположения и размера опухоли. Чем больше размеры опухоли, тем ярче выражены симптомы.
Ярко выраженные симптомы присутствия каверномы наблюдаются у пациентов с опухолью в стволе головного мозга, его лобной доли или височных долях (правой или левой):
- постоянные головные боли;
- судороги;
- эпилептический синдром;
- рвота;
- нарушение чувствительности;
- шаткая походка, нарушение координации движения;
- потеря остроты слуха, звон и шум в ушах;
- расстройство зрения, памяти, внимания;
- снижение умственных способностей;
- паралич.

При сильных головных болях есть высокий риск (4-23%) разрыва стенки каверномы и последующего кровоизлияния. Если кровоизлияние возникает повторно (рецидив), то в 30% случаев оно ведет к инвалидности пациента.
Симптоматика, связанная с месторасположением каверномы
Некоторые симптомы заболевания характеризуются локализацией мальформации:
| Месторасположение опухоли | Симптомы |
|---|---|
| Лобная доля | Сложность с контролем психоэмоционального состояния, проблемы с социальной адаптацией, памятью и моторикой рук (становится неразборчивым почерк, начинаются непроизвольные подергивания конечностей) |
| Левая височная доля | Речевые и слуховые расстройства. Человеком трудно воспринимается чужая речь, информация, которую он получает, не усваивается, при разговоре он часто воспроизводит одни и те же фразы |
| Правая височная доля | Возникают сложности с анализом шумов и звуков. Человек испытывает сложность с узнаванием голосов даже знакомых людей |
| Теменная область | Происходят интеллектуальные расстройства – пациент не может решать простые математические задачи, происходит утрата логического, технического мышления |
| Мозжечок | Теряется внятность речи, возникают судороги, появляется «пьяная» походка. Пациент неправильно держит голову, принимает неадекватные позы |
| Правая лобная доля | Возникает гиперактивность. Человек излишне эмоционален, много говорит и создает впечатление неадекватного. Если из полостей носа в мозговую область распространяются инфекционные заболевания – возникает тромбозная ангиома (симптомы: увеличение температуры, повышенное потоотделение, жар) |
Последствия заболевания
Наличие каверномы вызывает последствия, связанные, прежде всего, с неврологическими расстройствами и очаговыми поражениями головного мозга. Новообразование растет, сдавливая вещество мозга, и начинают проявляться описанные выше симптомы. После произошедшего кровоизлияния мозговое вещество пропитывается гемосидерином и другими продуктами обмена, результатом является отключение некоторых функций. При повреждении лобной доли пациент теряет практические навыки, не может критически оценивать себя и окружающих. При поражении правой или левой височных долей могут происходить выпадение полей зрения (гемианопсия), нарушение работы органов слуха, нарушается способность произносить слова (афазии). Если поражение произошло не в доминантной области височной доли – характерно развитие психических расстройств.
Если диагностирование каверномы произошло на позднем этапе развития, когда начался воспалительный процесс или дистрофические трансформации, то могут наблюдаться такие осложнения:
- кровоизлияния;
- нарушение мозгового кровообращения;
- разрыв сосудов и нарушение местного кровотока;
- увеличение сосудистых скоплений и каверн;
- смерть.
Диагностика каверномы
Данная патология диагностируется с помощью следующих исследований:
- КТ;
- МРТ помогает установить наличие каверн в спинномозговой и головномозговой структурах;
- ЭЭГ;
- функционально магнитно-резонансная томография;
- ангиография – для обследования сосудов, выявления их состояния и обнаружения патологии;
- развернутый анализ крови – для обнаружения воспалительного процесса;
- исследование спинномозговой жидкости для выявления наличия кровоизлияния.
Хотите узнать стоимость лечения рака за рубежом?
* Получив данные о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Противопоказания при каверноме
Для лечения такой патологии не допускается применение народных средств для лечения – это повышает риск возникновения кровоизлияния или разрыва сосудов. Также при каверноме под запретом находятся различные физиотерапевтические процедуры, массажи, прогревания – то, что стимулирует кровообращение.
Лечение каверномы
Кавернозная ангиома не поддается медикаментозному лечению. Требуется хирургическое вмешательство – опухоль желательно удалить. Но иногда из-за своего местоположения это не представляется возможным. Также операцию могут не проводить, если пациент против операции, так как она ему не причиняет неудобств. Операцию не проводят, но риски остаются, и пациент находится под наблюдением невролога.
При наличии эпилептических приступов проводится терапия антиконвульсантами, но рекомендуется операция по удалению опухоли.
Операция по удалению новообразования обязательна, если:
- опухоль провоцирует судороги и эпилептические припадки;
- находится близко к жизненно важным областям;
- провоцирует неоднократные кровоизлияния и неврологические нарушения;
- находится в функционально значимой зоне.
При этом учитываются такие показатели, как: возраст и общее состояние здоровья пациента, наличие сопутствующих заболеваний, размер и форма опухоли и другие.
Если удаление опухоли невозможно хирургическим путем, есть другие методы удаления, кроме традиционной:
- радиохирургия — гамма-нож (кибер-нож). Применяют в случае труднодоступного расположения новообразования. Риск кровоизлияния при этом отсутствует, опухоль устраняется полностью;
- лазеротерапия. Используют для удаления поверхностных каверном. Риск возникновения кровотечения и рубцевания – минимальный;
- диатермокоагуляция показана, если опухоль небольшого размера и большой риск кровотечения. Прижигание проводят переменным током;
- криолечение. Удаление жидким азотом используют для удаления поверхностных опухолей.
Кроме этих способов могут применяться:
- гормональная терапия. Применяется при быстрорастущей опухоли, этим методом добиваются остановки ее роста или регрессии;
- склеротерапия – введение склерозирующих препаратов в каверну, из-за чего ее клетки склеиваются, размеры уменьшаются.
В каждом случае решение использовать тот или иной способ для удаления новообразования принимается индивидуально.
После операции по удалению каверномы обязательно проводятся сеансы восстановительных процедур, чтобы как можно раньше ввести пациента в обычную жизнь и избежать инвалидности. Для каждого пациента составляется индивидуальная реабилитационная программа в соответствии с его потребностями.
Прогноз заболевания
Удаление каверномы при ее прогрессировании в течение 6 месяцев имеет лучший прогноз – у 70% пациентов прекращаются кровоизлияния, у 55 % с эпилептическим синдромом приступы уменьшаются или исчезают совсем.
Если заболевание выявлено до возникновения осложнений – прогнозы положительные, а после операции и курса реабилитации он возвращается в привычную жизнь.
Так как заболевание, в основном, является врожденным, то профилактические меры невозможны. Можно лишь избежать последствий после операции, вовремя начав курс реабилитации.
Вопросы посетителей:
У меня диагностировали каверному в теменной области. Она меня никак не беспокоит, но врач рекомендует удалить. Могу ли я отказаться от операции?
Если врач рекомендует удаление опухоли, возможно, у него есть веские основания для этого: размер опухоли, быстрый рост новообразования.
Отзывы
После того, как без видимых причин стала страдать забывчивостью, возникли проблемы с письмом (почерк стал неразборчивым, чего раньше не наблюдалось), – обратилась к врачу, который поставил диагноз кавернома. Провели операцию, потом прошла реабилитационный курс. Теперь иду на поправку. Хорошо, что вовремя спохватилась.
Источник
[читать] (или скачать)
статью в формате PDF
Кавернозная венозная мальформация головного мозга (синонимы: кавернозная мальформация, кавернозная гемангиома или кавернома [далее — КМ]) — часто встречающаяся [сосудистая] патология, которая представляет собой систему [конгломерат] различных по величине сообщающихся между собой сосудистых полостей [каверн] различной величины, разделенных соединительнотканными перегородками и наполненных кровью. КМ макроскопически напоминают ежевику или тутовую ягоду. Стенки каверн выстланы эндотелием, имеющим самостоятельный каркас, мышечные и эластичные волокна отсутствуют. Ткань мозга в структуре КМ отсутствует ([!!!] что отличает ее от многих сосудистых образований ЦНС), в них выявляют кисты, отдельные участки тромбирования, склероза, кальцификации. КМ часто окружена гемосидерином и участками глиоза. КМ относят к гамартомам (к порокам развития сосудистой системы головного и спинного мозга). Обычно размеры КМ составляют 1,5 — 2 см.
КМ являются [!!!] динамически изменяющимися образованиями, которые увеличиваются или уменьшаются в размерах, или [значительно реже] остаются стабильными. В качестве гипотезы о механизме роста КМ выдвинуты идеи о повторяющихся микрокровоизлияниях и/или реканализации внутрипросветного тромба. Повторные кровоизлияния и тромбозы, также как и формирование кист, способствуют росту КМ, иногда до 10 см, после чего в результате сдавления окружающей паренхимы мозга появляются признаки очагового неврологического дефицита (см. далее).
Обратите внимание! Наличие сосудистых полостей, отложение гемосидерина, кровоизлияния, участки тромбирования, склероза, кальцификации обусловливают особенности гемодинамики в КМ, возможность [острого] нарушения мозгового кровообращения различного типа (ишемического, геморрагического) и, вследствие этого, особенности клинических проявлений (см. далее).
Частота встречаемости КМ в общей популяции (по данным аутопсий и больших рандомизированных МРТ-исследований) варьирует в пределах 0,1 — 0,9%, при этом на ее долю в структуре всей сосудистой патологии центральной нервной системы приходится от 1,7 до 42% у детей и от 5 до 25% у взрослых. КМ могут располагаться в различных отделах головного мозга. Наиболее часто встречаются КМ больших полушарий (70 — 75%), при этом значительно преобладают КМ лобной и височной долей. Наиболее часто наблюдается кортикальное или субкортикальное расположение КМ, реже (около 10% всех КМ) — в базальных ганглиях, гипоталамусе или желудочках мозга (чаще супратенториально). Около 30% составляют КМ задней черепной ямки (КМ спинного мозга относятся к редким — 2 — 5%).
Различают спорадические и семейные (наследственные) формы каверном, которые не различаются между собой ни морфологическими особенностями, ни клиническими проявлениями. Семейные формы наследуются по аутосомно-доминантному типу с неполной пенетрантностью. За образование наследственных КМ ответственны 3 гена: CCM1 (40 — 50%), расположенный на 7q2-21 хромосоме; CCM2 (10 — 20%) — на 7p13-15; CCM3 (40%) — на 3q2-27.
КМ считали врожденной патологией, однако в последнее время все чаще встречаются описания de novo, например, после лучевой терапии (радиоиндуцированные КМ — РКМ). Существует две теории возникновения РКМ: [1] излучение может влиять на рост уже имеющейся КМ небольших размеров (вызывая внутричерепное кровоизлияние и, как следствие, развитие клинической и рентгенологической презентации); [2] в ответ на излучение происходит мутация в ДНК клеток сосудистых структур, что приводит к формированию новых КМ. Пациенты с КМ, возникшими после лучевой терапии, имеют более высокий риск кровоизлияния. Среди всех КМ центральной нервной системы РКМ встречаются у ≈ 12 — 15% пациентов. Описаны случаи возникновения КМ [у детей] через 2 — 6 лет после проведения курса лучевой терапии при лейкемии.
В настоящее время не существует универсальной классификации КМ (большинство авторов исходят из топографо-анатомической локализации или клинических проявлений). Ю.В. Кивелев в своей монографии (Каверномы мозга. СПб.: Человек и здоровье; 2013. 210 с.), основываясь на лечении 303 пациентов с КМ, предложил балльную хирургическую классификацию КМ у детей и взрослых. К первой категории (1 балл) были отнесены пациенты с КМ супратенториальной локализации, но без фокального неврологического дефицита; ко второй (2 балла) — с супратенториальными очагами, приводящими к возникновению фокального неврологического дефицита, или субтенториальными каверномами без очаговой симптоматики; к третьей (3 балла) — с глубинными КМ, сопровождающимися очаговым неврологическим дефицитом. Эта классификация интересна для определения возможного исхода хирургического лечения пациентов с КМ (также существуют классификации КМ по данным МРТ [см. далее]).
По своему течению КМ могут быть [1] бессимптомными и [2] симптомными: [2.1] острыми и [2.2] хроническими с развитием очаговой неврологической симптоматики, связанной с [1] кровоизлиянием, [2] масс-эффектом или [3] эпилепсией. Хроническое течение сопряжено с мелкими кровоизлияниями вокруг КМ, вызывающими общемозговую и/или минимальную очаговую симптоматику, реже судорогами. Статистически значимой зависимости между размерами КМ и клинической картиной не было выявлено. Клиническая симптоматика КМ зависит от ее локализации, а также от расположения фокуса при симптоматической эпилепсии. Первые симптомы заболевания чаще возникают в возрасте 30 — 50 лет, но могут манифестировать в любое время — от рождения до пожилого возраста (примерно в 25% случаев первые проявления болезни возникают в детском возрасте — до 18 лет, при наследственной форме КМ могут проявляться в более раннем возрасте). От 69 до 88% наблюдений всех КМ головного мозга хотя бы однажды проявляются неврологической симптоматикой. Характерными проявлением супратенториальных КМ являются судорожные припадки, встречающиеся у 40 — 80% всех пациентов с КМ. Чаще судорожные припадки возникают у пациентов с КМ в височной и (реже) лобной долях. Судороги могут быть спорадическими или постоянными и в некоторых случаях рефрактерными к противосудорожным препаратам. Распространенными проявлениями КМ головного мозга является очаговый неврологический дефицит и общемозговая симптоматика в виде головной боли, возникающие вследствие кровоизлияния. Особенностью проявлений КМ ствола является отсутствие судорожных припадков и частое развитие очагового неврологического дефицита, преобладают нарушения двигательной и чувствительной иннервации. Глазодвигательные нарушения преимущественно возникают при расположении образований в среднем мозге, а атаксия — при расположении КМ в продолговатом мозге. Головокружение и тошнота были отмечены при локализации КМ в области соединения моста с продолговатым мозгом. Еще одной частой жалобой пациентов является головная боль, однако при отсутствии гидроцефалии сложно определить ее истинную природу. При внутрижелудочковых КМ в 90% случаев основным проявлением заболевания является головная боль, сопровождающаяся тошнотой и рвотой. Часто КМ, располагающиеся в области ствола, протекают асимптомно и являются случайной находкой при проведении обследования по поводу черепно-мозговой травмы или у пациентов с подозрением на онкологическое заболевание головного мозга.
Обратите внимание! Внезапное возникновение или нарастание неврологических нарушений у больного с КМ часто является следствием развития кровоизлияния (по данным ряда исследователей, КМ примерно в 3% случаев являются случайной находкой и в 4 — 23% случаев их впервые диагностируют после кровоизлияний). Риск первичного кровоизлияния из КМ составляет от 0,1 до 5% в год, а риск повторного кровоизлияния может достигать 5 — 60% в год. По некоторым данным, риск внутричерепного кровоизлияния выше у девочек и у пациентов с положительным семейным анамнезом, а также у пациентов с множественными поражениями и КМ, ассоциированными с венозными аномалиями. Тяжесть внутричерепных кровоизлияний из КМ в целом ниже (ввиду низкой скорости кровотока внутри КМ), чем из артериовенозных мальформаций (АВМ), но субтенториальные могут привести к фатальным последствиям (наиболее высокая летальность при кровоизлиянии характерна для КМ ствола головного мозга и может достигать 20%). Только у 1/3 пациентов с остро развившейся клинической картиной кровоизлияния неврологический дефицит полностью регрессирует, а у 2/3 пациентов в течение жизни не наблюдается существенного улучшения.
читайте также пост: Артериовенозные мальформации головного мозга (на laesus-de-liro.livejournal.com) [читать]
Высокопольная МРТ является методом выбора для диагностики КМ, так как обладает высокой чувствительностью [100%] и специфичностью [95%] (продукты деградации гемоглобина, такие как метгемоглобин, гемосидерин и ферритин, могут быть обнаружены в месте локализации КМ, что позволяет выявить их методом МРТ). МРТ-трактография может быть использована при планировании удаления глубинных КМ и при расчете дозы облучения в стереотаксической радиохирургии.
КМ не могут быть обнаружены ангиографически (субтракционная дигитальная ангиография), поскольку, как уже было сказано, характерной особенностью является низкая скорость кровотока в них, и контрастное вещество не попадает в патологическое сосудистое образование за короткий период прохождения его по сосудам головного мозга (КМ не накапливают или незначительно накапливают контрастное вещество, поэтому большинство авторов описывают КМ как «скрытое» сосудистое повреждение). В отдельных случаях можно увидеть характерную для любого объемного образования бессосудистую зону либо, напротив, нечеткую сеть очень мелких сосудов или патологические вены (но несмотря на низкую информативность в выявлении КМ, полное исключение ангиографии из обследования больных следует признать ошибочным — ангиография остается необходимым методом исследования в дифференциальной диагностике КМ с АВМ, периферической аневризмой или васкуляризированной опухолью). При компьютерной томографии (КТ) выделяют следующие признаки КМ: гиперинтенсивный очаг с ровными контурами (с кальцификатами) без перифокального отека и не накапливающий контрастное вещество. Поставить диагноз КМ только по КТ достаточно сложно. В диагностике КМ в настоящее время КТ может быть использована как скрининговый метод и как быстрый метод диагностики кровоизлияния из КМ при невозможности проведения МРТ.
Обратите внимание! Дифференциальный диагноз КМ следует проводить с глиальными опухолями, тромбированными артериовенозными мальформациями, кровоизлияниями в новообразование, венозными кровоизлияниями, метастазами меланомы, токсоплазмозом, цистицеркозом.
Лечебная тактика подразумевает [1] наблюдение, [2] оперативное вмешательство и [3] радиохирургическое лечение. Пациенты с асимптомными КМ любой локализации должны находиться под динамическим наблюдением (особенно в стволе мозга) и ежегодно выполнять МРТ головного мозга. Относительно доброкачественная природа образований позволяет отказаться от хирургического лечения при условии отсутствия быстрого роста или ярко выраженных неврологических проявлений (кровоизлияние и/или эпилептические припадки). Некоторые авторы полагают, что только динамическое наблюдение за больными в течение 3 лет позволяет определить ведущий клинический синдром и показания к хирургическому вмешательству в комплексе проводимого лечения. Симптоматические КМ следует лечить агрессивно из-за высокого риска повторного кровоизлияния (корковые и подкорковые КМ должны быть удалены с помощью наименьшей кортикотомии или, когда это возможно, через борозды). Даже если операция влечет за собой высокие риски поражения таких важных областей, как ствол мозга, хирургическое удаление может предотвратить дальнейшее ухудшение из-за повторного кровоизлияния. В настоящее время применяется нейронавигация для минимизации доступа. Нейронавигация важна для лечения мелких глубинно расположенных КМ, она также может помочь в планировании точки доступа для минимизации хирургического доступа. Для определения локализации КМ активно используется интраоперационное ультразвуковое исследование головного мозга через сформированное трепанационное окно. Радиохирургия (стереотаксическая) в качестве альтернативного метода лечения глубинных или эпилептогенных КМ не имеет реальных преимуществ по сравнению с консервативным лечением и по большей части не рекомендуется детям. Однако при множественных КМ может рассматриваться как, пожалуй, единственный метод лечения.
Подробнее о КМ головного мозга в следующих источниках:
статья (обзор) «Кавернозные мальформации у детей: обзор литературы» Попов В.Е., Лившиц М.И., Башлачев М.Г., Наливкин А.Е.; ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского»; ГБУЗ «Морозовская детская городская клиническая больница ДЗМ»; ФГАОУ ВО Первый Московский государственный медицинский университет имени И.М. Сеченова Минздрава России (журнал «Альманах клинической медицины» №2, 2018) [читать];
статья «Кавернозные мальформации головного мозга» А.М. Муха, В.Г. Дашьян, В.В. Крылов; НИИ скорой помощи им. Н.В. Склифосовского, Московский государственный медико-стоматологический университет им/ А.И. Евдокимова (Неврологический журнал, №5, 2013) [читать];
методическое пособие «Каверномы» по материалам Cavernoma.net; О.Б. Белоусова, Д.Н. Окишев, Москва, 2014 [читать];
клинические рекомендации «Лечение больных с кавернозными мальформациями центральной нервной системы» утверждены на Пленуме Правления Ассоциации нейрохирургов России Казань 27.11.2014, Москва 2014 [читать];
статья «Случай хирургического лечения кавернозной мальформации ствола головного мозга» В.В. Ткачев, Л.В. Шагал, А.С. Михалева, Г.Г. Музлаев; ГБУЗ «Научно-исследовательский институт — Краевая клиническая больница №1 им. проф. С.В. Очаповского» МЗ Краснодарского края, Краснодар; ГБОУ ВО «Кубанский государственный медицинский университет» МЗ РФ, Краснодар (журнал «Инновационная медицина Кубани» №3, 2017) [читать];
статья «Хирургическое лечение разорвавшихся кавернозных мальформаций головного мозга» Крылов В.В., Дашьян В.Г., Муха А.М.; НИИ скорой помощи им. Н.В. Склифосовского, Московский государственный медико-стоматологический университет им. А.И. Евдокимова, Москва (Неврологический журнал, №1, 2016) [читать];
статья «Особенности диагностики и лечения кавернозных мальформаций головного мозга» Цимейко О.А., Гончаров А.И., Орлов М.Ю., Скорохода И.И., Черненко О.Г.; Институт нейрохирургии им. акад. А.П. Ромоданова АМН Украины, г. Киев (Український нейрохірургічний журнал, №2, 2006) [читать];
статья «Кавернозные мальформации головного и спинного мозга» Готко А.В, Kivelev J.V., Сон А.С.; Кафедра нейрохирургии и неврологии, Одесский национальный медицинский университет, Одесса, Украина; Department of Neurosurgery, Helsinki University Central Hospital, Helsinki, Finland (Український нейрохірургічний журнал, №3, 2013) [читать];
статья «Множественные церебральные каверномы и рассеянный склероз» Шулешова Н.В., Макшаков Г.С., Тотолян Н.А., Скоромец А.А., Евдошенко Е.П.; ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. академика И.П. Павлова»; Санкт-Петербургское ГБУЗ «Городская клиническая больница № 31» Санкт-Петербургский городской Центр рассеянного склероза и других аутоиммунных заболеваний (Неврологический журнал, №5, 2017) [читать];
Внешние интернет-ресурсы:
статья «Кавернозная венозная мальформация головного мозга» на radiographia.info [читать];
статья «Каверномы (кавернозные мальформации)» на www.neurovascular.ru (сосудистая нейрохирургия НИИ Нейрохирургии им. Н.Н. Бурденко) [читать];
материалы сайта cavernoma.net (ресурс, посвященный описанию каверном центральной нервной системы — нозологии часто встречающейся в популяции, но относительно редко в клинике) [читать]
Источник
