Какой гипотензивный препарат вызывает люпус синдром
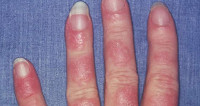
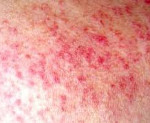
Лекарственная волчанка – обратимый волчаночноподобный синдром, вызванный приемом лекарственных препаратов. Клинические проявления лекарственной волчанки сходны с СКВ и включают лихорадку, артралгии, миалгии, полиартрит, плеврит, пневмонит, гепатомегалию, гломерулонефрит. Диагноз основывается на характерных лабораторных критериях (определении в крови антинуклеарного фактора, антинуклеарных антител, LE-клеток) и связи симптоматики с приемом определенных лекарственных медикаментов. Обычно проявления лекарственной волчанки исчезают после отмены причинно значимого препарата; в тяжелых случаях назначаются кортикостероидные препараты.
Общие сведения
Лекарственная волчанка (лекарственный волчаночный синдром) – симптомокомплекс, обусловленный побочным действием лекарственных средств и регрессирующий после их отмены. Лекарственная волчанка по своим клиническим проявлениям и иммунобиологическим механизмам сходна с системной красной волчанкой. В ревматологии лекарственная волчанка диагностируется примерно в 10 раз реже, чем идиопатическая СКВ. В большинстве случаев лекарственно-индуцированный волчаночноподобный синдром развивается у пациентов в возрасте старше 50 лет, практически с одинаковой частотой у мужчин и женщин.

Лекарственная волчанка
Причины лекарственной волчанки
Развитие лекарственной волчанки может провоцироваться длительным применением или высокими дозировками большого круга лекарственных препаратов. К медикаментам с известным побочным эффектом относятся антигипертензивные (метилдопа, гидралазин, атенолол), противоаритмические (новокаинамид), противотуберкулезные (изониазид), противосудорожные средства (гидантоин, фенитоин), сульфаниламиды и антибиотики (пенициллин, тетрациклин), нейролептики (хлорпромазин), соли лития, золота и другие препараты. Чаще всего лекарственная волчанка возникает у пациентов, страдающих артериальной гипертензией, аритмией, туберкулезом, эпилепсией, ревматоидным артритом, инфекционными заболеваниями и принимающих перечисленные препараты. Возможно развитие волчаночноподобного синдрома у женщин, длительно применяющих оральные контрацептивы.
Патогенез лекарственной волчанки связывается со способностью названных лекарственных препаратов вызывать в организме образование антинуклеарных антител (АНА). Большую роль в предрасположенности к патологии играет генетическая детерминация, а именно – ацетилирующий фенотип пациента. Медленное ацетилирование данных препаратов ферментами печени сопровождается выработкой более высоких титров AHA и более частым развитием лекарственной волчанки. Вместе с тем, у больных с волчаночным синдромом, индуцированным новокаинамидом или гидралазином, выявляется медленный тип ацетилирования.
В целом вероятность развития лекарственной волчанки зависит от дозы препарата и длительности фармакотерапии. При продолжительном приеме лекарственного средства у 10-30% пациентов, имеющих в сыворотке крови антинуклеарные антитела, развивается волчаночноподобный синдром.
Симптомы лекарственной волчанки
В клинике лекарственной волчанки преобладают общие проявления, суставной и кардио-пульмональный синдромы. Заболевание может манифестировать остро или постепенно с таких неспецифических симптомов, как недомогание, миалгия, лихорадка, незначительная потеря массы тела. 80% пациентов беспокоят артралгии, реже – полиартриты. У пациентов, принимающих противоаритмические средства (прокаинамид) наблюдаются серозиты (экссудативный плеврит, перикардит), тампонада сердца, пневмонит, асептические инфильтраты в легких. В ряде случаев возможно развитие лимфаденопатии, гепатомегалии, появление эритематозных высыпаний на коже.
В отличие от идиопатической системной красной волчанки, при лекарственно индуцированном синдроме редко встречаются бабочковидная эритема на щеках, язвенный стоматит, синдром Рейно, алопеция, нефротический синдром, неврологические и психические расстройства (судорожный синдром, психозы). Вместе с тем, для лекарственной волчанки, вызванной приемом апрессина, характерно развитие гломерулонефрита.
Диагностика лекарственной волчанки
От момента появления первых клинических симптомов лекарственной волчанки до постановки диагноза нередко проходит от нескольких месяцев до нескольких лет. В течение этого времени пациенты могут безрезультатно обследоваться у пульмонолога, кардиолога, ревматолога по поводу отдельных проявлений синдрома. Правильная постановка диагноза возможна при всесторонней оценке клинической симптоматики, сопоставлении признаков болезни с приемом определенных лекарственных средств, проведении иммунологических тестов.
Наиболее специфичными лабораторными критериями, указывающими на лекарственную волчанку, служит наличие в крови антинуклеарных антител (антител к гистонам), антинуклеарного фактора, антител к односпиральной ДНК, LE-клеток, снижение уровня комплемента. Менее специфичны для волчаночного синдрома, но высокоспецифичными для СКВ, являются антитела к ds ДНК, анти-Ro/SS-A, Ат к Sm-антигену, анти-La/SS-B. Дифференциальную диагностику лекарственной волчанки необходимо осуществлять с идиопатической СКВ, злокачественными опухолями легких и средостения.
Лечение лекарственной волчанки
Отмена лекарственного препарата, вызвавшего лекарственную волчанку, приводит к постепенному регрессу клинико-лабораторных признаков синдрома. Исчезновение клинической симптоматики обычно происходит в течение нескольких дней или недель после прекращения приема лекарственного средства. Антинуклеарные антитела исчезают медленнее — в течение нескольких месяцев (иногда до 1 года и дольше). С целью купирования суставного синдрома возможно назначение нестероидных противовоспалительных средств. При тяжелом течении лекарственной волчанки, длительной персистенции клинических симптомов обосновано назначение глюкокортикоидов.
Во избежание развития лекарственной волчанки не следует самопроизвольно и бесконтрольно принимать медикаменты; назначение фармакологических средств должно быть обоснованным и согласованным с лечащим врачом. Для предотвращения рецидива волчаночного синдрома необходима адекватная замена причинно значимого препарата альтернативным лекарственным средством.
Источник
Лекарственная волчанка – волчаноподобный синдром, который возникает вследствие приема определенных медицинских препаратов, по характеру протекания и клиническим признакам подобен системной красной волчанке, имеет обратимый эффект, как правило, реализовывающийся посредством отказа от провоцирующего медпрепарата.
Виды
Лекарственная волчанка сама по себе не является самостоятельным заболеванием, а только подвидом системной красной.
Причины
Фактором, который вызывает патологию, является длительный период лечения или значительная дозировка довольно широкого спектра медицинских лекарств. Они провоцируют формирование в организме антинуклеарных антител (АНА). В зависимости от ацетилирующего фенотипа заболевшего человека может иметься особая предрасположенность к развитию патологических процессов. Это происходит в том случае, когда ферменты печени медленно перерабатывают элементы данных медикаментов.
Рассмотрим перечень наиболее распространенных лекарственных средств, которые знамениты своим неблагоприятным влиянием, приводящим к волчаночному заболеванию, и другие неблагоприятные факторы:
- противоаритмические (новокаинамид);
- противотуберкулезные (изониазид);
- нейролептики (аминазин);
- антигипертензивные (метилдопа, гидралазин, атенолол);
- противосудорожные (гидантоин, дифенин);
- сульфаниламиды и антибиотики (пенициллин, тетрациклин);
- прием оральных контрацептивов на протяжении длительного периода представительницами женского пола;
- остаточные соли золота и лития.
- эпилептические припадки;
- больше подвержены люди, которые болеют туберкулезом, ревматоидным артритом, аритмией, артериальной гипертензией и частыми инфекционными процессами;
- если по различным причинам имеются нарушения в работе иммунной системы;
Развитие чаще всего происходит у людей старше 50 лет. Почти с одинаковой периодичностью страдают как представители мужского, так и женского пола. Встречается намного реже, чем самопроизвольно возникающая разновидность патологического состояния.
Симптомы
Признаки, которые могут свидетельствовать о развитии патологического процесса в организме человека:
- незначительная потеря веса;
- болезненные ощущения в мышцах, которые возникают в результате гипертонуса мышечных клеток, как в спокойном положении, так и при напряжении (миалгия);
- сопутствующие суставные патологии (полиартрит, артралгия);
- образование эритематозных образований на кожных покровах;
- синдром Рейно;
- в некоторых ситуациях проявляются гепатомегалия и лимфаденопатии;
- бабочковидная эритема на скулах лица появляется нечасто;
- лихорадка;
- серозиты (экссудативный плеврит, перикардит), если пациент принимает противоаритмические медикаменты;
- нефротический симптом;
- гломерулонефрита при длительном употреблении апрессина;
- общее недомогание и слабость;
- язвенный стоматит;
- сердечная тампонада;
- различные психические и невротические расстройства (психоз, судорожный синдром);
- асептические инфильтраты в легких;
- сильное выпадение волос (алопеция).
При возникновении подобных симптомов необходима консультация врача-пульмонолога, ревматолога или кардиолога.
Диагностика
Установить наличие болезни достаточно трудно, иногда проходит значительно долгий строк, прежде чем устанавливается диагноз (до нескольких лет). Обычно пациенты обследуются у специалистов по отдельно проявляющимся признакам. Для установления полной картины следует записаться на прием к врачу-пульмонологу, ревматологу и кардиологу.
Для подтверждения диагноза необходимо сопоставить время проявления симптоматики и употребления определенных лекарств, всесторонне проанализировать клинические признаки, провести специальные иммунологические тесты.
Также следует обязательно проводить дифференциальную диагностику на сопоставление с такими болезнями, как идиопатическая системная красная волчанка, средостения и злокачественные опухоли легких.
Лечение
Основным способом уменьшения и полного исключения симптоматики является прекращение курса применения медпрепарата, который ее спровоцировал. Обычно требуется от нескольких дней до пары недель, чтобы болезненные ощущения перестали тревожить пациента. Однако антинуклеарные антитела выводятся значительно дольше – от одного месяца до года.
В некоторых случаях эффективно купирование суставного синдрома с помощью противовоспалительных нестероидных средств.
При сильных проявлениях симптомом и тяжелом течении заболевания целесообразно назначение глюкокортикоидов.
Профилактика
Для того чтобы избежать возникновения подобного болезненного состояния, ни в коем случае нельзя употреблять медицинские препараты без назначения доктора.
Если была выявлена болезнь, в последующих курсах лечения необходимо заменить препарат, спровоцировавший появление симптоматики, на аналогичный для предотвращения рецидива.
Источник
1. Артериальная гипертензия может быть заподозрена по следующим клиническим признакам и проявлениям:
а) боль в теменной и затылочной областях +
б) нарушения сердечного ритма и проводимости
в) наличие периферических отеков
2. Основным признаком нефрогенной гипертензии является:
а) сужение почечной артерии на 20%
б) нарушение функции почек +
в) наличие признаков конкрементов в лоханке
3. Эндокринная гипертензия с дефицитом гормональной продукции является:
а) гипертензией при синдроме Кона
б) гипертензией при феохромоцитоме
в) гипертензией при сахарном диабете +
4. Гипертензия при коарктации аорты развивается вследствие:
а) ишемии внутренних органов ниже места сужения +
б) нарушения микроциркуляции в коронарных артериях
в) недостаточности мозгового кровообращения
5. Повышение артериального давления при феохромоцитоме и парананглиомах имеет характер:
а) с асимметрией на верхних и нижних конечностях
б) изолированного диастолического
в) кризового +
6. Основным гемодинамическим признаком коарктации грудного отдела аорты является:
а) брадикардия высоких градаций
б) гипертензия выше и гипотензия ниже места сужения аорты +
в) увеличение ОЦК
7. Вазоренальная гипертензия развивается вследствие:
а) тромбоза почечной артерии
б) стеноза почечной артерии
в) оба варианта верны +
8. Снижение уровня АД при асимметрии АД на правой и левой руках до нормальных цифр опасно в плане:
а) развития ишемического инсульта и инфаркта миокарда +
б) нарушения функции пищевода и желудка
в) развития острой аневризмы грудного отдела аорты
9. Абсолютным диагностическим критерием артериальной гипертензии при феохромоцитоме является:
а) увеличение концентрации в плазме крови альдостерона
б) низкий уровень катехоламинов в крови, оттекающей по почечным венам, и их концентрации в моче
в) наличие признаков опухоли надпочечника и гиперпродукции катехоламинов +
10. Гормоном с высокой прессорной активностью является:
а) инсулин
б) адреналин +
в) кальцитонин
11. В пульмонологической практике препаратами, вызывающими развитие артериальной гипертензии, являются:
а) препараты из солодки +
б) кромогликат натрия
в) бронхолитики
12. При лечении хронических артритов развитие артериальной гипертензии может вызвать:
а) делагил
б) гидрокортизон +
в) кризанол
13. Эндокринная гипертензня у женщин может быть следствием приема:
а) эстрогена +
б) прогестерона
в) бромкриптина
14. Основными недостатками гипотензивной терапии α-адреноблокатором празозином является:
а) брадикардия
б) нарушение обмена калия
в) рефлекторная тахикардия +
15. Положительным эффектом антагонистов кальциевых каналов, кроме гипотензивного, является:
а) коронаролитический +
б) диуретический
в) снижение уровня мочевой кислоты в крови
16. Длительность гипотензивной терапии при эссенциальной гипертензии определяется:
а) наличием сосудистых осложнений
б) устранением патогенетических механизмов гипертензии +
в) состоянием органов, регулирующих артериальное давление
17. Какой из перечисленных гипотензивных препаратов может вызвать гемолитическую анемию при длительном приеме:
а) клонидин
б) резерпин
в) метилдопа +
18. Какой из гипотензивных препаратов даже в умеренных дозах может вызвать лекарственный люпус-синдром:
а) клонидин
б) празозин +
в) метилдопа
19. Какой из гипотензивных препаратов при длительном применении может вызвать депрессию:
а) гидралазин
б) празозин.
в) резерпин +
20. Какие цифры артериального давления у взрослых принимаются за границу нормы:
а) систолическое давление – ниже 140 мм рт. ст., а диастолическое – ниже 90 мм рт. ст.
б) систолическое давление равно или ниже 160 мм рт. ст., а диастолическое – равно или ниже 90 мм рт. ст. +
в) систолическое давление – ниже 150 мм рт. ст., а диастолическое давление равно 90 мм рт. ст.
21. Выберите наиболее значимые факторы риска развития артериальной гипертензии:
а) уровень ежегодного потребления поваренной соли +
б) потребление алкогольных напитков
в) избыточная масса тела
22. Перечислите признаки ЭКГ, наиболее характерные для больных гипертонической болезнью:
а) блокада правой ножки пучка Гиса
б) гипертрофия левого желудочка +
в) остроконечный зубец Р в отведениях II, III
23. Какие из указанных классов липопротеидов являются атерогенными:
а) ЛПВП
б) ХМ
в) ЛПОНП +
24. Потребление каких из перечисленных продуктов приводит к повышению содержания триглицеридов в крови:
а) куриных яиц
б) кондитерских изделий +
в) мяса
25. К какой форме стенокардии относятся боли, возникающие у людей при умственной работе или при длительном положении сидя:
а) вариантной
б) покоя
в) напряжения +
26. Какие из перечисленных механизмов гипоксии миокарда имеют место при ИБС:
а) снижение утилизации кислорода
б) недостаточное поступление кислорода +
в) артериальная гипоксемия
27. Какие из указанных изменений ЭКГ характерны для стенокардии:
а) депрессии сегмента ST +
б) патологический зубец Q
в) появление отрицательного зубца Т
28. Какое заболевание желудочно-кишечного тракта дает клинику стенокардии:
а) заболевания пищевода
б) язвенная болезнь желудка
в) диафрагмальная грыжа +
29. Какие признаки позволяют диагностировать левостороннюю межреберную невралгию:
а) резкая боль при надавливании в межреберных промежутках +
б) положительный эффект после приема нитроглицерина
в) ослабление болей на вдохе
30. Каков механизм действия нитратов при стенокардии:
а) увеличение внешней работы сердца
б) улучшение кровообращения в субэндокардиальных слоях миокарда +
в) увеличение диастолического объема желудочков сердца
Источник
1. Артериальная гипертензия может быть заподозрена по следующим клиническим признакам и проявлениям:
- 1. кратковременные эпизоды потери сознания;
- 2. нарушения сердечного ритма и проводимости;
- 3. наличие периферических отеков;
- 4. боль в теменной и затылочной областях;
- 5. нарушение ритма дыхания.
2. Основным признаком нефрогенной гипертензии является:
- 1. уменьшение размеров почек;
- 2. дистопия почек;
- 3. нарушение функции почек;
- 4. сужение почечной артерии на 20%;
- 5. наличие признаков конкрементов в лоханке.
3. Эндокринная гипертензия с дефицитом гормональной продукции является:
- 1. гипертензией при сахарном диабете;
- 2. гипертензией при синдроме Кона;
- 3. гипертензией при гиперпаратиреозе;
- 4. гипертензией при феохромоцитоме;
- 5. гипертензией при болезни Иценко-Кушинга.
4. Гипертензия при коарктации аорты развивается вследствие:
- 1. ишемии внутренних органов ниже места сужения;
- 2. тромбоза вен нижних конечностей;
- 3. недостаточности мозгового кровообращения;
- 4. присоединения атеросклероза магистральных артерий;
- 5. нарушения микроциркуляции в коронарных артериях.
5. Повышение артериального давления при феохромоцитоме и парананглиомах имеет характер:
- 1. изолированного диастолического;
- 2. с асимметрией на верхних и нижних конечностях;
- 3. кризового;
- 4. изолированного систолического.
6. Основным гемодинамическим признаком коарктации грудного отдела аорты является:
- 1. увеличение АД на нижних конечностях;
- 2. гипотензия при измерении АД на верхних конечностях;
- 3. брадикардия высоких градаций;
- 4. гипертензия выше и гипотензия ниже места сужения аорты;
- 5. увеличение ОЦК.
7. Вазоренальная гипертензия развивается вследствие:
- 1. стеноза почечной артерии;
- 2. фиброваскулярной гиперплазии почечной артерии;
- 3. фиброваскулярной дисплазии почечной артерии;
- 4. тромбоза почечной артерии;
- 5. правильно все.
8. Снижение уровня АД при асимметрии АД на правой и левой руках до нормальных цифр опасно в плане:
- 1. развития коронарного тромбоза;
- 2. развития острой аневризмы грудного отдела аорты;
- 3. нарушения функции пищевода и желудка;
- 4. развития ишемического инсульта и инфаркта миокарда;
- 5. снижения эритропоэтинсинтезирующей функции почек.
9. Абсолютным диагностическим критерием артериальной гипертензии при феохромоцитоме является:
- 1. наличие признаков опухоли надпочечника и гиперпродукции катехоламинов;
- 2. увеличение концентрации в плазме крови альдостерона;
- 3. высокий уровень в моче 5-оксииндолуксусной кислоты;
- 4. низкий уровень катехоламинов в крови, оттекающей по почечным венам, и их концентрации в моче
- 5. отсутствие гипотензивного эффекта α-адреноблокаторов
10. Гормоном с высокой прессорной активностью является:
- 1. кальцитонин;
- 2. адреналин;
- 3. инсулин;
- 4. альдостерон;
- 5. пролактин.
11. В пульмонологической практике препаратами, вызывающими развитие артериальной гипертензии, являются:
- 1. пенициллины;
- 2. бронхолитики;
- 3. кромогликат натрия;
- 4. препараты из солодки.
12. При лечении хронических артритов развитие артериальной гипертензии может вызвать:
- 1. кризанол;
- 2. делагил;
- 3. аспирин;
- 4. ибупрофен;
- 5. гидрокортизон.
13. Эндокринная гипертензня у женщин может быть следствием приема:
- 1. эстрогена;
- 2. бромкриптина;
- 3. нон-овлона;
- 4. прогестерона.
14. Основными недостатками гипотензивной терапии α-адреноблокатором празозином является:
- 1. рефлекторная тахикардия;
- 2. брадикардия;
- 3. нарушение обмена калия;
- 4. дислипопротеидемия;
- 5. ортостатическая гипотензия.
15. Положительным эффектом антагонистов кальциевых каналов, кроме гипотензивного, является:
- 1. коронаролитический;
- 2. снижение уровня мочевой кислоты в крови;
- 3. диуретический.
16. Длительность гипотензивной терапии при эссенциальной гипертензии определяется:
- 1. наличием сосудистых осложнений;
- 2. состоянием органов, регулирующих артериальное давление;
- 3. устранением патогенетических механизмов гипертензии.
17. Какой из перечисленных гипотензивных препаратов может вызвать гемолитическую анемию при длительном приеме?
- 1. клонидин;
- 2. резерпин;
- 3. празозин;
- 4. метилдопа.
18. Какой из гипотензивных препаратов даже в умеренных дозах может вызвать лекарственный люпус-синдром?
- 1. клонидин;
- 2. метилдопа;
- 3. резерпин;
- 4. гидралазин;
- 5. празозин.
19. Какой из гипотензивных препаратов при длительном применении может вызвать депрессию?
- 1. резерпин;
- 2. гидралазин;
- 3. празозин.
20. Какие цифры артериального давления у взрослых принимаются за границу нормы?
- 1. систолическое давление равно или ниже 140 мм рт. ст., а диастолическое — равно или ниже 90 мм рт. ст.;
- 2. систолическое давление — ниже 140 мм рт. ст., а диастолическое — ниже 90 мм рт. ст.;
- 3. систолическое давление — ниже 150 мм рт. ст., а диастолическое давление равно 90 мм рт. ст.
21. Выберите наиболее значимые факторы риска развития артериальной гипертензии:
- 1. избыточная масса тела;
- 2. потребление алкогольных напитков;
- 3. избыточное потребление белка;
- 4. уровень ежегодного потребления поваренной соли.
22. Перечислите признаки ЭКГ, наиболее характерные для больных гипертонической болезнью:
- 1. остроконечный зубец Р в отведениях II, III;
- 2. гипертрофия левого желудочка;
- 3. блокада правой ножки пучка Гиса;
- 4. уширенный двугорбый зубец Р в отведениях I, II.
23. Какие изменения в анализе мочи характерны для больных гипертонической болезнью?
- 1. снижение удельного веса;
- 2. лейкоцитурия;
- 3. микрогематурия;
- 4. повышение удельного веса.
24. Какие изменения глазного дна характерны для больных артериальной гипертензией?
- 1. сужение вен;
- 2. извитость сосудов;
- 3. расширение артерий сетчатки;
- 4. кровоизлияния в сетчатку и плазморрагии;
- 5. правильные ответы 2 и 4.
25. Какие из указанных классов липопротеидов являются атерогенными?
- 1. ЛПВП;
- 2. ЛПОНП;
- 3. ХМ.
26. При каком типе гиперлипопротеидемии повышено содержание в крови холестерина, триглицеридов, ЛПНП и ЛПОНП?
- 1. I;
- 2. IIа;
- 3. II b;
- 4. III;
- 5. IV.
27. Какой тип гиперпротеидемии обусловлен недостаточностью фермента липопротеидлипазы?
- 1. I;
- 2. II а;
- 3. II b;
- 4. III;
- 5. IV.
28. Потребление каких из перечисленных продуктов приводит к повышению содержания триглицеридов в крови?
- 1. мяса;
- 2. кондитерских изделий;
- 3. икры лосося;
- 4. куриных яиц.
29. К какой форме стенокардии относятся боли, возникающие у людей при умственной работе или при длительном положении сидя?
- 1. напряжения;
- 2. покоя;
- 3. вариантной;
- 4. напряжения и покоя.
30. Какие из перечисленных механизмов гипоксии миокарда имеют место при ИБС?
- 1. артериальная гипоксемия;
- 2. недостаточное поступление кислорода;
- 3. снижение утилизации кислорода.
31. Какие из указанных изменений ЭКГ характерны для стенокардии?
- 1. патологический зубец Q;
- 2. депрессии сегмента ST;
- 3. появление отрицательного зубца Т;
- 4. преходящая блокада ножек пучка Гиса.
32. Какое заболевание желудочно-кишечного тракта дает клинику стенокардии?
- 1. заболевания пищевода;
- 2. диафрагмальная грыжа;
- 3. язвенная болезнь желудка;
- 4. хронический колит;
- 5. острый панкреатит.
33. Какие признаки позволяют диагностировать левостороннюю межреберную невралгию?
- 1. резкая боль при надавливании в межреберных промежутках;
- 2. ослабление болей на вдохе;
- 3. положительный эффект после приема нитроглицерина.
34. Каков механизм действия нитратов при стенокардии?
- 1. увеличение диастолического объема желудочков сердца;
- 2. улучшение кровообращения в субэндокардиальных слоях миокарда;
- 3. увеличение внешней работы сердца.
35. При каких патологических состояниях гипоксия миокарда обусловлена нарушением биохимических процессов в миокарде?
- 1. гипонатриемия;
- 2. гипокалиемия;
- 3. гипокальциемия.
36. Для ангиоспастической стенокардии характерно:
- 1. подъем ST в период болей;
- 2. появление отрицательного зубца Т в период боли.
37. Какие признаки при стенокардии напряжения дают основания заподозрить возникновение инфаркта миокарда?
- 1. длительность боли более 15 мин;
- 2. появление страха смерти;
- 3. падение АД;
- 4. боль сильнее таковой во время предыдущих приступов;
- 5. все перечисленное.
38. Каков механизм действия β-адреноблокаторов?
- 1. уменьшение венозного возврата;
- 2. увеличение сердечного выброса;
- 3. снижение воздействия эндогенных катехоламинов.
39. Назовите наиболее эффективные из перечисленных ниже лекарственных средств, применяемых при стенокардии:
- 1. нитраты;
- 2. антагонисты кальция;
- 3. антикоагулянты;
- 4. антиоксиданты.
40. Что является показанием для назначения дезагрегантов при стенокардии?
- 1. гипокоагуляция;
- 2. повышение агрегации тромбоцитов;
- 3. снижение агрегации тромбоцитов.
41. Назовите критерии положительной пробы с дозированной физической нагрузкой:
- 1. одышка;
- 2. усталость;
- 3. подъем сегмента ST на 2 мм.
42. Показания к оперативному лечению стенокардии:
- 1. I-II ФК;
- 2. прогрессирующая стенокардия;
- 3. отсутствие эффекта от антиангинальной терапии.
43. Признаками нестабильной стенокардии являются:
- 1. изменение длительности и интенсивности болевых приступов;
- 2. нарушение ритма и проводимости;
- 3. снижение АД без гипотензивной терапии;
- 4. появление патологического зубца Q на ЭКГ.
44. Признаками стабильной стенокардии высокого функционального класса являются:
- 1. изменение фракции выброса;
- 2. ЭКГ-признаки повреждения миокарда в боковой стенке;
- 3. повышение уровня изоэнзимов ЛДГ и КФК в плазме;
- 4. снижение уровня пороговой нагрузки на тредмиле менее 50 Вт;
- 5. снижение уровня пороговой нагрузки на тредмиле ниже 120 Вт.
45. ЭКГ-признаками стенокардии и коронарного атеросклероза являются:
- 1. удлинение интервала QT;
- 2. удлинение интервала PQ;
- 3. зубец Q с амплитудой больше трети Р и длительностью более 0, 03 с;
- 4. изменения конечной части желудочкового комплекса и зубца Т;
- 5. застывший подъем сегмента ST выше 2 мм от изолинии.
46. Нестабильная стенокардия прогностически неблагоприятна в плане:
- 1. развития инфаркта миокарда;
- 2. тромбоэмболии мозговых сосудов;
- 3. развития фатальных нарушений ритма сердца;
- 4. развития легочной гипертензии;
- 5. развития венозной недостаточности.
47. Развитию приступа стенокардии способствуют следующие факторы:
- 1. катехоламиновый спазм коронарных артерий;
- 2. гиперагрегация тромбоцитов;
- 3. повышение внутриполостного давления в левом желудочке;
- 4. пароксизмы тахиаритмии;
- 5. правильно все.
48. Причинами вариантной стенокардии (типа Принцметала) являются:
- 1. поражение мелких сосудов коронарных артерий;
- 2. спазм крупной коронарной артерии;
- 3. спазм мелких сосудов коронарной артерии;
- 4. тромбоз коронарной артерии.
49. Проба с атропином применяется у больных со следующими целями:
- 1. для диагностики имеющихся нарушений атриовентрикулярной проводимости;
- 2. для оценки класса коронарной недостаточности;
- 3. для выявления нарушений реологических свойств крови;
- 4. для выявления скрытой коронарной недостаточности;
- 5. для диагностики синдрома слабости синусового узла.
50. Наиболее тяжелое течение стенокардии наблюдается у больных со следующими поражениями:
- 1. стенозом основного ствола левой коронарной артерии;
- 2. проксимальным поражением задней коронарной артерии;
- 3. дистальным поражением огибающей артерии;
- 4. проксимальным поражением огибающей артерии;
- 5. при сочетании проксимального сужения левой и огибающей артерий.
Источник
