К синдромам перинатального поражения цнс не относится

Что такое ППЦНС?
Само словосочетание перинатальный период говорит о том, что перинатальное поражение ЦНС развивается у еще не родившегося или только появившегося на свет ребенка.
Перинатальное поражение центральной нервной системы (ППЦНС) — это не один, а несколько диагнозов, которые подразумевают нарушение функций работы в головном мозге новорожденного ребенка и могут привести к стойким неврологическим последствиям в более старшем возрасте (например, ДЦП, ЗПРР).
Весь перинатальный период условно делится на три этапа:
– с 28 недели и до момента родов длится антенательный период;
– сам процесс родов называется интранатальным периодом;
– неонатальный период это промежуток времени с момента рождения до 7 дня жизни включительно.
В современной медицине нет точного названия заболевания при поражении ЦНС плода, есть только сборное, его называют ППЦНС или же перинатальная энцефалопатия. Перинатальное поражение ЦНС у новорожденных, проявляется нарушениями в работе двигательного аппарата, нарушением речи и психики.
С развитием медицины, перестали данный диагноз употреблять для детей старше одного месяца. По истечении месяца врач должен поставить точный диагноз ребенку. Именно в этот период невролог с точностью определяет, насколько сильно повреждена нервная система. Назначает лечение и следит за тем, чтобы оно было подобрано правильно.
Каковы причины и факторы риска ППЦНС?
Причины, по которым может развиться перинатальное поражение центральной нервной системы достаточно разнообразны, среди самых популярных:
– соматическое заболевание матери, которое сопровождается хронической интоксикацией;
– наличие острых инфекционных заболеваний или хронических очагов инфекции, в то время когда будущая мать вынашивала ребенка;
– в случае, если у женщины нарушен процесс питания, или же она не созрела для беременности и родов;
– нарушение маточно-плачцентарного кровотока во время беременности;
– изменения в обмене веществ также влечет за собой расстройство нервной системы у будущего ребенка (повышение уровня биллирубина, неонатальная желтуха);
– в случае сильного токсикоза, как на ранней стадии, так и на поздней, или появление иных проблем с вынашиванием ребенка;
– окружающая среда выступает немаловажным фактором в развитии заболевания;
– появление патологии во время родов — это может быть слабая родовая деятельность, ускоренные роды;
– если ребенок рождается недоношенным, то и его организм не развит полностью, поэтому на данном фоне может появиться нарушение в работе ЦНС;
– наибольшему риску развития поражений ЦНС подвержены малыши, у которых присутствует наследственный фактор.
Все остальные причины возникновения ППЦНС ситуативные и в большей степени предугадать их появление просто нельзя.
Выделяют несколько путей развития перинатального поражения ЦНС у новорожденных детей в зависимости от причины и последующей симптоматики, анализ которых позволяет поставить первоначальный диагноз: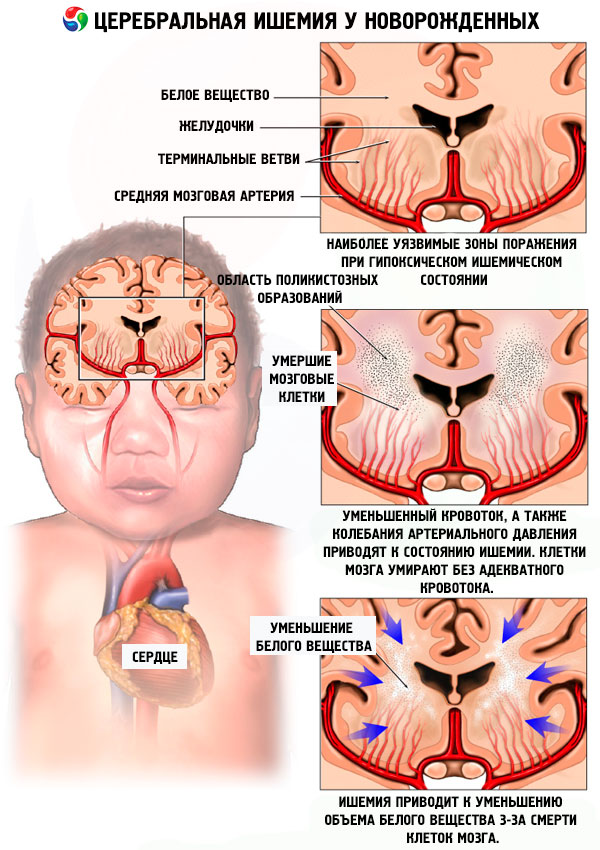
– Если четко зафиксирован недостаток кислорода, во время нахождения малыша внутри организма матери (гипоксия), то диагностируют гипоксическое поражение ЦНС.
– Во время родов у младенца может быть повреждена тканевая структура (это может быть как головной мозг, так и спинной). В этом случае, уже идет речь о травматическом поражении ЦНС, в результате чего появляются изменения в работе головного мозга.
– В случае нарушения обмена веществ могут появиться метаболические и токсико-метаболические поражения. Это может быть связано с употреблением во время беременности алкоголя, лекарственных препаратов, никотина.
– Изменения в ЦНС при наличии инфекционных заболеваний перинатального периода.
Какие бывают разновидности синдромов ППЦНС?
ППЦНС условно делится на несколько периодов, в зависимости от того, на какой стадии было выявлено нарушение и как оно проявилось.
– Острый период длится от 7 до 10 дней, крайне редко, но он может растянуться и до месяца.
– Период, в которым происходит восстановление (восстановительный период), может длиться до 6 мес. Если организм ребенка восстанавливается медленно, то данный период может занять до 2 лет.
Детские неврологи выделяют следующие разновидности перинатальных поражений ЦНС в зависимости от сопутствующих симптомов и синдромом:
– Нарушение мышечного тонуса. Этот синдром диагностируется согласно отклонениям от нормы в зависимости от возраста грудного ребенка. В начальный период времени жизни ребенка, достаточно сложно диагностировать данный синдром, так как помимо этого встречается физиологический гипертонус (физиологическая скованность мышц новорожденного).
– Синдром нервно-рефлекторной возбудимости — синдром, связанный с нарушением сна, дрожанием подбородка, вздрагиваниями ребенка на любой шорох или прикосновение. Данный синдром можно диагностировать только в том случае, когда будет исключены соматические заболевания новорожденного (например, кишечные колики). При осмотре такого ребенка невролог определяет повышение сухожильных рефлексов, а также усиление (оживление) автоматизмов новорожденного (рефлекс Моро).
– Синдром угнетения нервной системы. Такой синдром по своим характеристикам противоположен предыдущему. Его диагностируют у детей, которые в первые месяцы своей жизни не активны, они много спят, у них понижен тонус, они не могут удерживать голову, плохо цепляются своими ручками.
– Неблагоприятный прогноз для ребенка, если развился синдром внутричерепной гипертензии. Основными его признаками являются повышенная возбудимость и нервозность, при этом начинает набухать и уплотняться родничок. Появляются частые срыгивания. При осмотре невролог замечает избыточный рост окружности головы, возможно расхождение швов черепа, симптом Грефе (симптом «заходящего солнца»).
– Одним из наиболее опасных и тяжелых состояний при ППЦНС является судорожный синдром, именно он является одним из наиболее серьезных проявлений при перинатальном поражении ЦНС.
Кроме того, любая внимательная мама может заметить отклонения в состоянии здоровья у своего ребенка намного быстрее, чем врач невролог, хотя бы потому, что она наблюдает за ним круглосуточно и не один день.

В любом случае, малыш, живя первый год с любыми (даже минимальными, но не проходящими) отклонениями в состоянии здоровья требует неоднократных консультаций у специалистов медицинского центра, включение его в программу диспансеризации (т.е. пристального наблюдения неврологом и при необходимости — дополнительного обследования, такого как УЗИ головного мозга, электроэнцефалография, исследование крови для определения компенсаторного потенциала нервной системы и т.д.). На основании полученных заключений специалистами центра разрабатывается план развития такого ребенка, подбирается индивидуальная схема профилактических прививок, введения прикормов в рацион питания, а также проведения лечебных мероприятий при необходимости.
Какие симптомы и диагностические критерии у ППЦНС?
– Не каждая мама, которая не имеет медицинского образования, сможет на первый взгляд отличить и определить, что у ее ребенка перинатальное поражение ЦНС. Но, неврологи с точностью определяют заболевание по появлению симптомов, которые не свойственны другим нарушениям.
– при осмотре малыша может быть обнаружен гипертонус или гипотонус мышц;
– ребенок чрезмерно беспокоен, тревожен и возбужден;
– возникновение дрожания в области подбородка и конечностей (тремор);
– появление судорог;
– при осмотре с молоточком заметно нарушение рефлекторной сферы;
– появление неустойчивого стула;
– меняется частота сердечных сокращений; появление неровностей на коже ребенка.
Как правило, после года данные симптомы пропадают, но затем появляются с новой силой, поэтому запускать данную ситуацию просто нельзя. Одним из наиболее опасных проявлений и последствий ППЦНС при отсутствии реакции на симптоматику является приостановка развития психики ребенка. Не развивается речевой аппарат, наблюдается задержка развития моторики. Также одним из проявлений заболевания может стать церебрастенический синдром.
Как лечат ППЦНС?
Для восстановления основных функций ЦНС, а также для снижения проявления неврологических симптомов малышу назначаются целый комплекс лечебных препаратов. В лечении могут применяться, например, ноотропные препараты, которые смогут восстановить трофические процессы в работе головного мозга — пирацетам, церебролизин, кортексин, пантокальцин, солкосерил и многие другие. Для того чтобы простимулировать общую реактивность новорожденному ребенку проводят курс лечебного массажа, специальной гимнастики, а при необходимости комплекс физиотерапевтических процедур (напрмер, электрофорез и микротоки).
В случае, если родители обнаружили хотя бы один из признаков поражений ЦНС необходимо срочно обратиться к врачу. Не стоит забывать о том, что развитие каждого ребенка процесс индивидуальный. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
В чем опасность и последствия ППЦНС?
Среди специалистов бытует мнение о том, что в случае, если была поражена центральная нервная система плода, то полностью восстановлена она быть не может. Но неврологи-практики утверждают обратное. Они говорят о том, что если правильно и своевременно лечить заболевание, то можно добиться частичного или полного восстановления функций нервной системы. Но даже несмотря на такой оптимистический прогноз, если смотреть на все возможные заболевания ребенка, связанные с нервной системой, то к инвалидности приводит 50 % от их общего количества, при этом около 80 % от него отведено на перинатальное поражение центральной нервной системы.
Источник
201. Для подтверждения диагноза внутричерепного кровоизлияния необходимо провести следующие исследования:
- 1. Определить уровень сахара в крови
- 2. Исследовать глазное дно
- 3. НСГ /нейросонографию/
- 4. Рентгенографию черепа
- 5. Люмбальную пункцию
202. К синдромам восстановительного периода перинатального поражения ЦНС не относят:
- 1. Гипертензионно-гидроцефальный
- 2. Вегето-висцеральных нарушений
- 3. Синдром аспирации мекония
- 4. Синдром двигательных нарушений
- 5. Задержка психомоторного развития
203. К травматическим повреждениям нервной системы не относят:
- 1. Внутричерепная родовая травма
- 2. Субарахноидальное кровоизлияние
- 3. Сочетанные ишемические и геморрагические поражения ЦНС /гипоксические/
- 4. Кровоизлияние в спинной мозг /растяжение, разрыв, надрыв/ с травмой позвоночника
- 5. Повреждение диафрагмального нерва
204. Для подтверждения диагноза внутричерепного кровоизлияния необходимо провести нижеперечисленные обследования, кроме:
- 1. Определить уровень сахара в крови
- 2. НСГ /нейросонографию/
- 3. Люмбальную пункцию
- 4. Ядерно-магнитное резонансное исследование головы
- 5. Исследовать глазное дно
205. При пери- и интравентрикулярных кровоизлияниях II–III степени у новорожденых в клинической картине не выявляется:
- 1. Судороги
- 2. Выбухание и напряжение большого родничка
- 3. Повышение двигательной активности
- 4. Снижение гематокрита
- 5. Мышечная гипотония
206. Синдром Дауна является результатом:
- 1. Полигенных мутаций
- 2. Моногенных мутаций
- 3. Хромосомной аберрации
- 4. Эндокринных нарушений
- 5. Хронической внутриутробной гипоксии
207. У новорожденного:
- 1. Преобладают процессы катаболизма
- 2. Преобладают процессы анаболизма
- 3. Процессы катаболизма и процессы анаболизма уравновешены
- 4. Вначале преобладают процессы катаболизма, затем – процессы анаболизма
- 5. Вначале преобладают процессы анаболизма, затем – процессы катаболизма
208. Воздействие химических факторов на плод в поздний фетальный период проявляется:
- 1. Врожденной гипотрофией и незрелостью
- 2. Пороками развития
- 3. Стигмами дизэмбриогенеза
- 4. Врожденным гепатитом
- 5. Микроцефалией
209. Учитывая кровоток плода, при гематогенном пути инфицирования среди внутренних органов в первую очередь поражаются
- 1. Печень
- 2. Селезенка
- 3. Головной мозг
- 4. Почки
- 5. Легкие
210. Врожденный порок сердца чаще всего бывает при врожденном
- 1. Листериозе
- 2. Сифилисе
- 3. Краснухе
- 4. Токсоплазмозе
- 5. Герпесе
211. Клиническими проявлениями краснушной внутриутробной инфекции являются:
- 1. Пузырчатка на ладонях и стопах, ринит
- 2. Глухота, катаракта, микроцефалия, врожденный порок сердца
- 3. Гипотрофия, желтуха, гнойничковая сыпь на коже
- 4. Гнойное отделяемое из пупочной ранки, коньюнктивит, желтуха
- 5. Синдром Дауна
212. Клиническими проявлениями фетального гепатита являются следующие признаки, кроме:
- 1. Желтуха
- 2. Увеличение размеров печени
- 3. Темная моча
- 4. Грубый систолический шум
- 5. Обесцвеченный стул
213. Диагноз фетального гепатита подтверждается
- 1. Повышением уровня непрямого билирубина
- 2. Повышением уровня прямого билирубина и активности трансаминаз
- 3. Повышением уровня остаточного азота
- 4. Гиперкалиемией
- 5. Гипергликемией
214. Этиологическим фактором фетального гепатита не может быть
- 1. Цитомегаловирус
- 2. Листерия
- 3. Вирус гепатита
- 4. Алкоголизм матери
- 5. Токсоплазма
215. К признакам гемолитической болезни новорожденных не относится:
- 1. Желтуха
- 2. Анемия
- 3. Геморрагическая сыпь
- 4. Ретикулоцитоз
- 5. Повышение уровня непрямого билирубина
216. При проведении фототерапии патогенетически показано одновременное назначение:
- 1. Дополнительное введение жидкости
- 2. Гидрокортизона
- 3. Кокарбоксилазы
- 4. Альбумина
- 5. Физиологического раствора
217. При гипербилирубинемии новорожденных возможно развитие ядерной желтухи, если уровень непрямого билирубина повысился:
- 1. До 56 мкмоль/л
- 2. До 100 мкмоль/л
- 3. До 150 мкмоль/л
- 4. До 250 мкмоль/л
- 5. Более 340 мкмоль/л
218. Для ускорения созревания глюкурониламинотрансферазы печени используется:
- 1. Аскорбиновая кислота
- 2. Люминал
- 3. Викасол
- 4. Сернокислая магнезия
- 5. Гормоны
219. Какие из признаков являются наиболее типичными при ГБН /гемолитической болезни новорожденных/?
- 1. Повышение уровня непрямого билирубина, активность трансаминаз не повышена, анемии нет
- 2. Повышение уровня непрямого и прямого билирубина, активность трансаминаз не повышена, анемии нет
- 3. Повышение уровня непрямого билирубина, анемия, ретикулоцитоз
- 4. Повышение уровня прямого билирубина, активность трансаминаз не повышена, анемии нет
- 5. Повышение уровня прямого билирубина, активность трансаминаз повышена
220. Гемолитическая болезнь новорожденного может быть обусловлена:
- 1. Внутриутробной инфекцией
- 2. Иммунологическим конфликтом
- 3. Нарушением конъюгации билирубина
- 4. Гемоглобинопатией
- 5. Функциональной незрелосью печени
221. Гемолитическая болезнь новорожденных по системе АВ0 может развиваться, если группа крови:
- 1. Матери 0 /I/, ребенка А/II/ или В /III/
- 2. Матери А/II/, ребенка 0/I/
- 3. Матери В /III/, ребенка 0/I/
- 4. Матери 0/I/, ребенка 0/I/
- 5. Матери АВ /IV/, ребенка А/II/ или В /III/
222. Характерными клиническими симптомами желтушной формы гемолитической болезни новорожденного являются ниже перечисленные симптомы, кроме:
- 1. Обесцвеченный кал
- 2. Анемия
- 3. Увеличение печени
- 4. Увеличение селезенки
- 5. Желтуха
223. Характерными клиническими признаками отечной формы гемолитической болезни новорожденного являются ниже перечисленные, кроме:
- 1. Анемия
- 2. Эритробластоз
- 3. Гепатоспленомегалия
- 4. Отеки
- 5. Геморрагическая сыпь на коже
224. Клиническими проявлениями ядерной желтухи являются следующие признаки, кроме:
- 1. Желтуха
- 2. Гипербилирубинемия
- 3. Симптом «заходящего солнца»
- 4. Мышечная гипотония
- 5. Мышечная гипертония
225. Для лечения гемолитической болезни новорожденных не применяется:
- 1. Инфузионная терапия
- 2. Фототерапия
- 3. Гормональная терапия
- 4. Заменное переливание крови
- 5. Антибиотикотерапия
226. Основополагающим методом диагностики при ГБН является:
- 1. Исследование коагулограммы
- 2. Определение группы крови и резус-фактора матери и ребенка
- 3. Определение типа гемоглобина
- 4. Исследование костного мозга
- 5. УЗИ брюшной полости
227. Основной причиной аспирации новорожденных является:
- 1. Недоношенность
- 2. Гипоксия плода
- 3. Инфекционные заболевания матери
- 4. Гемолитическая болезнь новорожденных
- 5. Врожденный порок сердца
228. Для новорожденных с массивной мекониальной аспирацией не характeрно:
- 1. Нарастающий цианоз кожи и слизистых
- 2. Асимметрия грудной клетки
- 3. Отсутствие хрипов в легких
- 4. Мелкопузырчатые хрипы в легких
- 5. Снижение рО2 и повышение рСО2
229. Этиологическим фактором при пневмонии новорожденных не является:
- 1. Вирусы
- 2. Гипотрофия
- 3. Бактерии
- 4. Микоплазма
- 5. Хламидии
230. Клинические симптомы тяжелой дыхательной недостаточности при пневмонии новорожденных проявляются следующими признаками, кроме:
- 1. Выраженной одышкой
- 2. Генерализованным цианозом
- 3. Гипотонией
- 4. Гипорефлексией
- 5. Повышением АД
231. При пневмонии новорожденных применяют следующие методы диагностики, кроме:
- 1. Анализ периферической крови
- 2. Нейросонография
- 3. Аускультация
- 4. Рентгенограмма грудной клетки
- 5. Мазок из зева на флору и чувствительность к антибиотикам
232. К инфекционными заболеваниями кожи и подкожной клетчатки у новорожденных не относят:
- 1. Везикулопустулез
- 2. Токсическую эритему новорожденного
- 3. Эпидемическую пузырчатку
- 4. Эксфолиативный дерматит Риттера
- 5. Некротическую флегмону
233. К инфекционными заболеваниями пупка и пупочной ранки у новорожденных не относятся:
- 1. Мокнущий пупок
- 2. Гнойный омфалит
- 3. Амниотический пупок
- 4. Флегмонозный омфалит
- 5. Фунгус пупка
234. Диагностическими критериями пилороспазма новорожденных не являются:
- 1. Срыгивания и рвота с первого дня жизни
- 2. Срыгивания и рвота со второй неделижизни
- 3. Симптом «песочных часов»
- 4. Беспокойство
- 5. Рвота створоженным молоком
235. Наиболее часто встречающимися пневмопатиями у новорожденных являются ниже следующие виды, кроме:
- 1. Аспирация мекония
- 2. Транзиторное тахипноэ
- 3. Первичные ателектазы
- 4. Болезнь гиалиновых мембран
- 5. Отечно-геморрагический синдром
236. Степень тяжести синдрома дыхательных расстройств оценивается по шкале:
- 1. Апгар
- 2. Сильвермана
- 3. Дубовича
- 4. Дементьевой
- 5. Боларда
237. К проявлениям гормонального криза у новорожденных относят следующие состояния, кроме:
- 1. Нагрубание молочных желез
- 2. Десквамативный вульвовагинит
- 3. Отечно-геморрагический синдром
- 4. Кровотечение из влагалища
- 5. Милиа
238. К транзиторным изменениям кожных покровов относятся следующие проявления, кроме:
- 1. Нагрубание молочных желез
- 2. Простая эритема
- 3. Токсическая эритема
- 4. Физиологическое шелушение кожи
- 5. Милиа
239. К переходным процессам неонатального периода со стороны ЦНС относят следующие состояния, кроме:
- 1. Функционирование фетальных коммуникаций
- 2. Транзиторная неврологическая дисфункция
- 3. Родовой катарсис
- 4. Импринтинг
- 5. Синдром «только что родившегося ребенка»
240. К транзиторным фетальным коммуникациям относят следующие, кроме:
- 1. Артериальный /боталлов/ проток
- 2. Овальное окно
- 3. Венозный /аранциев/ проток
- 4. Нижняя полая вена
- 5. Пупочные сосуды
241. К переходным процессам неонатального периода со стороны сердечно-сосудистой системы относят следующие состояния, кроме:
- 1. Функционирование фетальных коммуникаций /шунтирование/
- 2. Транзиторные гиперволемия и полицитемия
- 3. Транзиторная гиперфункция миокарда
- 4. Отечный синдром
- 5. Транзиторные нарушения метаболизма миокарда
242. К переходным процессам неонатального периода со стороны пищеварительной системы относят следующие состояния, кроме:
- 1. Переход на лактотрофное питание
- 2. Транзиторный катар кишечника
- 3. Транзиторная функциональная непроходимость
- 4. Арборизация носовой слизи
- 5. Транзиторный дисбактериоз
243. К проявлениям транзиторной неврологической дисфункции относят следующие симптомы, кроме:
- 1. Преходящее косоглазие
- 2. Нестойкий тремор
- 3. Снижение выраженности рефлексов новорожденных
- 4. Функциональная непроходимость кишечника
- 5. Рассеянные очаговые знаки
244. В настоящее время в России неонатальный скрининг проводят на следующие заболевания, кроме:
- 1. Муковисцидоз и фенилкетонурия
- 2. Гипофизарный нанизм
- 3. Адреногенитальный синдром
- 4. Галактоземия
- 5. Врожденный гипотиреоз
245. Миелинизация нервных путей в основном завершается:
- 1. К 1 году
- 2. К 2-3 годам
- 3. К 3-5 годам
- 4. К 5-7 годам
- 5. К 7- 10 годам
246. Герминальный матрикс – это зародышевая ткань с высокой метаболической активностью, расположенная:
- 1. в коре головного мозга
- 2. на дне третьего желудочка
- 3. в области мозжечка
- 4. в перивентрикулярной зоне боковых желудочков головного мозга в области головки хвостатого ядра, вблизи отверстия Монро
- 5. в области затылочной доли головного мозга
247. Период максимальной активности герминального матрикса отмечается:
- 1. на 15 неделе гестации
- 2. на 16 –18 неделе гестации
- 3. на 19-20 неделе гестации
- 4. на 20-23 неделе гестации
- 5. на 24-32 неделе гестации
248. Особенностями поражений головного мозга у детей раннего возраста являются следующие признаки, кроме:
- 1. отсутствие корковой локализации функций
- 2. наличие корковой локализации функций
- 3. преобладание общих генерализованных реакций
- 4. высокая гидрофильность тканей мозга
- 5. легкая подверженность геморрагическим и ишемическим перинатальным повреждениям
249. К синдромам позднего восстановительного периода перинатальных поражений ЦНС у детей не относится:
- 1. гипертензионно-гидроцефальный синдром
- 2. синдром вегето-висцеральных нарушений
- 3. синдром задержки психомоторного развития
- 4. синдром Дауна
- 5. синдром двигательных нарушений
250. При подозрении на резидуально-органическое поражение ЦНС используют следующие методы диагностики, кроме
- 1. Нейросонография
- 2. Фиброгастродуоденоскопия
- 3. Допплерография сосудов головного мозга
- 4. Магнитно-резонансная или компьютерная томография головного мозга
- 5. Рентгенография черепа и осмотр офтальмолога
Источник
