Этиология патогенез острого коронарного синдрома

Острый коронарный синдром — это группа клинических и лабораторно-инструментальных признаков, указывающих на наличие нестабильной стенокардии или инфаркта миокарда. Состояние проявляется загрудинной болью длительностью более 20 минут, которая сопровождается потливостью, одышкой, бледностью кожи. У 15-20% больных наблюдается атипичное клиническое течение синдрома. Для диагностики проводят анализ кардиоспецифических ферментов, регистрируют ЭКГ. Медикаментозное лечение предполагает использование тромболитиков, антиагрегантов и антикоагулянтов, антиангинальных препаратов. В тяжелых случаях показана хирургическая реваскуляризация.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.
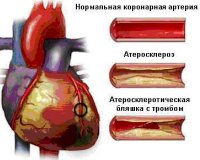
Острый коронарный синдром
Причины
Все нозологические единицы, входящие в состав острого коронарного синдрома имеют общие этиологические факторы. Основной причиной заболевания служит тромбоз коронарного сосуда, возникающий при эрозии или разрыве атеросклеротической бляшки (атеротромбоз). Окклюзия венечной артерии тромбом встречается у 98% больных с выявленной клинической картиной ОКС. При тромбозе развитие коронарного синдрома связано как с механической закупоркой артерии, так и с выделением специфических вазоконстрикторных факторов.
Другая этиология острого процесса определяется крайне редко (около 2% случаев). Появление ОКС возможно при тромбоэмболии либо жировой эмболии коронарной артерии. Еще реже диагностируется переходящий спазм коронарных артерий — вариантная стенокардия Принцметала.
Факторы риска
Поскольку большинство эпизодов связано с атеросклеротическими осложнениями, факторы риска коронарного синдрома идентичны таковым для атеросклероза. Различают:
- Немодифицируемые факторы: мужской пол, пожилой возраст, наследственная предрасположенность;
- Корригируемые факторы: избыточная масса тела, вредные привычки, гиподинамия.
Наибольшую опасность из предпосылок представляет артериальная гипертензия. Повышенное артериальное давление способствует более раннему началу и быстрому прогрессированию атеросклероза.
Патогенез
Патофизиологической основной болезни служит острое снижение кровотока в одном из венечных сосудов. В результате этого нарушается баланс между потребностью мышечных волокон в кислороде и притоком артериальной крови. При остром коронарном синдроме возникает переходящая или стойкая ишемия, которая при прогрессировании вызывает органические изменения миокарда (некрозы, дистрофию).
При разрыве фиброзного покрова атеросклеротической бляшки происходит отложение тромбоцитов и фибриновых нитей — образуется тромб, перекрывающий просвет сосуда. В патогенезе синдрома существенную роль играют гемостатические нарушения, которые обуславливают формирование микротромбов в сосудах, питающих миокард. Выраженная клиническая симптоматика наблюдается при сужении просвета коронарной артерии не менее, чем на 50-70%.
Классификация
В современной кардиологии используется классификация, которая учитывает ЭКГ-проявления коронарного синдрома. Такое разделение патологии наиболее удобно в неотложной ситуации, когда врачу необходимо принимать решение о назначении лекарственной терапии для лечения острого состояния. Согласно этой классификации выделяют 2 формы коронарного синдрома:
- ОКС с подъемом ST (ОКСП ST). При данной форме отмечается стойкая ишемия и полная окклюзия (закрытие просвета) одной из венечных артерий. Состояние соответствует окончательному диагнозу «инфаркт миокарда». Подъем ST выше изолинии на ЭКГ — прогностически неблагоприятный признак.
- ОКС без подъема ST (ОКСБП ST). У таких пациентов начинаются ишемические процессы в миокарде при сохраненном кровотоке в коронарных сосудах. На ЭКГ зачастую определяются патологические изменения зубца T. Такой диагноз соответствует нестабильной стенокардии либо мелкоочаговому инфаркту миокарда без зубца Q.
Симптомы ОКС
Основное проявление острого коронарного синдрома — характерный приступ загрудинной боли. Болевые ощущения локализуются по центру либо с левой стороны грудной клетки. Боль возникает при физической нагрузке (быстрая ходьба, подъем по ступенькам) либо после эмоциональных стрессов. Боли могут быть жгучими, давящими, сжимающими. Типична иррадиация в левую руку, межлопаточную область, шею. Длительность приступа от 20 минут до получаса и более.
На развитие острого кислородного голодания сердечной мышцы указывает учащение и увеличение продолжительности сердечных болей при стабильной стенокардии. При этом снижается эффективность нитроглицерина для купирования острого болевого приступа. Кроме загрудинных болей типична бледность кожных покровов, иногда появляется холодный пот. Беспокоят одышка, резкая слабость и головокружение.
Для молодых (до 40 лет) и пожилых пациентов (старше 75 лет), а также больных сахарным диабетом характерно атипичное течение острого коронарного синдрома. В таких случаях возможны сильные боли в эпигастрии, которые сочетаются с расстройством пищеварения. Реже начинается односторонняя пульсирующая боль в грудной клетке. На фоне острого ухудшения состояния может наступить обморок.
Осложнения
В остром периоде данного состояния существует высокий риск внезапной сердечной смерти: около 7% при ОКС с элевацией сегмента ST, 3-3,5% при коронарном синдроме с нормальным ST. Ранние осложнения выявляются в среднем у 22% пациентов. Наиболее распространенное последствие заболевания — кардиогенный шок, который вдвое чаще диагностируется у мужчин. У больных старше 50 лет, как правило, развиваются тяжелые нарушения ритма и проводимости.
При успешном купировании острого сердечного приступа у 6-10% пациентов сохраняется риск поздних осложнений, которые развиваются спустя 2-3 недели после манифестации синдрома. Вследствие замещения участка мышечных волокон соединительной тканью есть вероятность развития хронической сердечной недостаточности, аневризмы сердца. При сенсибилизации организма продуктами аутолиза возникает синдром Дресслера.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Лечение острого коронарного синдрома
Консервативная терапия
Лечение больных с ОКС проводится только в специализированных кардиологических стационарах, пациентов в тяжелом состоянии госпитализируют в реанимационные отделения. Терапевтическая тактика зависит от варианта коронарного синдрома. При наличии на кардиограмме подъема ST устанавливают диагноз острого инфаркта миокарда. В таком случае показана интенсивная и тромболитическая терапия по стандартной схеме.
Пациентам, у которых не обнаружено стойкой элевации ST, назначают комбинированную медикаментозную терапию без тромболитиков. Чтобы купировать приступ, используют нитраты. Дальнейшее лечение направлено на ликвидацию ишемических процессов в миокарде, нормализацию реологических свойств крови и коррекцию артериального давления. В этих целях рекомендуется несколько групп лекарственных средств:
- Антиагреганты. Для профилактики тромбообразования принимают препараты на основе ацетилсалициловой кислоты или тиенопиридиновые производные. После начальных нагрузочных доз переходят на длительный прием медикаментов в средних терапевтических дозировках. В первые 2-5 дней схему дополняют антикоагулянтами.
- Антиишемические средства. Для улучшения кровоснабжения сердца и снижения потребности сердечной мышцы в кислороде применяют ряд препаратов: блокаторы кальциевых каналов, нитраты, бета-адреноблокаторы. Некоторые из этих лекарств обладают гипотензивным действием.
- Гиполипидемические препараты. Всем пациентам назначаются статины, которые снижают уровень общего холестерина и атерогенных ЛПНП в крови. Терапия уменьшает риск повторного развития острого коронарного синдрома, значительно улучшает прогноз, продлевает жизнь больных.
Хирургическое лечение
Реваскуляризация миокарда эффективна при инфаркте и рецидивирующей ишемии, рефрактерной к медикаментозной терапии. Методом выбора является малоинвазивная эндоваскулярная ангиопластика, которая быстро восстанавливает кровоток в пораженном сосуде, имеет короткий восстановительный период. При невозможности ее проведения показано коронарное шунтирование.
Прогноз и профилактика
Своевременное начало интенсивной терапии значительно сокращает риск ранних и поздних осложнений, снижает показатель летальности. Прогноз определяется клиническим вариантом острого коронарного синдрома, наличием сопутствующих кардиологических болезней. У 70-80% больных перед выпиской устанавливают низкую или среднюю степень риска, что соответствует сохраненной функции левого желудочка.
Неспецифическая профилактика заболевания включает модификацию факторов риска — нормализацию массы тела, отказ от вредных привычек и жирной пищи. Медикаментозная профилактика повторных эпизодов ОКС включает длительную (более 12 месяцев) антитромбоцитарную терапию и прием липидоснижающих препаратов. Пациенты, перенесшие острый коронарный синдром, находятся на диспансерном учете кардиолога.
Источник
Факторы риска развития ИМ:
- Возраст.
- Мужской пол (до 60 лет).
- Отягощенный по ИБС анамнез.
- Перенесённые ИМ и инсульт.
- Тяжёлая стенокардия.
- Сахарный диабет.
- Тяжёлая АГ.
- Гиперлипидемия.
- Ожирение.
- Хроническая почечная недостаточность.
- Повышенная концентрация С-реактивного белка в крови.
- Выраженный атеросклероз коронарных сосудов (по данным КАГ).
- Аномалии коронарных сосудов (эктазии, межмышечные мостики).
- Употребление кокаина.
- Нестабильная стенокардия.
- Депрессия сегмента ST на ЭКГ.
- Динамические изменения сегмента ST и зубца Т.
- Обнаружение тромба при КАГ.
Патогенетические механизмы острого коронарного синдрома с подъёмом и без подъёма сегмента ST в основном схожи. Развитию острого коронарного синдрома с подъёмом сегмента ST предшествуют процессы, приводящие к дестабилизации атеросклеротической бляшки. Подобная бляшка, которую принято называть инфаркт-связанной, чаще имеет необструктивный характер, то есть не приводит к значимому нарушению коронарного кровотока. Нестабильная бляшка бывает обильно инфильтрирована воспалительными клетками, способствующими повреждению фиброзной капсулы. В результате разрыва атеросклеротической бляшки или эрозии на её поверхности высвобождаются индукторы агрегации тромбоцитов (коллаген и другие вещества), тканевой фактор и лавинообразно запускается тромбообразование.
Непосредственно к острому коронарному синдрому с подъёмом сегмента ST в большинстве случаев приводит быстропрогрессирующая тромботическая окклюзия крупной коронарной артерии, расположенной субэпикардиально.
При постепенном развитии окклюзии вследствие медленного роста атеросклеротической бляшки ИМ развивается редко. Хроническая нехватка кислорода сопровождается повышением резистентности тканей к ишемии. Данный феномен называют прекондиционированием, его защитный эффект обусловлен развитием коллатералей, а также повышением стойкости кардиомиоцитов к ишемии.
Сердце относят к органам, наиболее чувствительным к ишемии. При отсутствии эффективного коллатерального кровообращения в случае тотальной окклюзии крупной коронарной артерии уже через 15 мин начинается гибель кардиомиоцитов, через 1 ч погибает около 50% клеток в зоне ишемии, через 3 ч — 80%, а через 6 ч — почти 100%. Сначала некроз возникает в субэндокардиальных участках миокарда (наиболее чувствительных к ишемии), а в дальнейшем — в субэпикардиальных. Подобная драматическая динамика некроза миокарда подчеркивает крайнюю важность раннего начала лечения ИМ.
При остром коронарном синдроме с подъёмом сегмента ST происходит необратимое повреждение обширного участка миокарда, в результате чего нарушается прежде всего сократительная функция миокарда. После развития крупноочагового ИМ возникают изменения формы, размера ЛЖ, толщины миокарда. В зоне ИМ отмечают истончение ткани, её расширение вплоть до развития аневризмы сердца (обширного некротического участка сердца в зоне инфаркта). В целом эти процессы называют ремоделированием сердца, и ключевую роль в нём отводят ренин-ангиотензин-альдостероновой системе. По этой причине одна из основных задач терапии ИМ заключается в уменьшении процессов ремоделирования.
В редких случаях к ИМ приводят заболевания, не связанные с коронарным атеросклерозом:
— Артерииты:
- болезнь Такаясу;
- узелковый периартериит;
- ревматоидный артрит;
- системная красная волчанка;
- анкилозирующий спондилит.
— Травма артерии:
- радиация;
- ятрогенные факторы;
- ранения.
— Болезни, связанные с нарушениями метаболизма:
- мукополисахаридозы;
- гомоцистинурия;
- амилоидоз.
— Уменьшение просвета сосуда:
- диссекция аорты;
- диссекция коронарных артерий;
- спазм (стенокардия Принцметала).
— Эмболии коронарных артерий:
- инфекционый эндокардит;
- пролапс митрального клапана;
- внутрисердечные тромбы;
- тромбоз лёгочных вен;
- искусственкые клапаны сердца;
- миксома.
— Врождённая патология коронарных артерий:
- отхождение левой коронарной артерии от лёгочной артерии;
- артериовенозные фистулы;
- аневризмы коронарных артерий.
— Гематологические заболевания:
- истинная полицитемия;
- тромбоцитозы;
- ДВС-синдром;
- тромбоцитпеническая пурпура.
Шахнович Р.М.
Острый коронарный синдром
Опубликовал Константин Моканов
Источник
При остром коронарном синдроме происходит быстрое сужение просвета коронарной артерии (иногда нескольких артерий), вплоть до полной закупорки. Наиболее распространенная причина развития острого коронарного синдрома — неокклюзирующий виутрикоронарный тромбоз. Вместе с тем возможны другие патогенетические механизмы: спазм, механическая обструкция из-за кровоизлияния в атеросклеротическую бляшку или быстрого её роста. При вторичных формах нестабильной стенокардии, по классификации Е. Braunwald, обострение ИБС обусловлено факторами, напрямую не связанными с атеросклеротическими бляшками. Эти факторы можно разделить на две группы: уменьшение доставки кислорода и увеличение потребности сердца в кислороде (табл. 1).
Таблица 1
Причины вторичной нестабильной стенокардии по классификации Е. Braunwald
| Уменьшение доставки кислорода | Увеличение потребности в кислороде |
| Сердечные | |
| Коронарный атеросклероз Коронарный спазм Аортальный стеноз ГКМП | ГКМП Аортальный стеноз ДКМП Тахикардия |
| Несердечные | |
| Интоксикации (кокаин) Повышенная вязкость крови Анемия Гипоксемия: Полицитемия: | Гипертермия Гилертиреоз АГ Артериовенозная фистула |
В патогенезе острого коронарного синдрома, как правило, участвуют несколько механизмов одновременно. Обычно один из факторов бывает ведущим, но и другие вносят свой вклад в развитие острого коронарного синдрома. У конкретного больного сочетается в различной степени выраженности множество патофизиологических процессов, приводящих к острому коронарному синдрому (рис. 1).

Рис. 1. Возможные варианты сочетания патофизиологических процессов при остром коронарном синдроме
Достижения диагностических способов визуализации и успех антитромботической терапии доказали ведущую роль тромбообразования в патофизилогии острого коронарного синдрома. Тромбоз провоцируют патологические процессы в атеросклеротических бляшках: разрыв фиброзной капсулы, эрозия бляшки, реже — протрузия кальцинированных участков в просвет артерии (рис. 2).

Рис. 2. Разрыв нестабильной бляшки с образованием внутрикоронарного тромба
Самая частая причина тромбоза — разрыв атеросклеротической бляшки. Атеросклеротическую бляшку, склонную к разрыву, принято называть нестабильной. К настоящему времени сформировано чёткое представление о том, какую атеросклеротическую бляшку можно считать нестабильной. Такая бляшка состоит из крупного липидного ядра, включающего в большом количестве воспалительные клетки и относительно мало гладкомышечных клеток, покрыта истончённой фиброзной капсулой. Защитная капсула является динамичной структурой с активным метаболизмом. Прочность фиброзной капсулы обеспечивается нитями коллагена. Повреждённые бляшки имеют тонкую фиброзную капсулу, обедненную коллагеном. Структура коллагена, а именно баланс между синтетическими и дегенеративными процессами, регулируется гладкомышечными и воспалительными клетками. Провоспалительные цитокины, выделяющиеся макрофагами и другими клетками, способствуют экспрессии ферментов (металлопротеиназ), приводящих к разрушению коллагенового матрикса. С другой стороны, интерферон-γ подавляет образование коллагена, а многие цитокины: интерлейкины, лиганд CD40 и другие вещества способствуют апоптозу (гибели) гладкомышечных клеток. Остаётся открытым вопрос, что запускает воспалительные процессы в атеросклеротической бляшке. В качестве причин выдвигают окисленные липопротеины, инфекцию, неспецифическое воспаление, метаболические нарушения (сахарный диабет, гиперурикемию), радиацию и т.д.
После разрыва атеросклеротической бляшки непосредственно к тромбозу приводит цепь последовательных реакций. Во-первых, взаимодействие тромбоцитов с коллагеном экстрацеллюлярного матрикса бляшки приводит к их активации. Под влиянием фактора Виллебранда, секретируемого активированными тромбоцитами, между ними образуются молекулярные мостики. На поверхности тромбоцитов в больших количествах экспрессируется рецептор GPIIb/IIIa, связывающий тромбоциты с фибриногеном. Макрофаги и гладкомышечные клетки атеросклеротической бляшки продуцируют тканевый фактор, запускающий каскад коагуляции. Таким образом, повреждённая бляшка служит очагом стимуляции тромбообразования и коагуляции, причём оба эти механизма оказывают взаимоиндуцирующее действие.
В последнее время наряду с термином «нестабильная бляшка» появилось появилось понятин «нестабильный больной». Поводом к такому определению послужили данные, что в крови больных острым коронарным синдромом выявлены изменения, предрасполагающие к коронарному тромбозу. В частности, растёт концентрации ингибитора тканевого активатора плазминогена-1 (РА-1), подавляющего естественные фибринолитические свойства крови. Концентрация РАI-1 повышается при сахарном диабете и ожирении, а его синтез индуцируется некоторыми медиаторами, участвующими в развитии АГ, например ангиотензином II.
В последние десятилетия широко используют ТБКА и стентирование коронарных артерий в лечении больных ИБС. У части больных после ТБКА может развиваться острый коронарный синдром вследствие механической обструкции, связанной с рестенозом — неоинтимальной пролиферацией в зоне баллонирования и/или имплантации коронарного стента.
Шахнович Р.М.
Острый коронарный синдром
Опубликовал Константин Моканов
Источник
