Эссенциальная тромбоцитопения код мкб
Рубрика МКБ-10: D47.3
МКБ-10 / C00-D48 КЛАСС II Новообразования / D37-D48 Новообразования неопределенного или неизвестного характера / D47 Другие новообразования неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей
Определение и общие сведения[править]
Эссенциальная тромбоцитемия (ЭТ) — кМПЗ (классическое миелопролиферативное заболевание), связанное с клональным нарушением на уровне стволовой кроветворной клетки, характеризующимся выраженной мегакариоцитарной гиперплазией в КМ и гипертромбоцитозом периферической крови, что сопровождается повышенным риском появления артериальных и венозных тромбогеморрагических осложнений, которые могут быть фатальными, а в долгосрочном прогнозе — развитием миелофиброза (менее 10%) и/или трансформации в острый лейкоз или миелодиспластический синдром (2%).
Эссенциальная тромбоцитемия впервые описана Е. Epstein и А. Goedel в 1934 г. как геморрагическая тромбоцитемия. Другие синонимы ЭТ: первичная тромбоцитемия, истинная тромбоцитемия, эссенциальный тромбоцитоз, идиопатическая тромбоцитемия, хронический мегакариоцитарный лейкоз.
Эпидемиология
• Эссенциальная тромбоцитемия — наиболее распространенное МПЗ среди трех классических Ph-негативных хронических МПЗ.
• Количество новых случаев заболевания — 2-3 на 100 000 человек в год.
• Распространенность ЭТ составляет около 30 случаев на 100 000 человек.
• Среди пациентов преобладают женщины, соотношение женщин и мужчин составляет 2:1.
• Средний возраст на момент постановки диагноза: 60 лет.
• 20% больных моложе 40 лет; иногда ЭТ наблюдают у детей и подростков;
• Эссенциальная тромбоцитемия имеет более благоприятный прогноз среди кМПЗ, поскольку воздействует на качество жизни пациентов больше, чем на выживаемость вследствие увеличения количества сосудистых осложнений;
• 10-летняя выживаемость составляет 80%, что может не влиять на обычную популяционную выживаемость;
• 0,6-5% случаев ЭТ трансформируется в ОМЛ, особенно при приеме химиотерапии.
Этиология и патогенез[править]
По современным представлениям, в основе развития ЭТ как кМПЗ лежит нарушение функционирования стволовой кроветворной клетки, приводящее к ее клональной трансформации. Примерно половина больных ЭТ имеют мутацию в тирозинкиназе JAK2 JAK2V617F) в хромосоме 9р24. Эта мутация считается ответственной за развитие также и ИП и ИМФ. Выделяют V617F-позитивных пациентов ЭТ и V617F-негативных пациентов ЭТ, которые различаются по клинико-биологическим характеристикам. В 2013 г. установлено, что 67-88% JAK2- или MPL-негативных пациентов с ЭТ и ПМФ (но не с ИП), имеют соматическую мутацию в гене кальретикулина CALR. В то же время ЭТ предлагается относить к гетерогенному заболеванию, учитывая найденные у значительного числа молодых женщин, имеющих строго подтвержденный диагноз ЭТ, признаки поликлонального миелопоэза. Это свидетельствует о том, что часть клеток-предшественников относится к нормальному гемопоэзу.
Несмотря на то, что эссенциальный тромбоцитоз обычно является приобретенным (не наследственным) заболеванием, также наблюдается семейная форма, первичный семейный тромбоцитоз.
Клинические проявления[править]
V617F-позитивные пациенты с ЭТ имеют многие клинические проявления, свойственные ИП, с достаточно высоким уровнем гемоглобина, повышенным количеством нейтрофилов, увеличенным костномозговым эритро- и гранулопоэзом, более низким уровнем сывороточного ЭПО и ферритина, более часто встречающимися тромбозами и более частой трансформацией в ИП. Некоторые авторы склонны объединить V617F-позитивных пациентов с ЭТ и V617F-позитивных пациентов с ИП (почти все больные ИП) в одну нозологическую группу.
Клиническая картина ЭТ определяется особенностями характерных сосудистых осложнений и кровотечений. Наиболее часто встречаются микроциркуляторные сосудистые осложнения — эритромелалгия, стенокардия, а также вазомоторные симптомы: головная боль, преходящие нарушения зрения, транзиторные ишемические атаки (инсульт головного мозга).
Эритромелалгия — (от греч. erythros — красный, melos — конечность, algos — боль; синонимы — синдром Митчелла, отек кожи ограниченный болезненный Поспелова, паралич конечностей вазомоторный Ланнуа) — характерный симптомокомплекс при ЭТ, который проявляется как приступ жгучей боли в пальцах рук и ног, кистях, стопах, усиливающийся в тепле, облегчается холодом, после приема ацетилсалициловой кислоты может проходить на несколько дней. Иногда эритромелалгию называют обратным синдромом Рейно. Впервые подобный болевой приступ описал в 1855 г. Н.И. Пирогов как «посттравматическую гиперестезию» — интенсивные боли жгучего характера в конечностях, сопровождающиеся выраженными гиперестезией, вегетативными и трофическими нарушениями у солдат, возникающими после ранения. В 1865 г. американский хирург С. Митчелл описал аналогичную клиническую картину жгучих болей, трофических расстройств в пораженной конечности у солдат, пострадавших в гражданской войне в США, и назвал ее эритромелалгией. Эритромелалгию выделяют как синдром и при других разных первичных заболеваниях, таких как рассеянный склероз, деформирующие заболевания позвоночника, последствия травматических повреждений, алкоголизма, соматические заболевания, а также как самостоятельное заболевание. У пациентов с ЭТ эритромелалгия характеризуется активацией тромбоцитов и повреждением сосудистой стенки, но не образованием тромбина, что подтверждается эффективностью ацетилсалициловой кислоты и неэффективностью антикоагулянтов. Тромбозы, тромбоэмболии и кровотечения являются наиболее типичными осложнениями.
Эссенциальная (геморрагическая) тромбоцитемия: Диагностика[править]
При подозрении на ЭТ необходимо выполнить клинический анализ крови, исследование лейкоцитов периферической крови (или КМ) методом ПЦР для выявления мутации JAK2V617F, гистологическое исследование биоптата КМ. Для уточнения размера селезенки применяются визуализирующие методики — КТ, УЗИ, МРТ.
В настоящее время диагностика ЭТ базируется на критериях, принятых ВОЗ в 2008 г. Это позволяет исключить из когорты больных ЭТ часть пациентов с ПМФ и ИП, которые раньше на основании критериев группы по изучению ИП (PVSG, 1997) могли быть диагностированы как пациенты с ЭТ. В 2011 г. международной группой по изучению и лечению миелопролиферативных заболеваний проведено исследование, в котором из 1104 пациентов, диагностированных как имеющие ЭТ, при пересмотре в соответствии с критериями ВОЗ диагноз подтвердился только у 81%, а у остальных пациентов установлена ранняя префибротическая стадия миелофиброза. Тем не менее, учитывая сложности разграничения ЭТ и раннего ПМФ, продолжаются разработки новых критериев диагностики ЭТ, например группой BCSH (British Committee for Standards in Haematology, 2010). На основании этого некоторые авторы предлагают при диагностике отказаться от трепанобиопсии КМ, например при наличии мутации JAK2V617F, однако сложно в таком случае показать отсутствие других миелоидных опухолей.
Спленомегалия обычно встречается у половины больных ЭТ; она, как правило, незначительная и связана с депонированием тромбоцитов, реже — как проявление экстрамедуллярного кроветворения. Гепатомегалия может определяться у 20-50% пациентов. Характерным является выявление в периферической крови тромбоцитоза с гигантскими тромбоцитами причудливых форм, увеличение среднего объема тромбоцитов и показателя анизоцитоза тромбоцитов. Обнаруживаются циркулирующие мегакариоциты и фрагменты ядер мегакариоцитов.
Дифференциальный диагноз[править]
Основой дифференциальной диагностики ЭТ и реактивных тромбоцитозов является, помимо характерных клинических признаков, трепанобиопсия подвздошной кости.
Чаще всего в дифференциальный диагноз ЭТ включают следующее:
- Реактивный тромбоцитоз.
- Первичный миелофиброз (ранние стадии: ПМФ 0/1).
- Истинная полицитемия.
- Хронический миелолейкоз.
- Миелодиспластический синдром.
- Семейная тромбоцитемия.
Эссенциальная (геморрагическая) тромбоцитемия: Лечение[править]
Лекарственная терапия претерпела эволюцию от алкилирующих агентов до Гидроксикарбамида, интерферона альфа и анагрелида, которые традиционно применяются для больных ЭТ, а с недавнего времени — и до назначения JAK2-ингибиторов и новых исследовательских препаратов. Первой рекомендацией для больных ЭТ является модификация образа жизни (т.е. снижение массы тела при ожирении, прекращение курения для курильщиков), а также контроль за артериальным давлением и уровнем холестерина для соответствующих пациентов.
Лечебная стратегия при ЭТ представляет собой сложный баланс между профилактикой кровотечения и тромботических осложнений и риском побочных эффектов препарата и токсичности, в связи с чем всегда взвешивается польза и риск циторедуктивной и антитромботической терапии. Большое кровотечение бывает редко и обычно связано с гипертромбоцитозом, когда уровень тромбоцитов превышает 1500х109/л. Высокий уровень тромбоцитов является показанием к назначению циторедуктивной терапии.
Традиционно для лечения ЭТ с целью циторедукции назначается Гидроксикарбамид. Начальная доза составляет 500-1000 мг с дальнейшей коррекцией для удержания уровня тромбоцитов менее 600х109/л и уровня лейкоцитов более 2х109/л. В целом, Гидроксикарбамид хорошо переносится, из побочных эффектов отмечают миелосупрессию, мукозиты и язвы нижних конечностей.
В 2005 г. знаменательное открытие мутации JAK2V617F в мультипотентных клетках-предшественниках миелопролиферативных заболеваний предоставило новую терапевтическую мишень для лечения. В последнее время на основании данных о наличии JAK2V617F-позитивных пациентов с ЭТ появилась перспектива использования JAK2-ингибиторов. Руксолитиниб — первый официально разрешенный JAK2-ингибитор для лечения пациентов с ПМФ и предлеченных больных с постполицитемическим и посттромбоцитемическим миелофиброзом. Однако хотя опыт применения JAK2-ингибиторов у первичных больных с ЭТ ограничен, в исследовании RESPONSE (III фаза) отмечены хорошие результаты лечения руксолитинибом у пациентов с ЭТ, рефрактерных к гидроксимочевине: нормализация числа тромбоцитов достигнута у 49%, а у 13 из 14 пациентов исходный тромбоцитоз >1000х109/л уменьшился на 50%, отмечено уменьшение размеров селезенки и конституциональных симптомов. Общий ответ составил 90% (26% — полная ремиссия).
Учитывая выявление при ЭТ гиперметилирования генов, участвующих в проведении сигнала на пролиферацию клетки (гиперметилирование SOCS-1 или SOCS-3), также перспективным направлением для лечения ЭТ может стать эпигенетическая терапия. В настоящее время показана предварительная эффективность ингибиторов гистоновой деацетилазы (панобиностат, вориностат) в качестве монотерапии или в комбинированном лечении (с ингибиторами JAK2 и белков теплового шока) больных ЭТ.
В лечении ЭТ изучается также эффективность ингибиторов PI3K/AKT/mTOR (эверолимус) как препаратов, противодействующих активации JAK/STAT сигнального пути.
Одной из первых опций является модификация кардиоваскулярных факторов риска. Весьма эффективной может оказаться рекомендация приема статинов, учитывая их плеоморфный эффект на ингибирование пролиферации и ангиогенеза, индукцию апоптоза, и, как недавно обнаружено, ингибирование JAK2 в липидном слое клеточной мембраны и JAK2V617F-зависимый клеточный рост. Важным фактором для терапии ЭТ является выбор антитромботического препарата, как правило, ацетилсалициловой кислоты в низких дозах, однако для группы высокого риска и при выраженном тромбоцитозе в группе низкого риска анагрелид может быть предпочтительным. Анагрелид также оказался высокоэффективным при непереносимости и толерантности к гидроксимочевине, а с учетом отсутствия лейкозогенного потенциала анагрелид может предлагаться в первой линии лечения. Хотя в настоящее время нет данных о необходимости добиваться эрадикации злокачественного клона при ЭТ, однако, учитывая роль мутации JAK2 в патогенезе ЭТ, при выборе циторедуктивной терапии целесообразно планировать раздельное лечение JAK2-позитивных и JAK2-негативных пациентов, несмотря на отсутствие окончательных результатов клинических исследований JAK2-ингибиторов у больных ЭТ. В то же время в фазе посттромбоцитемического миелофиброза у JAK2-позитивных больных показано применение JAK2-ингибиторов. Кроме того, JAK2-ингибиторы могут быть препаратами выбора при трудно купируемом кожном зуде, тяжелых конституциональных симптомах или выраженной спленомегалии. Для пациентов низкого риска Гидроксикарбамид не предлагается. При повышенном риске, как оказалось, клиническая эффективность гидроксимочевины больше у JAK2V617F-позитивных больных, в то время как анагрелид менее эффективен в этой группе. Непереносимость (толерантность) гидроксимочевины может быть поводом для назначения бусульфана или интерферона альфа. Ацетилсалициловая кислота при гипертромбоцитозе способствует появлению кровотечений, что связано с развитием приобретенного синдрома Виллебранда и снижением активности фактора Виллебранда (абсорбция на тромбоцитах мультимеров фактора Виллебранда, протеолиз фактора Виллебранда). Поэтому перед назначением ацетилсалициловой кислоты при тромбоцитозе более 1000х109/л необходимо убедиться, что активность кофактора ристоцетина более 30%.
Профилактика[править]
Прочее[править]
Прогноз
Прогноз у нелеченых пациентов с ЭТ, протекающей бессимптомно, обычно хороший. Медиана выживаемости составляет 10-15 лет, особенно при контроле и предупреждении возможных тромбоэмболических и геморрагических осложнений. По данным F. Passamonti и соавт. (2002), 20-летний рубеж общей продолжительности жизни с момента диагностики преодолевают 64% больных ЭТ. При этом основным фактором, ограничивающим выживаемость, выделен возраст пациентов.
Источники (ссылки)[править]
1. Epstein E. Goedel A. Hamorrhagische Thrombocytha-mie bei vascularer Schrumpfmilz. Virch Arch // Pathol Anat — 1934. — Vol. 292. — P. 233.
2. Harrison C.N. Bareford D. Butt N. et al. Guideline for investigation and management of adults and children presenting with a thrombocytosis // Br.J. Haematol. — 2010. — Vol. 149 — N. 3. — P. 352-375
3. Emanuel R.M. Dueck A.C. Geyer H.L. et al. Myeloproliferative neoplasm (MPN) symptom assessment form total symptom score: prospective international assessment of an abbreviated symptom burden scoring system among patients with MPNs // J. Clin. Oncol. — 2012. — Vol. 30 — N. 33. — P. 4098-4103.
4. Barosi G. Mesa R. Finazzi G. et al. Revised response criteria for polycythemia vera and essential thrombocythemia: an ELN and IWG-MRT consensus project // Blood. — 2013. — Vol. 121 — N. 23. — P. 4778-4781.
5. Gisslinger H. Gotic M. Holowiecki J. et al. Anagrelide compared with hydroxyurea in WHO-classified essential thrombocythemia: the ANAHYDRET Study, a randomized controlled trial // Blood. — 2013. — Vol. 121 — N. 10. — P. 1720-1728.
6. Harrison C.N. Campbell P.J. Buck G. et al. Hydroxyurea compared with anagrelide in high-risk essential thrombocythemia // N. Engl.J. Med. — 2005. — Vol. 353 — N. 1. — P. 33-45.
7. Cervantes F. Management of essential thrombo-cythemia // Hematology Am.Soc. Hematol. Educ. Program. — 2011. — P. 215-221.
8. Barbui T. Barosi G. Birgegard G. et al. Philadelphia-negative classical myeloproliferative neoplasms: critical concepts and management recommendations from European LeukemiaNet // J. Clin. Oncol. — 2011. — Vol. 29 — N. 6. — P. 761-770.
9. Vainchenker W. Delhommeau F. Constantinescu S.N. Bernard O.A. New mutations and pathogenesis of myeloproliferative neoplasms // Blood. — 2011. — Vol. 118 — N. 7. — P. 1723-1735.
10. Beer P.A. Erber W.N. Campbell P.J. Green AR. How I treat essential thrombocythemia // Blood. — 2011. — Vol. 117 — N. 5. — P. 1472-1482.
11. Vannucchi A.M. Guglielmelli P. Tefferi A. Advances in understanding and management of myeloproliferative neoplasms // CA Cancer J Clin. — 2009. — Vol. 59 — N. 3. — P. 171-191.
12. Гематология [Электронный ресурс] : национальное руководство / под ред. О.А. Рукавицына — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970433270.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Анагрелид
- Гидроксикарбамид
- Руксолитиниб
Источник
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Диагностика
- Лечение
- Дифференциальная диагностика
Названия
Название: Тромбоцитопении.

Тромбоцитопении
Описание
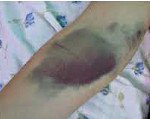
Тромбоцитопении. Количественное нарушение тромбоцитарного звена гемостаза, характеризующееся снижением количества тромбоцитов в единице объема крови. Клинические признаки тромбоцитопении включают повышенную кровоточивость из поврежденной кожи и слизистых, склонность к образованию синяков и геморрагической сыпи, спонтанные кровотечения различных локализаций (носовые, десневые, желудочные, маточные и тд ). Гематологическая диагностика основывается на изучении общего анализа крови с подсчетом тромбоцитов, иммунологическом обследовании, исследовании пунктата костного мозга. Возможными методами лечения тромбоцитопении являются медикаментозная терапия, спленэктомия, экстракорпоральное очищение крови.
Дополнительные факты
Тромбоцитопении – различные по этиологии, патогенезу и течению геморрагические диатезы, характеризующиеся склонностью к повышенной кровоточивости вследствие уменьшения количества кровяных пластинок. Пороговым критерием тромбоцитопении в гематологии принято считать уровень тромбоцитов ниже 150х109/л. Однако развернутая клиническая картина тромбоцитопении обычно развивается при снижении тромбоцитов до 50х109/л, а уровень 30х109/л и ниже является критическим. Физиологическая тромбоцитопения, возникающая у женщин в период менструации или беременности (гестационная тромбоцитопения), обычно не достигает выраженной степени. Патологические тромбоцитопении, обусловленные различными причинами, встречаются у 50-100 человек из 1 млн.
Тромбоциты (бляшки Биццоцеро) представляют собой мелкие кровяные пластинки размером 1-4 мкм. Они образуются из мегакариоцитов костного мозга при непосредственном стимулирующем воздействии полипептидного гормона тромбопоэтина. Нормальный уровень тромбоцитов составляет 150-400х109/л; примерно 70% тромбоцитов непрерывно циркулирует в периферической крови, а 1/3 часть находится в селезеночном депо. Средняя продолжительность жизни тромбоцитов составляет 7-10 дней, после чего происходит их разрушение в селезенке.
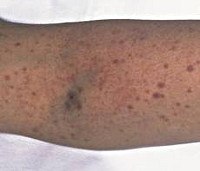
Тромбоцитопении
Классификация
Тромбоцитопении принято классифицировать на основании ряда признаков: причин, характера синдрома, патогенетического фактора, тяжести геморрагических проявлений. По этиологическому критерию различают первичные (идиопатические) и вторичные (приобретенные) тромбоцитопении. В первом случае синдром является самостоятельным заболеванием; во втором – развивается вторично, при ряде других патологических процессов.
Тромбоцитопения может иметь острое течение (длительностью до 6 месяцев, с внезапным началом и быстрым снижением количества тромбоцитов) и хроническое (длительностью более 6 месяцев, с постепенным нарастанием проявлений и снижением уровня тромбоцитов).
С учетом ведущего патогенетического фактора выделяют:
• тромбоцитопении разведения.
• тромбоцитопении распределения.
• тромбоцитопении потребления.
• тромбоцитопении, обусловленные недостаточным образованием тромбоцитов.
• тромбоцитопении, обусловленные повышенным разрушением тромбоцитов: неиммунные и иммунные (аллоиммунные, аутоиммунные, трансиммунные, гетероиммунные).
Критерием тяжести тромбоцитопении служит уровень тромбоцитов крови и степень нарушения гемостаза:
• I. Количество тромбоцитов 150 — 50х109/л — гемостаз удовлетворительный.
• II. Количество тромбоцитов 50 — 20 х109/л — при незначительной травме возникают внутрикожные кровоизлияния, петехии, длительные кровотечения из ран.
• III. Количество тромбоцитов 20х109/л и ниже — развиваются спонтанные внутренние кровотечения.
Причины
Врожденные тромбоцитопении в большинстве своем являются частью наследственных синдромов, таких как синдром Вискота-Олдрича, анемия Фанкони, синдром Бернара-Сулье, аномалия Мея-Хегглина и тд Поскольку при наследственных тромбоцитопениях, как правило, наблюдаются также качественные изменения тромбоцитов, их принято относить к тромбоцитопатиям.
Причины приобретенных тромбоцитопений крайне разнообразны. Так, возмещение кровопотери инфузионными средами, плазмой, эритроцитарной массой может привести к уменьшению концентрации тромбоцитов на 20-25% и возникновению, так называемой, тромбоцитопении разведения. В основе тромбоцитопении распределения лежит секвестрация тромбоцитов в селезенке или сосудистых опухолях – гемангиомах с выключением значительного количества тромбоцитарной массы из общего кровотока. Тромбоцитопении распределения могут развиваться при заболеваниях, сопровождающихся массивной спленомегалией: лимфомах, саркоидозе, портальной гипертензии, туберкулезе селезенки, алкоголизме, болезни Гоше, синдроме Фелти и тд.
Наиболее многочисленную группу составляют тромбоцитопении, обусловленные повышенным разрушением тромбоцитов. Они могут развиваться как в связи с механическим разрушением тромбоцитов (например, при протезировании сердечных клапанов, искусственном кровообращении, пароксизмальной ночной гемоглобинурии), так и при наличии иммунного компонента.
Аллоиммунные тромбоцитопении могут являться следствием трансфузии иногруппной крови; трансиммунные – проникновения материнских антител к тромбоцитам через плаценту к плоду. Аутоиммунные тромбоцитопении связаны с выработкой антител к собственным неизмененным антигенам тромбоцитов, что встречается при идиопатической тромбоцитопенической пурпуре, системной красной волчанке, аутоиммунном тиреоидите, миеломной болезни, хроническом гепатите, ВИЧ-инфекции и тд.
Гетероиммунные тромбоцитопении обусловлены образованием антител против чужеродных антигенов, фиксирующихся на поверхности тромбоцитов (лекарственных, вирусных и тд ). Лекарственно-индуцированная патология возникает при приеме седативных, антибактериальных, сульфаниламидных препаратов, алкалоидов, соединений золота, висмута, инъекциях гепарина и тд Обратимое умеренное снижении числа тромбоцитов наблюдается после перенесенных вирусных инфекций (аденовирусной инфекции, гриппа, ветряной оспы, краснухи, кори, инфекционного мононуклеоза), вакцинации.
Тромбоцитопении, обусловленные недостаточным образованием тромбоцитов (продуктивные), развиваются при дефиците стволовых гемопоэтических клеток. Такое состояние характерно для апластической анемии, острого лейкоза, миелофиброза и миелосклероза, опухолевых метастазов в костный мозг, дефицита железа, фолиевой кислоты и витамина B12, эффектов лучевой терапии и цитостатической химиотерапии.
Наконец, тромбоцитопения потребления возникает в связи с повышенной потребностью в тромбоцитах для обеспечения свертываемости крови, например, при ДВС-синдроме, тромбозах.
Диагностика
При любых состояниях, сопровождающихся повышенной кровоточивостью, следует обратиться к гематологу. Первым тестом на пути диагностики тромбоцитопении служит исследование общего анализа крови с подсчетом количества тромбоцитов. Мазок периферической крови может указывать на возможную причину тромбоцитопении: присутствие ядросодержащих эритроцитов или незрелых лейкоцитов скорее всего свидетельствует в пользу гемобластоза и требует более углубленного обследования (проведения стернальной пункции, трепанобиопсии).
Лечение
Для исключения коагулопатии исследуется гемостазиограмма; при подозрении на аутоиммунный характер тромбоцитопении производится определение антитромбоцитарных антител. Возможную причину тромбоцитопении позволяет выявить УЗИ селезенки, рентгенография грудной клетки, иммуноферментный анализ крови.
Дифференциальная диагностика
Дифференциальная диагностика проводится между различными формами тромбоцитопений, а также с болезнью Виллебранда, гемофилией, пернициозной анемией, тромбоцитопатиями и тд.
При установлении вторичного характера тромбоцитопении основное лечение заключается в терапии основного заболевания. Вместе с тем, наличие выраженного геморрагического синдрома требует госпитализации пациента и оказания неотложной медицинской помощи. При активных кровотечениях показаны трансфузии тромбоцитов, назначение ангиопротекторов ( этамзилаа), ингибиторов фибринолиза (аминокапроновой кислоты). Исключается прием ацетилсалициловой кислоты, антикоагулянтов, НПВС.
Пациентам с идиопатической тромбоцитопенической пурпурой проводится глюкокортикоидная терапия, внутривенное введение иммуноглобулина, плазмаферез, химиотерапия цитостатиками. В отдельных случаях (при неэффективности медикаментозной терапии, повторных кровотечениях) показана спленэктомия. При тромбоцитопениях неиммунного характера проводится симптоматическая гемостатическая терапия.
Источник
