Эпидурит позвоночника код мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Спинальный эпидуральный абсцесс.
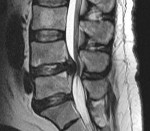
Спинальный эпидуральный абсцесс
Описание
Спинальный эпидуральный абсцесс. Ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности — спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Дополнительные факты
Спинальный эпидуральный абсцесс — локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
В литературе по неврологии спинальный эпидуральный абсцесс можно встретить под синонимичным названием «ограниченный гнойный эпидурит». Частота встречаемости эпидурального абсцесса спинного мозга в среднем составляет 1 случай на 10 тыс. Госпитализаций. Наиболее часто, примерно в половине случаев, наблюдается абсцесс среднегрудного отдела позвоночника. Около 35% приходится на эпидуральные абсцессы поясничного отдела, 15% — на шейный отдел. Заболевают преимущественно люди в возрасте от 40 до 75 лет с пониженной сопротивляемостью иммунной системы. Современная тенденция к росту заболеваемости, по всей видимости, обусловлена увеличением численности пожилого населения и количества лиц с пониженным иммунитетом.
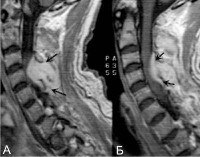
Спинальный эпидуральный абсцесс
Причины
Спинальный эпидуральный абсцесс является следствием попадания в субдуральное пространство инфекции. В качестве инфекционных агентов могут выступать стафилококки (50-60% случаев), стрептококковая инфекция, анаэробные микроорганизмы, специфические возбудители (например, палочка туберкулеза), грибы. Занос инфекции в эпидуральное пространство возможен гемато- и лимфогенным способом из существующих в организме удаленных инфекционных очагов, таких как фурункулез, заглоточный абсцесс, нагноившаяся киста средостения, инфекционный эндокардит, пиелонефрит, гнойный цистит, периодонтит, гнойный отит, пневмония и пр.
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и тд.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Симптомы
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни — боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Боль в шейном отделе позвоночника. Икота. Лейкоцитоз. Озноб. Слабость мышц (парез).
Диагностика
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. Е. Не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально — МРТ позвоночника.
Лечение
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
Прогноз
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и тд осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Одним из опасных заболеваний позвоночника, способных возникать на фоне различных инфекций, является эпидурит. Этот недуг может приводить к необратимым процессам в организме больного и способен повлечь инвалидность или даже смерть. Именно по этой причине важно знать, что это за болезнь, почему она возникает, какую симптоматику имеет, а также, какого лечения требует.
Эпидурит (эпидуральный абсцесс) — представляет собой остро или хронически протекающий воспалительный процесс с определенной локализацией в эпидуральном пространстве спинного мозга и образованием гнойного очага в нем.
Описание заболевания
Эпидурит — это острое воспаление эпидуральной клетчатки позвоночного канала, сопровождающееся возникновением гнойного экссудата. Развивается оно быстро и легко вызывает необратимые последствия в организме человека, переходя в хроническую форму. Данная патология обычно развивается на фоне других очагов инфекции в организме, часто ее провоцирует стафилококк. Код по мкб 10 данного заболевания — G00 и G03.
В медицинской практике различают несколько разновидностей эпидурита.
Классифицируют их по следующим признакам:
- По распространенности очага в организме: диффузный, реактивный (ограниченный), разлитой, а также распространенный двухсторонний или же односторонний.
- По форме: хронический либо острый.
- По характеру воспалительного процесса: серозный, гнойный, гнойно-геморрагический, негнойный, гиперпластический, а также серозно-фиброзный.
Представленные типы заболевания имеют схожую симптоматику и могут развиваться при попадании в организм различных инфекционных возбудителей.
Необходимо отметить, что более подвержены данному заболеванию взрослые пациенты, чаще всего это люди зрелого или пожилого возраста. Подавляющее большинство больных, у которых была диагностирована болезнь — люди, имевшие в анамнезе серьезные травмы или же болезни спины.
У молодых людей эпидурит встречается гораздо реже. Как правило, он возникает только на фоне серьезных травм позвоночника или же попадания в организм тяжелой инфекции, с которой иммунная система самостоятельно справиться не может. Крайне редко заболевание встречается у детей, хотя случаи в педиатрии описаны.
Причины возникновения
Эпидурит всегда возникает на фоне других инфекций в организме, к примеру, стафилококка. Имеются и сопутствующие причины, которые увеличивают риск заболевания.
К таковым относятся:
- Грыжа позвоночника или же разрушение позвонков.
- Гнойные очаги в позвоночнике.
- Туберкулез.
- Инфекционные заболевания дыхательных путей, включая фарингит, тонзиллит, абсцесс легкого.
- Заболевания по части гинекологии или же урологии.
- Непролеченный кариес.
- Остеомиелит.
- Генетические аномалии, а также аутоиммунные реакции. Именно по этим причинам заболевание возможно в детстве.
- Кариозное поражение зубов.
- Септицемия и септикопиемия при генерализации инфекционного процесса в организме.
Также фактором повышенной опасности возникновения недуга нужно считать различные механические повреждения спины. Ведь именно через разрывы в тканях инфекция чаще всего проникает в позвоночный канал.
Кроме того, развитие эпидурита может быть обусловлено непосредственным контактным заносом микроорганизмов в эпидуральное пространство через люмбальные и субоксипитальные пункции, однако, такое происходит лишь в единичных случаях и объясняется неправильной техникой проведения процедуры. Такие случаи относятся к ятрогении со стороны медицинского персонала.
Заметим, что эпидурит никогда не появляется в организме, в котором нет каких-либо сопутствующих заболеваний. Если он все же появился, значит у человека есть инфекционный воспалительный процесс, протекающий в латентной форме.
Симптоматика
Заболевание любой формы, в том числе вторичный рубцовый и спаечный эпидурит имеют характерную симптоматику, по которой их не трудно определить, это:
- Напряжение мышц спины на пораженном ее участке.
- Резкая боль в спине, которая отдает в нижние конечности. Такая боль обычно усиливается при чихании, кашле, даже при опорожнении кишечника.
- Менингиальные симптомы.
- Паралич конечностей, а также снижение чувствительности тела ниже уровня талии.
- Дисфункции тазовых органов.
- Ригидность мышц затылка с ограничением движения головы.
- Симптом Кернига (появление резкой боли при попытке распрямить согнутую в коленном и тазобедренном суставах ногу).
- Симптомы Брудзинского. Для верхнего характерно подтягивание согнутых в тазобедренных и коленных суставах нижних конечностей к животу при пассивном сгибании головы, для среднего – та же реакция при давлении да область лобкового сочленения. Нижний симптом Брудзинского проверяется одновременно с симптомом Кернига и состоит в той же реакции сгибания на противоположной ноге.
- Фотофобия (боязнь яркого света) и фонофобия (боязнь резких громких звуков).
Также наблюдается общая слабость, повышение температуры, снижение работоспособности.
Интенсивность симптомов во многом зависит от стадии развития болезни. Так, если у человека наблюдается реактивный или же гнойный эпидурит, симптоматика будет наиболее выражена в первые дни заболевания. Если же проявления патологии стали менее выраженными, в большинстве случаев говорят о хронизации процесса.
Болевые ощущения увеличиваются при движении, глубоком дыхании, чихании, кашлевых толчках, дефекации, что объясняется напряжением мышц при этих состояниях и увеличением давления на мозговые оболочки.
Очаговая симптоматика
Дальнейшие клинические проявления напрямую зависят от уровня нахождения гнойного очага в эпидуральном пространстве относительно сегментов спинного мозга. Изначально появляется слабость в верхних конечностях и более заметная слабость в нижних конечностях. Присоединяется нарушение функций органов таза: при полном сдавлении вещества спинного мозга формируется истинное постоянное недержание мочи и кала, а при частичном – ложное, для которого характерно чередование периодов задержки и недержания.
Если процесс локализуется на уровне верхнешейных сегментов, то разовьется тетрапарез или тетраплегия, то есть расстройства двигательных функций коснутся всех четырех конечностей. При расположении гнойника на уровне грудных и поясничных сегментов расстройства коснутся только нижних конечностей (нижняя параплегия или парапарез).
Совместно с двигательными расстройствами развиваются и чувствительные нарушения по проводниковому спинальному типу, т.е. ниже уровня компрессии вещества спинного мозга. Это касается болевой, температурной, тактильной и глубокомышечной чувствительности.
Если сдавлена половина спинного мозга, на стороне сдавления ниже его уровня пропадает тактильное и глубокомышечное чувство, а на противоположной стороне – болевое и температурное. При двусторонней компрессии выпадают все виды чувствительности с обеих сторон ниже уровня расположения гнойника.
При хроническом течении продуктивного эпидурита фазы обострения закономерно сменяются фазами ремиссии с ослаблением тяжести клинической картины заболевания.
Осложнения болезни
Если человек, страдающий от данного заболевания, своевременно не получит медицинскую помощь, он может столкнуться с тяжелыми осложнениями.
Таковыми являются:
- эпидуральный абсцесс;
- гнойный менингит.
Последний развивается при попадании в субарахноидальное пространство инфекции, что может случиться при взятии пункции у пациента. Менингит крайне опасен, т. к. при активной форме за несколько дней приводит к летальному исходу. Именно по этой причине больному с диагнозом эпидурит позвоночника нужно следить за своим состоянием и немедленно обращаться к врачам при ухудшении самочувствия.
Диагностика
На ранних стадиях заболевания далеко не всегда можно определить, что это такое — эпидурит либо другая патология. Диагностика сопряжена с затруднениями, поскольку болезнь практически никогда не протекает сама по себе.
Диагностические мероприятия включают:
- Общий опрос и осмотр больного. Позволяет выявить вторичные признаки заболевания, а также выяснить, после чего именно у пациента возникли симптомы эпидурита, с какими другими заболеваниями они также могут быть связаны.
- Анализ крови. При данном заболевании это исследование показывает повышение СОЭ, а также сдвиг влево лейкоцитарной формулы.
- Анализ мочи. Также позволяет установить наличие процесса воспалительного в организме.
- Пункцию. Назначается при гнойной форме заболевания преимущественно на ранних стадиях (в запущенной форме эпидурита не проводится).
- МРТ. Этот вид диагностики необходим для того, чтобы точно определить, что у пациента именно эпидурит, а не перелом или же опухоль. Вместо данного вида диагностики в некоторых случаях пациенту могут назначить КТ.
Весь перечень анализов, а также консультаций с различными врачами-специалистами определяется для каждого пациента в индивидуальном порядке. Некоторые анализы рекомендуют сдавать в динамике, пребывая в условиях стационара. Это необходимо, если имеет место гнойный, рубцово спаечный эпидурит или другая тяжелая форма болезни, являющаяся осложнением какой-либо другой патологии.
Лечение
Наиболее эффективным при данном заболевании считается хирургическое лечение.
Применима ламинэктомия (операция по удалению части костной ткани позвонка и части соответствующего межпозвонкового диска с целью декомпрессии сдавленного очагом участка вещества спинного мозга) и механическое устранение гнойного очага. Обязателен прием высоких доз антибактериальных препаратов как до, так и после операции в соответствии с чувствительностью определяемого возбудителя к их действию.
В зависимости от формы заболевания, а также состояния больного, лечение может проводиться двумя способами:
- Путем удаления межпозвоночной грыжи.
- Путем дренирования образовавшейся гнойной полости.
Эти манипуляции проводятся только в условиях стационара. Дальнейшая медикаментозная терапия после них подбирается с учетом общего состояния больного.
Обычно она предусматривает прием таких препаратов:
- Противовоспалительные препараты.
- Глюкокортикостероиды.
- Антибиотики.
- Дегидратационные медикаменты.
- Вазоактивные средства.
На протяжении всего курса лечения больному необходимо придерживаться постельного режима, рекомендовано полное отсутствие нагрузок. После этого проводится реабилитация, оптимально, если это происходит в санатории по профилю.
Прогноз
В большинстве случаев прогноз является благоприятным. Это обеспечивается ранней диагностикой заболевания, определением конкретного возбудителя инфекционного процесса и своевременным хирургическим лечением. Однако не всегда эти мероприятия выполняются вовремя, и может сформироваться хронический эпидурит: последствия его проявляются стойкими нарушениями двигательной функции (тяжелые парезы или плегии), чувствительности, функций тазовых органов, пролежнями, присоединением урогенной инфекции.
При своевременном обращении к врачу и выполнении больным всех рекомендаций прогноз при эпидурите благоприятен. Если же пациент поздно обратился к медикам и не получил своевременно необходимую помощь, он может остаться инвалидом на всю жизнь.
Автор:
Матвеева Мария — Медицинский журналист. Медсестра первой категории
в отделении травматологии и ортопедии
Если вам понравилась статья, оцените её:
(Пока нет голосов)
Загрузка…
Источник
