Экстрофия клоаки код мкб
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
Другие названия и синонимы
Выворот мочевого пузыря, Эктопия мочевого пузыря.
Названия
Название: Экстрофия мочевого пузыря.
Экстрофия мочевого пузыря
Синонимы диагноза
Выворот мочевого пузыря, Эктопия мочевого пузыря.
Описание
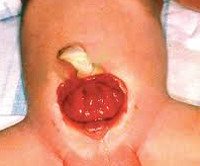
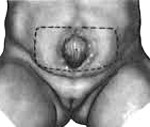
Экстрофия мочевого пузыря. Порок развития мочеполовой системы, при котором формирование мочевого пузыря и передней брюшной стенки в его проекции остается незавершенным. С рождения наблюдается открытая и вывернутая наружу слизистая оболочка задней стенки мочевого пузыря, а также постоянное отделение и стекание мочи из открывающихся в нижней части органа протоков мочеточников. Экстрофия мочевого пузыря часто сочетается с пороками наружных и внутренних половых органов, мочеточников и почек. Диагностируется по характерным внешним признакам, дополнительно проводится рентгенологическое и УЗИ-обследование. Лечение оперативное, выполняются реконструктивно-пластические и заместительные операции.

Экстрофия мочевого пузыря
Дополнительные факты
Экстрофия мочевого пузыря – одна из наиболее часто встречаемых аномалий развития мочеполовой системы. Частота в популяции – 1 случай на 30-50 тысяч новорожденных, примерно 1/5 часть пациентов имеет сочетанные пороки развития. В большей степени страдают мальчики, по данным разных авторов распространенность патологии среди них в 2-6 раз выше, чем среди девочек. Специалисты в сфере педиатрии и хирургии сталкиваются с большими трудностями в лечении экстрофии мочевого пузыря, хотя первые операции для коррекции этой аномалии были предложены еще в 1960-х годах. Реконструкция и пластика не приводят к излечению. Сохраняющееся недержание мочи и кала значительно ухудшает качество жизни ребенка, а частые восходящие инфекции становятся причиной хронической почечной недостаточности, представляющей серьезную опасность для жизни.
Причины
Конкретной причины данной аномалии развития не выявлено, патология считается мультифакториальной. Доказана генетическая предрасположенность к некоторым сочетанным порокам органов брюшной полости, в числе которых присутствует и экстрофия мочевого пузыря. Кроме того, повышает риск развития аномалии воздействие различных токсических и инфекционных агентов во время беременности, в частности, курение, внутриутробные инфекции, некоторые медикаменты Травмы плода также могут способствовать нарушению правильного эмбриогенеза с развитием пороков.
Основной патогенетический момент экстрофии мочевого пузыря – задержка обратного развития клоакальной перегородки, которая препятствует внедрению мезодермального листка между наружным и внутренним эмбриональными слоями. Это приводит к тому, что процесс формирования стенок мочевого пузыря оказывается незавершенным, и орган остается открытым и вывернутым наружу. Описанные процессы в норме протекают на 4-6 неделе эмбрионального развития, поэтому воздействие тератогенных факторов наиболее опасно в самом начале беременности. Впрочем, это касается не только экстрофии мочевого пузыря, но и большинства пороков развития.
Симптомы
Проявления порока визуально заметны сразу после рождения. Педиатр обратит внимание на ярко-красную слизистую оболочку мочевого пузыря, которая замещает отсутствующую часть передней брюшной стенки. Слизистая, как правило, имеет обычную морфологию, но возможно и псевдопапилломатозное изменение. В нижней части заметны отверстия мочеточников, из которых постоянно выделяется моча. С течением времени основной проблемой при экстрофии мочевого пузыря становится раздражение окружающих тканей мочевыми солями, постоянная мацерация вокруг открытого участка и в области бедер. Инфицирование слизистой оболочки мочевого пузыря является причиной восходящей инфекции мочеточников и почек.
Экстрофия мочевого пузыря часто сочетается с расщеплением мочеточников. Кроме того, экстрофии всегда сопутствует расхождение лобкового симфиза. Это приводит к тому, что прикрепляющиеся к нему аноректальные мышцы, которые в норме удерживают наружный анальный сфинктер, начинают его растягивать. У больных он располагается в поперечном направлении и ближе к уретре по сравнению с нормой. Поэтому одним из признаков экстрофии мочевого пузыря является недержание кала. Вследствие анатомических различий у мальчиков и девочек наблюдаются разные изменения в соседних органах. У мальчиков встречается расщепление пещеристых тел или их редукция, у девочек – расщепление клитора, аномалии развития влагалища.
Диагностика
В последние годы активно развиваются методы антенатальной диагностики данного порока. Экстрофия мочевого пузыря может быть заметна уже на втором УЗИ-скрининге, однако такое случается не всегда. Часто аномалия развития обнаруживается только после рождения. Поскольку симптоматика специфична, диагноз не вызывает сомнений. Обязательно проведение рентгенографии брюшной полости для выявления сочетанных пороков, в первую очередь, в мочевыделительной системе, но также в кишечнике и спинном мозге (наиболее характерные сочетания с экстрофией мочевого пузыря). С этой же целью проводится УЗИ. Рекомендована экскреторная урография, которая позволяет убедиться в целостности и правильном развитии мочеточников и почек.
Лечение
Лечение оперативное. Тип операции зависит от степени экстрофии мочевого пузыря, а именно – от размеров вывернутой части органа и, соответственно, отсутствующего сегмента передней брюшной стенки, а также от сопутствующих пороков развития. Если размер дефекта не превышает 4 см, проводится реконструктивно-пластическое вмешательство, цель которого – закрытие дефекта с помощью близлежащих тканей и восстановление целостности мочевого пузыря. Этого достаточно, поскольку гистологически орган развит правильно, несмотря на патологию в анатомии.
В случае больших размеров дефекта создается искусственный мочевой пузырь, который может выполнять функцию резервуара и опорожняться по желанию. Также часто мочеточники выводятся в сигмовидную кишку, это обязательная мера в случае их расщепления. Большую проблему для хирургов представляет расхождение костей таза при экстрофии мочевого пузыря. Именно этот факт является причиной большинства неустранимых осложнений, в частности, недержания мочи и кала. Накопленный врачебный опыт говорит о высокой частоте неудовлетворительных результатов операций, что связано с большим количеством сочетанных пороков и значительным дефектом передней брюшной стенки.
Прогноз
Прогноз для выздоровления сомнительный. Неоперированные пациенты редко доживают до 10 лет. Что касается успеха оперативного лечения, то 20-80% проведенных вмешательств приводят лишь к незначительному улучшению. Нарушения уродинамики продолжают прогрессировать, сохраняется недержание. Риск развития восходящей инфекции остается высоким. Профилактика экстрофии мочевого пузыря возможна в антенатальном периоде, еще лучше – на этапе планирования беременности, чтобы максимально исключить воздействие тератогенных факторов, особенно на этапе закладки основных органов и систем, то есть в первые 4-8 недель внутриутробного развития.
Источник
- Описание
Краткое описание
Экстрофия мочевого пузыря — врождённое отсутствие передней стенки мочевого пузыря и соответствующей ей части брюшной стенки. Неполная экстрофия — отсутствие передней стенки мочевого пузыря, но сохранены сфинктер пузыря и уретра.
Код по международной классификации болезней МКБ-10:
- Q64.1 Экстрофия мочевого пузыря
Клоакальная экстрофия — порок развития, включающий эмбриональную грыжу, атрезию заднего прохода, экстрофию двух половинок расщеплённого мочевого пузыря, между которыми расположена вывернутая («открытая») слепая кишка; слепо заканчивающаяся толстая кишка отходит от слепой кишки и «висит» в полости таза. Часто терминальный отдел тонкой кишки пролабирует через вывернутую слепую кишку.
Частота — 1:40000–50000 новорождённых. Мальчиков в 3–6 раза больше, чем девочек. Без лечения 1/3 больных доживает лишь до 15–20 лет. Причина гибели — вторичный пиелонефрит и его осложнения. У 75% неоперированных больных в возрасте после 40 лет происходит малигнизация слизистой оболочки мочепузырной площадки.
Этиология. Формирование экстрофии у плода начинается на 4–6 — й неделе эмбрионального развития. Эмбриологи ведущую роль в его возникновении отводят задержке обратного развития клоакальной перегородки, которая мешает внедрению мезодермы между эктодермой и энтодермой. В результате возникает расщелина ниже пупка по средней линии передней брюшной стенки.
Генетические аспекты • OMIM 258040, r — комплекс OEIS (omphalocele — exstrophy — imperforate anus — spinal defects — эмбриональная грыжа, экстрофия, неперфорированный анус, пороки спинного мозга/позвоночника). Клинические проявления: эмбриональная грыжа, клоакальная экстофия, экстрофия — эписпадия, расщепление полового члена с эписпадией, экстрофия мочевого пузыря и экстрофия клоаки, неперфорированный анус, патология спинного мозга/позвоночника, диастаз лобкового сочленения • OMIM 600057, В? — экстрофия мочевого пузыря. Клинически проявляется: экстрофия мочевого пузыря, дефекты нижнего отдела мочевого тракта, патология наружных половых органов, дефект нижней части передней брюшной стенки, «открытый» лобковый симфиз.
Клиническая картина
• В низу живота — дефект передней брюшной стенки, в который в виде ярко — красного выступа открывается задняя стенка мочевого пузыря.
• В нижнем отделе слизистой оболочки мочевого пузыря находятся устья мочеточников, из которых постоянно выделяется моча. Постоянное вытекание мочи вызывает у больных опрелость, мацерацию кожи бёдер, промежности, мошонки.
• У мальчиков практически всегда имеется эписпадия, половой член слаборазвит и укорочен, он обычно направлен кверху.
• У девочек выявляют расщепление клитора, расщепление или отсутствие мочеиспускательного канала, спайки больших и малых половых губ. Внизу удаётся обнаружить входное отверстие недоразвитого влагалища.
• Экстрофия мочевого пузыря всегда сопровождается расхождением лонного сочленения, иногда достигающим 10–12 см. Это приводит к наружной ротации нижних конечностей и, как следствие, к своеобразной «чаплинской» походке.
• Пупок, как правило, отсутствует.
• Наружное отверстие заднего прохода у этих больных передвинуто кпереди, ближе к мочевому пузырю.
• Нарушение иннервации мочевого пузыря (как следсвие миелодисплазии, выявляемой у 40–60% больных), что приводит к его дисфункции в послеоперационном периоде.
Сопутствующие анамалии • Одно — и двусторонние паховые грыжи • Слабость анального сфинктера и выпадение прямой кишки • Удвоение влагалища • Аномалия сигмовидной кишки • Одно — и двусторонние гидроуретеронефрозы • Крипторхизм • Аноректальные пороки • Недоразвитие крестца и копчика • Миелодисплазия.
Классификация • I степень — дефект передней брюшной стенки <4 см, диастаз лонных костей — 3–4 см, незначительные нарушения гистологической структуры стенки мочевого пузыря • II степень — дефект передней брюшной стенки — 4–8 см, диастаз лонных костей — 4–6 см, выраженные морфологические нарушения в строении стенки мочевого пузыря • III степнь — дефект передней брюшной стенки — >8 см, диастаз лонных костей >6 см, значительные нарушения гистологического строения стенки мочевого пузыря.
Диагностика
• Пренатальная — УЗИ •• Главные ультразвуковые критерии ••• невизуализация мочевого пузыря в течение 30 мин исследования ••• наличие по средней линии ниже пупка большого дефекта пердней брюшной стенки или кистозная структура передней брюшной стенки (персистирующая клоакальная мембрана) ••• эмбриональная грыжа и аномалии пояснично — крестцовой области •• Частота пренатальной диагностики порока остаётся крайне низкой.
• После рождения диагностика, в основном, направлена на выявление сопутствующих пороков развития и определения состояния мочевых путей, наличие инфекций • ОАК и ОАМ • Обзорная рентгенография органов живота • Экскреторная урография • Ирригография • Колоноскопия • Электромиография.
Тактика
• После пренатального установления диагноза возможна различная тактика •• Прерывание беременности •• Своевременная подготовка к незамедлительному хирургическому вмешательству после рождения ребёнка •• Точный пренатальный диагноз важен для детальных рекомендаций семье, а принятие решения целиком зависит от будущих родителей.
• В случае принятия решения о продлении беременности точный пренатальный диагноз основного порока и сопутствующих пороков развития важен для соответствующего перинатального ведения беременной и плода акушерами, детскими хирургами, урологами, нейрохирургами и неонатологами.
• В настоящее время нет убедительных данных о необходимости кесарева сечения. Большинство младенцев с дефектами брюшной стенки должны быть рождены в перинатальном центре, где доступны неотложная неонатальная и детская хирургическая экспертиза.
• В каждом случае заболевания плода, выявленного методами пренатальной диагностики, принятие решения о лечебной тактике должно вестись мультидисциплинарной командой, состоящей из акушеров, неонатологов и детских хирургов, фетальных хирургов с конкретными рекомендациями будущим родителям.
Лечение — хирургическое.
• До операции, а также в случаях, когда операция по каким либо причинам откладывается на продолжительное время, необходимо лечебные мероприятия следует направить на предупреждении или уменьшении воспаления мочепузырной площадки и мацерации окружающей кожи •• Орошения или примочки р — рами антисептических веществ (0,02% р — ром нитрофурала, 0,1–0,25% р — ром цинка сульфата) •• Смазывание окружающей кожи защитными мазями (цинко — салициловая паста, цинковая мазь) •• Развитию воспаления слизистой оболочки способствует раздражение её салфетками даже если они пропитаны антисептическим р — ром или бактерицидной мазью •• Наилучший способ предотвращения воспаления стенки мочевого пузыря — исключение контакта слизистой оболочки открытого органа с бельём с помощью специального каркаса из мягкой проволоки или приспособления из пластмассы в форме купола, накрывающего мочевой пузырь. При этом, слизистую оболочку необходимо обрабатывать нитрофуралом и смазывать маслом облепихи или шиповника 2–3 р/сут.
• Сроки хирургического лечения. Считают, что ребёнка необходимо оперировать как можно раньше, до появления осложнений (цистит, пиелонефит и т.д.). Задержки с хирургическим лечением связаны с состоянием ребёнка и наличием сопутствующей патологии.
• Задачи хирургического лечения •• Создание соответствующего резервуара, собирающего мочу и опорожняемого по желанию больного •• Предупреждение инфицирования, исключение травматизации открытой слизистой оболочки •• Формирование наружных половых органов •• Создание уретры у мальчиков, куда должны открываться протоки семенных пузырьков.
• Методы хирургического лечения •• Реконструктивно — пластические операции — восстановление мочевого пузыря, его сфинктера, мочеиспускательного канала, наружных половых органов из местных тканей ••• Показания: дефект передней брюшной стенки диаметром не менее 4 см, отсутствие гранулематозных и папилломатозных разрастаний слизистой оболочки ••• Противопоказания: наличие тяжёлых сочетанных пороков и глубокая недоношенность •• Отведение мочи в кишечник ••• Изолированная пересадка мочеточников ••• Пересадка мочеточников вместе с треугольником Льето ••• Мочеточники могут быть пересажены в сигмовидную или прямую кишку •• Создание искусственного мочевого пузыря из петли кишечника.
• Дополнительные операции •• Сшивание симфиза с или без остеотомией костей таза •• Пластика половых органов •• Создание пупка •• Удлинение полового члена •• Óñòðàíåíèå ñîïóòñòâóþùèõ àíîмалий и осложнений.
Осложнения • Пиелонефрит вторичный • ХПН • Недержание мочи • Мочекаменная болезнь • Малигнизация слизистой оболочки мочевого пузыря или прямой кишки.
Синонимы: выворот мочевого пузыря, расщелина мочевого пузыря, эктопия мочевого пузыря.
МКБ-10 • Q64.1 Экстрофия мочевого пузыря
Источник
Рубрика МКБ-10: Q64.0
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q60-Q64 Врожденные аномалии пороки развития мочевой системы / Q64 Другие врожденные аномалии (пороки развития) мочевой системы
Определение и общие сведения[править]
Аномалии группы «экстрофия-эписпадия» представляют собой сочетание ряда пороков, объединённых единой этиологией, и дефекта по вентральной поверхности как минимум части мочевого пузыря и мочеиспускательного канала. Данное определение предложили Герхардт и Джеффс в 1996 г.
Проявления аномалии варьируют от клоакальной экстрофии до головчатой эписпадии. Классическая экстрофия мочевого пузыря выражается в отсутствии передней стенки нижней половины живота и передней стенки мочевого пузыря. Она сочетается с эписпадией и расхождением лобкового симфиза, а часто и с одновременным недоразвитием яичек, с крипторхизмом, аплазией одного или двух пещеристых тел, гипоплазией простаты у мальчиков и различными аномалиями половых органов у девочек. Наиболее часто данную аномалию определяют как комплекс «экстрофия-эписпадия», включающий:
— эписпадию;
— частичную экстрофию;
— классическую экстрофию мочевого пузыря;
— экстрофию клоаки.
Этиология и патогенез[править]
Эписпадия возникает из-за аномалий раннего эмбриологического развития, вызванных аномальным разделением клоакулярной мембраны, которое вызывает смещение полового бугорка и приводит к закрытию уретральной пластины и дефекту дорсальной части уретры. Основная причина остается неизвестной эписпадии: как генетические, так и внешние факторы, вероятно, играют определенную роль.
Клинические проявления[править]
Изолированную эписпадию считают менее серьёзной проблемой среди заболеваний комплекса «экстрофия-эписпадия». Пациенты не имеют аномалий мочевого пузыря и дефекта передней брюшной стенки, однако, как и при экстрофии, мочеиспускательный канал представлен расщеплённой площадкой, расположенной по дорсальной поверхности полового члена. У мальчиков выявляют укорочение полового члена и образование дорсальной хорды, а у девочек — расщепление клитора, при этом влагалище смещено кпереди или находится в типичном месте. Кроме перечисленного, наблюдают диастаз лонных костей. Шейка мочевого пузыря при эписпадии часто неправильно сформирована: она широкая и не удерживает мочу. Удержание мочи может быть сохранено у мальчиков с дистальной эписпадией, у которых шейка мочевого пузыря сформирована правильно. Женская эписпадия практически всегда сопровождается недержанием мочи в различной степени.
Эписпадия: Диагностика[править]
Диагноз обычно клинический.
Дифференциальный диагноз[править]
Характерная клиническая картина обычно не предполагает дальнейшего дифференциального диагноза.
Эписпадия: Лечение[править]
Член при эписпадии укорочен, однако при экстрофии мочевого пузыря это выражено особенно. По некоторым данным, средняя длина члена у взрослых мужчин с экстрофией мочевого пузыря после проведённой коррекции в два раза короче нормальных показателей и соответствует в среднем 7-10 см. Именно поэтому основной целью коррекции эписпадии служит удлинение и устранение деформации пещеристых тел в сочетании с формированием мочеиспускательного канала, обеспечивающего нормальное мочеиспускание.
Для подготовки к операции за две недели до вмешательства назначают обработку полового члена кремом, содержащим тестостерон, 2 раза в сутки, что способствует увеличению длины и улучшению кровоснабжения пещеристых тел и крайней плоти.
Существует много методов оперативного лечения эписпадии. Поскольку во время первичной пластики мочевого пузыря производят удлинение полового члена, то в качестве вмешательства по поводу эписпадии может быть применена модификация уретропластики по Янгу или модификация метода Кантвелла-Ренсли.
Первоначально накладывают шов-держалку на головку полового члена. Затем выполняют разрез слизистой оболочки на уретральной площадке, окаймляя наружное отверстие мочеиспускательного канала у основания члена, и продолжают разрезы до вершины головки, формируя продольный лоскут в виде полоски шириной 14-18 мм. На вершине головки выполняют продольное рассечение тканей по Гейнеке-Микуличу с последующим их сшиванием в поперечном направлении таким образом, чтобы новое отверстие мочеиспускательного канала оказалось в вентральном положении.
Ткани уретральной площадки широко мобилизуют, соблюдая осторожность, чтобы не повредить парные нервно-сосудистые пучки, расположенные по дорсально-латеральной поверхности. Пещеристые тела вновь отделяют от лонных костей, если они были недостаточно отделены во время первичного вмешательства. Путём очень тщательной и осторожной препаровки полностью отделяют уретральную площадку от пещеристых тел по всей длине от шейки мочевого пузыря чуть дистальнее семенного бугорка до головки. Для надёжного ушивания головки полового члена на её крыльях иссекают два клиновидных лоскута. Мочеиспускательный канал формируют тонким 6/0 непрерывным швом PDS на мягком силиконовом катетере. Второй ряд швов на окружающие ткани накладывают отдельными узловыми швами PDS. Трубку подшивают к головке полового члена.
Пещеристые тела при эписпадии имеют выраженную дорсальную деформацию, которая хорошо выявляется пробой с искусственной эрекцией после введения изотонического раствора натрия хлорида. Иссечения соединительнотканных рубцов бывает недостаточно для полного расправления. Для устранения деформации выполняют поперечный разрез по дорсальной поверхности обоих пещеристых тел. Белочную оболочку мобилизуют, превращая поперечный дефект в ромбовидный, затем ротируют пещеристые тела медиально и сшивают их между собой. При этом созданный мочеиспускательный канал расположен под пещеристыми телами и нервно-мышечными пучками в анатомически правильном положении. Второй ряд швов на пещеристые тела и окружающие ткани накладывают отдельными узловыми швами PDS. Трубку подшивают к головке полового члена. Вентральную часть крайней плоти рассекают и поворачивают дорсально, чтобы ею закрыть вновь сформированный мочеиспускательный канал . Если после мобилизации пещеристых тел длина мочеиспускательного канала недостаточна, то для его удлинения можно использовать свободные кожные препуциальные лоскуты, лоскуты слизистой оболочки мочевого пузыря или поперечные участки кожи вентральной части крайней плоти.
Однако при выраженной деформации полового члена для реального увеличения его длины и устранения искривления рассечения и поворота пещеристых тел может быть недостаточно. Пластика пещеристых тел методом графтинга позволяет добиться лучшего результата.
Под графтингом понимают увеличение длины дорсальной (гипоплазированной) поверхности полового члена путём рассечения белочной оболочки и вшивания 2-3 свободных лоскутов деэпителизированной кожи. Для этого требуется тщательно и очень осторожно отделить пещеристые тела от уретральной площадки и сосудисто-нервного пучка. Повреждение a. penialis, n. penialis может привести в склерозу головки полового члена и импотенции. На каждом кавернозном теле по дорсальной поверхности выполняют по два Н-образных разреза. Мобилизуют белочную оболочку, увеличивая длину дорсальной поверхности полового члена, превращая линейный разрез в квадратный дефект длиной 5×5-10×10 мм. Затем возникший дефект белочной оболочки закрывают заранее заготовленным свободным лоскутом деэепителизированной кожи крайней плоти. Этот способ позволяет устранить искривление полового члена, увеличить его визуальные размеры и перевести в естественное анатомически правильное положение.
Операцию завершают накладыванием циркулярной повязки с глицеролом (глицерин) на 5-7 сут наподобие используемой при гипоспадии. Трубку удаляют на 10-й день после операции. Наиболее частое осложнение после операции — мочевой свищ мочеиспускательного канала. Не следует предпринимать попытки его закрытия раньше чем через 6 мес, так как необходимо завершение рубцовых процессов в окружающих свищ тканях.
Типичная локализация для образования свища при эписпадии — область венечной борозды. В этом месте «неоуретра» меньше всего покрыта кожей, и именно здесь после операции отмечают наибольшее натяжение. У большинства пациентов для закрытия свищей необходимо повторное вмешательство.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Урология [Электронный ресурс] / под ред. Н.А. Лопаткина — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970427590.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
