Инсулинома код мкб 10
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Категории МКБ:
Другие формы гипогликемии (E16.1)
Разделы медицины:
Эндокринология
Общая информация
Краткое описание
Утвержден Протоколом заседания
Экспертной комиссии по вопросам развития здравоохранения МЗ РК
№23 от 12 декабря 2013 года
Инсулома — инсулинсекретирующая опухоль островков Лангерганса [1].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Инсулома (инсулинома)
Код протокола:
Код МКБ-10: Е 16.1
Сокращения, используемые в протоколе: нет.
Дата разработки протокола: апрель 2013.
Категория пациентов: пациенты с повторными тяжелыми гипогликемиями в анамнезе.
Пользователи протокола: врачи эндокринологических, терапевтических и хирургических отделений.
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Клиническая классификация:
Инсуломы:
— доброкачественные,
— злокачественные.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные
Амбулаторно:
— общий анализ крови,
— глюкоза крови,
— инсулин крови,
— С-пептид,
— общий анализ мочи,
— определение в крови натощак уровней глюкозы, общего белка, АСТ, АЛТ,
— ИФА на маркеры ВГ.
В стационаре:
— определение в крови во время приступа уровней глюкозы,
— определение С-пептида, проинсулина в крови с выявлением триады Уиппла,
— проба с голоданием,
— тест с подавлением С-пептида,
— КТ и/или МРТ органов брюшной полости с шагом не более 5 мм, с контрастированием.
Дополнительные:
— эндоскопическое и интраоперационное УЗИ.
Диагностические критерии
Жалобы и анамнез
Развитие приступов в ранние утренние часы или при пропуске очередного приема пищи, после физического или психического напряжения, характер которых больные не помнят. Прибавка в весе с тех пор, как стали появляться приступы.
Предвестники приступов: слабость, потливость, покалывание губ, языка, головокружение, апатия, сонливость и др.
Триада Уиппла (приступы потери сознания, резкое снижение гликемии, устранение приступов внутривенным введением 40% глюкозы).
Физикальное обследование
Избыточная масса тела. Возможно сочетание с гиперпаратиреозом, аденомами гипофиза, аденомами надпочечников, подкожными липомами, ангиофибромами лица, коллагеномами (множественная эндокринная неоплазия типа I).
Лабораторные исследования
Снижение гликемии во время приступов до 2,22-2,78 ммоль/л, повышение уровней С-пептида и проинсулина в крови.
Проба с голоданием
1. Проводится в течение 72 часов после ужина. Исключают какое-либо питание. Допускается употребление только воды.
2. Берут пробу крови из вены для определения исходных уровней глюкозы, инсулина, проинсулина и С-пептида.
3. Затем через каждые 4 часа с помощью глюкометра определяют уровень глюкозы в капиллярной крови до тех пор, пока он не снизится ниже 3,3 ммоль/л. После этого определение уровня глюкозы крови производят каждый час. Когда он достигнет 2,7 ммоль/л, берут пробу крови для повторного определения уровней глюкозы, инсулина, проинсулина и С-пептида в сыворотке. Постоянно следят за возможным появлением симптомов нейроглюкопении.
4. При появлении симптомов нейроглюкопении и уровне глюкозы в крови ниже 2,7 ммоль/л или по завершении 72-часового голодания берут последнюю пробу крови для определения уровней глюкозы, инсулина, проинсулина и С-пептида, ацетона, а также производных сульфанилмочевины (для исключения искусственной гипогликемии).
Затем дают плотный завтрак и сладкие напитки.
При спутанном сознании пациента вводят струйно 40% раствор глюкозы.
У больных с инсулинсекретирующими опухолями падение уровня глюкозы в крови не тормозит выработку инсулина, и потому он остается высоким, несмотря на падение уровня глюкозы крови ниже 2,5 ммоль/л.
Соотношение инсулин/глюкоза > 37 указывает на наличие гиперинсулинизма.
Уровни С-пептида и проинсулина также повышены, как в первой, так и последней пробе крови.
Тест с подавлением С-пептида. В течение 1 часа больному внутривенно вводят инсулин из расчета 0,1 ЕД/кг. Наличие инсулиномы можно предположить при снижении С-пептида менее чем на 50%.
Инструментальные исследования
КТ или МРТ с шагом не более 5 мм, с контрастированием – для выяснения локализации опухоли.
При необходимости возможно проведение эндоскопического УЗИ. Если опухоль менее 1,5 см и потому не визуализируется, проводят селективную ангиографию в условиях стимуляции глюконатом кальция, который вводят в гастродуоденальную, селезеночную или верхнебрыжеечную артерию, а уровень инсулина определяют в крови из печеночной вены. Кальций стимулирует выброс инсулина только из инсулиномы, не воздействуя на нормальные островки Лангерганса.
Если уровень инсулина в крови возрастает при введении кальция в гастродуоденальную артерию, опухоль локализуется в головке поджелудочной железы,если это происходит при введении кальция в верхнебрыжеечную артерию, то – в крючковидном отростке, а если при введении кальция в селезеночную артерию – то в теле или хвосте.
В сочетании с интраоперационным УЗИ и пальпации поджелудочной железы опытным хирургом такое исследование позволяет выявить инсулиномы в 98% случаев.
Показания для консультации специалистов
Показана консультация хирурга для решения вопроса о целесообразности хирургического вмешательства.
У 10% пациентов возможно обнаружение злокачественной инсуломы, что требует в послеоперационном периоде консультации онколога.
Дифференциальный диагноз
Дифференциальный диагноз
С гипогликемическими приступами другой этиологии: при поражениях печени (цирроз, гепатит), сопровождающихся обеднением органа гликогеном; болезнями оперированного желудка.
Лечение
Цели лечения: удаление опухоли.
Тактика лечения
Немедикаментозное лечение
До проведения операции рекомендуются частые приемы пищи (8-10 раз в сутки) с достаточным содержанием белка и углеводов. Во избежание ночных гипогликемий ужин больных должен состоять преимущественно из белковых продуктов (сыр, творог, мясо). Больного должен постоянно иметь при себе легкоусваиваемые углеводы (сахар, конфеты, сладкое печенье), которые при первых признаках гипогликемии могут предотвратить развитие гипогликемического приступа.
Медикаментозное лечение
До проведения операции, а также у больных с неоперабельным раком рекомендуются пероральные глюкокортикоиды (например, преднизолон до 10-15 мг в день), аналоги соматостатина (например, октреотид или ланреотид), верапамил 80 мг внутрь каждые 8 часов или диазоксид 300-400 мг в сутки на несколько приемов.
Другие виды лечения
При неоперабельных инсуломах возможно проведение комбинированной химиотерапии.
Хирургическое вмешательство
Основной метод лечения – резекция инсулиномы, которая должна осуществляться опытным хирургом под контролем УЗИ. Для поддержания нормогликемии в ходе операции необходимо внутривенно вводить 5% или 10% раствор глюкозы под контролем уровня гликемии, особенно при пальпации инсулиномы перед ее удалением.
Послеоперационный период: в связи с нередко возникающей гипергликемией, в первые 2-3 дня назначают инсулин короткого действия по 4-6 ед подкожно перед приемом пищи.
Профилактические мероприятия
Неизвестны
Дальнейшее ведение
Хирургическое лечение доброкачественных опухолей приводит к выздоровлению в 95% случаев, не требующих лечения.
Рецидивы злокачественных опухолей встречаются примерно у 33% больных.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе: ликвидация гипогликемических приступов с полным восстановлением трудоспособности.
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
— наличие повторных приступов с потерей сознания и судорогами неэпилептического генеза (плановая).
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1. Дэвид Гарднер, Долорес Шобек «Базисная и клиническая эндокринология», М., 2010, стр. 367-372.
2. Эндокринология под ред. Н.Лавина, Инсулинома, М., 1999, с. 688-702
3. Балаболкин М.И., Клебанова Е.М., Креминская В.М. Дифференциальная диагностика и лечение эндокринны¬х заболевани¬й (руководст¬во), М., 2002, с.508-515.
- 1. Дэвид Гарднер, Долорес Шобек «Базисная и клиническая эндокринология», М., 2010, стр. 367-372.
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
1. Базарбекова Р.Б. – д.м.н., профессор, зав. кафедрой эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
2. Досанова А.К. – к.м.н., ассистент кафедры эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
Рецензент: д.м.н, профессор кафедры эндокринологии КазНМУ им С.Д. Асфендиярова Нурбекова А.А.
Указание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола:
Данный протокол подлежит пересмотру каждые три года, либо при появлении новых доказанных данных по проведению процедуры реабилитации.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
Названия
Инсулинома.
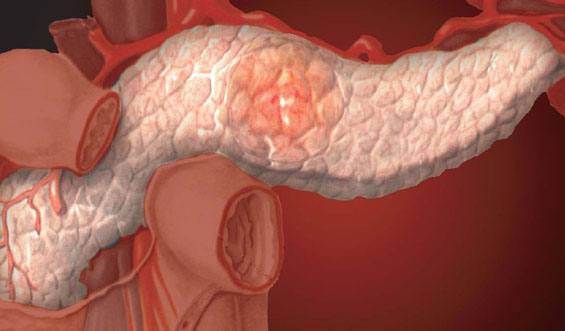
Инсулинома поджелудочной железы
Описание
Инсулинома является наиболее распространенной эндокринной опухолью поджелудочной железы. На ее долю приходится 70-75% гормонально-активных опухолей этого органа. Инсулинома бывает солитарной и множественной, в 1-5% случаев опухоль является компонентом множественного эндокринного аденоматоза. Она может возникать в любом возрасте, но чаще — у лиц 40-60 лет, причем с одинаковой частотой у мужчин и женщин. Преобладают доброкачественные опухоли (приблизительно в 90% случаев). Инсулинома может локализоваться в любой части поджелудочной железы. Примерно у 1 % больных она располагается экстрапанкреатически — в сальнике, стенке желудка, двенадцатиперстной кишки, воротах селезенки и других областях. Размеры опухоли варьируют от нескольких миллиметров до 15 см в диаметре, составляя чаще 1-2.
Основную массу клеток в опухоли составляют В-клетки, но встречаются также А-клетки, клетки без секреторных гранул, сходные с клетками выводных протоков. Злокачественная инсулинома может давать метастазы в различные органы, но чаще всего в печень.
Основными патогенетическими факторами при инсулиноме являются неконтролируемая выработка и секреция инсулина, независимо от содержания глюкозы крови (при повышенной продукции инсулина опухолевыми клетками способность их депонировать пропептид и пептид снижена). Возникающая вследствие гиперинсулинизма гипогликемия обусловливает большинство клинических симптомов.
Наряду с инсулином клетками инсулиномы могут вырабатываться в повышенных количествах и другие пептиды — глюкагон, ПП.
Причины
Вскоре после открытия Бантингом и Вестом инсулина в 1921 г. Стали известны симптомы его передозировки при клиническом применении коммерческих препаратов у больных сахарным диабетом. Это позволило Харрису сформулировать понятие о спонтанной гипогликемии, вызванной повышенной секрецией этого гормона. Многочисленные попытки выявления и лечения инсулином осуществились в 1929 г. , когда Graham впервые удалось успешно удалить инсулинсекретирующую опухоль. С тех пор в мировой литературе имеются сообщения примерно о 2000 больных с функционирующими бета-клеточными новообразованиями.
Не вызывает сомнений, что симптомы инсулиномы связаны с ее гормональной активностью. Гиперинсулинизм является основным патогенетическим механизмом, от которого зависит весь симптомокомплекс заболевания. Постоянная секреция инсулина, не подчиняясь физиологическим механизмам, регулирующим гомеостаз в отношении глюкозы, приводит к развитию гипогликемии, глюкоза крови необходима для нормальной жизнедеятельности всех органов и тканей, особенно мозга, кора которого использует ее более интенсивно, чем все другие органы. На функцию мозга расходуется примерно 20 % всей глюкозы, поступающей в организм. Особая чувствительность мозга к гипогликемии объясняется тем фактом, что в противоположность почти всем тканям организма мозг не имеет запасов углеводов и не способен использовать в качестве энергетического источника циркулирующие свободные жирные кислоты. При прекращении поступления в кору больших полушарий головного мозга глюкозы на 5-7 мин в ее клетках происходят необратимые изменения, при этом гибнут наиболее дифференцированные элементы коры.
При снижении уровня глюкозы до гипогликемии включаются механизмы, направленные на гликогенолиз, глюконеогенез, мобилизацию свободных жирных кислот, кетогенез. В этих механизмах участвуют в основном 4 гормона — норадреналин, глюкагон, кортизол и гормон роста. По-видимому, только первый из них вызывает клинические проявления. Если реакция на гипогликемию выбросом норадреналина наступает быстро, то у больного появляются слабость, тремор, тахикардия, потливость, беспокойство и чувство голода; симптомы со стороны центральной нервной системы включают головокружение, головную боль, двоение в глазах, нарушение поведения, потерю сознания. Когда гипогликемия развивается постепенно, то превалируют изменения, связанные с ЦНС, а реактивная (на норадреналин) фаза может отсутствовать.
Гистологическое строение инсулиномы
Симптомы
Симптомы инсулиномы, как правило, включает в той или иной степени обе группы симптомов, однако наличие нервно-психических нарушений и малая осведомленность врачей об этом заболевании часто приводят к тому, что вследствие диагностических ошибок больные с инсулиномой длительно и безуспешно лечатся под самыми разнообразными диагнозами. Ошибочные диагнозы ставят у % больных с инсулиномой.
Симптомы инсулиномы, как правило, рассматриваются с акцентом на проявления гипогликемических приступов, хотя в межприступном периоде имеются симптомы, отражающие повреждающее влияние хронической гипогликемии на центральную нервную систему. Эти поражения заключаются в недостаточности VII и XII пар черепно-мозговых нервов по центральному типу»; асимметрии сухожильных и периостальных рефлексов. Иногда можно выявить патологические рефлексы Бабинского, Россолимо, Маринеску-Радовича. У части больных отмечены симптомы пирамидной недостаточности без патологических рефлексов. Нарушение высшей нервной деятельности в межприступном периоде выражается в снижении памяти и умственной трудоспособности, потере профессиональных навыков, что нередко вынуждает больных заниматься менее квалифицированным трудом.
Период острой гипогликемии — это результат срыва контринсулярных факторов и адаптационных свойств ЦНС. Чаще всего приступ развивается в ранние утренние часы, что связано с продолжительным (ночным) перерывом в приеме пищи. Обычно больные не могут «проснуться». Это уже не сон, а расстройство сознания различной глубины, сменяющее его. Длительное время они остаются дезориентированными, производят ненужные повторяющиеся движения, односложно отвечают на простейшие вопросы. Наблюдаемые у этих больных эпилептиформные припадки отличаются от истинных большей продолжительностью, хореоформными судорожными подергиваниями, гиперкинезами, обильной нейровегетативной симптоматикой. Несмотря на длительное течение заболевания, у больных не наступает характериологических изменений личности, описанных у эпилептиков.
Нередко гипогликемические состояния у больных с инсулиномой проявляются приступами психомоторного возбуждения: одни мечутся, что-то выкрикивают, кому-то угрожают; другие — поют, танцуют, не по существу отвечают на вопросы, производят впечатление опьяневших. Иногда гипогликемия при инсулиноме может проявиться сноподобным состоянием: больные уезжают или уходят в неопределенном направлении и затем не могут объяснить, каким образом они там оказались. Некоторые совершают антиобщественные поступки — оправляются при первой же необходимости, вступают в различные немотивированные конфликты, могут расплатиться вместо денег любыми предметами. Прогрессирование приступа чаще всего заканчивается глубоким расстройством сознания, из которого больных выводят внутривенным вливанием раствора глюкозы. Если помощь не оказана, то гипогликемический приступ может длиться от нескольких часов до нескольких суток. О характере приступа больные рассказать не могут, так как о случившемся не помнят — ретроградная амнезия.
Гипогликемия, вызванная инсулиномой, развивается натощак. Симптомы коварны и могут напоминать различные психиатрические и неврологические нарушения. Нарушения со стороны ЦНС включают головную боль, спутанность сознания, галлюцинации, мышечную слабость, паралич, атаксию, изменения личности и, возможно, при прогрессирова-нии потерю сознания, эпилептический припадок и кому. Симптомы со стороны вегетативного отдела нервной системы (головокружение, слабость, тремор, сердцебиение, потливость, чувство голода, повышенный аппетит, нервозность) часто отсутствуют.
Галлюцинации. Гипогликемия. Судороги. Тонические судороги. Тремор. Увеличение веса. Эйфория.
Диагностика
В диагностике инсулиномы используют функциональные пробы. Распространение получил тест с голоданием в течение суток и с назначением низкокалорийной диеты (с ограничением углеводов и жиров) на протяжении 72 У больных с инсулиномой развиваются симптомы гипогликемии, но даже при их отсутствии в течение дня регистрируется концентрация глюкозы в крови ниже 2,77 ммоль/л. Клетки инсулиномы автономно продуцируют инсулин независимо от содержания глюкозы в крови, и коэффициент инсулин/глюкоза высок (за счет снижения содержания глюкозы и повышения уровня инсулина), что является патогномоничным. Диагностическая точность теста с голоданием практически 100%.
Используют также инсулиносупрессивный тест. Введением экзогенного инсулина индуцируется гипогликемическое состояние. В норме снижение концентраци глюкозы крови, вызванное экзогенным инсулином, приводит к супрессии высвобождения эндогенного инсулина и С-пептида. Клетки инсулиномы продолжают продуцировать гормон. Высокие уровни С-пептида, несоразмерные с низкой концентрацией глюкозы, свидетельствуют о наличии инсулиномы. Диагностическая ценность теста столь же высока, как и пробы с голоданием. Недостаток этих проб — у больных с инсулиномой не удается избежать развития гипогликемии и нейроглюкопении, что требует стационарных условий для их проведения.
Инсулинпровокационный тест направлен на высвобождение эндогенного инсулина путем внутривенного введения глюкозы (0,5 г/кг) или глюкагона (1 мг) или сахаропонижающих производных сульфонилмочевины (например, толбутамида в дозе 1 г). Но повышение сывороточного инсулина у больных с инсулиномой существенно выше, чем у здоровых лиц, только в 60-80% случаев. Частота положительного теста стимуляции высвобождения инсулина значительно повышается при одновременном введении глюкозы и кальция (5 мг/кг). Клетки инсулиномы более чувствительны к раздражению кальцием, чем нормальные В-клетки. Кроме того, при этом тесте компенсируется развитие гипогликемии инфузией глюкозы.
Наряду с определением в натощаковой сывороткеглюкозы, инсулина и С-пептида в диагностике инсулиномы может помочь радиоиммунное исследование проинсулина. Однако гиперпроинсулинемия возможна не только у больных с органическим гиперинсулинизмом, но и у больных с уремией, циррозом печени, тиреотоксикозом, у лиц, принявших инсулин или сахаропонижающие препараты, например, с суицидальной целью.
Дифференциальная диагностика
Дифференцируют состояния спонтанной гипогликемии от внепанкреатических заболеваний без наличия гиперинсулинизма: от гипофизарной и/или надпочечниковой недостаточности, тяжелых поражений печени (недостаточная продукция глюкозы), экстрапанкреатических злокачественных опухолей, например от большой фибросаркомы (повышенное потребление глюкозы), галактоземии и болезней накопления гликогена (энзимная недостаточность), от заболеваний ЦНС (недостаточное потребление углеводов). Диагностике помогают клинические и лабораторные данные, обусловленные каждой из вышеперечисленных групп заболеваний. В разграничении их с инсулиномой применяют определение иммунореактивного инсулина и С-пептида в крови натощак наряду с определением содержания глюкозы и проведением пробы с внутривенным введением глюкозы и кальция. Гиперинсулинемия и положительный характер инсулинопровокационного теста будут свидетельствовать в пользу инсулиномы. Тесты с голоданием и гипокалорийной диетой в ряде случаев противопоказаны (например, при первичном или вторичном гипокортицизме).
Следует провести дифференциальную диагностику между органической гипогликемией и токсической (алкогольной, а также медикаментозной, вызванной введением инсулина или сахаропонижающих производных сульфонилмочевины). Алкогольная гипогликемия протекает без гиперинсулинемии. Введение экзогенного инсулина или сахаропонижающих препаратов приводит к повышенному содержанию иммунореактивного инсулина в крови при нормальном или пониженном уровне С-пептида, так как оба пептида образуются в эквимолярных количествах из проинсулина и поступают в кровоток.
При реактивных (постпрандиальных) формах гиперинсулинизма — повышенном тонусе блуждающего нерва, предстадиях сахарного диабета, позднем демпинг-синдроме — натощак величина глюкозы крови нормальна.
У новорожденных и маленьких детей изредка встречается гиперплазия инсулоцитов — незидиобластоз, которая может быть причиной органической гипогликемии (незидиобласты — эпителиальные клетки мелких панкреатических ходов, которые дифференцируются в инсулинкомпетентные клетки). У маленьких детей незидиобластоз на основе клинических и лабораторных данных неотличим от инсулиномы.
Лечение
В целом эффективность хирургического лечения инсулиномы достигает 90 %. Операционная смертность составляет 5-10%. Небольшие одиночные поверхностные инсулиномы поджелудочной железы обычно энуклиируются хирургическим путем. Если аденома одиночная, но больших размеров и локализуется глубоко в ткани тела или хвоста железы, если выявлены множественные образования тела или хвоста (или обоих), если инсулинома не обнаружена (нехарактерное обстоятельство), выполняется дистапьная, субтотальная панкреатэктомия. Менее чем в 1 % случаев наблюдается эктопическая локализация инсулиномы, расположенная в перипанкреатической зоне стенки двенадцатиперстной кишки или в перидуоденальной области. В данном случае обнаружение опухоли возможно только при тщательном поиске во время хирургической операции. При проксимальной локализации малигнизированных операбельных инсулином показана панкреатодуоденальная резекция (операция Уиппла). Тотальная панкреатэктомия выполняется в случае неэффективности субтотальной панкреатэктмоии.
Если сохраняется гипогликемия, можно использовать диазоксид с первоначальной дозы 1,5 мг/кг перорально 2 раза в день вместе с натриуретиками. Доза может быть увеличена до 4 мг/кг. Аналог соматостатина октреотид (100-500 мкг подкожно 2-3 раза в день) не всегда является эффективным и его использование следует рассматривать у пациентов с продолжающейся гипогликемией, невосприимчивой к диазоксиду. Пациентам, у которых лечение октреотидом оказалось эффективным, можно назначить препарат внутримышечно 20-30 мг 1 раз в день. При применении октреотида пациентам необходимо дополнительно назначить панкреатические ферменты, так как он подавляет секрецию панкреатических ферментов. К другим препаратам, оказывающим небольшой и переменный эффект на секрецию инсулина, относятся верапамил, дилтиазем и фенитоин.
Если симптомы инсулиномы сохраняются, можно использовать химиотерапию, но эффективность ее ограничена. Стрептозотоцин эффективен в 30 % случаев, а в комбинации с 5-фторурацилом эффективность достигает 60 % с продолжительностью до 2 лет. К другим препаратам относятся доксорубицин, хлорозотоцин и интерферон.
Источник
