Инфильтрат подвздошной области код по мкб
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Воспалительный инфильтрат.
Описание
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами «начинающаяся флегмона», «флегмона в стадии инфильтрации» или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон — это катастрофа, гибель тканей, т. Е. Части организма, а при распространении гнойного процесса на несколько областей, сепсисе — нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой «целесообразной» и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Симптомы
Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области — кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину «воспалительный инфильтрат» перед термином «целлюлит», которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления — абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постинфекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Причины
Воспалительные инфильтратысоставляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция. В остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах.
Лечение
Лечение больных с воспалительными инфильтратами — консервативное. Проводят противовоспалительную терапию с использованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
Источник
Инфильтрат брюшной полости, что это такое? Это патологическое состояние, при котором формируется атипичное уплотнение из скопившихся клеток, лимфы, крови. Существует несколько разновидностей этой патологии: воспалительная, лимфоидная, послеоперационная, постинъекционная, опухолевая и др. В этой статье мы рассмотрим некоторые из них.

Воспалительная форма развивается из-за быстрого размножения клеток и появления достаточно большого объема лимфоцитов, лейкоцитов, лимфы и крови, которые выделяются вследствие выпота из кровеносных сосудов. Причинами развития подобной патологии могут быть воспалительные процессы с острым течением, отклонения в работе иммунной системы, аллергические реакции или врожденные заболевания.
Новообразование состоит из клеток, которые принадлежат к различным опухолям, например, саркоме и миоме. Ткани изменяют свой цвет, плотность, появляется болезненность.
Послеоперационный инфильтрат брюшной полости проявляется не сразу. Зачастую это происходит только на 4–14 день после проведения операции. Уплотнение формируется из-за искусственного наполнения тканей спиртом, анестезирующим препаратом, антибиотиком или другими веществами.
Лимфоидная разновидность появляется при некоторых хронических болезнях инфекционной природы.
Симптомы инфильтрата брюшной полости
Рассмотрим перечень возможных признаков заболевания:
- болезненные ощущения при давлении;
- при сильном надавливании остается впадина, которая медленно пропадает (клетки постепенно возвращаются на свое место);
- субфебрильное увеличение температуры тела;
- в зоне брюшины развиваются боли ноющего характера;
- нарушение нормального пищеварения;
- запоры;
- наличие подкожного уплотнения, которое может быть видно даже невооруженным глазом;
- припухлость кожных покровов в зоне поражения;
- покраснение кожи;
- гиперемия (избыточная наполненность сосудов кровью);
- образование скоплений клеточных элементов с примесью крови и лимфы;
- при осложнении в аппендиците температура поднимается до 39 градусов, появляется сильная боль в нижней части живота справа, озноб.
Симптомы различаются в зависимости от того, какая разновидность заболевания развивается у пациента. Но проявление любых признаков из описанных выше дают повод к немедленному обращению в медицинское учреждение.

Диагностика инфильтрата брюшной полости
Постановка диагноза осуществляется в первую очередь на основании симптоматики, а именно: нормальная или субфебрильная температура у пациента, какова интенсивность болевых ощущений в состоянии покоя и при пальпации, четкость контуров формирования, воспаление тканей, наличие гноя.
Помимо этого отличительными признаками являются воспаление кожных покровов, интенсивность интоксикации организма и др.
Для четкого определения местоположения уплотнения проводится ультразвуковая диагностика или компьютерная томография (в случаях, которые вызывают сомнения).
Обязательный метод проверки – биопсия. Содержимое образования отправляют на гистологический анализ, результаты которого указывают на причины развития болезни и дают основания для определения эффективного курса лечения.
Процедура проводится при помощи специальной длинной иглы, которая вводится непосредственно в брюшину пациента.
Консультация онколога по вопросу инфильтрата полости
По МКБ-10 инфильтрат брюшной полости отличается от абсцесса тем, что не содержит гнойной жидкости и не имеет оболочки. Эффективное лечение должно включать устранение очага заболевания. Это достигается с помощью проведения хирургической операции или назначения физиотерапевтических процедур (электрофорез кальция и антибиотиков). Благодаря последнему способу уменьшается отечность тканей, кровоток улучшается и формирование постепенно рассасывается, а болевые симптомы проходят.
Однако при наличии опухолевых элементов или гнойного образования в обязательном порядке проводится операция. Также она назначается при неэффективности консервативного лечения, которое включает:
- соблюдение постельного режима;
- прием антибиотиков (цефтриаксон, метронидазол, амикацин, амоксициллин, ампициллин, сульбактам);
- локальную гипотермию;
- устранение симптоматики;
- физиопроцедуры.
Курс приема препаратов составляет от 5 до 7 дней.
При инфильтрате брюшной полости лечение иногда имеет побочные эффекты в виде образования абсцесса и его прорыва, наличия свищей, развития интоксикации организма, кровотечений.
Такие последствия проявляются редко, при несвоевременном начале терапии. А в случае раннего обнаружения патологии прогноз весьма благоприятный.
Источник

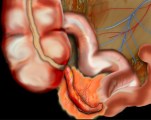
Аппендикулярный инфильтрат — это одно из осложнений острого аппендицита. Представляет собой воспалительную опухоль, которая включает червеобразный отросток с окружающими его органами (слепой кишкой, сальником). Заболевание проявляется тупыми болями справа внизу живота, слабостью, субфебрильной температурой тела. Для постановки диагноза используют различные методы визуализации органов брюшной полости — УЗИ, КТ, диагностическую лапароскопию. Вспомогательное значение имеют клинический и биохимический анализы крови. коагулограмма. В типичных случаях аппендикулярного инфильтрата показано консервативное лечение с отсроченной аппендэктомией.
Общие сведения
Распространенность аппендикулярного инфильтрата (АИ), по разным данным, составляет от 2% до 10%. Заболевание чаще диагностируется у пожилых пациентов, для которых характерна стертая клиническая картина воспаления аппендикса. У женщин осложнение развивается чаще, чем у мужчин. Высокие показатели распространенности аппендикулярного инфильтрата зарегистрированы у детей. Летальность при АИ составляет 0,34-0,36%. Патология имеет важное значение для хирургии, поскольку свидетельствует о несвоевременной или неполной диагностике аппендицита.
Аппендикулярный инфильтрат
Причины
Аппендикулярный инфильтрат как осложнение аппендицита имеет такие же этиологические факторы. Его развитие связано с проникновением микробной флоры в червеобразный отросток и следующими за этим воспалительными изменениями в органе. Инфильтрат образуется при распространении патологического процесса за пределы аппендикса, вовлечении соседних петель кишечника, сальника. В хирургии выделяют три главные причины формирования АИ:
- Позднее обращение к врачу. Более трети больных с острым аппендицитом обращаются за медицинской помощью спустя сутки и более после появления симптомов. Этому способствуют проблемы с доступностью медицинской помощи, несознательное отношение к своему здоровью.
- Атипичное течение аппендицита. При снижении общей реактивности организма болевой синдром выражен незначительно, поэтому пациенты могут длительное время не осознавать факт наличия болезни. Это характерно для пожилых людей.
- Диагностические ошибки. Несмотря на высокий уровень развития современной медицины, по статистике ошибки в диагностике аппендицита на догоспитальном этапе выявляются в 25% случаев. Это обуславливает запоздалую госпитализацию и неадекватное лечение.
Патогенез
Аппендикулярный инфильтрат по структуре является воспалительной опухолью. Процесс воспаления затрагивает не только аппендикс, но и соседние ткани. На начальных этапах болезни формируется «рыхлый» инфильтрат, в котором органы не связаны между собой. По мере прогрессирования воспалительный процесс переходит в стадию пролиферации, на которой образуются соединительнотканные спайки. В таком случае возникает «плотный» АИ.
Симптомы аппендикулярного инфильтрата
Зачастую начало заболевания по клинической картине напоминает типичный острый аппендицит. Человек жалуется на сильные схваткообразные боли в правой подвздошной области, которые появляются внезапно. Болевые ощущения сопровождаются тошнотой, одно- или двукратной рвотой. Реже отмечаются диарея или болезненность при мочеиспускании. Характерно повышение температуры тела до 37-38 °С, слабость.
При атипичном начале характер и интенсивность болей меняется. В течение нескольких дней больного беспокоят ноющие или тупые боли справа в боку, которые имеют умеренную интенсивность. Болевой синдром в подобных клинических случаях может оказаться единственным проявлением аппендикулярного воспаления. Подобная клиническая симптоматика, как правило, встречается у людей пожилого и старческого возраста, ослабленных пациентов.
Спустя 2-3 дня после манифестации заболевания на фоне болевого синдрома начинает формироваться болезненная воспалительная опухоль. Больной может ее прощупать самостоятельно: инфильтрат представляет собой плотное и умеренно подвижное образование в правом нижнем квадранте живота. При этом постепенно уменьшаются боли в покое. Болезненность усиливается при наклонах туловища вперед и вправо. Температура тела при аппендикулярном инфильтрате держится на уровне 37-37,5 °С.

Аппендикулярный инфильтрат
Осложнения
При несвоевременном лечении АИ есть высокая вероятность развития аппендикулярного абсцесса. При формировании гнойника вокруг воспаленного аппендикса самочувствие резко ухудшается. Наблюдается фебрильная лихорадка с периодами озноба, боли становятся постоянными и очень интенсивными. Такое состояние требует неотложной хирургической помощи, при отсутствии которой у 90-95% пациентов возникает перитонит.
Среди поздних осложнений аппендикулярного инфильтрата основную роль играет спаечная болезнь. После перенесенного воспаления формируются перемычки между петлями кишечника, которые нарушают нормальный транспорт каловых масс по кишечнику. Под действием провоцирующих факторов спайки приводят к механической кишечной непроходимости, некрозу участка кишечника.
Диагностика
Опытный хирург ставит предварительный диагноз уже на основании объективного осмотра. Обращает на себя внимание опухоль в области проекции аппендикса, которая имеет плотноэластическую консистенцию, болит при надавливании. Далее для диагностики аппендикулярного инфильтрата применяют следующие лабораторные и инструментальные методы:
- УЗИ брюшной полости. С помощью ультразвукового исследования врач оценивает состояние кишечных петель и червеобразного отростка, выявляет признаки аппендикулярного воспаления — инфильтрацию и утолщение стенок ЖКТ, наличие экссудата. При небольшом размере инфильтрата УЗИ может быть малоинформативным.
- КТ брюшной полости. Компьютерную томографию чаще проводят пожилым больным, чтобы дифференцировать аппендикулярный инфильтрат с доброкачественными и злокачественными опухолями. Исследование дает четкое и детальное изображение абдоминальных органов.
- Диагностическая лапароскопия. В затруднительных случаях прибегают к инвазивному методу визуализации. Благодаря введению видеохирургического инструментария в брюшную полость можно детально осмотреть патологический инфильтрат. При необходимости во время диагностики выполняют лечебные лапароскопические манипуляции.
- Анализы. Общеклиническое исследование крови показывает неспецифические воспалительные признаки — повышение уровня лейкоцитов и СОЭ. Показатели эритроцитов и гемоглобина помогают исключить токсико-анемический синдром. Обязательно назначают биохимический анализ крови, коагулограмму.

Подпеченочный аппендикулярный инфильтрат
Лечение аппендикулярного инфильтрата
Консервативная терапия
Аппендикулярный инфильтрат — единственное из осложнений аппендицита, которое подлежит медикаментозной терапии. Лечение проводится только в условиях стационара. Подбираются этиотропные антибактериальные препараты широкого спектра. Местно на правую подвздошную область применяют холод, методы физиотерапии. Спустя 10-14 дней от начала проведения такой терапии инфильтрат рассасывается, аппендикулярные симптомы исчезают.
Хирургическое лечение
Если заболевание удалось купировать консервативным путем, спустя 3-4 месяца рекомендовано проведение плановой аппендэктомии. Операция предназначена для профилактики рецидивов воспалительного процесса. В абдоминальной хирургии для удаления аппендикса используют лапароскопическое оборудование. Операция проходит с небольшими разрезами кожи и минимальным повреждением тканей, что ускоряет реабилитационный период.
При нагноении аппендикулярного инфильтрата рекомендовано оперативное вмешательство в кратчайшие сроки. Производится вскрытие и дренирование гнойника, после чего самочувствие быстро улучшается. Обычно в таких ситуациях удаление червеобразного отростка не проводят, поскольку операция чревата осложнениями. Плановая аппендэктомия выполняется спустя 6 месяцев после первого этапа лечения.
Прогноз и профилактика
При своевременной комплексной терапии аппендикулярного инфильтрата пациенты полностью выздоравливают, никаких отдаленных осложнений болезни не возникает. Прогноз ухудшается при трансформации АИ в абсцесс или местный перитонит. Профилактика заболевания включает раннюю диагностику и адекватную хирургическую помощь при остром аппендиците, что особенно важно для ослабленных и пожилых больных.
Источник
T80—T88 Осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
T80 Осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.0 Воздушная эмболия, связанная с инфузией, трансфузией и лечебной инъекцией
- T80.1 Сосудистые осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.2 Инфекции, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.3 Реакции на АВО-несовместимость
- T80.4 Реакции на Rh-несовместимость
- T80.5 Анафилактический шок, связанный с введением сыворотки
- T80.6 Другие сывороточные реакции
- T80.8 Другие осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.9 Осложнение, связанное с инфузией, трансфузией и лечебной инъекцией неуточненное
T81 Осложнения процедур, не классифицированные в других рубриках
- T81.0 Кровотечение и гематома, осложняющие процедуру, не классифицированные в других рубриках
- T81.1 Шок во время или после процедуры, не классифицированный в других рубриках
- T81.2 Случайный прокол или разрыв при выполнении процедуры, не классифицированный в других рубриках
- T81.3 Расхождение краев операционной раны, не классифицированное в других рубриках
- T81.4 Инфекция, связанная с процедурой, не классифицированная в других рубриках
- T81.5 Инородное тело, случайно оставленное в полости тела или операционной ране при выполнении процедуры
- T81.6 Острая реакция на инородное вещество, случайно оставленное при выполнении процедуры
- T81.7 Сосудистые осложнения, связанные с процедурой, не классифицированные в других рубриках
- T81.8 Другие осложнения процедур, не классифицированные в других рубриках
- T81.9 Осложнение процедуры неуточненное
T82 Осложнения, связанные с сердечными и сосудистыми устройствами, имплантантами и трансплантантами
- T82.0 Осложнение механического происхождения, связанное с протезом сердечного клапана
- T82.1 Осложнение механического происхождения, связанное с электронным водителем сердечного ритма
- T82.2 Осложнение механического происхождения, связанное с артериальным шунтом сердечных клапанов
- T82.3 Осложнение механического происхождения, связанное с другими сосудистыми трансплантантами
- T82.4 Осложнение механического происхождения, связанное с сосудистым катетером для диализа
- T82.5 Осложнение механического происхождения, связанное с другими сердечными и сосудистыми устройствами и имплантантами
- T82.6 Инфекция и воспалительная реакция, связанные с протезом сердечного клапана
- T82.7 Инфекция и воспалительная реакция, связанные с другими сердечными устройствами, имплантантами и трансплантантами
- T82.8 Другие осложнения, связанные с сердечными и сосудистыми протезами, имплантантами и трансплантантами
- T82.9 Осложнение, связанное с сердечным и сосудистым протезом, имплантантом и трансплантантом, неуточненное
T83 Осложнения, связанные с мочеполовыми протезными устройствами, имплантантами и трансплантантами
- T83.0 Осложнение механического происхождения, связанное с мочевым постоянным катетером
- T83.1 Осложнение механического происхождения, связанное с другими мочевыми устройствами и имплантантами
- T83.2 Осложнение механического происхождения, связанное с трансплантантом мочевого органа
- T83.3 Осложнение механического происхождения, связанное с внутриматочным противозачаточным устройством
- T83.4 Осложнение механического происхождения, связанное с другими протезными устройствами, имплантантами и трансплантантами
- T83.5 Инфекция и воспалительная реакция, обусловленные протезным устройством, имплантантом и трансплантантом в мочевой системе
- T83.6 Инфекция и воспалительная реакция, обусловленные протезным устройством, имплантантом и трансплантантом в половом тракте
- T83.8 Другие осложнения, связанные с мочеполовыми протезными устройствами, имплантантами и трансплантантами
- T83.9 Осложнения, связанные с мочеполовым протезным устройством, имплантантом и трансплантантом, неуточненные
T84 Осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.0 Осложнение механического происхожения, связанное с внутренним суставным протезом
- T84.1 Осложнение механического происхожения, связанное с внутренним устройством, фиксирующим кости конечности
- T84.2 Осложнение механического происхожения, связанное с внутренним устройством, фиксирующим другие кости
- T84.3 Осложнение механического происхожения, связанное с другими костными устройствами, имплантантами и трансплантантами
- T84.4 Осложнение механического происхожения, связанное с другими внутренними ортопедическими устройствами, имплантантами и трансплантантами
- T84.5 Инфекция и воспалительная реакция, обусловленные эндопротезированием
- T84.6 Инфекция и воспалительная реакция, обусловленные внутренним фиксирующим устройством любой локализации
- T84.7 Инфекция и воспалительная реакция, обусловленные другими внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.8 Другие осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.9 Осложнения, связанные с внутренним ортопедическим протезным устройством, имплантантом и трансплантантом, неуточненное
T85 Осложнения, связанные с другими внутренними протезными устройствами, имплантантами и трансплантантами
- T85.0 Осложнение механического происхождения, связанного с внутричерепным желудочковым шунтом связующего
- T85.1 Осложнение механического происхождения, связанного с имплантированным электронным стимулятором нервной системы
- T85.2 Осложнение механического происхождения, связанного с искусственным хрусталиком глаза
- T85.3 Осложнение механического происхождения, связанного с другими глазными протезами, имплантантами и трансплантантами
- T85.4 Осложнение механического происхождения, связанного с протезом и имплантантом молочной железы
- T85.5 Осложнение механического происхождения, связанного с желудочно-кишечным протезом, имплантантом и трансплантантом
- T85.6 Осложнение механического происхождения, связанного с другими уточненными внутренними протезными устройствами, имплантантами и трансплантантами
- T85.7 Инфекция и воспалительная реакция, обусловленные другими внутренними протезными устройствами, имплантантами и трансплантантами
- T85.8 Другие осложнения, связанные с внутренними протезными устройствами, имплантантами и трансплантантами, не классифицированные в других рубриках
- T85.9 Осложнение, связанное с внутренним протезным устройством, имплантантом и трансплантантом, неуточненное
T86 Отмирание и отторжение пересаженных органов и тканей
- T86.0 Отторжение трансплантанта костного мозга
- T86.1 Отмирание и отторжение трансплантанта почки
- T86.2 Отмирание и отторжение трансплантанта сердца
- T86.3 Отмирание и отторжение сердечно-легочного трансплантанта
- T86.4 Отмирание и отторжение трансплантанта печени
- T86.8 Отмирание и отторжение других пересаженных органов и тканей
- T86.9 Отмирание и отторжение пересаженного ой органа и ткани неуточненных
T87 Осложнения, характерные для реплантации и ампутации
- T87.0 Осложнения, связанные с реплантацией части верхней конечности
- T87.1 Осложнения, связанные с реплантацией части нижней конечности
- T87.2 Осложнения, связанные с реплантацией других частей тела
- T87.3 Неврома ампутационной культи
- T87.4 Инфекция ампутационной культи
- T87.5 Некроз ампутационной культи
- T87.6 Другие и неуточненные осложнения ампутационной культи
T88 Другие осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
- T88.0 Инфекция, связанная с иммунизацией
- T88.1 Другие осложнения, связанные с иммунизацией, не классифицированные в других рубриках
- T88.2 Шок, вызванный анестезией
- T88.3 Злокачественная гипотермия, вызванная анестезией
- T88.4 Безуспешная или трудная интубация
- T88.5 Другие осложнения анестезии
- T88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство
- T88.7 Патологическая реакция на лекарственное средство или медикаменты неуточненная
- T88.8 Другие уточненные осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
- T88.9 Осложнение хирургического и терапевтического вмешательства неуточненное
Что означает диагноз инфильтрат брюшной полости
В брюшной полости располагаются все жизненно важные для человека органы. Пренебрежение стерильностью, неправильное проведение инъекции или оперативного вмешательства в рамках лечебного процесса чревато серьезными осложнениями. К ним относятся локальное воспаление тканей, нагноение, сепсис. Одним из самых опасных последствий считается скопление инфильтрата забрюшинного пространства. Из токсичных веществ и отмерших клеток образуется уплотнение, которое приводит к ухудшению самочувствия. Новообразование требует безотлагательной терапии в условиях стационара.
Определение инфильтрата брюшной полости и код по МКБ-10
Инфильтрат брюшной полости — патологическое уплотнение из отмерших клеток, лимфы, крови. Клеточные элементы, скопившиеся в области брюшины, в нормальном состоянии не свойственны этому участку живой ткани.
Инфильтрат отличается повышенной плотностью и имеет тенденцию к увеличению в размерах.
Так как инфильтрат не является самостоятельным заболеванием, найти его в международной классификации болезней (МКБ) 10-го пересмотра нельзя. Точный код по МКБ-10 зависит от типа воспаления. Например, постинъекционное уплотнение следует искать по коду T80.8. Если же новообразование связано с разрывом аппендикса, то патология обозначена кодом К35.3. Лимфоидный инфильтрат появляется при инфекционных поражениях организма, а опухолевый — при онкологии. Полное описание заболевания находится в соответствующих разделах системы.
Причины возникновения инфильтрата брюшной полости
Инфильтрат брюшины возникает в результате попадания в полость нетипичных для неё клеток естественным или искусственным путем. Чаще всего патологическое уплотнение является последствием неправильно выполненной инъекции. Антибиотики, спирт или элементы анестезирующего раствора смешиваются с кровью, лимфой и на этом месте образуется опухоль. Факторы, которые влияют на развитие заболевания:
- неправильно выбранное место для введения препарата;
- выполнение укола тупой иглой;
- введение препарата в одно и то же место;
- использование неправильной иглы;
- несоблюдение правил асептики.
Стоит отметить, что техника выполнения подкожных и внутримышечных инъекций отличается. Иглы для уколов выбирают короткие и острые. Все инструменты должны быть одноразовыми и стерильными.
Другие причины инфильтративного процесса:
- скопление холестерина в сосудах;
- скопление гликогена при диабете;
- скопление в печеночных клетках триглицеридов;
- скопление фибрина в легких;
- воспаление в малом тазу;
- пропитывание кожи химическими веществами.
Послеоперационный инфильтрат появляется спустя 1-2 недели после вмешательства. В составе уплотнения присутствуют спирты, анестезирующие препараты, антибиотики. Воспалительная разновидность встречается при острых формах заболеваний брюшины (аппендиците, холецистите, перитоните), иммунологических проблемах, аллергических реакциях или врожденных патологиях. В пораженной области скапливается чрезмерное количество лимфоцитов, лейкоцитов, лимфы и крови.
При наличии хронических инфекций болезнетворные бактерии могут перемещаться по организму лимфоидным путем. В брюшной полости они очень быстро размножаются и образуют инфильтрат.
Новообразование в брюшине опухолевой природы состоит из доброкачественных или злокачественных клеток, например, саркомы или миомы.
Клиническая картина
Проявления инфильтрата в пространстве брюшины зависят от первичного заболевания, которое вызвало данное осложнение. Однако, существует и общая симптоматика, характерная для всех типов уплотнений:
- тупая, ноющая, продолжительная боль в животе;
- выпирающий пупок;
- появление вмятины на коже при надавливании;
- гипертермия;
- нарушение работы ЖКТ;
- затруднение стула.
Поражению подвергаются все мягкие ткани в области скопления инфильтрата: кожа, слизистая, мышечная, жировая. Отмечается припухлость кожного покрова, выраженная краснота. Пальпация очага вызывает болезненность. При крайней степени интоксикации боль становится невыносимой, появляется лихорадка.
Эндометриодный инфильтрат в брюшной полости скапливается не только на поверхности, но и в глубоких слоях забрюшинного пространства. Он представляет собой плотный комок из грубой рубцовой ткани. Сопровождается спазмами в нижней части живота, болезненными и обильными месячными.
Периаппендикулярный инфильтрат локализуется в правой подвздошной области. При пальпации ощущается как болезненное, плотное и неподвижное образование. Сохраняются симптомы раздражения брюшины: Щеткина-Блюмберга, Образцова, Ситковского, Ровзинга и др.
Диагностика
Первый этап диагностики инфильтрата брюшной полости — сбор анамнеза и физический осмотр. Врач пальпирует подреберье, пупочную зону, нижнюю часть живота. Чаще всего используют методику по Образцову-Стражеско, которая позволяет прощупать все внутренние органы брюшины. Появление болезненного синдрома во время осмотра является признаком патологического процесса. Для получения более полной информации о состоянии пациента назначают дополнительные анализы.
Основные методы исследования брюшной полости на инфильтрат:
- УЗИ. Эхографический метод диагностики позволяет определить структуру уплотнения. Наличие жидкости внутри капсулы говорит о его кистозной природе.
- Гистологический анализ. Забор материала берется путем пункционной биопсии. Исследованию подлежит содержимое и кусочек ткани патологического образования.
- Компьютерная томография. Более обширный метод исследования. Проводится только в том случае, если для постановки диагноза недостаточно информации.
Методы терапии
На ранней стадии развития болезни для лечения инфильтрата передней брюшной стенки применяют консервативный метод. Пациенту назначают антибиотики и противовоспалительные препараты, задача которых устранить очаг инфекции и повысить сопротивляемость иммунной системы к патологическим клеткам. Во время терапии допускается локальное использование физиотерапии. Наиболее популярные процедуры:
- гипотермия;
- электрофорез;
- электромагнитное облучение;
- ультрафиолетовое облучение.
Курс из нескольких сеансов способствует рассасыванию экссудата, купированию болевого синдрома и уменьшению отеков.
Для устранения постинъекционного инфильтрата достаточно регулярной дезинфекции пораженного места и наложения повязки с антибактериальным средством (например, мази Вишневского).
Инфильтрат, образованный на фоне острого хронического заболевания или воспаления, требует хирургического вмешательства. Аппендикулярная форма заболевания лечится только в условиях стационара. Сначала назначают прием медикаментов и специальную диету. Когда орган готов к удалению, проводится аппендэктомия.
В случае абсцесса, перитонита, опухолевых процессов выполняют исследование полости методом лапароскопии. Сразу после этого проводится лапаротомия и обширная полостная операция. Процедура предполагает вскрытие гнойника, санацию брюшины.
Послеоперационный период — самый важный этап на пути к выздоровлению. От пациента требуется соблюдение постельного режима и прием выписанных препаратов. Рецидивы происходят крайне редко. При полном удалении основного очага окончательн
