Хронический мастит код мкб
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
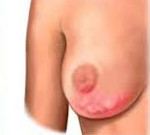
Мастит (грудница) — воспаление молочной железы. Мастит перидуктальный (плазмоцитарный мастит, субареолярный абсцесс) — воспаление дополнительных желёз в зоне ареолы. Мастит новорождённых — мастит, возникающий в первые дни жизни в результате инфицирования гиперплазированных железистых элементов.
Код по международной классификации болезней МКБ-10:
- N61 Воспалительные болезни молочной железы
- O91.2 Негнойный мастит, связанный с деторождением
- P39.0 Неонатальный инфекционный мастит
- P83.4 Набухание молочных желез у новорожденного
Классификация • По течению •• Острый: серозный, гнойный, флегмонозный, гангренозный, абсцедирующий •• Хронический: гнойный, негнойный • По локализации: субареолярный, интрамаммарный, ретромаммарный, разлитой (панмастит).
Этиология • Лактационный (возникает в послеродовом периоде; см. Вскармливание грудное) • Бактериальный (стрептококки, стафилококки, пневмококки, гонококки, нередко сочетания с другой кокковой флорой, кишечной палочкой, протеем) • Карциноматозный.
Причины
Факторы риска • Период лактации: нарушение оттока молока по млечным протокам, трещины сосков и околососкового поля, неправильный уход за сосками, нарушения личной гигиены • Гнойные заболевания кожи молочной железы • СД • Ревматоидный артрит • Силиконовые/парафиновые имплантаты молочных желёз • Приём ГК • Удаление опухоли молочной железы с последующей рентгенотерапией • Длительный стаж курения.
Симптомы (признаки)
Клиническая картина
• Острый серозный мастит (может прогрессировать с развитием гнойного мастита) •• Внезапное начало •• Лихорадка (до 39–40 °С) •• Сильные боли в молочной железе •• Железа увеличена в размерах, напряжена, кожа над очагом гиперемирована, при пальпации — болезненный инфильтрат с нечёткими границами •• Регионарный лимфаденит.
• Острый гнойный абсцедирующий мастит •• Лихорадка, озноб •• Боль в железе •• Молочная железа: покраснение кожи над очагом поражения, резкая болезненность при пальпации, размягчение инфильтрата в центре с наличием флюктуации •• Регионарный лимфаденит.
• Острый гнойный флегмонозный мастит •• Тяжёлое общее состояние, лихорадка •• Молочная железа резко увеличена, болезненна, пастозна, инфильтрат без резких границ занимает почти всю железу, кожа над инфильтратом гиперемирована, имеет синюшный оттенок •• Лимфангиит, регионарный лимфаденит.
Диагностика
Лабораторные исследования • Лейкоцитоз, повышение СОЭ • Необходимо бактериологическое исследование с определением чувствительности микроорганизмов к антибиотикам, бактериоскопия при подозрении на грибковые поражения, туберкулёз.
Специальные исследования • УЗИ • Маммография (при невозможности полностью исключить рак молочной железы у больных с нелактационным маститом) • Биопсия молочной железы.
Дифференциальная диагностика • Инфицирование кист молочной железы (в том числе паразитарных) • Маститоподобный рак • Туберкулёз • Актиномикоз • Нагноившаяся атерома • Сифилис.
Лечение
ЛЕЧЕНИЕ
Консервативная терапия • Изоляция матери и ребёнка от других родильниц и новорождённых • Повязка или бюстгальтер, поддерживающий молочную железу • Сухое тепло на поражённую молочную железу • Сцеживание молока из поражённой железы с целью уменьшения её нагрубания • Прекращение кормления грудью при развитии гнойного мастита • Если сцеживание невозможно и есть необходимость в угнетении лактации, используют препараты, подавляющие образование пролактина, — каберголин по 0,25 мг 2 р/сут в течение двух дней, бромокриптин по 0,005 г 2 р/сут в течение 4–8 дней • Противомикробная терапия при продолжении грудного вскармливания — полусинтетические пенициллины, цефалоспорины: цефалексин по 500 мг 2 р/сут, цефаклор по 250 мг 3 р/сут, амоксициллин+клавулановая кислота по 250 мг 3 р/сут; при подозрении на анаэробную микрофлору клиндамицин по 300 мг 3 р/сут (в случае отказа от кормления можно использовать любые антибиотики) • НПВС • В случае прекращения кормления — раствор диметил сульфоксида в разведении 1:5, местно.
Хирургическое лечение • Тонкоигольная аспирация содержимого • При неэффективности пункций — вскрытие и дренирование абсцесса с тщательным разделением всех перемычек • Операционные разрезы •• При субареолярном гнойнике — по краю околососкового поля •• Интрамаммарный абсцесс — радиарный •• Ретромаммарный — по субмаммарной складке • При небольших размерах очага грибковой или туберкулёзной этиологии, хроническом абсцессе — возможно его иссечение с прилегающими изменёнными тканями • При прогрессировании процесса с развитием панмастита — удаление железы (простая мастэктомия).
Осложнения • Формирование свища • Субпекторальная флегмона • Сепсис.
Течение и прогноз благоприятные • Полное выздоровление наступает в течение 8–10 дней при адекватном дренировании.
Профилактика • Тщательный уход за молочными железами • Соблюдение гигиены кормления • Использование смягчающих кремов • Сцеживание молока.
МКБ-10 • O91.2 Негнойный мастит, связанный с деторождением • P39.0 Неонатальный инфекционный мастит • N61 Воспалительные болезни молочной железы • P83.4 Набухание молочных желёз у новорождённого
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Мастит (грудница)».
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Гнойный мастит.

Гнойный мастит
Описание
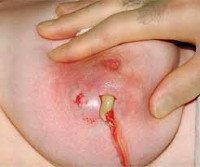
Гнойный мастит. Инфекционно — воспалительное заболевание молочных желез с поражением железистой и/или интерстициальной ткани. Проявляется гипертермией, ознобом, болезненностью и отеком тканей, образованием в груди одной, нескольких или множественных полостей с гнойным содержимым. Для диагностики используют пальпацию, УЗИ грудных желез, лабораторные методы. Лечение хирургическое – осуществляют вскрытие и дренирование гнойного очага, выполняют секторальную резекцию, при необходимости проводят более радикальные вмешательства. После операции назначают антибиотики и дезинтоксикационную терапию.
Дополнительные факты
Гнойное воспаление грудных желез обычно возникает у женщин репродуктивного возраста. В 80% случаев оно связано с лактацией, в 20% имеет другие причины. Чаще всего гнойный мастит диагностируется у первородящих на 2-3 неделе после родов, хотя зафиксированы случаи развития заболевания спустя 10 месяцев после рождения ребенка. Согласно статистическим данным, гнойные формы воспаления выявляют у 0,2-2,1% рожениц, что составляет около 10-19% всех случаев послеродовых маститов. Первостепенную роль в развитии заболевания играет внутрибольничная инфекция, основными источниками госпитальных штаммов становится медработники, а резервуарами — палаты и перевязочные.
Гнойный мастит
Причины
Заболевание возникает в результате интенсивного размножения микроорганизмов в тканях молочной железы. В 9 из 10 случаев лактационной формы воспаление вызывает золотистый стафилококк. Возбудителями также могут стать стрептококки, кишечные и синегнойные палочки, энтеробактерии, туберкулезные микобактерии. В последние годы отмечается учащение маститов, вызванных микробными ассоциациями (чаще всего — золотистым стафилококком в сочетании с грамотрицательными эшерихиями). Необходимым условием для развития гнойного процесса является наличие предрасполагающих факторов, основными из которых у лактирующих пациенток считаются:
• Застой молока в грудной железе. Молоко является питательной средой для микроорганизмов. Его задержка в молочной железе наблюдается при нерегулярном прикладывании ребенка к груди и недостаточном сцеживании. Лактостаз чаще наблюдается у матерей с тонкими, извитыми молочными протоками.
• Травматизация молочной железы. Повреждение железистых тканей возможно при грубом сцеживании (выжимании молока). Трещины соска образуются при неправильном захвате соска ротиком ребенка, особенно в условиях недостаточного гигиенического ухода. Вероятность повреждения соска повышается при его тугоподвижности.
• Патология грудных желез. Выделение секретированного молока ухудшается у пациенток с мастопатией, объемными процессами и перенесенными операциями. В таких случаях молочные протоки могут сдавливаться гипертрофированной железистой тканью или соединительнотканными рубцами.
• Наличие очага инфекции. Риск развития послеродового мастита возрастает при наличии хронических воспалительных процессов в области миндалин, лимфатических узлов и тд Важную роль играет наличие у кормящей матери эндометрита и других гнойно-воспалительных осложнений послеродового периода.
Нелактационные формы гнойного мастита чаще обнаруживаются при наличии внешних предпосылок, которыми становятся травмы и ожоги груди, гнойно-воспалительные процессы в коже и подкожной клетчатке (фурункулы, карбункулы). Заболевание может развиться после проведения хирургических операций по коррекции формы груди и установки имплантатов для увеличения объема молочных желез. Иногда нагнаиваются доброкачественные и злокачественные опухоли груди.
Патогенез
Инфекционные агенты попадают в ткань грудных желёз через устья молочных протоков, трещины мягких тканей (особенно в области соска и его ареолы), с током лимфы и крови из других очагов острой и хронической инфекции. В зоне воспаления последовательно происходят этапы экссудации, инфильтрации и нагноения. Важным звеном патогенеза послеродового лактационного мастита является лактостаз. На начальных этапах заболевания возникает температурная реакция, вызванная пирогенным действием молока и продуктов его брожения. Попадание в молоко и размножение в нем патогенных и условно-патогенных микроорганизмов сопровождается усилением бродильных процессов. В результате свертывания молока еще больше ухудшается его отток и усиливается застой, что запускает патологический круг, на фоне которого заболевание быстро переходит в гнойную фазу.
Классификация
Патологию классифицируют с учетом таких критериев, как этиология, локализация, форма и фаза воспалительного процесса, время его возникновения. Специалисты в сфере маммологии различают следующие варианты гнойного мастита:
По причине.
• Лактационный — возникший на фоне лактации.
• Нелактационный — связанный с другими факторами.
По локализации воспаления.
• Галактофорит — развивающийся в молочном протоке.
• Подкожный — расположенный под кожей молочной железы.
• Субареолярный — локализованный за соском.
• Интрамаммарный — охватывающий паренхиму и/или интерстициальную ткань.
• Ретромаммарный — распространяющийся на ткани за грудью.
• Тотальный — поразивший молочную железу и окружающие ткани.
По клинической форме.
• Гнойный абсцедирующий (ограниченный) — апостематозный (с множественными мелкими гнойничками), в виде солитарного или многополостного абсцесса молочной железы и смешанный.
• Флегмонозный — с разлитым вовлечением в гнойно-воспалительный процесс как всей молочной железы, так и окружающих ее тканей.
• Гангренозный (некротический) — с тромбированием сосудов, деструкцией кожи, подкожной жировой клетчатки, железистой паренхимы и интерстициальной ткани.
По времени возникновения.
• Эпидемический — диагностированный во время пребывания в акушерском стационаре.
• Эндемический — возникший спустя 2-3 недели после родов в домашних условиях.
В развитии гнойного мастита различают несколько фаз. До нагноения в тканях происходят серозные и инфильтративные процессы, после чего наступает этап абсцедирования. При отсутствии адекватного лечения заболевание переходит в осложненные формы (флегмонозную и гангренозную).
Симптомы
В первый день заболевания женщина жалуется на ощущение тяжести и болезненности в пораженной молочной железе. Температура тела повышается до +38° С, возникает озноб. Грудь выглядит увеличенной. Кожа может быть покрасневшей. При сцеживании отмечается уменьшенное количество молока. Ко 2-3-м суткам вовлеченный в воспаление участок груди уплотняется. Через 3-4 дня происходит абсцедирование мастита: инфильтрат отделяется от окружающих тканей четкой границей, его болезненность резко усиливается, прощупывается участок размягчения (гнойный абсцесс) или образуется множество мелких абсцессов (апостематозный мастит).
Нагноение сопровождается значительным ухудшением общего самочувствия. Женщина ощущает озноб, слабость, разбитость, температура нарастает, достигая +39,0°С и выше. При дальнейшем распространении воспаления возможно возникновение флегмоны с выраженным отеком молочной железы, резким увеличением ее размеров, синюшностью кожи и втянутостью соска. В запущенных случаях с вовлечением в процесс сосудистого русла происходит некротическое расплавление тканей: кожа становится багрово-синюшной, на ней появляются черные очаги и эпидермальные пузыри с мутно-кровянистым содержимым.
Нелактационные маститы отличаются более стертой клинической картиной. На фоне симптоматики основного заболевания появляются признаки воспаления тканей груди. Температура повышается до субфебрильных цифр, грудная железа несколько увеличивается в размерах, болевой синдром выражен слабо или умеренно. В последующем образуется инфильтрат, происходит его абсцедирование с формированием одной полости, заполненной гноем. Нарастают симптомы интоксикации, усиливается боль. При возникновении гнойного мастита у женщин с неоплазиями кожа над опухолью краснеет, новообразование становится болезненным, в нем определяются участки размягчения. Общая симптоматика выражена умеренно.
Боль в грудной клетке. Боль в молочной железе. Выделения из сосков. Гнойные выделения из сосков. Лейкоцитоз. Озноб. Разбитость. Увеличение подмышечных лимфоузлов.
Возможные осложнения
При несвоевременной диагностике и лечении гнойный мастит осложняется генерализацией воспалительного процесса. Воспаление может поражать расположенные рядом мышцы и подкожную клетчатку или распространяться по всему организму. В наиболее тяжелых случаях у женщины развиваются септический эндокардит, сепсис и инфекционно-токсический шок. Отдаленными последствиями гнойного воспаления молочной железы являются ее рубцовая деформация, нагноение послеоперационной раны, формирование молочного свища. У пациенток повышается риск возникновения лактостаза и мастита после следующих родов.
Диагностика
Хотя клиническая симптоматика заболевания является достаточно специфической, для подтверждения диагноза обычно применяют дополнительные физикальные, лабораторные и инструментальные методы исследования. Их значение возрастает при подозрении на апостематозную и нелактационные формы мастита. В диагностическом плане наиболее информативны:
• Пальпация молочных желез. В зависимости от фазы воспалительного процесса грудь может быть напряженной или инфильтрированной. О гнойном характере заболевания свидетельствует выявление в тканях грудной железы размягченных флюктуирующих участков.
• Общий анализ крови. Для гнойного мастита характерны выраженные воспалительные изменения. Обычно отмечается значительный лейкоцитоз, лейкоцитарная формула сдвинута влево, СОЭ повышена. Возможна токсическая зернистость нейтрофилов.
• УЗИ молочной железы. Эхогенность снижена. Млечные протоки расширены, ткани инфильтрированы. Места скопления гноя выглядят гипоэхогенными. Исследование позволяет определить количество и размеры гнойных очагов, а также масштаб распространения процесса.
• Биопсия молочной железы. Метод применяют в сложных диагностических случаях и, как правило, выполняют под контролем УЗИ-аппарата. Пунктат отправляют на цитологическое и бактериологическое исследование.
Заболевание дифференцируют с острым лактостазом, различными формами мастопатий и опухолями грудных желез. При необходимости дополнительно назначают МРТ и КТ молочных желез, электроимпедансную маммографию. Обычно пациентку ведет хирург, который может привлекать к обследованию и лечению маммолога и онкомаммолога.
Лечение
При переходе заболевания в фазу нагноения показано выполнение хирургической обработки гнойного очага. Доступ и объем вмешательства зависят от формы и распространенности гнойно-воспалительного процесса. При развитии ограниченного абсцесса возможна его пункция и дренирование с установкой дренажно-промывной системы и одновременном назначением антибиотиков. Недостатком такого метода является невозможность удаления некротизированных тканей и сложность полноценного опорожнения гнойной полости. Поэтому в большинстве случаев выполняется оперативное вскрытие мастита с иссечением нежизнеспособных тканей, промыванием полости антисептиком и дренированием очага. При нелактационых формах гнойного воспаления, возникшего на фоне фиброаденомы или фиброзно-кистозной мастопатии, возможна секторальная резекция. Хирургическое лечение флегмонозных и гангренозных маститов, а также нагноения злокачественных новообразований предполагает проведение радикальных операций, после которых обычно требуется пластика молочной железы.
До улучшения состояния пациентки в течение 1-2 недель после вмешательства выполняется капельная обработка раны антисептиками. Промывание завершают только после того, как в водах перестанут определяться фрагменты некротизированных тканей, гной и фибриновые волокна. В послеоперационном периоде также рекомендованы:
• Антибиотикотерапия. Внутривенное или внутримышечное введение антибактериальных препаратов позволяет ускорить санацию гнойной полости и предупредить повторное нагноение. С учетом вида и чувствительности возбудителя обычно применяют цефалоспорины I-IV поколения, карбапенемы, ингибиоторы дегидропептидазы.
• Инфузионная терапия. Для быстрой стабилизации общего состояния назначают внутривенное введение дезинтоксикационных препаратов. Такие средства позволяют прекратить воздействие бактериальных и тканевых токсинов, быстро удалить их из организма.
При гнойных формах мастита прекращается вскармливание не только пораженной, но и здоровой молочной железой. В исключительных случаях ребенку из бутылочки дают молоко, полученное из здоровой груди и подвергнутое предварительной пастеризации. Хранение такого молока запрещено. После операции сцеживание груди становится невозможным из-за его неэффективности и болезненности. Поэтому при деструктивных, тяжелых и рецидивирующих гнойно-воспалительных процессах лактацию медикаментозно прерывают. Остановка секреции молока традиционными способами (тугим бинтованием грудных желез ) противопоказана.
Прогноз
Прогноз гнойного мастита при адекватной терапии благоприятный. Крайне редко при позднем обращении за медицинской помощью заболевание осложняется генерализацией инфекции и сепсисом.
Профилактика
Профилактика послеродовых маститов направлена на предупреждение лактостаза. С этой целью рекомендуется дородовая подготовка молочных желез к вскармливанию, раннее послеродовое прикладывание новорожденного к груди, освоение правильной технологии кормления, сцеживания и ухода за грудью. Немаловажное значение имеет борьба с внутрибольничными инфекциями в лечебных учреждениях. В профилактике нелактационных маститов ключевую роль играет санация очагов хронического воспаления, своевременное самообследование молочной железы, проведение УЗИ-скрининга и плановое посещение маммолога.
Источник
