Холодовые об код мкб 10

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Холодовая аллергия.
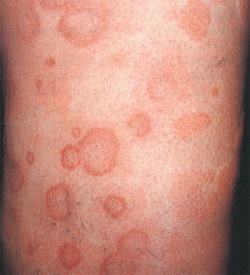
Кожные проявления холодовой аллергии
Описание
Холодовая аллергия или холодовая крапивница (лат. «Urtica» – крапива) — аллергическая реакция на открытых частях тела в виде высыпаний по типу крапивницы либо красных пятен вызванных холодом (холодным воздухом или водой).
Причины
Хотя ее и называют аллергией, на самом же деле такой ответ организма не имеет ничего общего с истинной аллергической реакцией. Холод, сырость, мороз — это физические факторы, а не вещество, вызывающее сенсибилизацию — повышенную чувствительность. Но в данной статье, мы не будем подменивать общепринятые определения, поэтому данную реакцию на холод будем называть все-таки холодовой аллергией.
Холодовая аллергия проявляется буквально уже через несколько минут после воздействия пониженной температуры в виде высыпаний на открытых участках кожи: на лице, руках, нередко на губах после питья холодных напитков. Высыпания розового или белесоватого цвета, плотные, сопровождаются зудом, могут держаться несколько часов, а затем бесследно исчезают.
Существуют также другие формы холодовой аллергии, которые встречаются при наличии других заболеваний — нарушений функций щитовидной железы, красной волчанки, и протекают гораздо тяжелее. Иногда встречается редкая форма — наследственная. Она сопровождается чувством жжения и является в большей степени реакцией организма на ветер, чем на холод.
Но даже самая, казалось бы, безобидная форма холодовой аллергии не так безопасна, как нам кажется. Она вызывает сильный зуд и ощущение дискомфорта, ухудшается самочувствие: появляются головные боли, понижается артериальное давление. А при общем переохлаждении организма могут появиться более тяжелые проявления — так называемый отек Квинке. (Проявление отека Квинке — увеличение лица или его части, либо конечности, цвет кожи при этом не меняется. ).
Симптомы
Итак, как же её распознать, ведь холодовая аллергия умело «маскируется» под дерматит, простуду, ОРЗ И ОРВИ.
Только Вы вышли на холод — как тут же разболелась голова. Сводит лицевые и шейные мышцы, начинаются давящие боли в затылке и области лба, от усиливающейся головной боли появляется ощущения тошноты. Пора заходить в теплое помещение: 10-15 минут, как правило, хватает, чтобы распрощаться с приступом головной боли. Провоцировать этот симптом могут не только минусовые температуры воздуха, но и, например, ледяные напитки или холодная постель.
Красноватые высыпания, шелушение и зуд на коже рук и лица, иногда под коленкой и на внутренней поверхности бедер.
У взрослых все начинается с холодовой аллергии на руках. Кожа рук сначала просто почесывается, потом становится сухой, грубеет, покрывается трещинками и даже высыпаниями типа крапивницы. У кожной формы холодовой аллергии у ребенка излюбленное место высыпаний — лицо. Щеки, подбородок, носогубная область краснеют. Дальше появится чувство жжения, малыш станет растирать эти места, и высыпания очень похожие на герпесные обеспечены. У любительниц же тонких колготок зимой страдает нежная чувствительная к холоду кожа под коленками и на внутренней поверхности бедер.
Вслед за крапивницей появляется отечность лица, ног, рук.
Непонятно возникший длительный насморк, заложенность носа, зуд в носовых проходах, першение в горле и даже конъюнктивит со слезотечением и зудом слизистой глаз.
Дыхание на холоде перехватывает, оно становится затрудненным, сужение бронхов часто провоцирует одышку.
И еще есть такие признаки холодовой аллергии, как чувство усталости и резкие скачки настроения.
Холодовая аллергия может обостряться и протекать на фоне других заболеваний и быть всего лишь их маской, например, при нехватке витаминов (авитаминозе) и микроэлементов, нарушениях функции щитовидной железы, вегетососудистой дистонии.
Если есть другое аллергическое заболевание, например атопический дерматит, пищевая аллергия, аллергический ринит, то и холодовая аллергия будет протекать тяжелее. Часто холодовая аллергия начинается после перенесенных ОРВИ или других инфекционных заболеваний.
Виды холодовой аллергии:
Существует несколько видов аллергии на холод. Каждый из них имеет свои признаки:
Острая и хроническая холодовая крапивница – эта форма заболевания характеризуется острым началом, интенсивным зудом открытых участков кожи – лицо, кисти рук, иногда всей поверхности тела. Вскоре на местах зуда возникает отек кожи, который проявляется как волдырь. Затем возникают высыпания в виде интенсивного покраснения отдельных участков кожи, как при укусе комара или «укусе» крапивы. При тяжелых формах заболевания возникает озноб, общее недомогание, боли в суставах и мышцах, сердцебиение, выраженная слабость. Обострение заболевания может продолжаться в течение нескольких недель и даже месяцев – весь холодный период года;
Рецидивирующая форма крапивницы — ей характерна сезонность: осень, зима, ранняя весна. Круглогодичные обострения возникают при воздействии на кожу холодной воды;
Рефлекторная холодовая крапивница – общая или местная реакция на холод, подобная холинэргической крапивнице. Иногда она возникает только при охлаждении всего тела. Местная реакция на холод проявляется сыпью, возникающей вокруг охлажденного участка кожи, в то время как кожа, непосредственно контактировавшая с холодом, не поражается;
Семейная холодовая крапивница – редкая форма крапивницы, наследуемая по аутосомно-доминантному типу. Характерны пятнисто-папулезная сыпь и жжение, возникающие через 0,5 – 3 часа после действия холода. Возможны системные проявления лихорадка, озноб, боли в суставах, лейкоцитоз. Описана редкая форма заболевания, при которой крапивница возникает спустя 20 – 30 часов после действия холода. Поскольку высыпания при этом сопровождаются зудом и жжением, нередко ошибочно ставится диагноз хронической идиопатической крапивницы;
Холодовая эритема – проявляется покраснением кожи (эритемой). Для этой формы заболевания характерна выраженная болезненность пораженных участков кожи;
Холодовой дерматит — кожа сильно чешется и шелушится. Если заболевание приобрело достаточно тяжелую форму, то можно наблюдать отек всего тела;
Холодовой ринит — отличается от обычного насморка тем, что чувство заложенности носа возникает исключительно на холоде. Как только человек, страдающей подобной формой аллергии на холод заходит в теплое помещение, все симптомы тут же пропадают;
Холодовой конъюнктивит — на морозе наблюдается сильное слезоотделение, а также рези в глазах.
Не надо путать описанные симптомы с природной защитой организма от холода и ветряной погоды, которые не причиняют существенного дискомфорта и быстро исчезают в теплой среде.
Нехватка воздуха.
Лечение
Методика лечения холодовой аллергии сходна с лечением истинной аллергии. Прежде всего, необходимо избегать контакта с провоцирующим фактором, в данном случае — холодом. Зимним аллергикам необходимо одеваться в одежду из натуральных тканей и не подвергаться охлаждению. Степень чувствительности индивидуальна. У одних аллергические реакции возникают при температуре воздуха минус 24-28С, у других — минус 8-10С, у некоторых — после умывания холодной водой. Если переохлаждения избежать не удалось, то примите теплый душ или ванну.
Лекарственные средства — антигистаминные препараты супрастин, тавегил, кларитин.
Необходимо учитывать, что некоторые из них обладают снотворным эффектом, и их не следует применять во время выполнения работ, требующих концентрации внимания и быстроты реакции, например, садиться за руль автомобиля. При бронхоспазмах применяют бронходилятаторы. В тяжелых случаях врачи назначают плазмаферез, очищающий кровь от криоглобулинов, глюкокортикостероиды, некоторые иммунодепрессанты.
Чаще всего холодовая аллергия появляется у людей незакаленных и имеющих очаги хронической инфекции (больные зубы, гайморит, тонзиллит, бронхит, холецистит, пиелонефрит ). Поэтому необходимо уделить особое внимание их лечению. Нарушения функции печени и кишечника, дисбактериозы предрасполагают к аллергии, включая холодовую.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Холодовой дерматит – воспалительное поражение кожи, которое возникает в качестве ответной реакции на переохлаждение. Заболевание проявляется в виде красных пятен на коже. Они могут шелушиться и зудеть. Чаще всего поражается лицо, руки, колени и шея. Лечение должно быть комплексным.
Причины и симптомы
При холодовом дерматите на открытых участках кожи формируются красные или багровые пятна размером от 2 до 5 см. Пациент чувствует зуд и жжение. Со временем начинают формироваться трещины.
Существует ряд причин, которые способствуют развитию заболевания:

- низкий уровень жировой прослойки;
- нарушение белкового обмена внутри клеток;
- внутрикапельные спазмы.
Чаще всего такое патологическое состояние наблюдается у людей пожилого возраста. Повышенная чувствительность к холоду возникает на фоне пониженного иммунитета.
Симптомы холодового дерматита:
- формирование розовых, бордовых или синюшных пятен на коже;
- зуд, жжение;
- высыпания;
- признаки ОРВИ или ОРЗ;
- ринит;
- коньюнктивит;
- чувство стянутости на пораженных участках.
Пятна могут появляться на любых участках тела. Первые проявления холодового дерматита возникают быстро. Поражается тыльная сторона ладони. Пятна могут болеть и зудеть, со временем на них формируются корочки.
Холодовый дерматит редко поражает нижние конечности, так как кожа в этих местах защищается одеждой и обувью. В большинстве случаев, пятна формируются на бедрах и голенях. Присутствует незначительный зуд, при согревании все симптомы пропадают.
Фото
Ниже представлены фото недуга на руках, ногах, лице и других частях тела:





Лечение
Терапия должна начинаться с устранения аллергена, необходимо постараться как можно меньше быть на холоде и не переохлаждаться.
Медикаментозное лечение предполагает прием следующих групп лекарственных препаратов:
- антигистаминные средства – они способны оказывать эффект снотворного, поэтому при их приеме нельзя садится за руль;
- иммуномодуляторы – активизируют работу иммунной системы;
- бронходилятаторы – устраняют спазмы и глубокий кашель;
- витаминные комплексы – поддерживают организм;
- глюкокортикостероиды – удаление аллергической реакции.
В особо запущенных случаях назначают плазмоофорез – очищение крови от криоглобулинов. Часто холодовый дерматит возникает на фоне других заболеваний. Например:
- бронхит;
- нарушение работы желудочно-кишечного тракта;
- холецистит;
- тонзиллит;
- пиелонефрит.
В этом случае назначается лечение основного заболевания. Чтобы медикаментозная терапия дала хороший результат, ее можно подкрепить народными методами лечения. Перед их применением необходимо проконсультироваться со специалистом.
Эффективные народные средства:

- корни малины;
- свекла и семена подсолнечника;
- сельдерей;
- мумие;
- черника;
- смесь лопуха, чистотела, мяты и календулы;
- сосновые почки;
- березовый сок.
Разберем детально:
- Для приготовления средства на основе малины потребуется 500 мл. воды и 50 г. измельченных корней. Их необходимо соединить и кипятить в течение 30 минут. Лекарство следует принимать по 2 ст.л. перед выходом на улицу, в обед и перед сном. Курс лечения длится 2 месяца. В профилактических целях такой отвар рекомендуется принимать осенью.
- Во время зимних холодов следует есть семена и свеклу. Полезен свекольный сок, его нужно пить по 3 раза в сутки по 50 мл. Перед приемом пищи и выходом на улицу необходимо съедать по 1 ч.л. натертого корня сельдерея.
- Для приготовления лекарства на основе мумие, следует залить его кипятком. На 1 л воды берется 1 г мумие. Каждое утро рекомендуется выпивать по 100 мл. Для детей дозировка меньше – от 50 до 70 мл.
- Чернику можно использовать в качестве компресса. Ее необходимо растереть и накладывать на пораженные участки. Чтобы приготовить лекарственную смесь потребуются цветки календулы, листья мяты, корень лопуха и чистотел.
Все компоненты берутся в равных пропорциях. Их необходимо залить растительным маслом, оно должно полностью покрыть сухую основу. Полученную смесь необходимо пастеризовать в течение 10 минут на водяной бане.
Остуженный и процеженный состав используется в качестве мази для обработки покраснений. Такое лекарство хорошо помогает в лечении заболевания на руках и лице, так как увлажняет кожу и устраняет зуд.
- Масляной раствор на основе молодых сосновых почек хорошо снимает покраснение, шелушение и сухость. Все компоненты берутся в пропорции 1:1. Рекомендуется пить березовый сок. Чтобы сделать его вкуснее, можно добавлять лимон, сухофрукты и мед. Такой напиток поможет восстановить нормальный водно-солевой баланс.
Код по МКБ 10
По МКБ-10 заболевание имеет код L 50.2 – поражение кожи, возникшее в результате воздействия температуры.
Профилактика
Избежать развития холодового дерматита невозможно, можно только минимизировать риск поражения кожных покровов.

- В холодное время или при сильном ветре на кожу обязательно нужно наносить защитные косметические средства.
- Необходимо носить перчатки, головной убор и шарф.
- Следует полностью исключить контакт с холодной водой.
- В помещении рекомендуется поддерживать оптимальный уровень влажности.
- Чтобы улучшить работу иммунной системы, следует периодически пропивать курс витаминов и следить за питанием. Особое внимание необходимо уделять работе желудка и кишечника.
- Следует отказаться от возможных источников аллергической реакции. Например, синтетическая одежда, средства бытовой химии и некоторые продукты питания. Следует отдавать предпочтение гипоаллергенной продукции.
- В профилактике холодового дерматита поможет закаливание или контрастный душ. Это своеобразная тренировка для сосудов, которая повышает их упругость и сопротивляемость.
Болезни кишечника и желудка могут стать причиной развития заболевания. Питание должно быть сбалансированным. Следует отказаться от следующих продуктов:
- грибы;
- фаст-фуд;
- приправы;
- шоколад;
- магазинные соки;
- газировка;
- яйца;
- жирная пища;
- молоко.
В ежедневном рационе должно присутствовать мясо курицы или индейка. Пользу принесут молочные продукты, зелень, овощи и крупы. Пищу рекомендуется готовить на пару, можно добавлять небольшое количество оливкового масла.
Холодовый дерматит доставляет сильный дискомфорт. Пораженные участки начинают зудеть и шелушиться. При возникновении первых признаков заболевания, необходимо обратиться к врачу, чтобы он подобрал оптимальную терапевтическую схему.
Полезное видео
Предлагаем познакомиться с информативным видео про холодовой дерматит:
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Гипотермия, Холодовая болезнь.
Названия
Название: Переохлаждение.

Переохлаждение
Синонимы диагноза
Гипотермия, Холодовая болезнь.
Описание
Это снижение внутренней температуры тела до 35 ° С и ниже в результате преобладания теплообмена над выработкой тепла. На начальном этапе наблюдаются дрожь, учащенное дыхание и сердцебиение, спазм периферических сосудов, дезориентация, сонливость, вялость. Впоследствии отмечается угнетение активности всех органов и систем, с обострением состояния, комой и смертью. Гипотермия диагностируется на основании клинических данных, результаты измерения базовой температуры, инструментальные и лабораторные исследования назначаются в качестве дополнительных методов. Лечение включает активное и пассивное согревание, медикаментозную терапию, реанимацию.

Переохлаждение
Дополнительные факты
Гипотермия (гипотермия) является патологическим состоянием, которое может быть опасным для жизни. Согласно статистике, около 700 человек ежегодно умирают в США от переохлаждения, в Великобритании — 300, в Канаде — 100 человек. Эксперты считают, что реальное количество смертей от гипотермии выше, так как это состояние не всегда диагностируется. Патология вездесуща, чаще встречается в северных и умеренных широтах, число случаев заболевания увеличивается в холодное время года. Риск развития гипотермии повышен у представителей крайних возрастных групп — младенцев и детей младшего возраста, пожилых и пожилых людей. В малонаселенных районах гипотермия обычно возникает из-за недостаточной подготовки, чтобы оставаться в существующих погодных условиях. В городах жертвами гипотермии часто становятся бездомные и люди, находящиеся в состоянии алкогольного опьянения после употребления алкоголя.
Причины
Гипотермия развивается в результате увеличения потерь тепла, которые не могут быть компенсированы за счет увеличения выработки тепла организмом. Потеря тепла является результатом проводимости, конвекции и испарения. Вождение — это прямая передача тепла от тела к окружающей среде, конвекция — это потеря тепла, когда вода или воздух движутся вблизи поверхности тела, испарение — это выделение тепла вода во время потоотделения и дыхания. Существует четыре основных причины переохлаждения:
• Отсутствие производства тепла. Это наблюдается у недоношенных детей, пожилых людей, больных с пищевой дистрофией, истощением на фоне серьезных травм, острых и хронических заболеваний. Он обнаружен при некоторых гормональных нарушениях — гипокортицизме, гипопитуитаризме и гипофункции щитовидной железы.
• Увеличение потерь тепла. Отмечается при вазодилатации из-за интоксикации (чаще всего — алкоголя), приема лекарств. Развивается при длительном воздействии сухого холода, погружения в холодную или холодную воду. Это определено для определенных кожных патологий, например ихтиоз, псориаз и эксфолиативный дерматит. Иногда это становится результатом медицинских действий (при длительных хирургических процедурах, массивных переливаниях холодных растворов).
• Нарушения теплового регулирования. Выявлен при определенных заболеваниях и травматических поражениях центральной и периферической нервной системы, сопровождающихся сенсорными нарушениями (например, повреждением крупных нервных стволов, параличом вследствие цереброваскулярной аварии, черепно-мозговой травмой или травмой позвоночника, в частности множественным, высоким рассеянным склерозом , рассеянный склероз, опухоли центральной нервной системы, болезнь Паркинсона). Может возникнуть под влиянием определенных токсинов и лекарств.
• В критических условиях. Это можно определить с помощью множественной травматической, массивной кровопотери различного происхождения, острого панкреатита, септических состояний, обширных ожогов, уремии и кетоацидоза. Это вызвано нарушением терморегуляции, повышенной чрескожной потерей воды, нарушениями поведения и другими причинами.
Часто патология имеет полиэтиологическое происхождение. Например, у пожилых и прикованных к постели пациентов с недостаточным уходом важны недостаток тепла, низкая комнатная температура и хронические заболевания, вызванные нарушением терморегуляции. Наиболее важными внешними факторами являются температура окружающей среды, влажность и сила ветра. Находясь в воздухе, не двигаясь при нулевой температуре, смерть наступает через 10-12 часов, в аналогичных условиях в воде — через полчаса.
Влияние ветра рассчитывается на основе индекса ветра и ветра, существуют специальные таблицы, разработанные с учетом этого показателя, которые отражают опасность переохлаждения или обморожения в определенных погодных условиях. Несмотря на повышенный риск развития гипотермии с понижением температуры, наибольшее количество случаев заболевания у здоровых людей, согласно наблюдениям врачей-травматологов, связано с пребыванием на улице с низкими положительными, а не отрицательными температурами, что можно объяснить недостаточной бдительностью, а не подготовкой к внешним условиям среды. ,.
Патогенез
Переохлаждение — это двухэтапный процесс, который включает стадию компенсации, которая происходит, когда организм пытается исправить нарушение теплового баланса, и стадию декомпенсации, которая развивается, когда нарушаются механизмы регулирования температуры. На стадии компенсации, реакции организма активируются, чтобы уменьшить потерю тепла и увеличить выработку тепла. Пациент меняет свое поведение (находит укрытие, надевает теплую одежду, включает обогреватель, использует одеяла и т. Д. ). Благодаря периферической вазоконстрикции и уменьшению потоотделения уменьшается потеря тепла кожи. Увеличивает кровоток во внутренних органах, происходят непроизвольные сокращения мышц (тремор мышц), обеспечивая увеличение выработки тепла. Диурез растет. Выделяются гормоны, которые участвуют в стрессовых реакциях, которые повышают защитные силы организма в экстремальных условиях.
С неэффективностью адаптивных механизмов и дальнейшим падением температуры тела нарушаются центральные механизмы регулирования тепла, производство тепла становится несогласованным и неэффективным. Центральная температура опускается ниже 35 ° C, возникают пойкилотермические реакции, образуются порочные круги, которые ухудшают состояние пациента. Из-за снижения температуры интенсивность тканевого метаболизма уменьшается, что приводит к дальнейшему снижению температуры и снижению метаболизма. Сужение периферических сосудов сменяется их расширением, что приводит к увеличению потерь тепла, что вызывает дополнительное расширение сосудов.
Из-за нарушения деятельности нервных центров прекращаются треморы мышц, что приводит к снижению температуры тела и дальнейшему угнетению центральных механизмов регуляции мышечной активности. Гипотермия центральной нервной системы является причиной снижения мозговой активности. В результате развиваются нарушения сознания, сонливость и апатия. Активные действия становятся невозможными, пациент замерзает, что снижает шансы на спасение. Наступает состояние явного умиротворения, псевдокомфорта, которое впоследствии переходит в кому и заканчивается смертью больного.
Классификация
Существует несколько классификаций переохлаждения. Поскольку степень выраженности проявлений не всегда совпадает с выраженностью гипотермии, для оценки обратимости процесса гипотермию иногда систематизируют с учетом центральной температуры тела. Согласно этому разделению, существует четыре стадии патологии: три обратимых (легкая — 32-33 ° C, умеренная — 28-32 ° C, тяжелая — 24-28 ° C) и необратимая (чрезвычайно серьезная — менее 24 ° C). ). Однако в клинической практике чаще всего используется классификация, основанная на преобладающих компенсаторных реакциях и включающая три степени гипотермии:
• Легкий или динамический (32-34 ° C). Это сопровождается активацией механизмов тепловыделения, сужением периферических сосудов и стимуляцией стресса в симпатической нервной системе.
• Средняя или сонная (29-32 ° C). Это проявляется в истощении компенсаторных механизмов, замедлении обмена веществ в центральной нервной системе, дискоординации корковых и подкорковых нервных центров, угнетении дыхательных и сердечных центров в продолговатом мозге, значительном ухудшении или прекращении периферического кровотока, возможно, обморожении.
• Тяжелая или кома (ниже 31 ° C). Характеризуется коллапсом компенсаторных механизмов, тяжелыми нарушениями обмена веществ и серьезными нарушениями структур головного мозга, нарушением функционирования сердечной проводящей системы и повреждением периферических тканей вплоть до обледенения.
Симптомы
При легкой степени озноба, дрожании мышц, кожа становится бледной, приобретает голубоватый оттенок. Обнаружена «гусиная кожа» и типичные нарушения речи. Легкая брадикардия не отмечена. Артериальное давление обычно не изменяется или слегка повышается, дыхание учащается. Вначале пациент активно двигается, предпринимая меры по спасению. При продолжении действия холода пациент становится вялым, апатичным. Речь, мыслительные процессы и реакции на внешние воздействия замедляются. У некоторых пациентов обнаруживается поверхностный обморожение.
При средней степени тяжести отмечается дальнейшее ухудшение брадикардии, небольшое снижение артериального давления и угнетение дыхания до 8-12 дыхательных движений в минуту. Увеличивается цианоз кожи, он особенно выражен в носу, ушах, дистальных конечностях, а вероятность обморожения увеличивается. Количество выделяемой мочи уменьшается из-за уменьшения почечного кровотока. Мышечная дрожь прекращается, мышцы становятся онемевшими, пациент принимает вынужденную позу — округляет спину, сгибает руки и ноги и ведет их к телу. Сильная сонливость превращается в гипотермический сон, а затем в кому. Реакция на внешние раздражители значительно ослаблена и часто выявляется только с болевыми эффектами. Студенты расширились, отреагировали на свет.
В тяжелых случаях выявляется интенсивная синеватая кожа, интенсивная мышечная строгость. ЧСС падает до 20-30 ударов. В мин. Аритмии определены, возможна фибрилляция. Редкое и поверхностное дыхание сменяется периодическими изданиями (Биота или Цепные стоксы). Разъединение мочи прекращается из-за развития острой почечной недостаточности. Пациент находится в глубокой коме, нет реакции на все виды раздражителей, возможна слабая реакция зрачков на свет. Повторные генерализованные припадки с интервалом до получаса. Обнаружено глубокое и диффузное замерзание, возможно образование льда из периферических частей тела (пальцев рук, ног, частей лица), распространяющихся в проксимальном направлении. Когда центральная температура падает ниже 20 ° C, определяются остановка дыхания и прекращение сердечной деятельности.
Белые выделения из влагалища. Боль в колене. Боль в шее спереди. Галлюцинации. Зрительные галлюцинации. Икота. Нарушение терморегуляции. Низкая температура тела. Озноб. Судороги. Тонические судороги. Увеличение паховых лимфоузлов.
Возможные осложнения
В начале могут возникнуть фибрилляция, отек мозга, отек легких. Часто диагностируется острая почечная недостаточность. Вероятность возникновения инфекционных осложнений, в том числе пневмонии, раневой инфекции, увеличивается. Иногда причиной негативных последствий являются ошибки при нагреве, перегрев из-за нарушения механизмов терморегуляции, понижения артериального давления и остановки сердца из-за рефлекторного расширения кровеносных сосудов при повышении температуры слишком быстро Ампутация конечности может быть необходима в случаях глубокого обморожения. У ряда долгосрочных пациентов выявляются неврологические нарушения.
Диагностика
Диагноз устанавливается на основании внешнего осмотра, анамнеза (в случае тяжелой гипотермии данные устанавливаются очевидцами, которые нашли жертву, или командой скорой помощи) и результатами. Измерения температуры тела. Измерение в подмышечной впадине отражает температуру поверхности и не является надежным критерием наличия или отсутствия гипотермии. Измерение проводится ректально с использованием пищеводной трубки или носоглотки, поскольку ректальная температура может немного отличаться от базальной температуры, а показания, полученные в пищеводе, могут не совпадать надежный благодаря предыдущей терапии горячим воздухом.
В современной клинической практике используются специальные электронные термометры, оснащенные датчиком, откалиброванным в диапазоне низких температур. Можно измерить температуру свежей порции мочи. Лучший вариант — провести несколько измерений в разных местах. Следует иметь в виду, что падение базовой температуры ниже критических показателей, отсутствие сердцебиения и дыхания не могут рассматриваться как свидетельство смерти пациента (описан случай выживания при температуре 9 ° С, а также восстановление после прекращения сердечной деятельности в течение 3 часов) вследствие переохлаждения, замедляющего развитие необратимых процессов в тканях. Смерть констатируется только при отсутствии признаков жизни после потепления.
Для подтверждения диагноза назначают ЭКГ вместе с измерением температуры, при котором регистрируется волна Осборна. Другие лабораторные и инструментальные исследования с подозрением на патологию включают ОАА, ОАМ, определение мочевины, креатинина, глюкозы, электролитов, кислотно-щелочного уровня и рН крови, коагуляцию, измерение артериального давления и почасовой выработки мочи, пульсоксиметрию, рентгенографию грудной клетки. С травмами опорно-двигательного аппарата рентгеновского соответствующего сегмента осуществляется с возможным повреждением внутренних органов, предписанной УЗИ, КТ или МРТ, лапароскопии и другие тесты будут сделаны по показаниям.
Лечение
Лечение проводят специалисты в области практической травматологии и реаниматологии. Терапевтическая тактика определяется степенью гипотермии, характером и тяжестью нарушений организма. Во всех случаях необходимо срочно прекратить воздействие холода, принять меры по пассивному нагреву. Пациентам с легкой степенью назначают горячий напиток (сладкий чай), горячую ванну, электрогрелки, избегая употребления чрезмерно нагретых жидкостей. При поверхностных ожогах накладывайте горячие повязки на конечности.
В средних и тяжелых случаях требуется интенсивная комплексная терапия, включая этиотропные, патогенетические и симптоматические меры. Этиотропное лечение предполагает пассивное (одеялки, теплая, сухая одежда) и активное (теплая ванна, нанесение грелок на места прохождения крупных сосудов) согревание. Активное согревание проводят с использованием жидкости, температура которой превышает температуру больного человека не более чем на 10 ° C. После повышения ректальной температуры до 33-34 ° C процедура прекращается во избежание возможного перегрева на фоне. Из еще не восстановленной системы контроля тепла.
Вместе с вышеописанными процедурами эффективно согревать легкие, добавляя влажный воздух или смесь кислорода, нагретого до 42-44 ° С, путем внутривенного вливания теплых растворов. При устойчивости к вышеуказанным методам промывание средостения, экстракорпоральное нагревание крови (гемодиализ, сердечно-легочный, венозный и артериовенозный шунты), промывание желудка, мочевого пузыря, прямой кишки и плевральной полости проводят теплыми растворами. Однако эти методы не связаны с риском осложнений в рамках стандартной терапии.
Патогенетическое лечение основано на мерах по восстановлению дыхательных путей и сердечно-сосудистой системы и коррекции метаболических нарушений. Выполнить очистку дыхательных путей и механическую вентиляцию. Дефибрилляция выполняется при необходимости. Производят инфузионные инфузии декстрана, физиологического раствора, раствора глюкозы с витаминами и инсулином по показаниям — переливание плазмы и плазмозаменителей. В качестве симптоматической терапии назначают препараты для нормализации мочеиспускания, повышения артериального давления, устранения боли, предотвращения отека легких и головного мозга и коррекции существующих соматических патологий. При определении плана медицинской коррекции состояния пациента считается, что лекарственные средства в условиях тяжелой гипотермии могут быть неэффективными или иметь непредсказуемый эффект и должны использоваться после достаточного прогревания. Провести обморожение.
Список литературы
1. Холодовая болезнь (гипотермия)/ Мищук Н. Е. // Медицина неотложных состояний — 2006 — №5.
2. Пато- и танатологические аспекты переохлаждения/ В. П. Десятов// Патологии — 1990. — № 8.
3. Поражения холодом/ Клинцевич. Г. Н. — 1973.
Источник
