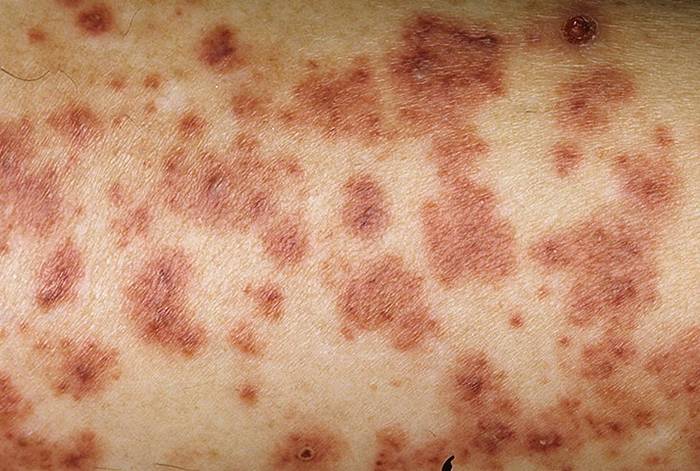
Характерный геморрагический синдром при геморрагической васкулите
Главная —
Заболевания —
Геморрагический васкулит
Геморрагический васкулит — это приобретенное заболевание, связанное с развитием повышенной кровоточивости за счет воспалительного поражения мелких сосудов кожи, суставов, желудочно-кишечного тракта и почек.
Мужчины и женщины болеют с одинаковой частотой.
Летом заболеваемость геморрагическим васкулитом значительно ниже, чем в остальное время.
Симптомы геморрагического васкулита
Все симптомы геморрагического васкулита объединены в несколько синдромов (устойчивая совокупность симптомов, объединенных единым развитием).
- Кожный синдром — появление мелких кровоизлияний, приподнимающихся над поверхностью кожи.
- Расположение:
- около суставов, особенно ног;
- кисти и стопы;
- бедра;
- ягодицы;
- лицо;
- туловище.
- После исчезновения кровоизлияний на их месте остается пигментация (потемнение участка кожи).
- При геморрагическом васкулите не бывает кровотечений из носа и полости рта.
- Расположение:
- Суставной синдром.
- Проявления:
- боли в суставах, преимущественно в крупных суставах ног;
- боль наиболее сильная при появлении подкожных кровоизлияний в области суставов;
- припухлость суставов;
- изменение окраски кожи над суставами на красную, затем на синюшную.
- Суставной синдром длится обычно не более одной недели.
- Стойкого изменения формы суставов с нарушением их функции не бывает.
- Проявления:
- Абдоминальный синдром (то есть со стороны живота).
- Причина – множественные кровоизлияния в стенку кишечника и в брюшину (тонкую оболочку, покрывающую органы брюшной полости и внутренние стенки брюшной полости).
- Симптомы:
- боли в животе умеренной интенсивности;
- иногда боли в животе носят приступообразный характер;
- боль обычно расположена вокруг пупка, реже в других отделах живота;
- боль в животе сопровождается изменениями внешности больного (бледность кожи, осунувшееся лицо, запавшие глаза, заостренные черты лица, сухой язык);
- больные обычно лежат на боку, прижав ноги к животу, мечутся;
- одновременно с болью в животе появляются кровавая рвота, жидкий стул, часто с прожилками крови;
- боли в животе проходят самостоятельно или в первые 2-3 дня после начала лечения.
- Почечный синдром – воспалительное поражение мелких сосудов почек. Симптомы:
- появление крови в моче;
- повышение артериального давления;
- отеки (преимущественно лица).
- Другие симптомы (поражение головного и спинного мозга, кровоизлияния в легкие, воспаление мышцы сердца и др.) наблюдаются редко и распознаются при специальных исследованиях.
- При развитии анемии (снижения уровня гемоглобина – особого вещества эритроцитов (красных клеток крови), переносящего кислород) появляется анемический синдром:
- общая слабость;
- снижение работоспособности;
- головокружение;
- обморочные состояния (помрачение сознания);
- шум в ушах;
- мелькание « мушек» перед глазами;
- одышка и сердцебиение при незначительной физической нагрузке;
- колющие боли в грудной клетке.
Формы
- В зависимости от клинического варианта течения геморрагический васкулит бывает:
- кожным;
- суставным;
- абдоминальным (то есть со стороны живота);
- почечным;
- комбинированным. Возможны любые комбинации. Чаще всего встречается кожно-суставной вариант, который иначе называется простым.
- В зависимости от варианта течения заболевание может быть:
- молниеносным (в течение нескольких дней);
- острым (до 30-40 дней);
- затяжным (в течение 2 месяцев и более);
- рецидивирующим (повторное появление признаков заболевания 3-4 раза и более на протяжении нескольких лет);
- хроническим (клинические симптомы сохраняются более 1,5 лет и более) с частыми или редкими обострениями.
- Степень активности заболевания:
- малая;
- средняя;
- высокая.
- Степень устанавливают в зависимости от выраженности симптомов, повышения температуры и лабораторных показателей:
- скорости оседания эритроцитов (СОЭ), то есть красных клеток крови (зависит от содержания различных белков в жидкой части крови);
- снижения количества нормальных клеток крови;
- уровня циркулирующих иммунных комплексов (ЦИК, комплексы из чужеродного вещества и защитных веществ организма) и др.
Причины
- Причинами геморрагического васкулита являются:
- перенесенная инфекция (чаще всего вирусная);
- введение вакцин и сывороток (лекарственных средств для создания невосприимчивости к инфекционным заболеваниям);
- укусы насекомых;
- некоторые лекарства (некоторые противомикробные, снижающие артериальное давление препараты и др.);
- переохлаждение и др.
- Факторы риска геморрагического васкулита:
- пожилой возраст;
- повторно возникающие инфекции;
- склонность к аллергическим реакциям (повышенная чувствительность к чужеродным веществам).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
- Анализ анамнеза заболевания и жалоб (когда (как давно) появились подкожные кровоизлияния, боли в суставах и животе, примесь крови в моче и кале, общая слабость и другие симптомы, с чем пациент связывает их возникновение).
- Анализ анамнеза жизни. Есть ли у пациента какие-либо хронические заболевания, отмечаются ли наследственные (передаются от родителей к детям) заболевания, имеет ли пациент вредные привычки, принимал ли он длительно какие-нибудь препараты, выполнялось ли введение пациенту вакцин и сывороток (лекарственные средства для создания невосприимчивости к кожным заболеваниям), контактировал ли он с токсическими (отравляющими) веществами.
- Физикальный осмотр. Определяется цвет кожных покровов (возможны бледность и наличие подкожных кровоизлияний). Суставы могут быть увеличены, малоподвижны, болезненны. При поражении почек появляются отеки, преимущественно лица. Пульс может быть учащенным, артериальное давление – сниженным при развитии анемии (снижение уровня гемоглобина – особого вещества эритроцитов, то есть красных клеток крови) или повышенным при повреждении почек.
- Анализ крови. Клетки крови вначале остаются в пределах нормы. В дальнейшем возможно увеличение количества лейкоцитов (белых клеток крови), а также снижение количества эритроцитов (красных клеток крови) и гемоглобина (особого вещества эритроцитов, переносящего кислород). Скорость оседания эритроцитов (СОЭ, неспецифический лабораторный показатель, отражающий соотношение разновидностей белков крови) умеренно повышается.
- Анализ мочи. При развитии кровотечения из почек или мочевыводящих путей в анализе мочи появляются эритроциты.
- Анализ кала. При развитии кишечного кровотечения в кале появляется кровь.
- Биохимический анализ крови. Определяется уровень холестерина (жироподобное вещество), глюкозы (простого углевода), креатинина (продукт распада белка), мочевой кислоты (продукт распада веществ из ядра клетки), электролитов (калий, натрий, кальций) для выявления сопутствующих заболеваний.
- Иммунологическое исследование (оценка состояния защитных сил организма). Выявляет наличие антител (особых белков, вырабатываемых организмом для уничтожения чужеродных клеток) к бактериям и вирусам.
- Вирусологическое исследование (обнаружение в организме вирусов) направлено на выявление вирусов гепатита В и С (особые вирусы, способные вызывать специфическое поражение печени и других органов) как возможной причины геморрагического васкулита.
- Длительность кровотечения оценивается при прокалывании пальца или мочки уха. При геморрагическом васкулите этот показатель увеличивается.
- Время свертывания крови. Оценивается появление сгустка в крови, набранной из вены пациента. Этот показатель остается в норме.
- Проба щипка. Оценивается появление подкожных кровоизлияний при сдавлении складки кожи под ключицей. Проба положительная (то есть кровоизлияния появляются, а в норме этого быть не должно).
- Проба жгута. На плечо пациента накладывается жгут на 5 минут, затем оценивается возникновение кровоизлияний на предплечье пациента. Проба положительная (то есть кровоизлияния появляются, а в норме этого быть не должно).
- Манжеточная проба. На плечо пациента накладывается манжета для измерения артериального давления. В нее нагнетается воздух до давления 90-100 мм рт. ст. на 5 минут. После этого оценивается возникновение кровоизлияний на предплечье пациента. Проба положительная (то есть кровоизлияния появляются, а в норме этого быть не должно).
- Ультразвуковое исследование (УЗИ) органов брюшной полости. Проводится при появлении болей в животе. Оценивает структуру органов брюшной полости.
- Исследование почек проводится при развитии их поражения:
- ультразвуковое исследование почек. Изучает структуру почек;
- сцинтиграфия почек – метод исследования, при котором в организм вводится радиоактивный медицинский препарат и получается изображение почек при помощи гамма-камеры. Изучает функцию почек.
- Биопсия кожи и почек (взятие кусочка ткани для исследования) выявляет поражение мелких сосудов в виде воспаления и разрушения их стенок.
- Эндоскопические исследования (методы исследования полых органов и полостей тела путем осмотра их через оптические приборы – эндоскопы) проводится для выявления источника кровотечений.
- Фиброэзофагогастродуоденоскопия (ФЭГДС) – исследование пищевода, желудка и двенадцатиперстной кишки (начального отдела тонкого кишечника).
- Колоноскопия – исследование толстого кишечника.
- Бронхоскопия – исследование дыхательных путей.
- Лапароскопия – исследование брюшной полости.
- Исследование костного мозга, полученного при помощи пункции (прокалывание с извлечением внутреннего содержимого) кости, чаще всего грудины (центральной кости передней поверхности грудной клетки, к которой крепятся ребра), выполняется в некоторых случаях для оценки кроветворения (образование клеток крови) и исключения других причин подкожных кровоизлияний.
- Трепанобиопсия (исследование костного мозга в его соотношении с окружающими тканями) выполняется при взятии на исследование столбика костного мозга с костью и надкостницей, обычно из крыла подвздошной кости (область таза человека, расположенная наиболее близко к коже) с помощью специального прибора – трепана. Выполняется в редких случаях для оценки кроветворения и исключения других причин подкожных кровоизлияний.
- Возможна также консультаиция ревматолога, гематолога.
Лечение геморрагического васкулита
- Базисная (то есть основная) терапия:
- ограничение двигательной активности;
- гипоаллергенная диета (то есть не содержащая веществ, способных вызвать аллергическую реакцию – особую активацию защитных сил организма, приносящую вред вместо пользы);
- энтеросорбция (прием лекарственных препаратов, связывающих вредные вещества в кишечнике, не допуская их всасывания в кровь);
- дезагрегантная терапия (применение лекарственных средств, препятствующих образованию сгустка крови за счет нарушения склеивания тромбоцитов – кровяных пластинок). Улучшает движение крови по мелким сосудам;
- антикоагулянтная терапия (применение лекарственных средств, препятствующих образованию сгустка крови за счет воздействия на факторы свертывания);
- антигистаминные (то есть противоаллергические) препараты;
- инфузионная терапия (внутривенное введение лекарственных растворов, способствующих удалению из организма вредных веществ);
- антибактериальная терапия (использование противомикробных средств);
- глюкокортикоиды (синтетические аналоги гормонов коры надпочечников человека). Оказывают противовоспалительное и противоотечное действие, препятствуют развитию аллергических реакций.
- Применение дополнительных (альтернативных) средств:
- нестероидные противовоспалительные препараты (НПВС или НПВП) – группа препаратов с противовоспалительным, обезболивающим и жаропонижающим эффектами;
- мембраностабилизирующие препараты (витамины А, Е, РР и др.) – группа препаратов, восстанавливающих мембрану (оболочку) клеток и обеспечивающие улучшение питания и заживления тканей;
- цитостатики – группа препаратов, подавляющих рост опухолей и активность иммунной системы;
- плазмаферез – метод удаления вредных веществ из крови при помощи специальных приборов.
- Симптоматическое лечение (то есть лечение отдельных симптомов – проявлений заболевания).
- Лечение хронических очагов инфекции (например, кариеса зубов (разрушение тканей зубов вод воздействием микробов или при недостаточном притоке крови), причины частых ангин – воспаления лимфоидной ткани глотки и др.).
- Антацидные препараты (снижающие кислотность желудочного сока) для уменьшения риска повреждения желудка глюкокортикоидами и нестероидными противовоспалительными препаратами.
- Спазмолитики (препараты, уменьшающие боли, возникшие за счет спазмов – резкого сокращения мускулатуры сосудов и внутренних органов). Применяются при болях в животе.
- Хирургическое лечение:
- удаление участка кишечника выполняется при тяжелом течении заболевания с гибелью участка кишечника;
- трансплантация (пересадка) почки применяется при тяжелом поражении почек с невозможностью восстановления их функций.
Осложнения и последствия
- Осложнения геморрагических диатезов:
- хроническая почечная недостаточность (нарушение всех функций почек);
- гибель участка кишечника с возможным попаданием содержимого кишечника в брюшную полость и развитием перитонита (воспаление брюшины – оболочки, покрывающей органы и внутренние стенки брюшной полости);
- кишечная непроходимость (нарушение продвижения содержимого по кишечнику);
- легочные кровотечение (истечение крови из сосудов легких или бронхов, сопровождающееся выделением крови из дыхательных путей);
- железодефицитная анемия, то есть снижение уровня гемоглобина (особого вещества эритроцитов (красных клеток крови), переносящего кислород) вследствие недостатка железа;
- ухудшение состояния внутренних органов, особенно при наличии хронических заболеваний (например, сердца, почек и др.).
- Последствия геморрагического васкулита могут отсутствовать при своевременно начатом полноценном лечении. Геморрагический васкулит редко приводит к смерти. У половины больных наступает полное выздоровление. У остальных больных отмечается рецидивирующее течение, то есть повторное развитие проявлений заболевания через несколько месяцев или лет.
Профилактика геморрагического васкулита
- Первичная профилактика (то есть до возникновения заболевания) геморрагического васкулита:
- укрепление защитных сил организма (например, закаливание, прогулки на свежем воздухе, здоровое питание с достаточным содержанием овощей и фруктов и др.);
- своевременное лечение хронических инфекций (например, кариеса зубов (разрушение тканей зубов вод воздействием микробов или при недостаточном притоке крови), причины частых ангин – воспаления лимфоидной ткани глотки и др.);
- отказ от бесконтрольного применения медикаментов;
- исключение переохлаждений;
- отказ от чрезмерной физической активности.
- Вторичная профилактика заключается в наиболее раннем выявлении геморрагического васкулита.
- Профилактика осложнений при геморрагическом васкулите:
- cвоевременное полноценное лечение геморрагического васкулита;
- исключение контакта с аллергенами (чужеродными веществами, которые при попадании в организм вызывают избыточную деятельность защитных сил организма);
- запрещение профилактических прививок;
- отказ от курения и употребления алкоголя.
- Авторы
- Longo L.D. Harrison’s Hematology and Oncology. McGraw-Hill Medical, 2010, 768 p.
- Абдулкадыров К.М. Гематология. М.: ЭКСМО, СПб.: Сова, 2004. – 928 с.
- Алексеев Н.А. Анемии. СПб.: Гиппократ, 2004. — 512 с.
- Альпидовский В.К. и др. Миелопролиферативные заболевания. Москва: РУДН, 2012. — 32 с.
- Андерсон Ш., Поулсен К. Атлас гематологии. М.: Логосфера, 2007. — 608 с.
- Булатов В.П., Черезова И.Н. и др. Гематология детского возраста. 2-е изд., доп. и перераб. – Казань: КГМУ, 2005. – 176 c.
- Воробьев А.И. (ред.). Руководство по гематологии. Том 3. М.: Ньюдиамед, 2005.- 416 с.
- Дроздова М.В. Заболевания крови. СПб, Звезда, 2009. – 408 с.
- Кобец Т.В., Бассалыго Г.А. Курс лекций по детской гематологии. Симферополь: КМУ им. С. И. Георгиевского, 2000. – 77 с.
- Козинец Г.И. (ред.) Практическая трансфузиология. М.: Практическая медицина, 2005. –544 с.
- Кузнецова Е.Ю., Тимофеева Л.Н. (сост.) Внутренние болезни: гематология. Красноярск: КрасГМУ, 2010. — 114 с.
- Луговская С.А., Почтарь М.Е. Гематологический атлас. Тверь: Триада, 2004. – 242 с.
- Мамаев Н.Н. Гематология: руководство для врачей. СПб.: СпецЛит, 2008. – 543 с.
- Основы клинической гематологии. Ермолов С. Ю., Курдыбайло Ф. В., Радченко В. Г., Рукавицын О. А., Шилова Е. Р. – Под ред. Радченко В. Г. Справочное пособие. — М.: Диалект, 2003. – 304 с.
- Соловьев А.В, Ракита Д.Р. Гематология. Рязань: РязГМУ, 2010. — 120 с.
- Телевная Л.Г., Грицаева Т.Ф. и др. Интерпретация результатов автоматизированного гематологического анализа (клинико-лабораторные аспекты). Омск: ОГМА, 2008. — 37 с.
- Тимофеева Л.Н. Клинические синдромы в гематологии. Методические рекомендации. – Красноярск: КрасГМА, 2006. – 38 с.
Что делать при геморрагическом васкулите?
Источник
Научный редактор: Андриянов Г.Ю., терапевт, врач-статистик.
Декабрь, 2019.
Синонимы: болезнь Шенлейна-Геноха, геморрагический васкулит, анафилактоидная пурпура, аллергическая пурпура, геморрагическая пурпура Геноха, капилляротоксикоз.
Код по МКБ-10: D.69.0. Аллергическая пурпура.
Геморрагический васкулит — заболевание с преимущественным поражением капилляров кожи, суставов, желудочно-кишечного тракта и почек. Характерна симметричная сыпь, воспаления суставов, часто боли в животе. Возможно поражение почек.
Геморрагический васкулит может начаться в любом возрасте. Однако до 3 лет дети болеют редко. До 90% случаев геморрагического васкулита приходится на возраст 4-12 лет.
Распространенность геморрагического васкулита по данным на 2015 год в России — 23-25 человек на 10 000. Чаще заболеванию подвержены мальчики в возрасте 7-12 лет.
Начало заболевания возможно через 1-4 недели после следующих факторов:
- инфекционные заболевания, например ангины, ОРВИ, ветрянка, скарлатина, корь.
- вакцинация (брюшной тиф, корь, желтая лихорадка — амариллез, холера),
- лекарственная непереносимость (ампициллин, эритромицин, пенициллин, хинидин, хинин, лозартан, цитарабин),
- пищевая аллергия,
- переохлаждение1.
В основе геморрагического васкулита лежат повышенная продукция иммунных комплексов, активация системы комплемента, повышение проницаемости сосудов, повреждение стенки капилляров.
Проявления геморрагического васкулита
Для заболевания характерны следующие признаки:
- Температура
- Сыпь
- Поражение суставов
- Боли в животе)
- Нефротический синд
Развивается болезнь остро. Возникает температура до 38С (выше — редко). У всех заболевших проявляется сыпь. Как правило, она возникает в начале заболевания, реже — вместе с абдоминальными или суставными симптомами.
Сыпь
Кожные высыпания характерны для 100% заболевших.
У большинства детей геморрагический васкулит начинается с типичных кожных высыпаний — это мелкопятнистые, симметрично расположенные синячковые элементы, не исчезающие при надавливании. Сыпь локализуется на разгибательных поверхностях конечностей, вокруг суставов, на ягодицах. Высыпания на коже лица, туловища, ладонях и стопах бывают реже. Интенсивность сыпи различна — от единичных до множественных элементов с тенденцией к слиянию. При угасании сыпи остается пигментация, на месте которой при частых рецидивах появляется шелушение. После выздоровления сыпь не оставляет следов.

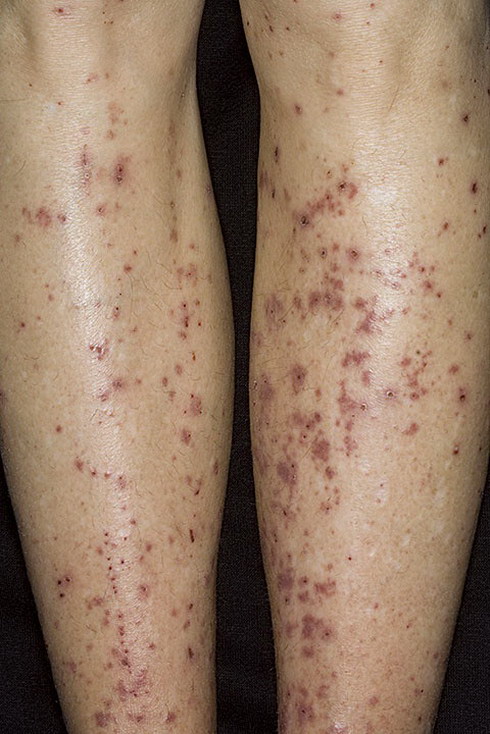
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Суставной синдром
Поражение суставов — второй характерный признак геморрагического васкулита, наблюдающийся у 60-80% больных. Обычно он появляется одновременно с сыпью на 1-й неделе болезни, либо в более поздние сроки. Характер поражения суставов варьирует от кратковременных суставных болей до воспаления. Поражаются преимущественно крупные суставы, особенно коленные и голеностопные. Развивается околосуставной отек с изменением формы суставов и болезненностью; боли держатся от нескольких часов до нескольких дней. Стойкой деформации суставов с нарушением их функции не бывает.
Абдоминальный синдром
Боли в животе — третий по частоте признак геморрагического васкулита (60-70% заболевших). Боли могут появиться одновременно с поражением кожи и суставов, а могут возникать раньше кожно-суставных изменений на 1-14 дней почти в половине случаев. Одни больные жалуются на умеренные боли в животе, которые не сопровождаются расстройствами пищеварения, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. У других боли в животе носят приступообразный характер, возникают внезапно по типу кишечной колики, не имеют четкой локализации. Болевые приступы могут повторяться многократно в течение суток и продолжаться до нескольких дней. Больные жалуются на тошноту, рвоту, неустойчивый стул, иногда повышение температуры. В редких случаях на фоне указанной клинической картины отмечаются эпизоды кишечных и желудочных кровотечений.
Поражение почек
Наблюдается у 25–60% больных и развивается в срок до трех месяцев от начала заболевания. Чаще всего поражение почек не вызывает никаких симптомов, поэтому при обнаружении других признаков геморрагического васкулита рекомендуется обследование (ОАМ) не позднее, чем через 6 месяцев после последнего эпизода сыпи. Гематурия (кровь в моче) и протеинурия (белок в моче) являются признаками поражения почек.
Поражение почек может быть различным — от тех, которые быстро исчезают на фоне терапии, до выраженной картины гломерулонефрита (нефрит Шенлейна-Геноха).
Значительно реже при геморрагическом васкулите выявляется поражение других органов. Легочный синдром может возникнуть в виде кашля с небольшим количеством мокроты и прожилками крови, иногда одышкой. Описаны геморрагический перикардит, кровоизлияния в эндокард. Как правило, эти изменения обратимы.
Чаще у детей на фоне среднетяжелого и тяжелого течения заболевания появляется систолический шум в сердце функционального характера. Поражение центральной нервной системы обусловлено воспалением сосудов головного мозга, мозговых оболочек и обычно появляется на высоте кожных изменений. Больные жалуются на головную боль, головокружения, раздражительность. В ряде случаев у мальчиков с геморрагическим васкулитом наблюдается поражение яичек (нередко двухстороннее) — отечность, болезненность2.
Течение
Течение геморрагического васкулита чаще острое, с выздоровлением в течение двух месяцев от начала болезни, но может быть затяжным, рецидивирующим на протяжении полугода. Длительность более года встречается редко.
Диагностика
Кровь
- Изменения лабораторных показателей неспецифичны при геморрагических васкулитах. Возможно небольшое повышение лейкоцитов и нейтрофилов в общем анализе крови. Также повышается С-реактивный белок и IgA.
Моча
- Назначается общий анализ мочи.
- При повреждении почек возникают микро- и макрогематурии (кровь в моче), обнаруживается избыток белка.
УЗИ органов брюшной полости
- делается для исключения инвагинации кишечника (вдавление участка кишечника в другой по типу телескопической трубки) при сильных болях в животе.
Лечение геморрагического васкулита
Геморрагический васкулит лечит врач-ревматолог.
Немедикаментозное лечение
Рекомендации
- Режим: умеренно ограничивается двигательная активность, исключаются психоэмоциональные нагрузки.
- Питание: рекомендована гипоаллергенная диета с повышенным содержанием кальция и витамина D.
- ЛФК: целесообразны легкие физические нагрузки в соответствии с индивидуальными возможностями больного.
Противопоказания
- вакцинация;
- введение гамма-глобулина;
- пребывание на солнце;
- смена климата;
- переохлаждение (в том числе купание в водоемах);
- физические и психические травмы;
- контакты с домашними животными;
- лечение иммуномодуляторами3.
Медикаментозная терапия
Характер терапии различается в зависимости от
- фазы болезни
- дебют,
- рецидив,
- период ремиссии;
- клинической формы
- простая (кожная),
- смешанная,
- с поражением почек;
- степени тяжести клинических проявлений:
- легкая (удовлетворительное самочувствие, необильные высыпания, возможны боли в суставах),
- среднетяжелая (множественные высыпания, боли в суставах или артрит, периодические боли в животе, следы крови или белка в моче),
- тяжелая (сливные высыпания, элементы некроза, рецидивирующие ангионевротические отеки, упорные боли в животе, желудочно-кишечное кровотечение, кровь в моче, нефротический синдром, острая почечная недостаточность);
- характера течения болезни
- острое (до 2 месяцев),
- затяжное (до 6 месяцев),
- хроническое (рецидивирующее или развитие нефрита Шенлейна — Геноха).
Клинические рекомендации Минздрава РФ рекомендуют использовать антикоагулянты при всех формах заболевания. Курантил (дипиридамол, персантин), гепарин.
Дозу антикоагулянтов подбирают индивидуально, ориентируясь на положительную клиническую динамику симптомов (стабилизация кожных высыпаний, исчезновение болей в животе, уменьшение степени выделения крови с мочой), а также на лабораторные параметры (удлинение времени свертывания крови или активированного времени рекальцификации в 2-3 раза по сравнению с исходным, перевод положительных паракоагуляционных тестов в отрицательные).
Глюкокортикостероиды эффективны при тяжелом течении заболевания. Лечение глюкокортикостероидами необходимо проводить на фоне антикоагулянтно-антиагрегантной терапии. При среднетяжелом и легком течении их использование не оправдано.
Длительность лечения геморрагического васкулита зависит от клинической формы и степени тяжести: 2-3 месяца — при легком течении; 4-6 месяцев — при среднетяжелом; до 12 месяцев — при тяжелом рецидивирующем течении и нефрите Шенлейна — Геноха; при хроническом течении проводят лечение повторными курсами в течение 3-6 месяцев.
Трансфузионная терапия: проводится у детей с тяжелым течением геморрагического васкулита на протяжении 5-15 дней в острый период заболевания, когда максимально выражены клинические проявления. В состав трансфузионной терапии входят: низкомолекулярные плазмозаменяющие растворы (реополиглюкин, реоглюман, реомакродекс), глюкозо-новокаиновая смесь (5% раствор глюкозы и 0,25% раствор новокаина в соотношении 2:1 или 3:1), спазмолитики — эуфиллин, но-шпа; ингибиторы протеолитических ферментов. Введение препаратов осуществляют капельно.
Плазмаферез направлен на удаление из циркуляции токсинов, бактерий, воспалительных субстанций, антител, иммунных комплексов, криоглобулинов и показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию, повышает функциональную активность иммунокомпетентных клеток, повышает чувствительность больных к препаратам.
Энтеросорбенты необходимы больным с отягощенным аллергологическим анамнезом, при наличии болей в животе, в случаях, когда пищевые агенты являлись провоцирующим фактором заболевания. Энтеросорбенты связывают в просвете кишечника токсины и биологически активные вещества, тем самым препятствуя их проникновению в системный кровоток. С этой целью назначают полифепан, смекту, энтеросорб, активированный уголь 3-4 раза в сутки на протяжении 5-10 дней.
Мембраностабилизаторы назначают повторными курсами при поражении почек или рецидивирующем течении кожного синдрома. Препараты этой группы способствуют уменьшению проницаемости сосудистой стенки, улучшают трофические процессы, обладают иммуномодулирующим действием. Наиболее широко используют ретинол, токоферол (витамин Е), рутин, димефосфон в течение 1 месяца.
Осложнения и прогноз
Исход геморрагического васкулита у детей в целом благоприятный. Выздоровление после дебюта отмечается более чем у половины больных. Возможно длительно рецидивирующее течение заболевания, при этом частота рецидивов колеблется от однократных за несколько лет до ежемесячных. Однако со временем, как правило, заболевание приобретает характер моносиндромного: только кожная сыпь (реже — с суставным синдромом) или развивается хроническое поражение почек. При этом функция почек длительное время остается сохранной. Исход в хроническую почечную недостаточность наблюдается крайне редко, при смешанной форме гломерулонефрита или быстро прогрессирующем варианте.
Источник
