Губчатый миокард код мкб
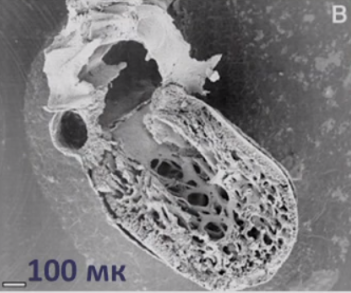
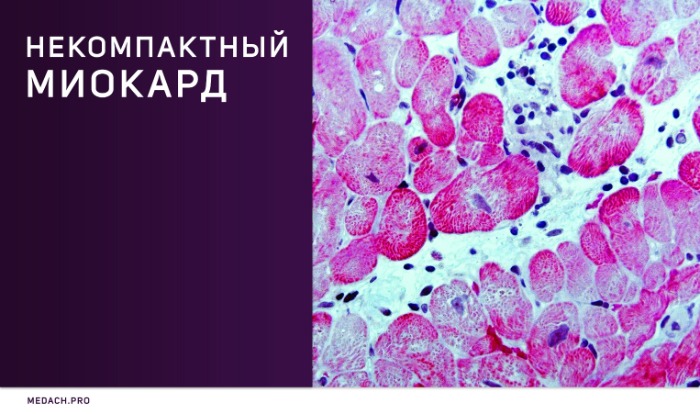
Некомпактный миокард левого желудочка (синонимы: губчатый миокард, эмбриональный миокард, персистирующие синусоиды) — генетически детерминированная кардиомиопатия, которая характеризуется патологической трабекулярностью миокарда левого желудочка в результате нарушения нормального эмбриогенеза сердца с формированием двух слоев миокарда: толстого некомпактного (эндокардиального) и тонкого нормального (компактного, эпикардиального).
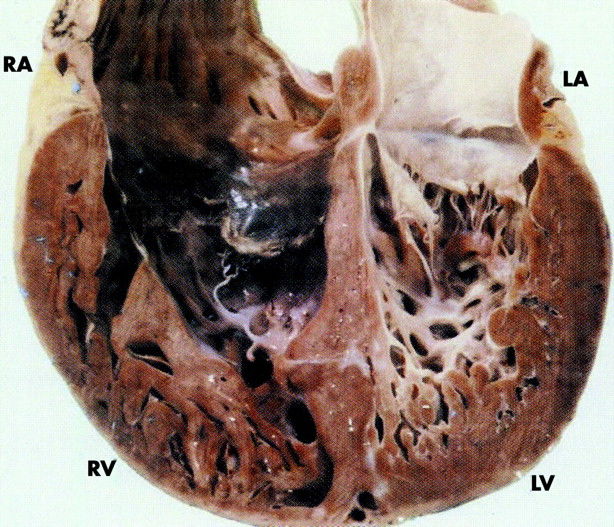
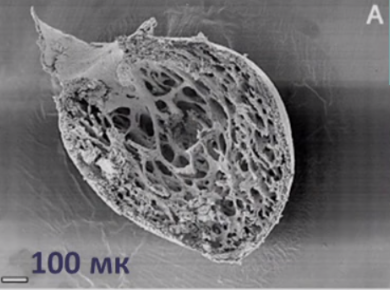
Рис. 1. Макропрепарат сердца.
Визуализируется выраженная трабекулярность миокарда левого желудочка, отграниченная с нормальным слоем.
Код по МКБ-11
BC44 Noncompaction cardiomyopathy
Историческая справка
Первые упоминания губчатого миокарда описаны американским хирургом Самуэлем Беллетом в 1932 году: в миокарде левого желудочка новорожденного с цианотическим врожденным пороком сердца отмечались глубокие лакуны и трабекулы, выявленные при аутопсии. Далее, лишь с развитием и внедрением эхокардиографии (далее ЭхоКГ), в 1984 году немецкие ученые Рольф Энгбердинг и Франц Бендер описали наличие синусоид миокарда у пациента, характерные лишь для эмбрионального этапа развития сердца. В 1990 году детский кардиолог и американский профессор кафедры педиатрии вместе с соавторами предложил термин «изолированная некомпактность миокарда левого желудочка». Учитывая все большее внедрение в практику ЭхоКГ, описывалось множество случаев данной нозологии, и в 1995 году Всемирная организация здравоохранения включила данное заболевание в группу неклассифицируемых кардиомиопатий. Затем, в 2006 году, Американская ассоциация сердца отнесла данную патологию к первичным генетическим кардиомиопатиям. С 2008 года заболевание включено в группу неклассифицируемых кардиомиопатий согласно классификации Европейского общества кардиологов.
Эпидемиология
Распространенность заболевания среди взрослого населения составляет 0,014%. Встречается: у 0,01-0,27% всех взрослых пациентов, направленных на ЭхоКГ; у 3% больных из 960 с признаками ХСН; у 100 пациентов из 36933, перенесших ЭхоКГ (в период с 1994-2006 гг). По данным разных ученых, заболевание чаще встречается у мужчин (56–82 %). В детской практике из всех случаев кардиомиопатий некомпактный миокард встречается в 9,2%, занимая третье место после гипертрофической КМП и дилатационной КМП.
Эмбриональное развитие миокарда
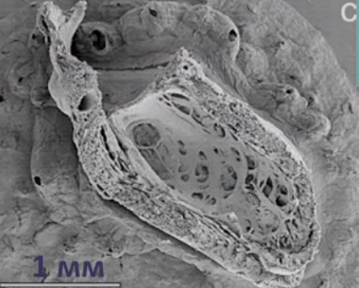
Для наиболее точного понимания механизма образования некомпактного слоя миокарда обратимся к эмбриологии. Миокард развивается из миоэпикардиальной пластинки спланхнотома мезодермы, представляя собой сеть волокон, разделенных широкими полостями. С 5-й недели эмбрионального развития происходит уплотнение сети волокон, сужение межтрабекулярных лакун, формируется коронарный кровоток, происходит процесс уменьшения межтрабекулярных пространств до размеров капилляров. Миокард «компануется» от основания к верхушке, от эпикарда к эндокарду (рис. 1, 2, 3, 4). При нарушении данного процесса, чаще всего в результате генетической мутации в генах, кодирующих белок таффазин, альфадистробеверин, гетерозиготные мутации в генах, кодирующих MYH7, ACTC, TNNT2, в сердце остаются зоны некомпактного миокарда с глубокими межтрабекулярными пространствами.
Рис. 2. Эмбриогенез сердца, 6 неделя развития.
Heart Fail Clin. Author manuscript; available in PMC 2009 July 2
Рис. 3. Эмбриогенез сердца, 12 неделя развития.
Heart Fail Clin. Author manuscript; available in PMC 2009 July 2
Рис. 4. Эмбриогенез сердца, 16 неделя развития.
Heart Fail Clin. Author manuscript; available in PMC 2009 July 2
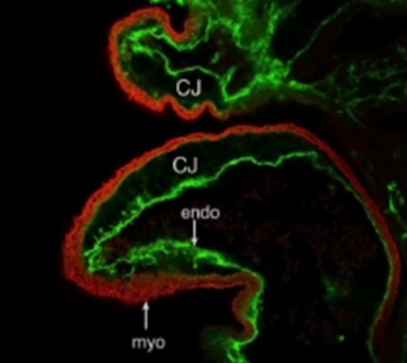
Рис. 5. Эмбриогенез сердца, трубчатое сердце.
Красный маркер тяжелых цепец миозина. Зеленый маркер эндотелия. Author manuscript; available in PMC
2009 July 2
Классификация
Большинство ученых выделяют следующие формы некомпактного миокарда:
– изолированный;
– в сочетании с врожденными пороками сердца;
– в сочетании с нейромышечными заболеваниями (метаболическая миопатия, синдром Barth, синдром Roifman, синдром Ohtahara, синдром Noonan, мышечная дистрофия Emery–Dreifuss, мышечная дистрофия Becker, синдром Melnick–Needles).
По форме возникновения:
– спорадическая;
– семейная (30%).
По анатомическим формам выделяют:
– левожелудочковая;
– правожелудочковая;
– бивентрикулярная.
По морфологическим типам:
– лакунарный;
– губчатый;
– смешанный.
По степени некомпактности миокарда (по отношению толщины слоя некомпактного миокарда к толщине всей стенки сердца на уровне верхушки левого желудочка):
– мягкая (0,33–0,26)
– умеренная (0,25–0,20)
– тяжелая (менее 0,2)
Патогенез и клиника
Патогенез складывается из сердечной недостаточности, синдрома нарушений ритма, тромбоэмболического синдрома.
Сердечная недостаточность выходит на ведущее место в клинике данного заболевания. Из-за нарушенной архитектоники строения миокарда происходит нарушение его сократительной способности. При тяжелой степени некомпактности клиническая картина данного синдрома наиболее выражена с преобладанием недостаточности по обоим кругам кровообращения и с выраженным снижением общей сократительной способности миокарда. Как правило, у некоторых пациентов клиника заболевания может манифестировать в результате запуска воспалительного процесса в миокарде, а в ряде случаев, при благоприятном течении, некомпактный миокард можно выявить впервые у лиц пожилого возраста. В клинической картине заболевания на первое место может выходить болевой синдром, который выражается приступами стенокардии. Это объясняется большей потребностью в кислороде некомпактного слоя миокарда, который не кровоснабжается основными ветвями коронарных артерий, а кровоснабжение его происходит непосредственно из полости левого желудочка.
Синдром нарушений ритма проявляется чаще всего желудочковыми нарушениями ритма — более чем в половине случаев (экстрасистолия, нередко и высоких градаций). В четверти случаев наблюдается фибрилляция предсердий. Также, вследствие эндомиокардиального фиброза с захватом проводящей системы сердца наблюдаются нарушения проводимости по типу АВ, СА-блокад.
Конечно же, нарушение глобальной систолической функции, наличие нарушений ритма сердца, а в частности фибрилляции предсердий, наличие глубоких лакун предрасполагает к образованию тромбов в полости левого желудочка, а отсюда и тромбоэмболических осложнений (кардиоэмболические инсульты, ТИА, мезентериальный тромбоз).
Диагностика
Клиника при данном заболевании неспецифична, она может маскировать и дебют ИБС, и прочие кардиомиопатии. В данном случае нам помогает ЭхоКГ и МРТ с контрастированием гадолинием, помимо стандартной ЭКГ и суточного мониторирования ЭКГ.
Выделяют следующие эхокардиографические критерии некомпактного миокарда:
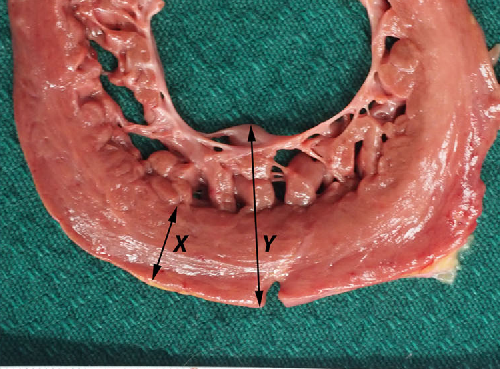
- Критерий Chin, 1990. Отношение компактной (X) части миокарда к общей толще миокарда (Y) ≤ 0,5.(рис.6) Измерение проводится в конце диастолы из парастернальной проекции по короткой оси и верхушечной проекции;
- Критерий Jenni, 2001. Измеряется в конце систолы из парастернальной позиции по короткой оси левого желудочка. Отмечается отношение некомпактной части миокарда к компактной более 2; визуализируются многочисленные выступающие трабекулы с глубокими межтрабекулярными пространствами, между которыми при цветовом доплере выявляется кровоток;
- Критерий Stollberger, 2007. Наличие более 3 трабекул в левом желудочке в направлении от верхушки к папиллярным мышцам, визуализирующиеся одновременно в одной эхокардиографической позиции; выявление кровотока в межтрабекулярных пространствах при цветном доплере;
Так же проводится оценка всех стандартных параметров при ЭхоКГ (размеры полостей, наличие изменений сократительной способности, клапанная недостаточность, оценка фракции выброса).
МРТ проводится с контрастным усилением редкоземельного металла гадолиния, оценивается: ФВ ЛЖ, индексированная масса миокарда (компактного, некомпактного); число некомпактных сегментов; критерий некомпактности (чувствительность 86%, специфичность 99%: соотношение компактного и некомпактного слоя миокарда в диастолу более 1:2); индекс ремоделирования левого желудочка.
И, конечно же, не стоит забывать о генетическом картировании и биопсии миокарда.
Рис. 6. Макроскопический срез задней стенки левого желудочка.
Принципы и тактика лечения.
Пациентам с бессимптомным течением специфической терапии не требуется, им нужно лишь динамическое наблюдение у врача кардиолога. При наличии клиники лечение должно складываться из следующих составляющих: стандартная терапия ХСН; назначение антикоагулянтной терапии при необходимости (снижение ФВ, ТЭ в анамнезе, тромбоз полостей сердца); назначение, при необходимости, антиаритмической терапии; назначение иммуносупрессивной терапии при доказанности аутоиммунного повреждения миокарда. Так же, в отдельных случаях, могут рассматриваться варианты установки ЭКС (при наличии блокад высоких градаций с эпизодами синкопе); установки кардиовертера-дефибриллятора (при плохом терапевтическом ответе на антиаритмики); трансплантации сердца.
Источники
- Диагноз при сердечно-сосудистых заболеваниях (формулировка, классификация) / С.Г. Горохова. – 4-е изд., перераб. и доп. – М.: ГЭОТАР-Медиа, 2018.-стр. 192-193
- Басаргина Е. Н., Гасанов А. Г. Некомпактный миокард левого желудочка у детей-редкая кардиомиопатия? //Российский вестник перинатологии и педиатрии. – 2010. – Т. 55. – №. 4.
- Голухова Е. З., Шомахов Р. А. Некомпактный миокард левого желудочка //Креативная кардиология. – 2013. – №. 1. – С. 35-45.
- ICD-11 (Mortality and Morbidity Statistics). https://icd.who.int/browse11/l-m/en
Источник
Включен: острый перикардиальный выпот
Исключен: ревматический перикардит (острый) (I01.0)
Исключены:
- некоторые текущие осложнения острого инфаркта миокарда (I23.-)
- посткардиотонический синдром (I97.0)
- травма сердца (S26.-)
- болезни, уточненные как ревматические (I09.2)
Исключен:
- острый ревматический эндокардит (I01.1)
- эндокардит БДУ (I38)
Исключены: митральная (клапанная):
- болезнь (I05.9)
- недостаточность (I05.8)
- стеноз (I05.0)
при неустановленной причине, но с упоминанием ее
- болезни аортального клапана (I08.0)
- митральном стенозе или обструкции (I05.0)
поражения, уточненные как врожденные (Q23.2-Q23.9)
поражения, уточненные как ревматические (I05.-)
последние изменения: январь 2015
Исключены:
- гипертрофический субаортальный стеноз (I42.1)
- при неустановленной причине, но с упоминанием о болезни митрального клапана (I08.0)
- поражения, уточненные как врожденные (Q23.0, Q23.1, Q23.4-Q23.9)
- поражения, уточненные как ревматические (I06.-)
последние изменения: январь 2015
Исключенs:
- без уточнения причины (I07.-)
- поражения, уточненные как врожденные (Q22.4, Q22.8, Q22.9)
- уточненные как ревматические (I07.-)
последние изменения: январь 2005
Исключены:
- поражения, уточненные как врожденные (Q22.1, Q22.2, Q22.3)
- нарушения, уточненные как ревматические (I09.8)
последние изменения: январь 2005
I38
Эндокардит, клапан не уточнен
Включены:
Эндокардит (хронический) БДУ
Клапанная(ый):
Вульвит (хронический) неуточненного клапана | БДУ или уточненной причины, кроме ревматической или врожденной |
Исключены:
- эндокардиальный фиброэластоз (I42.4)
- случаи, уточненные как ревматические (I09.1)
- врожденная недостаточность клапанов аорты БДУ (Q24.8)
- врожденный стеноз аортального клапана БДУ (Q24.8)
последние изменения: январь 2005
Включены: поражение эндокарда при:
- кандидозной инфекции (B37.6†)
- гонококковой инфекции (A54.8†)
- болезни Либмана-Сакса (M32.1†)
- менингококковой инфекции (A39.5†)
- ревматоидном артрите (M05.3†)
- сифилисе (A52.0†)
- туберкулезе (A18.8†)
- брюшном тифе (A01.0†)
Исключены:
- кардиомиопатия, осложняющая:
- беременность (O99.4)
- послеродовой период (O90.3)
- ишемическая кардиомиопатия (I25.5)
Исключены:
- кардиогенный шок (R57.0)
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
Исключен:
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- тахикардия:
- БДУ (R00.0)
- синоаурикулярная БДУ (R00.0)
- синусовая БДУ (R00.0)
последние изменения: январь 2006
последние изменения: январь 2013
Исключены:
- брадикардия:
- БДУ (R00.1)
- синоатриальная (sinoatrial) (R00.1)
- синусовая (sinus) (R00.1)
- вагальная (vagal) (R00.1)
- состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- нарушение ритма сердца у новорожденного (P29.1)
последние изменения: январь 2006
Исключены:
- состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- состояния, обусловленные гипертензией (I11.0)
- заболеванием почек (I13.-)
- последствия операции на сердце или при наличии сердечного протеза (I97.1)
- сердечная недостаточность у новорожденного (P29.0)
Исключены:
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией (I11.-)
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией
- с заболеванием почек (I13.-)
- осложнения, сопровождающие острый инфаркт (I23.-)
- уточненные как ревматические (I00-I09)
Исключены: сердечно-сосудистые нарушения БДУ при болезнях, классифицированных в других рубриках (I98*)
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Губчатая кардиомиопатия, Губчатый миокард.
Названия
Название: Некомпактный миокард левого желудочка.
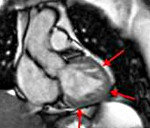
Некомпактный миокард левого желудочка
Синонимы диагноза
Губчатая кардиомиопатия, Губчатый миокард.
Описание
Миокард левого желудочка не компактен. Тип кардиомиопатии, характеризующийся гипертрофией мышечных волокон указанного места, ее избыточной трабекулярностью и образованием глубоких межтрабулярных пространств. Больные жалуются на одышку, быструю утомляемость, нарушения ритма, головную боль, отечность ног. Диагноз основывается на инструментальных методах: Эко-КГ, ЭКГ, МРТ, ПЭТ-КТ. Тактика лечения зависит от тяжести состояния, включает в себя медицинские и хирургические методы, предназначенные для коррекции сердечной недостаточности, избежания опасных аритмических и тромбоэмболических осложнений.
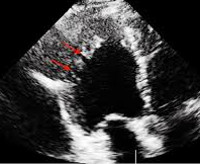
Некомпактный миокард левого желудочка
Дополнительные факты
Некомпактный или губчатый миокард левого желудочка (LVM) — это диагноз, который был сравнительно недавно введен в клиническую практику в связи с улучшением методов исследования сердца. Это редкое заболевание, оно наблюдается примерно у 0,015% взрослых, в 18% случаев оно наследственное. Эксперты отмечают, что реальные цифры могут значительно превышать официальные данные из-за выраженной недостаточной диагностики сердечно-сосудистых патологий. Аномалия строения чаще диагностируется у мужчин — 56-82%. У детей до 10% выявляемых заболеваний миокарда занимает третье место по частоте после гипертрофической и дилатационной кардиомиопатии. У пациентов в возрасте до 18 лет около половины наблюдений связаны с генетическим дефектом.
Причины
Причинные факторы патологии остаются плохо изученными, но существуют определенные закономерности, свидетельствующие о ее наследственной природе. Например, аномалия в структуре сердечной мышцы часто встречается у представителей нескольких поколений одной семьи, у мужчин и женщин всех возрастов. Есть сообщения о случаях, которые не соответствуют этой концепции. Учитывая это, были разработаны две теории развития некомпактного миокарда левого желудочка: Заболевание наследственное, передача происходит двумя путями: с аутосомами или с половой Х-хромосомой (около 40% случаев). Лаборатория не смогла определить местонахождение поврежденного гена, но можно определить общие закономерности — мутация влияет на нормальный биосинтез белков, ответственных за построение внутреннего клеточного скелета (бета-миозин, сердечный альфа-актин, тропонин-Т). Образование некомпактного миокарда становится патологической реакцией на вредные факторы. Эта гипотеза подтверждается фактами выявления заболевания у взрослых пациентов с ранее неизмененной сердечной мышцей. Подобные случаи были обнаружены у молодых спортсменов и беременных женщин, что указывает на увеличение нагрузки на сердечные структуры в качестве основной причины повышенной трабекулярности, возможно, на фоне существующей наследственной предрасположенности.
Патогенез
В механизме развития заболевания основную роль играют три основных компонента: недостаточная функция сердца, нарушения ритма и повышенный риск тромбоэмболии. Некомпактный миокард представляет собой слой кардиомиоцитов с нарушенной структурной организацией, что не позволяет ему сокращаться так же эффективно, как здоровые участки сердечной мышцы. Чем больше ненормальных мышечных волокон — тем более выражены признаки сердечной недостаточности. Патологическая архитектоника тканей создает условия для нарушения микроциркуляции крови и ишемии левого желудочка. Снижение функциональной активности органа может быть либо систолическим, либо диастолическим, ограничительным образом, что связано с повышенной трабекулярностью.
Нарушения сердечного ритма провоцируются анатомической неоднородностью миокарда — некомпактный рыхлый слой заменяется слоем с более плотной структурой. Это отрицательно влияет на распространение электрического импульса вдоль мышечных волокон и может привести к развитию желудочковых аритмий. На фоне снижения насосной функции сердца наличие обширных полостей между дополнительными трабекул, нерегулярные сокращения создают предпосылки для изменения реологических свойств крови и тромбоза.
Классификация
Некомпактный миокард определяется как основная структурно-функциональная патология сердечной мышцы, которая развивается при отсутствии заболеваний, которые могут вызвать нарушения структуры ткани: высокое кровяное давление, дисфункция коронарных сосудов и клапанной системы. Локализованная аномалия в левом желудочке систематизируется по наличию или отсутствию сопутствующих изменений в структуре сердца:
• Изолированная форма. Губчатый миокард является единственной структурной патологией сердца в виде массивных трабекулярных образований. Из-за плохой клинической картины и низкой вероятности осложнений, это вообще не диагностировано. Некомпактный слой сердечной мышцы связан с врожденными пороками сердца (предсердная, межжелудочковая перегородка, врожденный легочный стеноз) или с нервно-мышечными заболеваниями (метаболическая миопатия, мышечная дистрофия Беккера, Эмери-Дрейфус). Патологии не являются причиной повышенной трабекулярности, что часто встречается в процессе диагностики основного заболевания.
Симптомы
Заболевание имеет чрезвычайно разнообразную клиническую картину, тяжесть которой во многом зависит от степени гипертрофического процесса. Симптомы обычно возникают у детей и подростков, но проявление также возможно во взрослом возрасте. Пациенты отмечают обострение симптомов сердечной недостаточности, особенно появление одышки. Повышенное дыхание сначала выявляется при активной физической активности, а затем — при низкой нагрузке, на заключительных этапах — в покое. Застой в легочных сосудах вызывает затруднение дыхания в положении лежа, ночные приступы кашля, иногда с примесью крови.
При тяжелом гипотиреозе могут наблюдаться отеки и цианоз нижних конечностей. Многие пациенты проявляют слабость, усталость, спутанность сознания, нарушения сна, снижение диуреза, особенно в течение дня. Развитие аритмии добавляет к клинической картине ощущение сердцебиения, нарушения работы органов, тахикардию или сильную брадикардию, боль за грудиной, головокружение, а иногда и потерю сознания. Не очень компактная сердечная мышца часто сочетается с нервно-мышечными патологиями, что проявляется в снижении тонуса скелетных мышц, нарушении походки и постепенной потере физических способностей (ходьба, способность сидеть, держать голову).
Кашель. Одышка.
Возможные осложнения
NMLV может привести к развитию угрожающих жизни состояний, природа которых тесно связана с тремя основными компонентами патогенеза аномалии. Сердечная недостаточность может вызывать тяжелые клинические синдромы: отек легких, кардиогенный шок, острая почечная недостаточность. Прогрессивная пролиферация трабекул в полости левого желудочка иногда вызывает внезапную сердечную смерть из-за критического нарушения функции проводящей системы и развития фибрилляции желудочков. Тромбоэмболические осложнения являются основными причинами инвалидности у пациентов с несовершенным миокардом, способствуя ишемическому инсульту, коронарному приступу, тромбозу брыжеечной артерии и заболеванию почек.
Диагностика
Симптомы некомпактного миокарда довольно неспецифичны, поэтому инструментальные методы стоят первыми в выявлении патологии. При первичном посещении кардиолог или терапевт могут заподозрить аномальную сердечную структуру по комбинации признаков сердечной недостаточности и аритмического синдрома. Специалист уточняет семейную историю, чтобы выявить возможную наследственную предрасположенность. Из дополнительных методов обследования используются:
• Ультразвуковое исследование (Эхо-КГ). Это основной способ визуализации нефизиологической структуры мышечного слоя левого желудочка. На патологию указывает утолщение стенки камеры из-за массивных трабекул, выступающих в полость с объемными межтрабулярными пространствами, особенно в области вершины и боковой стенки. Толщина некомпактной части в два раза выше нормальной, так как при использовании допплеровского картирования в желудочке обнаруживаются турбулентные кровотоки. Дополнительно указывается тип заболевания — при изолированной форме другие аномалии в структуре органа не видны.
• магнитно-резонансная томография. Использование этого метода в дополнение к Echo-KG позволяет проводить более полную дифференциальную диагностику, чтобы устранить ошибку, особенно в тех случаях, когда верхушку сердца трудно визуализировать. Использование контрастного вещества помогает повысить разрешающую способность исследования и более точно определить внутреннюю структуру левого желудочка, а также диагностировать некомпактный слой на ранних стадиях.
• Позитронно-эмиссионная томография. Это позволяет оценить объем регионарного кровотока в измененных участках сердечной мышцы, создать коронарный резерв в областях с гипокинезией, сравнить перфузию и активность метаболических процессов в нормальных и патологических зонах. Методика используется для выяснения эффективности лечебных мероприятий.
• Электрокардиография. С помощью ЭКГ определяются частота и характер сердечных сокращений, экстрасистолия, аритмия, тип нарушения внутрисердечной проводимости, органические повреждения исключены. Иногда метод дополняется эргометрией велосипеда для оценки резервной емкости миокарда и уточнения степени сердечной недостаточности или холтеровского мониторирования для выявления редких нарушений ритма.
• Электрофизиологическое исследование. Использование этого инвазивного метода диагностики необходимо при тяжелых аритмиях для корректировки тактики лечения. Полученные данные помогают решить проблему необходимости устанавливать кардиостимулятор или (с риском развития угрожающей жизни фибрилляции желудочков) кардиовертер-дефибриллятор.
Дифференциальный диагноз проводится с опухолями сердца, другими видами кардиомиопатий, дополнительными связками, трабекул, ишемической болезнью сердца, амилоидозом, инфарктом миокарда, кардиогенным шоком, кардиогенным дистресс-синдромом. В качестве причин развития одышки необходимо исключить хронические обструктивные заболевания легких (ХОБЛ, астма, эмфизема легких), пневмонию.
Лечение
При отсутствии симптомов, нарушениях ритма, снижении фракции выброса левого желудочка специализированная терапия не показана. Необходимо проверить состояние в динамике, анализы назначены кардиологом не реже 1 раза в 6 месяцев. При тяжелых проявлениях патологии необходима коррекция состояния, профилактика опасных осложнений. Существует два основных направления лечения некомпактного миокарда левого желудочка:
• Медикаментозная терапия. Употребление наркотиков оправдано при легких и умеренных заболеваниях. Для улучшения функции миокарда, увеличения объема инсульта левого желудочка используются ингибиторы АПФ, бета-блокаторы, антагонисты альдостерона. Серьезные нарушения ритма, особенно желудочковая локализация, требуют применения антиаритмических препаратов: антагонистов кальция, натриевых, калиевых каналов. Профилактика тромбоэмболии заключается в назначении антикоагулянтов, антиагрегантов.
• Хирургическое лечение. Инвазивные методы рекомендуются для тяжелого некомпактного миокарда с тяжелой сердечной недостаточностью и опасными для жизни аритмиями. Прямая резекция губчатого слоя является перспективным направлением, которое в настоящее время практически никогда не используется в клинической практике. Как правило, кардиовертер-дефибриллятор или искусственный кардиостимулятор имплантируют в случае серьезных повреждений системы наведения сердца. При трехкратном преобладании патологического слоя кардиомиоцитов на фоне последних стадий сердечной недостаточности рассматривается возможность пересадки сердца.
Список литературы
1. Кардиология. Национальное руководство/ под ред. Беленкова Ю. Н. , Оганова Р. Г. – 2017.
2. Некомпактный миокард левого желудочка/ Голухова Е. З. , Шомахов Р. А. // Креативная кардиология – 2013 — №1.
3. Некомпактный миокард левого желудочка: симптом, синдром или вариант развития/ Поляк М. Е. , Мершина Е. А. , Заклязьминская Е. В. // Российский кардиологический журнал – 2017 — №2.
4. Некомпактный миокард левого желудочка/ Ушаков А. В. , Горянская И. Я. , Драненко Н. Ю. // Крымский терапевтический журнал – 2011 — №2.
Источник