Гипертоническая энцефалопатия с гипертоническим синдромом


Гипертоническая энцефалопатия — это хроническое прогрессирующее поражение мозговых тканей, обусловленное нарушениями церебральной гемодинамики у пациентов с длительно протекающей, плохо контролируемой артериальной гипертензией. Клинически проявляется симптомами дисциркуляторной энцефалопатии. Диагностируется гипертоническая энцефалопатия при сопоставлении данных неврологического осмотра, заключения кардиолога и психиатра, результатов исследований мозговой гемодинамики и церебральной МРТ. Лечение проводится на фоне приёма антигипертензивных средств, включает сосудистые, ноотропные, нейропротекторные и симптоматические фармпрепараты.
Общие сведения
Среди причин дисциркуляторной энцефалопатии артериальная гипертензия занимает второе место после атеросклероза. В МКБ-10 гипертоническая энцефалопатия (ГЭ) выделена как отдельный вид энцефалопатии, развивающийся у больных с гипертонической болезнью или длительно текущими симптоматическими гипертензиями. Термин введён в 1985 году отечественными нейрофизиологами И.В. Ганушкиной и Н.В. Лебедевой. В отличие от атеросклеротической энцефалопатии гипертоническая протекает с преимущественным поражением мозговых сосудов мелкого калибра. Однако разделение данных энцефалопатий весьма условно, поскольку гипертоническая энцефалопатия сопровождается быстрым развитием атеросклеротических изменений церебральных сосудов.
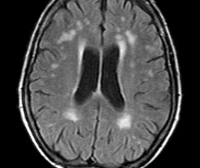
Гипертоническая энцефалопатия
Причины
Основным этиологическим фактором ГЭ выступает высокий уровень артериального давления (АД). Артериальная гипертензия может иметь первичный характер (гипертоническая болезнь) и развиваться вторично вследствие поражения почек (хронического пиелонефрита, гломерулонефрита, гидронефроза), эндокринных расстройств (феохромоцитомы, гиперкортицизма, первичного гиперальдостеронизма), атеросклероза аорты. Повышенный риск развития ГЭ у гипертоников обуславливают следующие факторы:
- Неконтролируемые высокие цифры АД. Патологические изменения в сосудах наступают быстрее у пациентов, не получающих гипотензивную терапию или получающих её в недостаточном объёме. В ряде случаев не удаётся полностью скорректировать гипертонию при помощи медикаментозной терапии.
- Гипертонические кризы. Каждый резкий подъём АД негативно отражается на состоянии сосудистой стенки, приводит к её истончению, увеличению проницаемости. Подобные изменения обуславливают последующее геморрагическое пропитывание церебральных тканей в месте истончения.
- Перепады АД. Резкие колебания артериального давления обуславливают гипертрофию сосудистой стенки с сужением её просвета, увеличивают износ сосудистых тканей. Гипотония, в том числе обусловленная ятрогенной дилатацией сосудов, приводит к замедлению и недостаточности церебрального кровотока.
- Ночная гипертензия. Ночные подъёмы артериального давления зачастую имеют скрытый характер. Отсутствие своевременной коррекции давления приводит к продолжительному спастическому состоянию мозговых сосудов с развитием ишемических процессов в кровоснабжаемых ими тканях.
- Большое пульсовое давление. Исследования показали, что разница между систолическим и диастолическим давлением 40 мм рт. ст. усугубляет течение сердечно-сосудистой патологии. Постоянное увеличение пульсового давления обуславливает дополнительную нагрузку на сосудистую стенку и мышечный аппарат.
Патогенез
Компенсаторной реакцией на повышение АД является сужение мелких артериол, предупреждающее их разрыв и выравнивающее пульсовое давление. Постоянная гипертония, частые подъёмы давления обуславливают гипертрофию мышечного слоя стенок артериол. В результате происходит утолщение сосудистой стенки и сужение просвета. Указанные процессы наблюдаются в сосудах всех тканей, но более выражены в органах-мишенях: головном мозге, почках, сердце. Уменьшение просвета церебральных артериол вызывает падение мозговой перфузии, развитие хронической ишемии головного мозга. Вследствие постоянного дефицита кислорода и питательных веществ в церебральных структурах происходят дегенеративные процессы. Присоединение атеросклеротических изменений усугубляет недостаточность мозгового кровообращения и её клиническую симптоматику.
Морфологически отмечается раннее поражение белого мозгового вещества, демиелинизация нервных волокон, расширение периваскулярных пространств. Изменения носят диффузный характер, наблюдаются симметрично в обоих полушариях, первоначально локализуются вдоль боковых желудочков, распространяются перивентрикулярно. Наряду с диффузными дегенеративными процессами в белом церебральном веществе отмечаются отдельные локальные фокусы — лакунарные инфаркты.
Классификация
Гипертоническая энцефалопатия отличается постепенным прогрессированием дегенеративных изменений в церебральных тканях и усугублением симптоматики. Понимание, на каком этапе течения находится патологический процесс, необходимо для корректного подбора терапии и оценки прогноза заболевания. Поэтому специалисты в области практической неврологии выделяют 3 основные стадии ГЭ:
- I стадия — преобладают субъективные жалобы на утомляемость, невнимательность, головные боли, ухудшение памяти. Объективная симптоматика скудная, когнитивные отклонения выявляются лишь при тщательном проведении специального тестирования.
- II стадия — в клинической картине появляются чёткие неврологические синдромы: вестибулярный, пирамидный, атактический, дисмнестический, подкорковый. В большинстве случаев отмечается преобладание одного из указанных синдромов. Когнитивные нарушения умеренные. Профессиональная деятельность затруднительна, социальная адаптация снижена.
- III стадия — наблюдается сочетание и одновременное нарастание нескольких неврологических синдромов. Возможно присоединение паркинсонизма, эпилептических приступов, псевдобульбарного синдрома. Отмечаются грубые когнитивные расстройства вплоть до деменции. Работа по профессии невозможна. Бытовая адаптация нарушена.
Симптомы гипертонической энцефалопатии
Заболевание начинается с медленно прогрессирующей неспецифической симптоматики. Пациенты жалуются на затруднения концентрации внимания, снижение памяти, повышенную утомляемость, частые цефалгии, иногда — головокружения. По мере прогрессирования жалобы усложняются, формируется симптоматика отдельных неврологических синдромов. При вестибулярной атаксии больные указывают на шаткость при ходьбе, нарушение координации. При дисмнестическом синдроме доминирует расстройство памяти, при пирамидном — мышечная слабость, чаще по типу лёгкого гемипареза. Подкорковые нарушения приводят к возникновению тремора, гиперкинезов, вторичного паркинсонизма.
Наблюдается снижение скорости и продуктивности мышления, сужение круга интересов, сложности организации собственной деятельности (апраксия), нарушение мотивации. Дисфункция когнитивной сферы обуславливает отсутствие адекватной критики по отношению к своему состоянию. Наблюдается повышенная эмоциональная лабильность, иногда поведенческие и аффективные расстройства. Клиническая картина отличается «мерцанием» симптомов, периодическим транзиторным улучшение состояния.
Гипертоническая энцефалопатия III стадии характеризуется грубой органической и когнитивной симптоматикой. Отмечается апраксия, агнозия, амнезия, распад интеллектуальных способностей, изменение личности, полная потеря профессиональных навыков. Развивается сосудистая деменция, сопровождающаяся неадекватным поведением, психическими изменениями. Усугубляется неврологическая симптоматика, возможен псевдобульбарный паралич: дизартрия, расстройство глотания, насильственный плач. Вследствие лакунарного инфаркта возможно возникновение эпилептических пароксизмов, синкопальных состояний. Нарастание пирамидного, атактического, паркинсонического синдромов ограничивает возможность самообслуживания и самостоятельного передвижения.
Осложнения
Хронически протекающая гипертоническая энцефалопатия зачастую сопровождается отдельными острыми эпизодами, возникающими на фоне быстрого нарастания АД. Они обусловлены срывом сосудистой регуляции и гипотонической дилатацией интрацеребральных сосудов, следствием которой является пропотевание плазмы крови с образованием периваскулярного отёка. При отсутствии своевременного лечения острая гипертоническая энцефалопатия может осложниться лакунарным инфарктом, ишемическим или геморрагическим инсультом. Попёрхивание пищей вследствие дисфагии при псевдобульбарном синдроме опасно возникновением асфиксии, забросом пищевых частиц в дыхательные пути с развитием аспирационной пневмонии.
Диагностика
Гипертоническая энцефалопатия предполагается в каждом случаев возникновения характерной неврологической симптоматики на фоне хронической артериальной гипертензии. Диагностический поиск направлен на исключение иной церебральной патологии, оценку степени имеющихся сосудистых и церебральных изменений. Основными этапами диагностики являются:
- Осмотр невролога. В начальной стадии неврологический статус без особенностей, возможна анизорефлексия. Специальное когнитивное тестирование определяет лёгкие мнестические, праксические и гностические изменения.
- Консультация кардиолога. Необходима для подтверждения диагноза гипертонической болезни. По показаниям проводится ЭКГ, ЭхоКГ, суточный мониторинг АД
- Обследование психической сферы. Производится психиатром, нейропсихологом при подозрении на наличие психических отклонений. Психический статус оценивает путём беседы, наблюдения и тестирования.
- Лабораторные исследования. Важное значение имеет определение уровня холестерина, липидного спектра крови. В комплексном обследовании для оценки функции почек необходим общий анализ мочи, биохимия крови, проба Реберга.
- Исследование церебральной гемодинамики. Применяется дуплексное сканирование церебральных сосудов, транскраниальная УЗДГ, МРТ сосудов головного мозга. Обследования позволяют выявить сужение просвета артериол, оценить его степень, определить локализацию и распространённость наиболее выраженных изменений.
- Томография. МРТ головного мозга — наиболее информативный метод в диагностике морфологических изменений мозговых тканей. Позволяет выявить диффузные дегенеративные изменения, очаги перенесённых лакунарных инфарктов у пациентов с II — III стадией ГЭ, исключить прочую органическую патологию мозга.
При наличии пароксизмальной активности показано проведение электроэнцефалографии, консультация эпилептолога. Выявление почечной дисфункции по результатам лабораторных анализов является поводом для включения в перечень необходимых обследований УЗИ почек и консультации нефролога. Дифференцируется энцефалопатия гипертонического генеза от опухоли головного мозга, энцефалита, медленных инфекций ЦНС, болезни Паркинсона, демиелинизирующих заболеваний, болезни Крейтцфельдта-Якоба, Альцгеймера. На сосудистый характер поражения указывают данные цереброваскулярных исследований, обнаружение на МРТ следов лакунарных инфарктов.
Лечение гипертонической энцефалопатии
Успешность терапии ГЭ напрямую зависит от эффективности коррекции артериальной гипертонии. Неврологическое лечение осуществляется на фоне гипотензивной терапии, лечения заболевания, обуславливающего высокий уровень давления. Основными направлениями лечения выступают: улучшение церебральной перфузии, поддержание метаболизма мозговых тканей, восстановление функции ЦНС. Базовыми группами препаратов являются:
- Сосудорасширяющие средства. Позволяют купировать основное патогенетическое звено ГЭ — спазм артериол. Применяются фармпрепараты без побочного синдрома «обкрадывания»: блокаторы кальциевых каналов, антагонисты a2–адренорецепторов, ингибиторы фосфодиэстеразы.
- Препараты, улучшающие микроциркуляцию. Показан длительный приём антикоагулянтов: ацетилсалициловой кислоты, дипиридамола. Улучшению циркуляции крови способствует приём пентоксифиллина.
- Нейропротекторы. Необходимы для повышения устойчивости нервных клеток к хронической гипоксии и уменьшенному поступлению питательных веществ. Применяются антиоксиданты (этилметилгидроксипиридина сукцинат, липоевая кислота), аминокислотные препараты (гамма-аминомасляная кислота, глицин).
- Симптоматические средства. Назначаются в зависимости от текущих нарушений и симптомов, которыми сопровождается энцефалопатия. При когнитивном снижении показаны ноотропы, при гиперлипидемии — фармпрепараты группы статинов, при психических отклонениях — седативные, нормотимики, транквилизаторы, при эпилептических пароксизмах — антиконвульсанты.
Прогноз и профилактика
Эффективность лечебных мероприятий зависит от стадии ГЭ, причинного заболевания, возможности полноценной коррекции АД, наличия сопутствующей патологии (атеросклероза, эндокринных нарушений). Комплексное неврологическое лечение на фоне стабилизации артериального давления в I стадии обеспечивает длительную интеллектуальную сохранность и работоспособность пациентов. Если гипертоническая энцефалопатия находится в III стадии, терапия способна только облегчить неврологические проявления и несколько замедлить прогрессирование заболевания.
Основной профилактической мерой, способной предупредить развитие энцефалопатии у гипертоников, выступает поддержание оптимального уровня АД. Необходимо постоянное диспансерное наблюдение пациента кардиологом. Важным моментом антигипертензионной терапии является исключение резких колебаний и ночных подъёмов АД. Вторичная профилактика заключается в регулярном наблюдении у невролога, прохождении повторных курсов сосудистой и нейропротекторной терапии.
Источник
Введение. В России хронические прогрессирующие сосудистые заболевания головного мозга, обусловленные артериальной гипертензией, известны под таким названием, как «гипертоническая энцефалопатия». Этот термин был предложен еще в конце 50-х годов XX столетия учеными Института неврологии Г.А. Максудовым и Е.В. Шмидтом для обозначения прогрессирующего диффузного поражения головного мозга, обусловленного нарастающим ухудшением кровоснабжения мозговой ткани.
Гипертоническая энцефалопатия — представляет собой медленно прогрессирующее, хроническое, диффузное и очаговое поражение вещества головного мозга, обусловленное хроническим нарушением кровообращения в мозге, связанного с длительно существующей неконтролируемой артериальной гипертонией.
Коварство артериальной гипертензии заключается в том, что, протекая длительное время бессимптомно или малосимптомно с эпизодической церебральной симптоматикой, рано или поздно она оказывает повреждающее действие на сосудистую систему и вещество головного мозга и (!) незаметно для «гипертоника», исподволь формируется клиническая картина гипертонической энцефалопатии.
Факторы риска развития гипертонической энцефалопатии:
(1) неконтролируемая артериальная гипертензия;
(2) гипертонические кризы;
(3) высокая вариабельность артериального давления;
(4) высокая ночная гипертензия;
(5) чрезмерное снижение артериального давления, включая ятрогенное;
(6) высокое пульсовое артериальное давление.
Истинной патоморфологической основой гитпертонической энцфалопатии является «гипертоническая ангипатия» (как артериальная, так и венозная ангиопатия), приводящая в дальнейшем к развитию «гипертонической ангиоэнцефалопатии», которая клинически выражается такой нозологической единицей, как «гипертоническая энцефалопатия». В основе гипертонической ангиоэнцефалопатии лежит комплекс патологических процессов, развивающихся в сосудах и веществе головного мозга при артериальной гипертензии: обнаруживаются изменения артерий мозга на всем их протяжении по типу деструктивных процессов в виде:
• плазморрагий, геморрагий и некрозов стенки интрацеребральных сосудов с ее истончением, что в дальнейшем создает предпосылки для развития микроаневризм и геморрагических инсультов;
• репаративных процессов и адаптивных процессов в виде гипертрофии мышечной оболочки экстрацеребральных артерий с развитием «гипертонических стенозов» вплоть до облитерации просвета, перекалибровки артерий, что приводит к редукции мозгового кровотока, соответственно к ишемии мозговой ткани и развитию ишемических инсультов.
• патоморфологические, а также клинические исследования венозной системы головного мозга свидетельствуют о нарушении венозного оттока при артериальной гипертензии вплоть до выраженных нарушениях в виде облитерации венозных синусов мозга при злокачественном течении артериальной гипертензии.
Следует помнить, что в условия гемодинамического континуума на фоне артериальной гипертензии рано развивается атеросклероз и начинается этот процесс, как правило, с экстракраниальных артерий; также нарушаются структурно-функциональные свойства эритроцитов и тромбоцитов: ухудшается их деформируемость, повышается гематокрит (факторы, повышающие вязкость крови, что в свою очередь приводит к нарушению микроциркуляции). Развиваются деформации сосудов головного мозга по типу извитостей и изгибов, которые при определенных условиях системной гемодинамики могут носить характер функциональных стенозов.
Клиника и классификация. Гипертонические изменения сосудистой системы и вещества головного мозга сопровождаются развитием различных церебральных нарушений, клинические проявления которых зависят от длительности, тяжести, особенностей течения артериальной гипертонии. На сегодняшний день остается актуальной клиническая классификация гипертонической энцефалопатии по стадиям заболевания:
• I стадия: характерны жалобы на утомляемость, головные боли, головокружение, снижение внимания, памяти; объективно — наличие рассеянной органической неврологической микросимптоматики в сочетании с астеническим синдромом;
• II стадия: наблюдаются увеличение интенсивности жалоб, более отчетливая неврологическая симптоматика в виде оживления рефлексов орального автоматизма, координаторных и двигательных расстройств с формированием вестибуло-атактического, пирамидного, псевдобульбарного, экстрапирамидного синдромов, а также усиление интеллектуально-мнестических и эмоциональных нарушений;
• III стадия: неврологические расстройства выражены значительно более, при этом, как правило, имеется сочетание нескольких перечисленных синдромов; нарушается социальная и бытовая адаптация, больные утрачивают трудоспособность.
Учитывая макроскопические изменения, выявляемые посредством нейровизуализации головного мозга у пациентов с длительной антериальной гипертензией или имеющих другие факторы риска развития гипертонической энцефалопатии (указанные выше) с которыми сопряжены соответствующие клинические симптомы и синдромы — выделяют два варианта гипертонической энцефалопатии: субкортикальная артериосклеротическая энцефалопатия (болезнь или синдром Бинсвангера); гипертоническая мультиинфарктная энцефалопатия.
Субкортикальная артериосклеротическая энцефалопатия (САЭ). Морфологическая картина САЭ представлена (1) областями диффузного поражения белого вещества (преимущественно перивентрикулярного) со множеством очагов неполного некроза, потерей миелина и частичным распадом осевых цилиндров, очагами энцефалолизиса, диффузной пролиферацией астроцитов; (2) диффузным спонгиозом, более выраженным перивентрикулярно; (3) лакунарными инфарктами в белом веществе, базальных ганглиях, зрительном бугре, основании варолиева моста, мозжечке; (4) гидроцефалией за счет уменьшения объема белого вещества. В основе патологии белого вещества при СА лежит артериосклероз артериол и мелких артерий (менее 150 мкм в диаметре). Страдают также и более крупные артерии диаметром до 500 мкм, и все микроциркулятороное русло. При нейровизуализационном исследовании головного мозга у больных САЭ наблюдается: (1) лейкоареоз – снижение плотности белого вещества, чаще вокруг передних рогов боковых желудочков («шапочки», «ушки Микки Мауса»); (2) небольшие постинфарктные кисты (последствия лакунарных инфарктов), часто клинически «немых») в области белого вещества полушарий, подкорковых узлов, зрительного бугра, основания варолиева моста, мозжечка; (3) уменьшение объема периваскулярного белого вещества и расширение желудочковый системы (гидроцефалия).
Клинические симптомы САЭ: первые признаки заболевания в виде снижения памяти возникают в период между 55 и 75 годами жизни; затем ступенеобразно или постепенно прогрессируют когнитивные нарушения (расстройства внимания, памяти зрительно-пространственного восприятия, бедность ощущений, реже речевые расстройства), достигающие на конечном этапе (в среднем в течение 5-10 лет) степени деменции; несмотря на прогрессирующий в целом процесс нарастания когнитивных нарушений, возможны периоды стабилизации («плато») и даже периоды улучшения. Следует добавить, что, как правило, на ранних этапах заболевания больные часто жалуются на головные боли (мигренеподобные, головные боли напряжения), головокружение (несистемного характера), нарушение сна. Также со временем отмечается прогрессирующее нарастание нарушений ходьбы (лобная диспраксия ходьбы): дестабилизация темпа и ритма движений, дезавтоматизация ходьбы, повышенная склонность к падениям, на конечном этапе – невозможность самостоятельного передвижения. облигатным признаком САЭ является прогрессирование тазовых нарушений: от периодического недержания мочи до полного отсутствия контроля за мочеиспусканием, а затем и дефекацией. На фоне прогрессироания когнитивных нарушений у большинства больных гипертонической САЭ развиваются очаговые неврологические симптомы: парезы конечностей (легкие или умеренные), пирамидные знаки, экстрапирамидные нарушения (чаще парикинсоноподобный акинетико-ригидный или амиостатический синдром), псевдобульбарный синдром. По мере прогрессирования заболевания прогрессируют эмоциональные нарушения (астенический, депрессивный и неврозоподобный синдромы, апатия, абулия, эмоциональное оскудненеие и др.) и поведенческие нарушения.
Мультиинфарктная гипертоническая энцефалопатия (МИГЭ) отличается от САЭ тем, то в морфологической картине заболевания преобладает мультиинфарктное состояние – развитие множества мелких глубинных лакунарных инфарктов в белом веществе полушарий мозга, подкорковых узлах, зрительном бугре, основании вролиева моста мозга, мозжечке, реже в других областях. Гипертонические малые глубинные (лакунарные) инфаркты мозга располагаются в бассейне мелких интрацеребральных артерий, размеры постинфарктных полостей – от 0,1 до 1,5 см. Гипертонические лакунарные инфаркты являются следствием характерных для артериальной гипертензии изменений стенок сосудов в виде фибриноидного некроза, гиалиноза и склероза, иногда с отложением липидов, приводящих к стенозу и облитерации артерий. При морфологическом исследовании мозга в случае наличия множественных гипертонических лакунарных инфарктов наблюдается деструкция белого вещества, а при развитии большого количества лакунарных инфарктов возникает, так называемое, лакунарное состояние мозга, которое может способствовать появлению массивных кровоизлияний. В большинстве случаев гипертонические лакунарные инфаркты протекают бессимптомно. При МРТ-исследовании обнаруживается в 10 раз больше «немых» лакунарных инфарктов, чем инфарктов с клиническими проявлениями. При нейровизуализации (КТ/МРТ) головного мозга, как правило, обнаруживают множество мелких постинсультных кист, сочетающихся с умеренной атрофией мозга и расширением всех отделов желудочковой системы, при отсутствии или небольшой выраженности лекоареоза.
Клиническая картина МИГЭ представлена когнитивными нарушениями (которые в отличие от таковых при САЭ относительно редко достигают степени деменции) псевдобульбарными, подкорковыми, мозжечковыми симптомами и так называемыми лакунарными синдромами ((1) «чисто двигательный парез», (2) «чисто чувствительные нарушения», (3) «атактический парез», (4) «неловкость в кисти и дизартрия» и т.д.).
Принципы диагностики. Критериями диагностики гипертонической энцефалопатии является критерии, используемые для диагностики дисциркуляторной энцефалопатии (см. статью «Дисциркуляторная энцефалопатия (стадии и критерии диагноза)» в разделе неврология и нейрохирургия медицинского поратла DoctorSPB.ru). Уже в начальный период формирования сосудистой мозговой недостаточности при артериальнй гипетензии (до появления микроочаговой и очаговой неврологической симптоматики) использование ультразвуковых и нейровизуализационных методов диагностики позволяет обнаружить характерные особенности мозговой и центральной гемодинамики, а также субклиническое очаговое церебральное повреждение. Нарушения церебральной перфузии представлены снижением кровотока в лобных и теменных регионах. Распространенных фокальных и диффузных изменений вещества мозга при начальных проявлениях недостаточности кровоснабжения мозга еще нет, однако единичные «немые» малые глубинные инфаркты мозга выявляются приблизительно у 10% больных даже в эту наиболее раннюю стадию цереброваскулярных расстройств. Нейровизуализационные признаки гипертонической энцефалопатии подробно рассмотрены при рассмотрении клинической картины гипертонической энцефалопатии и основных ее вариантов.
Принципы лечения. Очевидно, что больной гипертонической энцефалопатией не может считаться исключительно «неврологическим» пациентом. Более того, стертость начальных симптомов церебральных нарушений, их минимальная выраженность заставляют пациента, в первую очередь, обратиться к терапевту, кардиологу, семейному врачу, тем более жалобы на утомляемость, головные боли, головокружение, шум в голове, снижение внимания, негрубые расстройства памяти и другие субъективные неприятные ощущения самим пациентом связываются с повышенными значениями артериального давления. Учитывая прогредиентной характер гипертонической энцефалопатии и кардиальных нарушений, течение которых наиболее неблагоприятно при неконтролируемой артериальной гипертензии, основу лечения больных должна составлять базисная антигипертензивная терапия, главной целью которого является предупреждение развития и прогрессирования органных осложнений (поражения органов-мишеней) посредством торможения патологических процессов в сердечнососудистой системе и в улучшении прогноза заболевания. Чем раньше начато лечение и осуществляется адекватный контроль уровня артериального давления, тем вероятнее снижение имеющегося субъективного дискомфорта, обратимость легких мнестических нарушений и меньше риск инвалидизирующих неврологических расстройств, которые при гипертоническая энцефалопатия II и особенно III стадии носят, как правило, необратимый характер. Следует рекомендовать всем больным с артериальной гипертензией изменение образа жизни, хотя в настоящее время нет прямых доказательств, что немедикаментозные воздействия, снижая артериальное давление, уменьшают риск сердечно-сосудистых осложнений. Доказано, что немедикаментозные методы, помимо снижения артериального давления, также уменьшают потребность в антигипертензивных препаратах и повышают их эффективность, а также помогают в борьбе с другими факторами риска. Обязательным является соблюдение диеты (например, средиземноморской или стол №9), с контролем липидного спектра; при неэффективности диетических мер назначаются гипохолестеринемическая терапия (наиболее хорошо изучена эффективность и безопасность при длительном назначении таких статинов, как ловастатин, правастатин и симвастатин).
Лечение больных с гипертонической энцефалопатией проводится также препаратами с (1) вазоактивными (винпоцетин, пентоксифиллин, циннаризин, ницерголин, бенциклан и др.), (2) нейропротективными и (3) метаболическими свойствами (прирацетам, актовегин, церебролизин, кортесин, глиателин и др.). Терапия направлена на коррекцию локальных патофизиологических механизмов: нарушенного тонуса мозговых сосудов (артерий и вен), метаболических процессов в ткани мозга, гемореологии и микроциркуляции. Клинический эффект этих препаратов (при приеме внутрь) обычно достигается постепенно (в течение 3–4 недель), в связи с чем средняя длительность их применения составляет 2–3 месяца. Рекомендуются повторные курсы лечения. Как правило, продолжительность курса лечения и выбор препарата определяются врачом индивидуально, обоснованных оптимальных сроков лечения не существует, поскольку они определяются субъективными проявлениями гипертонической энцефалопатии. При тяжелой гипертонической энцефалопатии лечение начинают с парентерального введения препаратов с переходом на пероральный. С учетом показателей коагулограммы назначаются реокорректоры (ацетилсалициловая кислота, дипиридамол, клопидогрель и др.).
Таким образом, лечение и профилактика развития и прогрессирования гипертонической энцефалопатии складывается из следующих направлений: (1) лечение артериальной гипертензии, послужившей причиной развития гипертонической энцефалопатии; (2) воздействие на факторы, усугубляющие течение гипертонической энцефалопатии — гиперхолестеринемию, повышенную агрегацию тромбоцитов и вязкость крови, сахарный диабет, мерцательную аритмию (если эти заболевания присоединяются), курение, чрезмерное употребление алкоголя; (3) улучшение кровоснабжения головного мозга; (4) улучшение метаболизма нервных клеток, находящихся в условиях ишемии и гипоксии. Очевиден тот факт, что чем раньше будет осуществляться эффективный контроль артериальной гипертензии, тем профилактическое воздействие лечения будет выше.
Источник
