Гепатоз беременной код мкб

Гепатоз беременных – распространенное среди будущих мам заболевание, связанное с увеличением вязкости желчи, ухудшением ее оттока.

Недуг чаще возникает в последнем триместре на фоне значительного увеличения нагрузки на печень, при этом размеры и форма органа могут оставаться без изменений.
В данной статье вы найдете ответы на вопросы: гепатоз беременных — что это такое, каковы симптомы и лечение гепатоза у беременных, каково влияние гепатоза при беременности на плод, каковы клинические рекомендации беременным при гепатозе, а также на многие другие вопросы.
Классификация гепатоза у беременных
Гепатоз представляет собой патологию печени, при которой клетки органа перестают справляться со своими функциями в силу ряда причин. Различают два типа этого заболевания, характерных для периода беременности:
- Холестатический гепатоз беременных
Холестатический гепатоз беременных известен также как внутрипеченочный холестаз беременных, внутрипеченочная холестатическая желтуха беременных, доброкачественная желтуха беременных, идиопатическая желтуха беременных, возвратная холестатическая внутрипеченочная желтуха.
Холестатический гепатоз как заболевание печени при беременности — это распространенная форма недуга, развивающаяся из-за дистрофических изменений на клеточном уровне и нарушения обменных процессов. Причиной состояния становится гормональная перестройка, происходящая в организме матери.
Холестатический гепатоз беременных имеет код по МКБ 10 – К.83.1
- Острый жировой гепатоз беременных
Острая жировая дистрофия печени у беременных диагностируется гораздо реже и является нарушением, при котором клетки печени замещаются жировой тканью.
Жировой гепатоз как заболевание печени при беременности возникает при сбое в усвоении жирных кислот, наличии эндокринных патологий, ожирении, алкогольной зависимости. Эта форма гепатоза наиболее опасна и представляет угрозу жизни матери и ребенка.
Если болезнь протекает тяжело, может потребоваться экстренное родоразрешение.
Причины гепатоза беременных
При нормальном течении беременности и отсутствии изначальных патологий органа, печень не изменяется в размерах, сохраняет свою прежнюю структуру и оптимальный уровень кровоснабжения, но может нарушиться ее функционирование, так как вместе с ростом плода увеличивается нагрузка: необходимо перерабатывать не только продукты жизнедеятельности матери, но и ребенка.
В дополнение к этому, к концу первого триместра печень вырабатывает большее количество гормонов. Нагрузка на этот орган в первом триместре приводит к развитию токсикоза, а в третьем – к гепатозу. Такое состояние должно находиться под постоянным наблюдением врача, в тяжелых случаях может потребоваться госпитализация.
Для женщин, болеющих гепатозом, свойственна высокая чувствительность к выработке эстрогена. При беременности его количество увеличивается, что приводит к холестазу – состоянию, при котором нарушается процесс образования и оттока желчи. Заболевание в несколько раз увеличивает риск гибели плода.
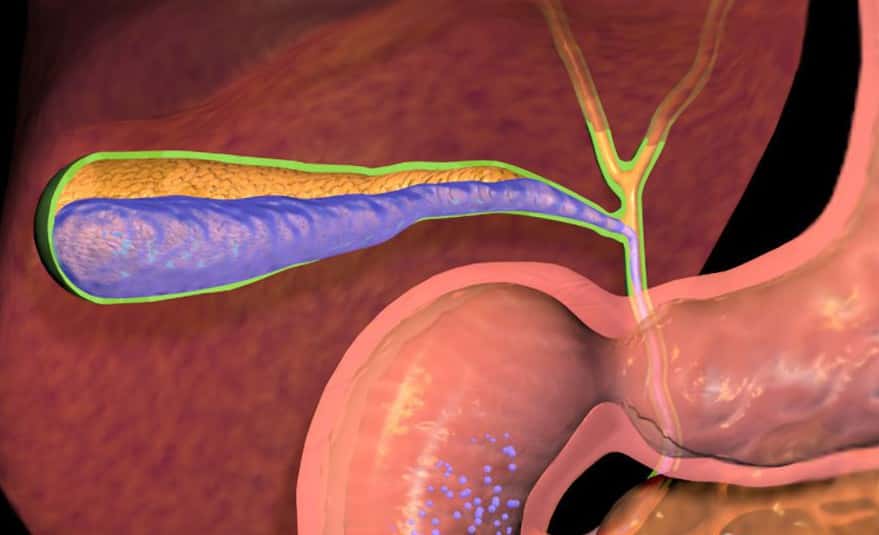
Холестаз
Гепатоз беременных возникает по разным причинам:
- Важную роль играет наследственный, генетический фактор: если в семье уже наблюдался гепатоз у бабушки, у мамы, то, вероятнее всего, он будет и у дочери.
- Гепатозом чаще болеют молодые женщины, у которых до беременности уже возникали какие-либо проблемы с работой печени. Большое значение имеет и то, насколько правильно подобрано питание: избыток жирных, жареных, копченых продуктов в рационе также может привести к болезни.
- Нередко проблемы начинаются из-за приема витаминных комплексов, предназначенных специально для беременных, в таких препаратах содержится слишком много веществ, назначают нередко большие дозировки, не учитывая индивидуальных особенностей женщины, и организм просто не справляется с их переработкой.
Как проявляется гепатоз при беременности
Холестатический гепатоз беременных чаще проявляется кожным зудом и шелушением. Этот симптом особенно сильно беспокоит женщин перед сном и ночью, усиливается после водных процедур.
Также распространены жалобы на тошноту и рвоту, боль в области печени и чувство тяжести. Женщина теряет аппетит, повышается ее утомляемость, иногда появляются головные боли, апатия. Каловые массы становятся обесцвеченными. Как правило, проявления холестатического гепатоза исчезают после родов.
При остром течении заболевания к вышеперечисленным симптомам добавляется изжога, желтуха, рвота с примесью гематина.

При отсутствии медицинской помощи – кратковременные потери сознания, развитие нарушений в других органах, особенно в работе почек.
Жировой гепатоз беременных имеет следующие симптомы:
- тошнота;
- рвота;
- сонливость;
- слабость;
- тяжесть и боль в области печени.
Эта форма заболевания в запущенном состоянии может сопровождаться проффузным кровотечением. Среди других опасных проявлений значится нарастающая почечно-печеночная недостаточность.
Диагностические мероприятия
Для благополучного завершения беременности, а также сохранения здоровья матери и будущего ребенка важна своевременная диагностика гепатоза. Ее проведение осложняется рядом особенностей:
- Осмотр и опрос пациентки не дают достаточно информации о заболевании, так как симптомы гепатоза свойственны и для других заболеваний. Приступы тошноты и рвоты характерны для токсикоза, шелушение кожи и зуд сопровождают аллергические реакции и нервные расстройства. Острая форма гепатоза по нескольким признакам совпадает с проявлениями вирусного гепатита.
- Некоторые диагностические методы противопоказаны при беременности, поскольку опасны для будущего ребенка. Нельзя проводить биопсию, лапароскопию, сканирование печени.
- Часть методик не дает достаточно информации. При пальпации печень практически не прощупывается, а биохимический анализ крови не может отобразить изменения, вызванные заболеванием. При первом подозрении на гепатоз беременных, необходимо обратиться к врачу.
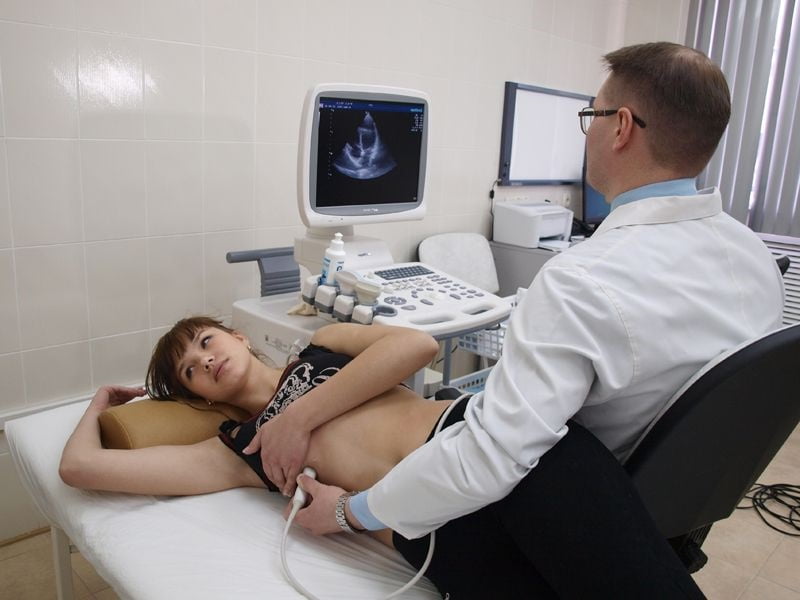
У будущей мамы производится забор крови на анализ, проводится УЗИ печени, а иногда и других органов. О развитии заболевания будет свидетельствовать повышенное количество желчных кислот в крови и увеличение желчного пузыря на снимке УЗИ.
Чем опасен гепатоз при беременности
Риск неблагоприятных последствий зависит от формы и стадии заболевания. Острый жировой гепатоз до настоящего времени остается одним из самых опасных недугов. Быстрое развитие такой формы грозит смертью матери и малыша, поэтому при ее выявлении могут рекомендоваться экстренные роды.
Холестатический гепатоз редко представляет угрозу жизни, но ухудшает эмоциональное состояние женщины и нарушает нормальный ритм сна из-за сильного зуда. К другим возможным осложнениям гепатоза относятся:
- риск внутриутробного кислородного голодания плода;
- вероятность преждевременных родов;
- плацентарная недостаточность;
- увеличение риска удушья ребенка во время родов;
- повышенный риск послеродовых кровотечений.

Таким образом, женщине гепатоз доставляет осложнения и дискомфорт, которые, однако, проходят после родов. Последствия для ребенка намного серьезнее. Из-за гипоксии и асфиксии в дальнейшем возможно отставание в физическом и психическом развитии.
Методы лечения
Лечение гепатоза беременных осложняется тем, что многие сильнодействующие препараты противопоказаны. После диагностических процедур и выяснения особенностей заболевания, решается вопрос о времени родоразрешения и назначается симптоматическое лечение.
Основная роль отводится приему гепатотропных препаратов. Они защищают печень и восстанавливают отток желчи. В дополнение назначаются витамины.
Также при лечении гепатоза важно придерживаться диеты. Легкая форма заболевания может быть устранена при помощи соблюдения правил питания. Пищу необходимо принимать часто, не менее 5 раз в день, в одно и то же время. Порции должны быть одинаковыми, небольшими, переедание строго запрещено.

Основа рациона при гепатозе – натуральная пища. Не рекомендуется употреблять еду, содержащую искусственные добавки: красители, ароматизаторы, подсластители и т. д. Все эти вещества увеличивают нагрузку на печень.
В рамках лечебной диеты запрещается употреблять:
- жирные сорта рыбы и мяса;
- соленья;
- консервы;
- копчености;
- бобовые (фасоль, горох);
- свежую выпечку;
- кофе и какао;
- грибы;
- молочные продукты с высоким процентом жирности.
В ограниченных количествах допускается виноград, охлажденные напитки, мороженое. Разрешено любое печенье, кроме сдобного, сухари и подсушенный хлеб, молочные продукты с умеренной жирностью.
Из способов приготовления оптимальны запекание и готовка на пару. В блюдах можно сочетать овощи, фрукты, крупы, нежирные сорта мяса и рыбы. В качестве десертов рекомендуются желе, муссы, творожные запеканки с добавлением сухофруктов, ягод и орехов.
Заключение
Во время беременности все органы подвергаются повышенной нагрузке и печень не исключение. Гепатоз прогрессирует в третьем триместре и при своевременном лечении не приносит вреда ни матери, ни ребенку.
При наличии факторов риска, таких как наследственность, заболевания ЖКТ, гепатоз во время предыдущей беременности, стоит сделать упор на профилактику заболевания. Мерами предупреждения являются: соблюдение диеты, прием витаминно-минеральных комплексов и желчегонных препаратов (по назначению врача).
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник
Комментарии
Под редакцией Соколовой М.Ю.
Предыдущий раздел | Оглавление | Следующий раздел
Холестатический гепатоз беременных
Холестатический гепатоз беременных известен также как внутрипеченочный холестаз беременных, внутрипеченочная холестатическая желтуха беременных, до брокачественная желтуха беременных, идиопатическая желтуха беременных, возвратная холестатическая внутрипеченочная желтуха.
Код МКБ 10 — К.83.1.
Эпидемиология
Внутрипеченочный холестаз беременных — вторая по частоте причина желтухи у беременных после вирусного гепатита. Этиологически он связан только с беременностью. По данным ВОЗ это заболевание встречается у 0,1 — 2% беременных.
Этиология и патогенез
Патогенез внутрипеченочного холестаза беременных пока точно не установлен. Предполагают, что избыток эндогенных половых гормонов, свойственный периоду беременности, оказывает стимулирующее влияние на процессы желчеобразования и ингибирующее — на желчевыделение.
Снижение выделения желчи способствует обратной диффузии билирубина в кровь. Это предположение подтверждается тем, что данный патологический синдром развивается у 80-90% женщин во второй половине беременности и подъем содержания эстрогенов коррелирует у них с развитием кожного зуда. Отмечена определенная взаимосвязь между внутрипеченочным холестазом беременных и желтухой, вызываемой гормональными контрацептивами, хотя эти заболевания не идентичны. Определенная роль в развитии внутрипеченочного холестаза беременных отводится генетическим дефектам метаболизма половых гормонов, проявляющимся только во время беременности.
Клиническая картина
Внутрипеченочный холестаз беременных характеризуется мучительным кожным зудом и желтухой. Кожный зуд возникает иногда за несколько недель до появления желтухи. В настоящее время некоторые исследователи зуд беременных считают начальной стадией или стертой формой внутрипеченочного холестаза беременных. Беременные иногда жалуются на тошноту, рвоту, небольшие боли в верхней части живота, чаще в правом подреберье. Болевой синдром для данной патологии не характерен, в остальном, состояние беременных почти не изменяется. Печень и селезенка, как правило, не увеличены. Заболевание может возникнуть при любом сроке беременности, но чаще отмечается в III триместре.
Лабораторная диагностика
При лабораторно-биохимических исследованиях наряду с повышением уровня билирубина в сыворотке крови (в основном за счет его прямой фракции) и выраженной уробилиногенурии выявляется значительное увеличение (в 10-100 раз) содержания желчных кислот. Повышение их концентрации чаще происходит за счет холевой кислоты и реже хенодезоксихолевой. При холестазе беременных помимо увеличения содержание желчных кислот возрастает активность ряда экскреторных ферментов, свидетельствующих о холестазе (щелочная фосфатаза, γ-глютамилтранспептидаза, 5-нуклеотидаза). Активность трансаминаз (аланинаминотрансфераза и аспартатаминотрансфераза) остается в пределах нормы. У большинства беременных с холестазом увеличивается концентрация холестерина, триглицеридов, фосфолипидов, β-липопротеидов. Очень часто у них снижаются показатели свертываемости крови — II, VII, IX факторы, протромбин. Осадочные пробы и протеинограмма почти не изменяются.
Гистологические исследования печени при доброкачественном холестазе беременных показывают сохранение структуры долек и портальных полей, признаки воспаления и некроза отсутствуют. Единственный патологический признак — очаговый холестаз с желчными тромбами в расширенных капиллярах и отложение желчного пигмента в соседних печеночных клетках. Внутрипеченочный холестаз при первой беременности диагностировать труднее, при повторной — значительно легче, так как заболевание часто рецидивирует.
Дифференциальный диагноз
Дифференциальную диагностику внутрипеченочного холестаза беременных следует проводить с острым и хроническим гепатитом, холестазом, вызванным медикаментами, холелитиазом с обтурационной желтухой и первичным билиарным циррозом печени. Для холестаза беременных патогномонично его начало во II-III триместрах беременности, рецидивирующий характер при последующих беременностях, отсутствие увеличения печени и селезенки, нормальные показатели активности трансаминаз у большинства больных, исчезновение всех симптомов через 1-2 нед после родов. Острый вирусный гепатит может развиваться на протяжении всего периода беременности. Для него характерно увеличение печени и очень часто селезенки, резкое повышение активкости трансаминаз. Холелитиаз и обструкционная желтуха у беременных распознаются на основании известных клинических признаков, а также данных ультразвукового исследования желчевыделительной системы.
В диагностически трудных случаях показана биопсия печени. Эта манипуляция в период беременности не является более рискованной, чем вне ее. Однако следует помнить о том, что у беременных при внутрипеченочном холестазе нередко изменяется свертывающая система крови, поэтому имеется большой риск развития кровотечения.
Признаки холестаза, обусловленные влиянием беременности, исчезают через 1-3 нед после родов. Большинство авторов считают, что все проявления болезни исчезают, как правило, в течение 1-3 мес после родов.
Согласно мнению большинства авторов, данное заболевание, даже при повторении его при последующих беременностях, не оставляет каких-либо патологических нарушений в печени.
Течение беременности
Акушерская ситуация, как и у всех больных с патологией печени, характеризуется повышенной частотой преждевременных родов и большой перинатальной смертностью — до 11-13%. Отмечена также высокая частота тяжелых послеродовых кровотечений.
Лечение
До сих пор нет лекарства, специфически действующего на холестаз. Проводится симптомтатическое лечение, основная задача которого — подавление кожного зуда. С этой целью рекомендуется применять препараты, связывающие избыток желчных кислот в крови. Прежде всего, до настоящего времени назначался холестирамин на 1-2 нед.
В настоящее время широко используется урсодеоксихолевая кислота (урсофальк). Препарат оказывает прямое цитопротективное действие на мембрану гепатоцитов и холангиоцитов (мембраностабилизирующее действие). В результате действия препарата на желудочно-кишечную циркуляцию желчных кислот уменьшается содержание гидрофобных (потенциально токсичных) кислот. За счет уменьшения всасывания холестирамина в кишечнике и других биохимических эффектов препарат оказывает гипохолестеринемическое действие.
Некоторые исследователи с целью связывания желчных кислот назначают антациды из группы невсасывающихся (маалокс, альмагель, фосфалюгель) в обычной терапевтической дозе на 2-3 нед. Показаны слепые тюбажи с ксилитом, сорбитом, желчегонные из группы холецистокинетиков. Антигистаминные средства обычно не эффективны, поэтому назначать их нецелесообразно. Лекарственный метаболизм происходит в основном в печени, поэтому крайне нежелательна медикаментозная перегрузка.
Прогноз
Внутрипеченочная холестатическая желтуха беременных у большинства женщин протекает доброкачественно, прерывание беременности не показано. Вместе с тем при осложнении беременности данным заболеванием следует проводить за больной тщательный врачебный контроль, следить за функцией печени, состоянием плода. Роды у таких женщин рекомендуется проводить в лечебных учреждениях, где будет обеспечено оптимальное лечение преждевременно родившегося ребенка. В критических ситуациях при появлении опасности для плода следует вызывать преждевременные роды после 37 нед беременности.
Предыдущий раздел | Оглавление | Следующий раздел
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
 Когда развивается холестатический гепатоз беременных, лечение должно находиться под бдительным вниманием врачей. Несмотря на то, что частота данной патологии не превышает 2%, вероятность патологии существует, а значит, к ней необходимо относиться серьезно. У беременных женщин она может вызвать опасные осложнения.
Когда развивается холестатический гепатоз беременных, лечение должно находиться под бдительным вниманием врачей. Несмотря на то, что частота данной патологии не превышает 2%, вероятность патологии существует, а значит, к ней необходимо относиться серьезно. У беременных женщин она может вызвать опасные осложнения.
Сущность проблемы
Холестатический гепатоз беременных (ХГБ) или внутрипеченочная желтуха беременных идиопатического типа представляет собой нарушение функций печени в результате поражения органа дистрофического характера. Болезнь обусловлена патогенной чувствительностью печеночных клеток (гепатоцитов) к половым гормонам, а также энзимопатией с генетическим детерминированием. Суть патологии заключается в нарушении обмена холестерина и желчных кислот в клетках, что приводит к аномальному образованию и выведению желчи.
Этиологический механизм ХГБ связывается с генетическим образованием аномальной чувствительности к эстрогенам, уровень которых повышается в период беременности. Не исключается и роль прогестерона в развитии болезни. Чаще всего, она носит семейный характер. Выделяются 3 основные категории причин:
- Наследственная гипертрофированная чувствительность гепатоцитов и билиарных канальцев на генетическом уровне.
- Нарушение выработки ферментов, обеспечивающих движение желчи по протокам, врожденного характера.
- Синтез аномальных желчных кислот из-за врожденных дефектов, вызывающих дефицит соответствующих ферментов.
Патогенез ХГБ связан с развитием таких процессов: проникновение желчных компонентов в кровь, понижение уровня желчи в кишечнике и токсическое воздействие желчных ингредиентов на клетки печени и ткани канальцев. При данной патологии желчные элементы накапливаются в гепатоцитах, что ведет к нарушению транспорта желчи по канальцам. Возникает чрезмерная экстреторная нагрузка на печень, вызывающая ее дисфункции.
Симптоматика патологии
 Наиболее характерными проявлениями ХГБ считаются зуд различной степени интенсивности и признаки желтухи. Беременные женщины могут ощущать тошноту и даже рвоту, болевой синдром вверху живота (правое подреберье).
Наиболее характерными проявлениями ХГБ считаются зуд различной степени интенсивности и признаки желтухи. Беременные женщины могут ощущать тошноту и даже рвоту, болевой синдром вверху живота (правое подреберье).
Симптомы патологии могут проявиться на любой стадии беременности, но чаще всего они обнаруживаются в 3-м триместре.
По степени тяжести патология подразделяется на такие категории:
- Легкая степень. Характерны такие симптомы: небольшой кожный зуд в районе передней брюшной стенки, на голени или предплечье; повышение уровня билирубина до 25 мкмоль/л и холестерина до 7 ммоль/л. Эта форма чаще всего проявляется на сроке беременности 30-32 недели и продолжается 2-3 недели. Признаки желтухи и боли не отмечаются.
- Средняя степень – повышение интенсивности кожного зуда локального характера; отдельные экскориации кожного покрова; субиктеричная желтуха; содержание билирубина до 35 мкмоль/л и холестерина до 7,5-8 ммоль/л. Типичное проявление – 34-35 неделя беременности, а продолжительность – до 4 недель.
- Тяжелая форма. Она обычно возникает при беременности более 36 недель и длится более 4 недель. Кожный зуд приобретает генерализованный характер, что приводит к нарушению сна и нервным расстройствам. На кожном покрове отмечаются многочисленные экскориации. Желтушечные проявления имеют выраженную иктеричность. Уровень общего билирубина превышает 40 мкмоль/л, а холестерина – 8 ммоль/л. Возможно появление болевого синдрома в верхней части живота.
Все симптомы ХГБ чаще всего полностью исчезают в течение 8-12 суток после рождения ребенка. Продолжительность болезни может увеличиваться в зависимости от индивидуальных особенностей женского организма. При последующей беременности, как правило, обнаруживаются рецидивы патологии.
Особенности диагностики
Для выявления ХГБ используются следующие диагностические методики:
- Анализ анамнеза. Учитывается опыт предыдущих беременностей и наличие патологии среди близких родственников.
- Физикальные обследования. Особое внимание уделяется состоянию кожного покрова, в т.ч. наличию последствий зуда – расчесы, царапины. Выявляются признаки желтухи. Увеличение размеров печени при ХГБ не характерно.
- Лабораторные исследования. Проводятся биохимические анализы на выявление содержания сывороточных желчных кислот, активности экскреторных ферментов и аминотрансфераза. Определяется уровень общего билирубина и холестерина.
- Инструментальные методики. Обычно применяется УЗИ печени, желчного пузыря и желчевыводящих каналов.
При проведении диагностики важно дифференцировать ХГБ от таких заболеваний, как жировой гепатоз острого типа, HELLP-синдром, гепатит вирусного характера. В особо сложных случаях может проводиться биопсия печени.
Принципы лечения
 Лечение ХГБ проводится терапевтическими методами, при этом решаются такие задачи, как устранение симптомов, исключение прерывания беременности и нормализация кровоснабжения плода. Консервативное лечение включает медикаментозную и немедикаментозную терапию.
Лечение ХГБ проводится терапевтическими методами, при этом решаются такие задачи, как устранение симптомов, исключение прерывания беременности и нормализация кровоснабжения плода. Консервативное лечение включает медикаментозную и немедикаментозную терапию.
Медикаментозная терапия проводится с учетом особого состояния женщины. На начальной стадии наиболее часто назначаются препараты растительного происхождения – Гепабене и Хофитол (экстракт листьев артишока). Она представляют собой натуральные гепатопротекторы. При прогрессировании болезни может использоваться Адеметионин, причем в средней и тяжелой стадии в виде капельниц.
В комплексную терапию также входят средства на базе урсодезоксихолевой кислоты (Урсосан, Урсофальк), антиоксиданты (витамин Е), энтеросорбенты (Полифепан).
Немедикаментозная терапия позволяет устранить нежелательные проявления и опасные осложнения. Наиболее эффективны плазмаферез и гемосорбция. Оперативное лечение при ХГБ не проводится.
Риск осложнений
Прогноз развития патологии для женщины достаточно благоприятен. Болезнь, как правило, даже при наличии тяжелой формы бесследно проходит через 10-15 дней после рождения ребенка. Несколько увеличивается вероятность осложненных родов. Дефицит витамина К может привести к значительным послеродовым кровотечениям.
Серьезную опасность ХГБ представляет для плода. Возрастает риск преждевременных родов. Вероятность рождения мертвого ребенка возрастает в 4 раза. Обнаруживается значительное повышение количества случаев гипоксии плода, недоношенности. Развитие плода замедляется почти на 40%.
Холестатический гепатоз беременных чаще всего имеет генетическую, наследственную природу, а потому особое внимание нужно уделять женщинам с таким анамнезом. После родов болезнь проходит, но риск потери плода или рождения недоношенного ребенка огромен. Это указывает на необходимость адекватного лечения на самой ранней стадии патологии.
Полезное видео
О том, что такое плазмоферез и как он проводится.
Источник
