Генетические синдромы сочетающиеся с диабетом
Статья из монографии «Сахарный диабет: от ребёнка до взрослого».
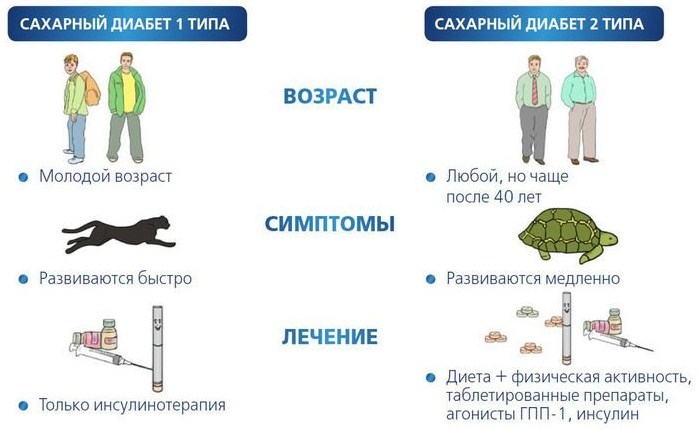
Синдром Дауна – трисомия по 21 паре хромосом. Внешний вид больного ребенка: плоское лицо, монголоидный разрез глаз, эпикант, открытый рот, короткий нос, плоская переносица, страбизм, брахицефалия, плоский затылок, диспластические уши, зубные аномалии, короткая шея, брахимезофалангия, клинодактилия 5–го пальца кисти, мышечная гипотония, поперечная ладонная складка, умственная отсталость.
Синдром Кляйнфельтера – полисомия по Х–хромосоме у лиц мужского пола. Данный синдром проявляется у мужчин и мальчиков–подростков в виде евнухоидных пропорций тела, гинекомастии, недоразвития гонад, иногда – ожирения. Данная генетическая патология является самой распространенной причиной мужского гипогонадизма и бесплодия.
Синдром Тернера – аномалия или отсутствие одной Х–хромосомы у лиц женского пола. В периоде новорожденности отмечается лимфатический отек конечностей, диагностируют пороки сердца. Пороки развития скелета и внутренних органов обнаруживают в более старшем возрасте. Для данной генетической патологии характерны низкорослость, дисгенезия или полное отсутствие гонад, короткая шея с крыловидными кожными складками, низкая линия роста волос на затылке, бочкообразная грудная клетка, О–образное искривление рук, Х–образное искривление ног.
Синдром Вольфрама, или синдром DIDMOAD (Diabetes Insipidus – диабет, Diabetes Mellitus – сахарный диабет, Optic Atrophy – атрофия зрительного нерва, Deafness – глухота), – прогрессирующее нейродегенеративное заболевание с аутосомно–рецессивным типом наследования и манифестацией до 16–летнего возраста. Особенно часто встречается среди народностей, у которых отмечаются близкородственные браки.
Сахарный диабет (СД) и атрофия зрительного нерва развиваются в первую декаду жизни, во вторую декаду – нейросенсорная тугоухость и несахарный диабет. В третьей и четвертой декадах жизни нередко развиваются другие клинические проявления: психические изменения, атония мочевыводящих путей и дилатация мочевыводящего тракта, атаксия. Мутация гена WFS1 синдрома Вольфрама, кодирующего полипептид вольфрамин, обнаруживается у 90% пациентов с клиническими проявлениями данного синдрома.
Синдром Роджерса – сочетание сахарного диабета, мегалобластной анемии, рефрактерной к витамину В12 и фолиевой кислоте, нейросенсорной глухоты. В патогенезе имеет место нарушение обмена тиамина (витамина В1). Данный синдром является результатом мутации гена SLC19A2. Сахарный диабет развивается вследствие инсулиновой недостаточности, иногда чувствителен к назначению тиамина, но в дальнейшем все же требуется назначение инсулина. Глухота при назначении тиамина не имеет своего обратного развития.
Атаксия Фридрейха – редкое наследственное заболевание, характеризующееся потерей произвольных мышечных движений (атаксией) и кардиомегалией. Данная патология встречается в равной степени у мальчиков и девочек. Заболевание имеет аутосомно–рецессивный тип наследования и связано с поломкой гена фратаксина, локализованного на 9 хромосоме. Фратаксин находится в митохондриях, но до настоящего времени окончательно функция его не установлена.
Хорея Геттингтона – нейродегенеративное наследственное заболевание, приводящее к деменции. Ген, ответственный за данное заболевание, локализован на 4 хромосоме и представляет собой триплет, кодирующий синтез протеина – хунтингтина.
Синдром Лоренса–Муна–Бидля (рис. 4.3). Классическими клиническими проявлениями синдрома являются задержка умственного развития, пигментный ретинит, гипогонадизм, аномалии развития глаз, почек. Иногда имеет место полидактилия. Для заболевания характерен аутосомно–рецессивный тип наследования. У мальчиков данный синдром встречается в 2 раза чаще. Основные симптомы заболевания проявляются в первые 2–3 года жизни. Зрительные нарушения могут приводить к слепоте уже к 8 годам. По данным магнитно–резонансной томографии (МРТ) головного мозга у больных с синдромом Лоренса–Муна–Бидля наблюдается симптом «пустого» турецкого седла.

Рис. 4.3. Синдром Лоренса-Муна-Бидля
Миотоническая дистрофия относится к группе наследственных нервно–мышечных заболеваний вследствие нарушений медиаторного обмена. Болезнь начинается с затруднения расслабления мышц, с последующим нарастанием мышечной атрофии (слабости), выпадением сухожильных рефлексов, исхуданием, кахексией или ожирением. Очень часто наблюдается бесплодие, инфантилизм. Имеет место выпадение волос, катаракта, умеренная психическая недостаточность. Болезнь может манифестировать в различном возрасте, но чаще – в раннем пубертатном. Причина данного заболевания – патология гена, локализованного в 19 хромосоме и кодирующего фермент киназу скелетной мускулатуры.
Порфирия (пурпурный, греч.) – группа заболеваний, связанная с патологией синтеза гема. Пурпурная окраска мочи, характерная для данной патологии, послужила поводом для использования этого термина. Гем является не только центральной кислородсвязывающей частью гемоглобина, но и активной частью жизненно важных энзимов цитохромов (Р 450 и его предшественников). Гены, ответственные за синтез энзимов, расположены в различных хромосомах и при их мутациях патология имеет различный (аутосомно–рецессивный или аутосомно–доминантный) тип наследования.
Носители патологического гена, как правило, не имеют клинических проявлений. Часто в клинической картине пациентов с порфирией имеются патология ЖКТ, гепатиты, повышенная фотосенсибилизация. Иногда у больных отмечаются судороги, мышечная слабость.
Синдром Прадера–Вилли характеризуется умственной отсталостью, мышечной гипотонией, низкорослостью, эмоциональной лабильностью и нарушением аппетита с формированием ожирения. Данный синдром является результатом отсутствия сегмента 11–13 в длинном плече 15 хромосомы либо его делеции (у 70–80% больных). Клинические проявления зависят от возраста. В раннем возрасте отмечаются низкая двигательная активность и мышечная гипотония. Затем появляется недостаточность психического и физического развития. Значительная прибавка в весе отмечается в возрасте от 1 года до 6 лет. Характерными проявлениями этого синдрома являются маленькие стопы и кисти, миндалевидные глаза, «тентовидная» верхняя губа, гипогонадизм. У пациентов может наблюдаться синдактилия.
Из монографии «Сахарный диабет: от ребенка до взрослого»
Сенаторова А.С., Караченцев Ю.И., Кравчун Н.А., Казаков А.В., Рига Е.А., Макеева Н.И., Чайченко Т.В.
ГУ «Институт проблем эндокринной патологии им. В.Я. Данилевского АМН Украины»
Харьковский национальный медицинский университет
Харьковская медицинская академия последипломного образования МЗ Украины
Источник
Нарушения метаболизма (обмена веществ) широко распространены среди жителей развитых стран. Сахарный диабет — заболевание, при котором повышается уровень глюкозы в крови вследствие дисфункций поджелудочной железы либо нарушения чувствительности к инсулину со стороны рецепторов. В норме концентрация сахара в крови должна находиться на уровне 3,3–6,6 ммоль/л.
Причины сахарного диабета
Считается, что нарушение углеводного обмена может быть вызвано:
- наследственностью (если болен один из родителей, то риск составляет 30 %, если оба — 60 %);
- ожирением (повышает вероятность сахарного диабета 2 типа);
- травмами и заболеваниями поджелудочной железы, влияющими на активность бета-клеток;
- вирусными инфекциями (краснухой, оспой, гриппом), которые являются пусковым механизмом развития патологии при отягощенной наследственности;
- нервным стрессом (также является отягощающим фактором);
- возрастным фактором (особенно вкупе с ожирением).
Типы сахарного диабета

Причина заболевания — относительная или абсолютная недостаточность инсулина. ВОЗ выделяет такие типы сахарного диабета (в зависимости от его этиологии):
- 1 тип (наступает вследствие разрушения клеток поджелудочной железы, приводящего к абсолютному дефициту);
- 2 тип (развивается из-за резистентности к инсулину и является относительной формой инсулиновой недостаточности);
- гестационный (возникает на фоне беременности);
- сахарный диабет, вызванный различными эндокринопатиями;
- обусловленный приемом лекарств или воздействием химических веществ;
- спровоцированный инфекционными заболеваниями;
- иммуноопосредованная форма заболевания;
- прочие генетические синдромы, сочетающиеся с диабетом.
Чаще всего встречаются нарушения 1 и 2 типов.
Симптоматика сахарного диабета
Заболевание не имеет яркой клинической картины. Однако существуют следующие неспецифические симптомы:
- постоянное чувство жажды;
- учащенное мочеиспускание;
- снижение массы тела;
- сухость кожи;
- зуд слизистых;
- нарушения зрения;
- чувство слабости и усталости;
- головокружение;
- тяжесть в ногах;
- медленное заживление ран;
- судороги икроножных мышц;
- онемение и покалывание в конечностях;
- боль в области сердца.
Диагностика сахарного диабета
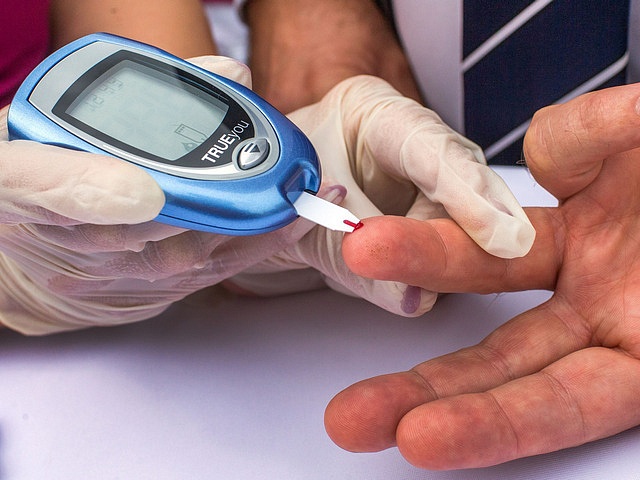
Диагноз устанавливается на основании характерных признаков (повышенного потребления и выделения жидкости с мочой, наличия кетоновых тел в моче, высокого уровня глюкозы, резкого снижения веса тела), а также лабораторных исследований.
Наиболее показателен тест на глюкозу. Его сдают натощак после 8–10-часового голодания. Кровь берут из пальца или вены. В случае сомнительных результатов дополнительно проводят глюкозотолерантный тест. Он показывает концентрацию сахара в крови натощак и через 2 ч после нагрузки глюкозой.
В рамках диагностики сахарного диабета могут также назначать анализ на инсулин, ацетон в моче, фруктозамин в крови. Могут проводиться исследования для определения лептина, С-пептида, антител к инсулину, антител к бета-клеткам островков Лангерганса, антител к GAD.
Генетика и сахарный диабет
Генетическая предрасположенность к данному заболеванию носит семейный характер. Фактором его развития является полиморфизм генов, продукты которых (белки) выступают в роли регуляторов обмена глюкозы.
Для оценки риска развития диабета проводится изучение полиморфизмов в системе HLA. Многие больные оказываются носителями ряда аллелей HLA-DR3 и HLA-DR4. Изучение комбинаций этих генов позволяет дать предварительную оценку риску возникновения диабета у человека.
В медико-генетическом центре «Геномед» можно пройти исследование «Углеводный обмен» и узнать о вероятности развития этого заболевания.
Принципы лечения сахарного диабета
Целями терапии при заболевании любого типа являются:
- Нормализации уровня сахара в крови в долгосрочном периоде.
- Профилактика и замедление темпов развития осложнений сахарного диабета (атеросклероза, диабетической ретинопатии, неврологических нарушений и т. д.).
- Предупреждение острых метаболических нарушений (гипо- или гипергликемической комы, кетоацидоза).
При лечении сахарного диабета в первую очередь необходимо нормализовать массу тела. Для этого больному рекомендуются диета и увеличение физической активности.
Диабетикам прописывают препараты инсулина короткого, среднего и быстрого действия. Дозировку и порядок применения рассчитывает лечащий врач. При сахарном диабете также используются сахароснижающие лекарства (манинил, метформин, акарбоза). Схема приема также утверждается эндокринологом.
Диетическое питание диабетиков предусматривает список разрешенных и запрещенных продуктов, учет ХЕ. Диету при сахарном диабете может назначить только врач-эндокринолог. Она составляется индивидуально в зависимости от типа заболевания, схемы медикаментозной терапии, изначальной массы тела пациента, динамики концентрации глюкозы в крови на фоне проводимого лечения.
Профилактика сахарного диабета
Первичные профилактические меры подразумевают коррекцию образа жизни для нивелирования факторов риска: рациональное питание и физнагрузку, предупреждение и лечение ожирения. Вторичная профилактика направлена на превенцию осложнений и включает в себя ранний контроль и предупреждение прогрессирования болезни.
Источник
Подавляющее большинство больных диабетом можно разделить на две категории: 1-го типа (СД1), связанного с абсолютным и обычно остро проявляющимся дефицитом секреции инсулина, и 2-го типа (СД2), обусловленного резистентностью инсулинозависимых тканей к инсулину, которая адекватно не компенсируется повышенной в ответ на резистентность секрецией инсулина.
Диагностика СД1 обычно не составляет проблемы, поскольку он с самого начала сопровождается отчетливыми специфическими симптомами (полиурия, полидипсия, снижение веса и т.п.) из-за выраженной абсолютной инсулиновой недостаточности на момент появления первых признаков болезни. В этом случае, если в произвольно выбранное время суток уровень глюкозы в плазме венозной крови превышает 11,1 ммоль/л, диагноз сахарного диабета считается установленным.
В отличие от СД1, СД2 развивается постепенно, без явных клинических симптомов в начале болезни и характеризуется лишь умеренно выраженной гипергликемией натощак и/или после приема углеводов (постпрандиальная гипергликемия). В этом случае критериями диагностики сахарного диабета являются показатели гликемии натощак и/или через 2 часа после стандартной углеводной нагрузки — 75 г глюкозы перорально. Такие нарушения углеводного обмена, как НГН и НТГ, а также скрининг на сахарный диабет имеют отношение практически исключительно к СД2, при котором инсулиновая недостаточность прогрессирует очень медленно, в течение нескольких лет.
Встречаются случаи, когда тип диабета определить достаточно сложно, в связи с чем в разрабатываемую сегодня новую и пока не утвержденную ВОЗ классификацию сахарного диабета будет введена и рубрика — «Сахарный диабет неопределенного типа». Авторы этой идеи (S. Alberti и P. Zemmet, члены экспертной комиссии ВОЗ по диабету) полагают, что в сомнительных случаях необходимость установления типа диабета может неоправданно отсрочить начало эффективного лечения диабета.
Кроме того, встречается много редких и различных типов диабета, которые вызываются инфекцией, лекарствами, эндокринопатиями, деструкцией поджелудочной железы и генетическими дефектами. Эти патогенетически несвязанные формы диабета классифицируются отдельно.
Современная классификация сахарного диабета:
I. ДИАБЕТ 1-ГО ТИПА (Больные с любым вариантом течения диабета могут нуждаться в инсулинотерапии на определенной стадии болезни. Но следует иметь в виду, что назначение инсулина само по себе не влияет на диагноз типа диабета.) (5-25% СЛУЧАЕВ):
разрушение бета-клеток, ведущее к абсолютной инсулиновой недостаточности
- Аутоиммунный — выявляются антитела к декарбоксилазе глютаминовой кислоты (GAD), к клеткам островков и/ или антитела к инсулину
- Идиопатический
II. ДИАБЕТ 2-ГО ТИПА (75-95% случаев): наблюдается нарушение действия инсулина и/или секреции инсулина
- Инсулинорезистентность
- Нарушение секреции инсулина
III. Другие специфические типы
1. Генетические нарушения функции бета-клеток диабет взрослых у молодых (MODY — Maturity Oncet Diabetes of Young)
- Хромосома 20q, HNF-4a (MODY1)
- Хромосома 7q, glucokinase (MODY2)
- Хромосома 12q, HNF-la (MODY3)
- Хромосома 13q, insulin promoter factor
- Хромосома 17q, HNF-lb (MODY5)
- Хромосома 2q, Neurogenic differentiation 1/b-cell e-box transactivator 2
- Митохондриальная 3242 мутация ДНК
- Другие
2. Генетические нарушения биологического действия инсулина
- Тип А инсулинорезистентности
- Лепречаунизм, синдром Донохью (СД2, задержка внутриутробного развития + черты дисморфизма)
- Синдром Rabson—Mendenhall (СД + пинеальная гиперплазия + акантоз)
- Липоатрофический диабет
- Другие
3. Болезни поджелудочной железы
- Панкреатит
- Травма/панкреатэктомия
- Опухоль
- Муковисцидоз
- Гемохроматоз
- Фиброзирующий калькулезный панкреатит
- Другие
4. Эндокринопатии
- Акромегалия
- Синдром Кушинга
- Глюкагонома
- Феохромацитома
- Тиреотоксикоз
- Соматостатинома
- Альдостерома
- Другие
5. Вызванный лекарствами или химическими веществами
6. Инфекции
- Врожденная краснуха или цитомегаловирус
- Другие
7. Редкие иммунные формы диабета
- Синдром «ригидного человека» (СД1, ригидность мышц, болезненные судороги)
- Антитела к инсулиновым рецепторам
- Другие
8. Различные генетические синдромы, сочетающиеся с диабетом
- Синдром Дауна
- Синдром Клайнфельтера
- Синдром Тернера
- Синдром Вольфрама
- Атаксия Фридрейха
- Хорея Гентингтона
- Синдром Лоренса—Муна—Билля
- Миотоническая дистрофия
- Порфирия
- 1Синдром Прадер—Вилли
- Другие
IV. Диабет беременных
{module директ4}
Интерпретация классификации
Итак, кардинальным диагностическим признаком сахарного диабета служит повышенный уровень глюкозы крови. Иначе говоря, без повышенного уровня глюкозы крови сахарного диабета быть не может. Вместе с тем гипергликемия является следствием другого патологического состояния — дефицита инсулина, абсолютного или относительного. Поэтому сахарный диабет не может рассматриваться как отдельная нозология, а лишь проявление (синдром) других заболеваний, ведущих к дефициту инсулина. Именно поэтому сахарный диабет следует рассматривать как синдром, диагностическим признаком которого является гипергликемия.
Когда недостаточная секреция инсулина вызвана заболеванием, которое изолированно разрушает бета-клетки поджелудочной железы, например вследствие аутоиммунного процесса или по неизвестной причине («идиопатический»), то в этом случае ставят диагноз СД1. Если к инсулиновой недостаточности привела резистентность периферических тканей к инсулину, тогда диагностируется СД2.
СД1 манифестирует недостаточной секрецией инсулина бета-клетками, так называемой абсолютной инсулиновой недостаточностью. С другой стороны, при СД2 первично теряется чувствительность тканей к биологическому действию инсулина. В ответ на резистентность к инсулину его секреция повышается. В результате уровень инсулина при СД2, особенно в начале болезни, не только не снижен, а часто повышен. В связи с этим дефицит инсулина на фоне его нормальной или повышенной секреции называют относительной инсулиновой недостаточностью.
Следует заметить, что логика построения классификации сахарного диабета в руководствах по диабетологии излагается достаточно размыто, что обусловлено нечетким изложением ее принципов и в первоисточниках. В частности, не объясняется, почему сахарный диабет, возникший после удаления поджелудочной железы или панкреатита и, соответственно, обусловленный абсолютным дефицитом инсулина, относится не к 1-му типу, а называется симптоматическим. В связи с этим укажем скрытые логические основания современной классификации диабета, что позволит лучше ее понять, а значит, избежать ошибок при формулировании диагноза сахарного диабета.
Выделение в классификации диабета симптоматического, т.е. вызванного известным заболеванием, при котором патогенез инсулиновой недостаточности современной медицине очевиден, неявно указывает на то, что оба типа «несимптоматического» диабета являются фактически эссенциальными (идиопатическими) для клинической практики. С практической точки зрения в этих случаях отсутствует возможность с определенностью диагностировать причину сахарного диабета, направить лечение на ее устранение, тем самым рассчитывая на обратное развитие диабета, когда первичная болезнь не привела еще к полному необратимому разрушению инсулярного аппарата.
Общепринятая на сегодня точка зрения, что СД1 в большинстве случаев является аутоиммунным заболеванием, не превращает его в симптоматический. Прежде всего потому, что термин «аутоиммунное заболевание» не представляет собой отдельную нозологическую форму, а лишь отражает участие иммунной системы в разрушении бета-клеток поджелудочной железы. Вероятно, только после того, как удастся идентифицировать в организме больного диабетом клон антителообразующих клеток, которые продуцируют антитела к бета-клеткам, и, более того, избирательно этот клон элиминировать, только тогда аутоиммунный сахарный диабет 1-го типа превратится из «идиопатического» в «симптоматический». Подобно тому как сегодня выделены в классификации генетические дефекты функции бета-клеток (хромосома 20q, NHF-4cc (MODY 1) и т.п.), вероятно, будут указаны и генетические дефекты, приводящие к возникновению клона иммунных клеток, разрушающих инсулярный аппарат. В этом случае большая часть современных больных сахарным диабетом 1-го типа будут отнесены к так называемым в классификации «другим специфическим типам диабета», а фактически к симптоматическим типам.
Вышесказанное относительно СД1 в полной мере относится и к СД2. Когда сахарный диабет развивается из-за инсулинорезистентности, вызванной, например, гиперпродукцией контринсулинового гормона кортизола при синдроме Иценко—Кушинга, то диабет в этом случае считается симптоматическим и не относится ко 2-му типу.
Несмотря на то что ведущей причиной СД2 считается инсулинорезистентность, сопровождающая ожирение, это обстоятельство не превращает его в симптоматический диабет болезни «ожирение». Объяснение здесь примерно то же, что и в случае «аутоиммунного заболевания». На самом деле интимные механизмы развития инсулинорезистентности и сахарного диабета при ожирении пока не раскрыты. Более того, отчетливая генетическая предрасположенность к СД2 тучных никак не получила своего материального воплощения в открытии «генов 2-го типа диабета». Только лишь когда будут раскрыты механизмы, ведущие к развитию инсулинорезистентности и диабета при ожирении, только тогда можно рассчитывать на трансформацию СД2 в спектр его симптоматических форм, скорее всего, тоже генетически детерминированных. Но не исключен и более сложный путь постижения патогенеза СД2, о чем пойдет речь далее.
Из вышесказанного логически понятным становится и выделение в классификации диабета беременных (гестационного диабета). Хотя беременность и не является болезнью, но возникновение диабета во время беременности и его исчезновение после родов с очевидностью указывает на причинно-следственную связь этих двух состояний. Она клинически очевидна, а значит, диабет может быть выделен в особый, как бы «симптоматический», тип. Но поскольку беременность — не болезнь, то этому типу диабета пришлось присвоить отдельную рубрику в классификации.
Отличительные особенности отечественной классификации
В отечественной клинической классификации сахарного диабета выделяют степени тяжести диабета, а также состояния компенсации и декомпенсации диабета. Поскольку международным диабетологическим сообществом цели лечения диабета и классификация его хронических осложнений довольно часто меняются, то это вынуждает российских диабетологов, в свою очередь, постоянно модифицировать принятые в России определения тяжести и степени декомпенсации сахарного диабета.
Степени тяжести сахарного диабета
Легкое течение — больные СД2, у которых углеводный обмен компенсирован на диетотерапии и отсутствуют хронические осложнения сахарного диабета, в частности микро- и макрососудистые, и возможна обратимая нейропатия.
Средней тяжести — больные СД2 или СД1, компенсация углеводного обмена у которых поддерживается только на фоне приема сахароснижающих лекарственных препаратов (таблетированные и/или инсулин); хронические осложнения сахарного диабета отсутствуют или находятся в начальной стадии, не инвалидизирующей больного, а именно:
- диабетическая ретинопатия, непролиферативная стадия;
- диабетическая нефропатия, стадия микроальбуминурии;
- диабетическая нейропатия без нарушения функции органов.
- Тяжелое течение (наличие инвалидизирующих больного специфических для диабета осложнений):
- лабильное течение диабета (частые гипогликемии и/или кетоацидотические состояния, комы);
- СД1 и СД2 с тяжелыми сосудистыми осложнениями:
- диабетическая ретинопатия в стадии выше непролиферативной (препролиферативная, пролиферативная, терминальная, регресса после лазеркоагуляции сетчатки);
- диабетическая нефропатия, стадия протеинурии или хронической почечной недостаточности;
- синдром диабетической стопы;
- автономная нейропатия;
- постинфарктный кардиосклероз;
- сердечная недостаточность;
- состояние после инсульта или преходящие нарушения мозгового кровообращения;
- окклюзионное поражение артерий нижних конечностей.
Следует заметить, что ранее международное диабетологическое сообщество выделяло степени тяжести сахарного диабета («mild» — умеренную, «severe» — выраженную, тяжелую), но в дальнейшем от такой градации отказалось как от неконструктивной, не влияющей ни на прогноз, ни на оптимизацию лечения диабета. В то время и в России было предложено классифицировать диабет по степени тяжести, но, в отличие от международной практики, от этого подхода у нас пока не отказались. Сохраняя до сих пор выделение степеней тяжести диабета, российские диабетологии в определенной степени отходят от современной международной классификации сахарного диабета, что, с моей точки зрения, нецелесообразно и, вероятно, в ближайшем будущем будет пересмотрено. Поводом для этого должны послужить последние международные стандарты лечения СД2, в которых рекомендуется назначать таблетированную сахароснижающую терапию (метформин, в частности) с момента установления диагноза. В результате легкий сахарный диабет должен исчезнуть из классификации степеней тяжести по определению.
Критерии компенсации сахарного диабета
Другим отличием от международной классификации является выделение степени декомпенсации углеводного обмена: компенсированный, субкомпенсированный и декомпенсированный. Точность глюкометра достаточна лишь для оценки состояния углеводного обмена у больного диабетом, но непригодна для дифференцирования нормы от патологии. Таким образом, термин «компенсация диабета» подразумевает не достижение строго нормальных значений гликемии, а лишь непревышение некоторого порогового значения гликемии, что, с одной стороны, существенно снижает риск развития осложнений диабета (микрососудистых в первую очередь), а с другой — указанный порог гликемии достаточно безопасен в плане лекарственной гипогликемии.
Цель лечения сахарного диабета — его компенсация. При этом следует иметь в виду, что для детей и подростков педиатры формируют несколько отличающиеся цели лечения диабета и потому критерии, на них не распространяются.
Усилия по достижению компенсации диабета неоправданы у больных с существенно ограниченной продолжительностью жизни. Устранение симптомов декомпенсации диабета, беспокоящих больного, в этом случае будет целью лечения диабета. Также следует иметь в виду, что у ряда больных необременительные схемы сахароснижающей терапии (1—2 таблетки в день и умеренное соблюдение диеты, например) не позволяют компенсировать диабет.
С другой стороны, у ряда больных можно максимально приблизиться к нормальным значениям гликемии без опасного для здоровья учащения гипогликемических состояний. В связи с этим предложено выделять две «подстепени» компенсации сахарного диабета, так называемую стандартную и идеальную.
В международных рекомендациях нет градации на «компенсацию/субкомпенсацию/декомпенсацию», а есть лишь целевые значения гликемии, и они включены в таблицу как критерии компенсированного сахарного диабета. В российской диабетологической практике понятиями «субкомпенсации» и «декомпенсации» пользуются, например, для оценки степени нарушения углеводного обмена до поступления в стационар и после проведенного в стационаре курса лечения — поступил с декомпенсацией (субкомпенсацией) диабета, а выписался с субкомпенсацией (компенсацией). Поскольку на сегодня не рекомендуется быстрое достижение целевых значений гликемии при длительной декомпенсации диабета, то субкомпенсацию диабета можно использовать в диабетологической практике как начальную цель лечения де-компенсированного диабета.
В заключение заметим, что степени тяжести диабета и его компенсации характеризуют любой тип сахарного диабета и потому обязательно включаются в формулировку каждого диагноза сахарного диабета.
Source: www.sweli.ru
Источник
