Генетические синдромы и сахарный диабет
Статья из монографии «Сахарный диабет: от ребёнка до взрослого».
Синдром Дауна – трисомия по 21 паре хромосом. Внешний вид больного ребенка: плоское лицо, монголоидный разрез глаз, эпикант, открытый рот, короткий нос, плоская переносица, страбизм, брахицефалия, плоский затылок, диспластические уши, зубные аномалии, короткая шея, брахимезофалангия, клинодактилия 5–го пальца кисти, мышечная гипотония, поперечная ладонная складка, умственная отсталость.
Синдром Кляйнфельтера – полисомия по Х–хромосоме у лиц мужского пола. Данный синдром проявляется у мужчин и мальчиков–подростков в виде евнухоидных пропорций тела, гинекомастии, недоразвития гонад, иногда – ожирения. Данная генетическая патология является самой распространенной причиной мужского гипогонадизма и бесплодия.
Синдром Тернера – аномалия или отсутствие одной Х–хромосомы у лиц женского пола. В периоде новорожденности отмечается лимфатический отек конечностей, диагностируют пороки сердца. Пороки развития скелета и внутренних органов обнаруживают в более старшем возрасте. Для данной генетической патологии характерны низкорослость, дисгенезия или полное отсутствие гонад, короткая шея с крыловидными кожными складками, низкая линия роста волос на затылке, бочкообразная грудная клетка, О–образное искривление рук, Х–образное искривление ног.
Синдром Вольфрама, или синдром DIDMOAD (Diabetes Insipidus – диабет, Diabetes Mellitus – сахарный диабет, Optic Atrophy – атрофия зрительного нерва, Deafness – глухота), – прогрессирующее нейродегенеративное заболевание с аутосомно–рецессивным типом наследования и манифестацией до 16–летнего возраста. Особенно часто встречается среди народностей, у которых отмечаются близкородственные браки.
Сахарный диабет (СД) и атрофия зрительного нерва развиваются в первую декаду жизни, во вторую декаду – нейросенсорная тугоухость и несахарный диабет. В третьей и четвертой декадах жизни нередко развиваются другие клинические проявления: психические изменения, атония мочевыводящих путей и дилатация мочевыводящего тракта, атаксия. Мутация гена WFS1 синдрома Вольфрама, кодирующего полипептид вольфрамин, обнаруживается у 90% пациентов с клиническими проявлениями данного синдрома.
Синдром Роджерса – сочетание сахарного диабета, мегалобластной анемии, рефрактерной к витамину В12 и фолиевой кислоте, нейросенсорной глухоты. В патогенезе имеет место нарушение обмена тиамина (витамина В1). Данный синдром является результатом мутации гена SLC19A2. Сахарный диабет развивается вследствие инсулиновой недостаточности, иногда чувствителен к назначению тиамина, но в дальнейшем все же требуется назначение инсулина. Глухота при назначении тиамина не имеет своего обратного развития.
Атаксия Фридрейха – редкое наследственное заболевание, характеризующееся потерей произвольных мышечных движений (атаксией) и кардиомегалией. Данная патология встречается в равной степени у мальчиков и девочек. Заболевание имеет аутосомно–рецессивный тип наследования и связано с поломкой гена фратаксина, локализованного на 9 хромосоме. Фратаксин находится в митохондриях, но до настоящего времени окончательно функция его не установлена.
Хорея Геттингтона – нейродегенеративное наследственное заболевание, приводящее к деменции. Ген, ответственный за данное заболевание, локализован на 4 хромосоме и представляет собой триплет, кодирующий синтез протеина – хунтингтина.
Синдром Лоренса–Муна–Бидля (рис. 4.3). Классическими клиническими проявлениями синдрома являются задержка умственного развития, пигментный ретинит, гипогонадизм, аномалии развития глаз, почек. Иногда имеет место полидактилия. Для заболевания характерен аутосомно–рецессивный тип наследования. У мальчиков данный синдром встречается в 2 раза чаще. Основные симптомы заболевания проявляются в первые 2–3 года жизни. Зрительные нарушения могут приводить к слепоте уже к 8 годам. По данным магнитно–резонансной томографии (МРТ) головного мозга у больных с синдромом Лоренса–Муна–Бидля наблюдается симптом «пустого» турецкого седла.

Рис. 4.3. Синдром Лоренса-Муна-Бидля
Миотоническая дистрофия относится к группе наследственных нервно–мышечных заболеваний вследствие нарушений медиаторного обмена. Болезнь начинается с затруднения расслабления мышц, с последующим нарастанием мышечной атрофии (слабости), выпадением сухожильных рефлексов, исхуданием, кахексией или ожирением. Очень часто наблюдается бесплодие, инфантилизм. Имеет место выпадение волос, катаракта, умеренная психическая недостаточность. Болезнь может манифестировать в различном возрасте, но чаще – в раннем пубертатном. Причина данного заболевания – патология гена, локализованного в 19 хромосоме и кодирующего фермент киназу скелетной мускулатуры.
Порфирия (пурпурный, греч.) – группа заболеваний, связанная с патологией синтеза гема. Пурпурная окраска мочи, характерная для данной патологии, послужила поводом для использования этого термина. Гем является не только центральной кислородсвязывающей частью гемоглобина, но и активной частью жизненно важных энзимов цитохромов (Р 450 и его предшественников). Гены, ответственные за синтез энзимов, расположены в различных хромосомах и при их мутациях патология имеет различный (аутосомно–рецессивный или аутосомно–доминантный) тип наследования.
Носители патологического гена, как правило, не имеют клинических проявлений. Часто в клинической картине пациентов с порфирией имеются патология ЖКТ, гепатиты, повышенная фотосенсибилизация. Иногда у больных отмечаются судороги, мышечная слабость.
Синдром Прадера–Вилли характеризуется умственной отсталостью, мышечной гипотонией, низкорослостью, эмоциональной лабильностью и нарушением аппетита с формированием ожирения. Данный синдром является результатом отсутствия сегмента 11–13 в длинном плече 15 хромосомы либо его делеции (у 70–80% больных). Клинические проявления зависят от возраста. В раннем возрасте отмечаются низкая двигательная активность и мышечная гипотония. Затем появляется недостаточность психического и физического развития. Значительная прибавка в весе отмечается в возрасте от 1 года до 6 лет. Характерными проявлениями этого синдрома являются маленькие стопы и кисти, миндалевидные глаза, «тентовидная» верхняя губа, гипогонадизм. У пациентов может наблюдаться синдактилия.
Из монографии «Сахарный диабет: от ребенка до взрослого»
Сенаторова А.С., Караченцев Ю.И., Кравчун Н.А., Казаков А.В., Рига Е.А., Макеева Н.И., Чайченко Т.В.
ГУ «Институт проблем эндокринной патологии им. В.Я. Данилевского АМН Украины»
Харьковский национальный медицинский университет
Харьковская медицинская академия последипломного образования МЗ Украины
Источник
Нарушения метаболизма (обмена веществ) широко распространены среди жителей развитых стран. Сахарный диабет — заболевание, при котором повышается уровень глюкозы в крови вследствие дисфункций поджелудочной железы либо нарушения чувствительности к инсулину со стороны рецепторов. В норме концентрация сахара в крови должна находиться на уровне 3,3–6,6 ммоль/л.
Причины сахарного диабета
Считается, что нарушение углеводного обмена может быть вызвано:
- наследственностью (если болен один из родителей, то риск составляет 30 %, если оба — 60 %);
- ожирением (повышает вероятность сахарного диабета 2 типа);
- травмами и заболеваниями поджелудочной железы, влияющими на активность бета-клеток;
- вирусными инфекциями (краснухой, оспой, гриппом), которые являются пусковым механизмом развития патологии при отягощенной наследственности;
- нервным стрессом (также является отягощающим фактором);
- возрастным фактором (особенно вкупе с ожирением).
Типы сахарного диабета

Причина заболевания — относительная или абсолютная недостаточность инсулина. ВОЗ выделяет такие типы сахарного диабета (в зависимости от его этиологии):
- 1 тип (наступает вследствие разрушения клеток поджелудочной железы, приводящего к абсолютному дефициту);
- 2 тип (развивается из-за резистентности к инсулину и является относительной формой инсулиновой недостаточности);
- гестационный (возникает на фоне беременности);
- сахарный диабет, вызванный различными эндокринопатиями;
- обусловленный приемом лекарств или воздействием химических веществ;
- спровоцированный инфекционными заболеваниями;
- иммуноопосредованная форма заболевания;
- прочие генетические синдромы, сочетающиеся с диабетом.
Чаще всего встречаются нарушения 1 и 2 типов.
Симптоматика сахарного диабета
Заболевание не имеет яркой клинической картины. Однако существуют следующие неспецифические симптомы:
- постоянное чувство жажды;
- учащенное мочеиспускание;
- снижение массы тела;
- сухость кожи;
- зуд слизистых;
- нарушения зрения;
- чувство слабости и усталости;
- головокружение;
- тяжесть в ногах;
- медленное заживление ран;
- судороги икроножных мышц;
- онемение и покалывание в конечностях;
- боль в области сердца.
Диагностика сахарного диабета
Диагноз устанавливается на основании характерных признаков (повышенного потребления и выделения жидкости с мочой, наличия кетоновых тел в моче, высокого уровня глюкозы, резкого снижения веса тела), а также лабораторных исследований.
Наиболее показателен тест на глюкозу. Его сдают натощак после 8–10-часового голодания. Кровь берут из пальца или вены. В случае сомнительных результатов дополнительно проводят глюкозотолерантный тест. Он показывает концентрацию сахара в крови натощак и через 2 ч после нагрузки глюкозой.
В рамках диагностики сахарного диабета могут также назначать анализ на инсулин, ацетон в моче, фруктозамин в крови. Могут проводиться исследования для определения лептина, С-пептида, антител к инсулину, антител к бета-клеткам островков Лангерганса, антител к GAD.
Генетика и сахарный диабет
Генетическая предрасположенность к данному заболеванию носит семейный характер. Фактором его развития является полиморфизм генов, продукты которых (белки) выступают в роли регуляторов обмена глюкозы.
Для оценки риска развития диабета проводится изучение полиморфизмов в системе HLA. Многие больные оказываются носителями ряда аллелей HLA-DR3 и HLA-DR4. Изучение комбинаций этих генов позволяет дать предварительную оценку риску возникновения диабета у человека.
В медико-генетическом центре «Геномед» можно пройти исследование «Углеводный обмен» и узнать о вероятности развития этого заболевания.
Принципы лечения сахарного диабета
Целями терапии при заболевании любого типа являются:
- Нормализации уровня сахара в крови в долгосрочном периоде.
- Профилактика и замедление темпов развития осложнений сахарного диабета (атеросклероза, диабетической ретинопатии, неврологических нарушений и т. д.).
- Предупреждение острых метаболических нарушений (гипо- или гипергликемической комы, кетоацидоза).
При лечении сахарного диабета в первую очередь необходимо нормализовать массу тела. Для этого больному рекомендуются диета и увеличение физической активности.
Диабетикам прописывают препараты инсулина короткого, среднего и быстрого действия. Дозировку и порядок применения рассчитывает лечащий врач. При сахарном диабете также используются сахароснижающие лекарства (манинил, метформин, акарбоза). Схема приема также утверждается эндокринологом.
Диетическое питание диабетиков предусматривает список разрешенных и запрещенных продуктов, учет ХЕ. Диету при сахарном диабете может назначить только врач-эндокринолог. Она составляется индивидуально в зависимости от типа заболевания, схемы медикаментозной терапии, изначальной массы тела пациента, динамики концентрации глюкозы в крови на фоне проводимого лечения.
Профилактика сахарного диабета
Первичные профилактические меры подразумевают коррекцию образа жизни для нивелирования факторов риска: рациональное питание и физнагрузку, предупреждение и лечение ожирения. Вторичная профилактика направлена на превенцию осложнений и включает в себя ранний контроль и предупреждение прогрессирования болезни.
Источник
Сахарный диабет представляет собой сложный комплекс заболеваний без единой причины. Генетические факторы делают некоторых людей более уязвимыми для диабета.
Кроме того, некоторые факторы образа жизни могут привести ко 2 типу диабета у лиц без семейной истории заболевания.
Это сложное взаимодействие между генами, образом жизни и окружающей средой указывает на важность принятия мер по минимизации риска развития диабета.
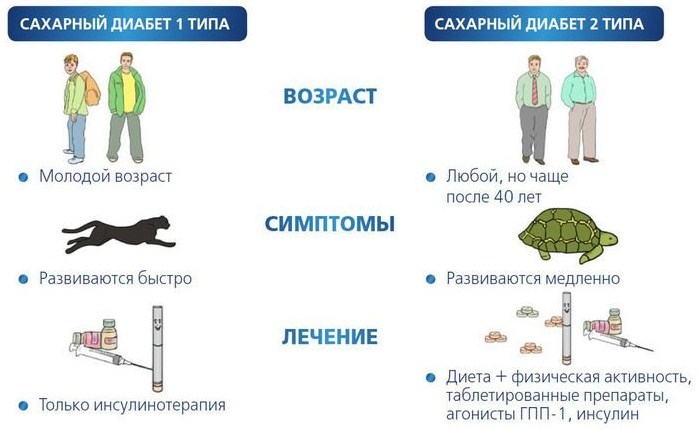
Диабет 1 типа передается по наследству?

Диабет 1 типа является аутоиммунным заболеванием, которое вызывает иммунную систему организма атаковать собственные здоровые клетки. Его часто называют ювенильный диабет, потому что большинство людей диагностируются в детском возрасте, и состояние длиться всю их жизнь.
Врачи раньше думали, что сахарный диабет 1 типа был полностью генетическим. Новейшие исследования показали, однако, что у детей развивается диабет 1 типа на 3 процента, если их мать имеет диабет, 5 процентов, если их отец имеет его, или 8 процентов, если брат имеет диабет 1 типа.
Таким образом, исследователи теперь считают, что что-то в окружающей среде вызывает развитие диабета 1 типа.
Некоторые факторы риска включают в себя:
- Холодная погода. Люди развивают диабет 1 типа в зимний период чаще, чем летом. Кроме того, диабет более распространен в местах с прохладным климатом.
- Вирусы. Исследователи полагают, что некоторые вирусы могут активировать диабет типа 1 у людей. Корь, эпидемический паротит, вирус Коксаки и ротавирус, были связаны с диабетом 1 типа.
Исследования показывают, что люди, которые развивают диабет 1 типа могут иметь аутоиммунные антитела в их крови за много лет до проявления симптомов болезни. В результате, болезнь может развиваться в течение длительного времени, и что-то, возможно, активирует аутоиммунные антитела для проявления симптомов.
Диабет 2 типа передается по наследству?

Диабет 2 типа является более распространенной формой заболевания, что составляет 90 процентов всех случаев во всем мире. Аналогично диабету 1 типа, сахарный диабет 2 типа является, по крайней мере, частично наследственной. Люди с семейной историей заболевания, значительно более склонны к развитию диабета.
Диабет 2 типа также связан с целым рядом факторов образа жизни, в том числе ожирением. В одном исследовании, ученые обнаружили, что 73 процента людей с диабетом 2 типа имели высокий семейный фактор риска, в то время как только 40 процентов страдали ожирением. Этот факт позволяет предположить, что генетика может увеличить риск развития диабета, даже больше, чем ожирение, по крайней мере, в этой исследовательской группе.
Когда присутствует и ожирение и семейная история, риск развития диабета значительно увеличивается. В целом, у людей, которые страдали ожирением и имели семейную историю диабета, был 40-процентный риск развивающегося диабета 2 типа.
Это не означает, что диабет 2 типа исключительно наследственный. И при этом это не означает, что генетический фактор риска означает развитие заболевания неизбежно.
Некоторые факторы образа жизни, которые могут сделать генетический фактор риска хуже, или могут привести к диабету 2 типа у людей без семейной истории, включают:
- Избыточный вес или ожирение. Кроме того, для некоторых людей азиатского происхождения, индекс массы тела (ИМТ) от 23 или выше, является фактором риска, даже если это не считается избыточным весом.
- Сидячий образ жизни. Физические упражнения могут помочь снизить уровень глюкозы в крови.
- Наличие высокого кровяного давления, высокого уровня жиров, называемых триглицеридами, которые находятся в крови, или низкий уровень ЛПВП, так называемого “хорошего” холестерина. История сердечно-сосудистых заболеваний также повышает риск.
- История гестационного диабета.
- Депрессия или синдром поликистоза яичников.
Риск развития диабета 2 типа увеличивается с возрастом, так что люди в возрасте старше 45 лет подвергаются повышенному риску, особенно если у них есть другие факторы риска.
Снижение риска передачи диабета
Исследователи не определили все генетические факторы риска развития сахарного диабета. Однако результаты вышеупомянутого исследования показывают, что люди, которые знают, что они подвергаются повышенному риску развития диабета, могут принять меры, чтобы уменьшить их риск.
Родители обеспокоенные тем, что их дети могут заболеть диабетом 1 типа, должны кормить грудью их. Педиатры советуют исключительно грудное вскармливание до 6 месяцев, поэтому родители должны вводить твердые вещества в рацион ребенка от 6 до 7 месяцев.
Если у кого-то нет известных факторов риска для развития диабета 2 типа, это не означает, что они никогда не заболеют диабетом, как бы то ни было.
Многие из тех же вариантов образа жизни, которые помогают людям с диабетом управлять их симптомами могут также снизить риск развития диабета, особенно сахарного диабета 2 типа. Эти стратегии включают в себя:
- Поддержание здорового веса тела. Люди, которые имеют избыточный вес или страдают ожирением, могут снизить риск развития диабета, потеряв всего лишь от 5 до 7 процентов от своего исходного веса, даже если они остаются с избыточным весом или ожирением.
- Поддержание физической активности. Люди должны делать 30 минут упражнений по крайней мере 5 дней в неделю.
- Здоровое сбалансированное питание. Несколько небольших приемов пищи может поддерживать чувство сытости и снижает риск переедания. Волокно может снизить уровень глюкозы в крови, поэтому люди должны выбирать богатые клетчаткой продукты, такие как фрукты, овощи и цельные зерна.
Люди с высоким риском развития диабета могут извлечь пользу от регулярного мониторинга уровня глюкозы в крови. Симптомы сахарного диабета, такие как чрезмерная жажда или мочеиспускание, усталость, и частые необъяснимые инфекции, всегда требуют медицинской помощи. Тем не менее, большинство людей с диабетом не имеют никаких симптомов в начале заболевания.
Источник
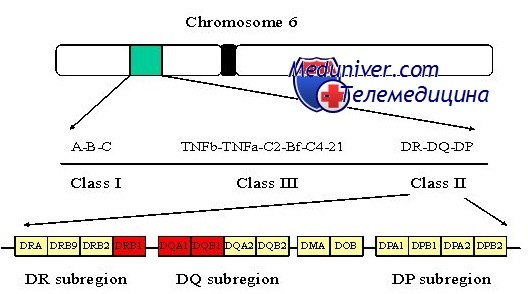
Генетика сахарного диабета I типа. Особенности наследованияСуществуют два основных типа сахарного диабета: I тип (инсулинзависимый — ИЗСД) и II тип (инсулиннезависимый — ИНСД), составляющие 10 и 88% всех случаев соответственно. Они отличаются типичным возрастом начала, конкордантностью однояйцовых близнецов и ассоциацией с конкретными аллелями главного комплекса гистосовместимости (МНС — major histocompatibility complex). Семейное накопление наблюдают при обоих типах сахарного диабета, но в одной семье обычно присутствует только I или II тип. Сахарный диабет I типа встречается в белой популяции с частотой около 1 на 500 (0,2%), в африканских и азиатских популяциях — реже. Обычно его обнаруживают в детстве или юности, и он вызван аутоиммунным поражением b-клеток поджелудочной железы, вырабатывающих инсулин. У преобладающего большинства больных детей уже в раннем детстве, задолго до развития явных проявлений болезни, вырабатываются многочисленные аутоантитела против ряда эндогенных белков, включая инсулин. Ассоциация главного комплекса гистосовместимости при сахарном диабете I типаПри I типе сахарного диабета существует подтверждение роли генетических факторов: конкордантность однояйцовых близнецов приблизительно 40%, что далеко превышает 5% конкордантности у разнояйцовых. Риск диабета I типа для сибсов больного пробанда около 7%, что дает показатель наследуемости hs = 7% / 0,2% =- 35. Давно известно, что локус МНС — основной генетический фактор при сахарном диабете, так как около 95% всех пациентов с сахарным диабетом I типа (по сравнению с примерно 50% в нормальной популяции) — гетерозиготные носители аллелей HLA-DR3 или HLA-DR4 в локусе HLA класса II в МНС [HLA — человеческие лейкоцитарные антигены (human leucocyte antigens)]. Первое исследование, показавшее ассоциацию HLA-DR3 и HLA-DR4 с сахарным диабетом I типа при использовании стандартных методов проверки достоверности различия между разными аллелями HLA, проводили методом иммунологических реакций in vitro. Позже этот метод заменили прямым определением ДНК-последовательности разных аллелей. Секвенирование локуса гистосовместимости у огромного количества больных обнаружило, что «аллели» DR3 и DR4 — не просто аллели.
Как DR3, так и DR4 могут быть подразделены на десятки аллелей, располагающихся в локусе, теперь называющемся DRB1, и определяемых на уровне последовательности ДНК. Кроме того, стало ясным, что ассоциация между определенными аллелями DRB1 и сахарным диабетом I типа частично вызвана аллелем в другом локусе класса II, DQB1, располагающимся примерно в 80 килобазах от DRB1, вместе формирующих общий гаплотип (вследствие неравновесного сцепления; см. главу 10) друг с другом. DQB1 кодирует b-цепь, одну из цепей, формирующих димер белка класса II DQ. Оказывается, что присутствие аспарагиновой кислоты (Asp) в 57 позиции b-цепи DQ тесно связано с устойчивостью к сахарному диабету I типа, тогда как другие аминокислоты в этом положении (аланин, валин или серии) определяют восприимчивость. Около 90% пациентов с сахарным диабетом I типа гомозиготны по аллелям DQB1, не кодирующим аспарагиновую кислоту в 57 положении. Раз молекула DQ, и конкретно 57 позиция р-цепи критична для связи антигена и пептида и Т-клеточного ответа, похоже, что различия в присоединении антигена, определяемые конкретной аминокислотой в 57 положении р-цепи DQ, непосредственно содействуют аутоиммунному ответу, уничтожающему инсулин-продуцирующие клетки поджелудочной железы. Тем не менее также важны другие локусы и аллели в МНС, что видно из того, что некоторые пациенты с сахарным диабетом I типа имеют в данной позиции b-цепи DQ аспарагиновую кислоту. Гены, отличающиеся от локусов главного комплекса гистосовместимости класса II при сахарном диабете I типаГаплотип МНС отвечает только за часть генетического вклада в риск сахарного диабета I типа у сибсов пробанда. Семейные исследования показывают, что даже когда сибсы имеют те же гаплотипы МНС класса II, риск болезни составляет приблизительно 17%, что значительно ниже показателя конкордантности у однояйцовых близнецов, равного примерно 40%. Таким образом, в геноме должны быть другие гены, также предрасполагающие к развитию сахарного диабета I типа и различающиеся у однояйцовых близнецов и сибсов, имеющих аналогичные условия окружающей среды. Кроме МНС, предполагают изменения еще в более чем десятке локусов, увеличивающих восприимчивость к сахарному диабету I типа, но надежно подтверждены только три из них. Это вариабельность числа тандемных повторов в промоторе гена инсулина и простой нуклеотидный полиморфизм в гене иммунного регулятора CTLA4 и в гене PTPN22, кодирующем протеин-фосфатазу. Идентификация других генов восприимчивости для сахарного диабета I типа как в пределах, так и за пределами МНС — объект интенсивного исследования. В настоящее время природа факторов негенетического риска при сахарном диабете I типа в основном неизвестна. Генетические факторы сами по себе, тем не менее, не вызывают сахарный диабет I типа, поскольку показатель конкордантности у однояйцовых близнецов составляет не 100%, а только около 40%. До получения более полной картины участия генетических и негенетических факторов в развитии сахарного диабета I типа консультирование по оценке риска остается эмпирическим. — Также рекомендуем «Генетика болезни Альцгеймера. Особенности наследования» Оглавление темы «Генетика заболеваний»:
|
Источник