Двс синдром этиология патогенез клиника диагностика лечение
Приобретенная коагулопатия — диссеминированное внутрисосудистое свёртывание крови, синдром дефибринации, ДВС-синдром.
ДВС-синдром — неспецифический общепатологический процесс, характеризующийся генерализованной активацией системы гемостаза–антигемостаза, при котором происходит рассогласование систем регуляции агрегатного состояния крови.
Этиологическим фактором заболевания являются:
– генерализованные инфекции, септические состояния;
– шок любого происхождения;
– обширные хирургические вмешательства, в том числе и акушерская патология (разрыв плаценты, эмболия околоплодными водами, криминальный аборт);
– злокачественные опухоли;
– обширные повреждения тканей, тканевая эмболия, ожоги;
– иммунные, аллергические и иммунокомплексные болезни;
– массивные кровопотери, трансфузии;
– отравления гемокоагулирующими змеиными ядами, химическими и растительными веществами, внутрисосудистый гемолиз любого происхождения;
– острые гипоксии, гипотермия, гипертермия с дегидратацией.
В основе патогенеза ДВС-синдрома лежат следующие механизмы:
– системное поражение и неполноценность сосудистого эндотелия;
– активация свёртывающей системы и тромбоцитов;
– первичная или вторичная депрессия противосвёртывающей системы (антикоагулянтной — дефицит антитромбина III и фибринолитической — резкое повышение антиплазминовой активности, дефицит плазминогена и его
активаторов).
Таким образом, при ДВС-синдроме нарушается как сосудисто-тромбоци-тарный, так и коагуляционный виды гемостаза.
Основными звеньями патогенеза тромботического синдрома являются:
– повреждение тканей, которое сопровождается поступлением в кровоток огромного количества прокоагулянтов (тканевого тромбопластина) и генерализованной активацией факторов свёртывающей системы крови с преобладанием внешнего механизма свёртывания;
– системное поражение сосудистого эндотелия, которое может быть обусловлено действием бактерий (менингококки), эндотоксинов, вирусов; оно сопровождается выделением эндотелиальных прокоагулянтных факторов, активацией тромбоцитов и гиперактивацией внутреннего механизма свёртывания крови, нарастающего потребления и, как следствие, — дефицита факторов противосвёртывающей системы (антитромбина III, протеинов С и S и др.);
– стимуляция тромбоцитов и макрофагов, когда при бактериальных, вирусных инфекциях, при действии иммунных комплексов, эндотоксинов происходит прямая или опосредованная (через активацию макрофагов и выделение цитокинов) активация тромбоцитов, которая сопровождается формированием внутрисосудистых тромбоцитарных микроагрегатов (тромбов); следствием этого являются тромбоцитопения потребления и нарастающая капилляро-трофи-ческая недостаточность.
Для патогенеза геморрагического синдрома характерны:
– гиперактивация механизмов коагуляции крови, сопровождающаяся нарастающим потреблением факторов свёртывающей системы и тромбоцитов, что приводит к тотальному дефициту факторов свёртывания (коагулопатия, тромбоцитопения потребления)и к развитию геморрагического синдрома;
– образование тромбина в сосудистом русле, сопровождающееся значительной активацией фибринолитической системы, которая также играет важную роль в развитии практически не останавливающихся кровотечений.
В развитии ДВС-синдрома по гемостазиологической характеристике выделяются следующие стадии:
1) гиперкоагуляция и агрегация тромбоцитов;
2) переходная;
3) гипокоагуляция (коагулопатия потребления);
4) восстановительная.
В клинической картине ДВС-синдрома отмечаются:
– в 1-й стадии — симптомы основного заболевания и признаки тромбогеморрагического синдрома (с преобладанием проявлений генерализованного тромбоза); гиповолемия, нарушение микроциркуляции, дисфункция и дистрофические изменения в органах, нарушения метаболизма;
– во 2-й стадии — признаки полиорганного повреждения и блокады системы микроциркуляции паренхиматозных органов, геморрагический синдром (петехиально-пурпурный тип кровоточивости);
– в 3-й стадии — к указанным нарушениям присоединяются признаки полиорганной недостаточности (острая дыхательная, сердечно-сосудистая, печёночная, почечная, парез кишечника) и метаболические нарушения (гипокалиемия, гипопротеинемия, метаболический ацидоз, алкалоз), а также анемический синдром, геморрагический синдром по смешанному типу (петехии, гематомы, кровоточивость из слизистых оболочек, массивные желудочно-кишеч-ные, лёгочные, внутричерепные и другие кровотечения, кровоизлияния в жизненно важные органы);
– в 4-й стадии (при благоприятном исходе) основные витальные функции и показатели гемостаза постепенно нормализуются.
ДВС-синдром может протекать:
– молниеносно (от нескольких минут до нескольких часов или до одних суток);
– остро (1–10 суток);
– подостро (до одного месяца);
– хронически (более одного месяца);
– рецидивирующе (волнообразно).
Источник
(ДВС-синдром)-нарушение
гемостаза, в основе которого лежит
распространенное свертывание крови с
образованием большого количества
микросгустков и агрегатов клеток крови,
что приводит к нарушению микроциркуляции
в органах и тканях, развитию выраженных
дистрофических изменений.
Этиология.
ДВС-синдром развивается при различных
ситуациях — хирургических вмешательствах,
акушерской патологии, сепсисе,
злокачественных опухолях, а также при
некоторых терапевтических заболеваниях
и состояниях — гемобластозах, острой
и хронической почечной недостаточности,
системных васкулитах, остром
гемолизе.Патогенез.
Изменение состояния свертывающей и
противосвертывающей систем при развитии
ДВС-синдрома проходит несколько стадий.В
начальной стадии (стадия гиперкоагуляции)
под влиянием различных экзогенных
(продукты жизнедеятельности бактерий,
змеиные яды, трансфузионные средства
и пр.) и эндогенных (продукты протеолиза
и цитолиза, тканевый тромбопластин и
др.) факторов активируются процессы
свертывания крови и агрегации
тромбоцитов.Затем происходит выпадение
тромбов, чему способствует также
попадание в кровоток большого количества
продуктов белкового распада под влиянием
одновременной активации других систем
— фибринолитической, калликреин-кининовой.
Множественное тромбообразование
приводит к нарушению микроциркуляции
и изменениям функций различных органов
и систем.
Активация
свертывания крови вызывает истощение
противосвертывающих механизмов-
физиологических
антикоагулянтов (системы «гепарин —
антитромбин III») и фибринолитической
системы «плазминоген-плазмин».
Множественное тромбообразование влечет
за собой так назы-ваемую коагулопатию
потребления (снижение содержания
плазменных факторов свертывания) и
тромбоцитопению, что обусловливает
развитие геморрагического синдрома.
Принято
различать острый ДВС-синдром (развитие
идет в пределах су¬ток), подострый
(развивается в течение нескольких суток
— недели), хро¬нический (протекает
многие недели и месяцы).
В течении ДВС-синдрома условно выделяют
четыре стадии:
1) гиперкоагуляция и агрегация; 2)
переходная с нарастающей коагуляцией,
тромбоцитопенией и разнонаправленными
сдвигами в различных коагуляционных
тестах; 3) гипокоагуляция; 4) восстановительная.
Лечение.
Лечение ДВС-синдрома должно включать
мероприятия, направленные на устранение
причины его развития (лечение инфекционных
процессов, основного заболевания),
борьбу с шоком, коррекцию гемостаза.•Трансфузии
свежезамороженной плазмы — один из
основных мето¬дов лечения острого
ДВС-синдрома (гепарин добавляют для
того, чтобы плазма не свернулась).
Свежезамороженная плазма содержит
антитромбин III, плазминоген, факторы
свертывания и естественные антиагреганты.
•Массивные трансфузии свежезамороженной
плазмы осуществляют под прикрытием
профилактических доз гепарина по
2500—5000 ЕД 2 раза в сутки подкожно. В
настоящее время используют также
низкомолекулярный гепарин — фраксипарин
по 0,3—0,5 мл подкожно или клексан по 40
мг/сут подкожно. При резкой активации
фибринолиза необходимо введение 100 000
ЕД/сут контрикала или других антипротеаз
в максимальных Дозах. При профузных
маточных, носовых, желудочно-кишечных,
легоч¬ных кровотечениях внутривенно
вводят тромбоконцентраты. Локальная
остановка кровотечений — тампонады,
перекись водорода, ПАМБА, ами-нокапроновая
кислота, дицинон (этамзилат) в виде
аппликаций, турунд, смоченных раствором
дицинона (в нос), внутрь и парентерально.В
настоящее время используют супернатантную
плазму, имеющую меньшую тенденцию к
свертыванию, чем свежезамороженная
плазма, в ней содержится меньше
фибриногена, фактора VIII, фибронектина
и фак¬тора Виллебранда. Таким образом,
появилась возможность замещения
ес¬тественных физиологических
антикоагулянтов при массивных тромбозах.
• Плазмаферез
и плазмозамену, позволяющие удалять
активность свертывания и продукты
паракоагуляции, широко используют при
иммунокомплексном синдроме, тканевом
распаде, некрозе, выраженном геморрагиче¬ском
синдроме, септическом шоке, ожогах, при
синдроме раздавливания тканей, улучшают
гемодинамику, предупреждают развитие
острой почеч¬ной недостаточности.
• При
выявлении бактериемии (в большинстве
случаев острого ДВС-синдрома) необходимо
назначать антибиотики (не очень токсичные)
для стерилизации кишечника.
• Трансфузии
эритроцитной массы осуществляют в
редких случаях — лишь при острой
кровопотере (более 1 л крови), так как в
крови донора содержится много активаторов
свертывания крови.
• Для
защиты эндотелия от бактериальных
эндотоксинов используют эндотелиопротекторы
(интерлейкины, цитокины, факторы некроза
опухо¬лей, медиаторы воспаления).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Диссеминированное внутрисосудистое свертывание (ДВС) ㅡ клинико-патологический синдром, осложняющий течение различных заболеваний. ДВС характеризуется системной активацией патологических путей, приводящей к нарушению регуляции коагуляции; проявляется образованием фибриновых сгустков с последующей органной дисфункцией и сопутствующим потреблением тромбоцитов и факторов свертывания, клинически проявляющимся кровотечениями.
Смертность от ДВС за последние годы значительно снизилась. По данным министерства здравоохранения Японии, смертность от ДВС упала с 65 % в 1998 году до 46 % в 2010 и 2012 годах, такая же тенденция наблюдается и в США (с 76 до 51 % между 2006 и 2010 годами). Данное снижение смертности обусловлено более глубоким пониманием патогенеза заболевания, улучшением ранней диагностики и применением новых протоколов лечения ДВС.
Этиология
ДВС часто развивается на фоне сепсиса либо инфекции (30–51 %), травмы (черепно-мозговая травма, ожоги, жировая эмболия) или больших оперативных вмешательств (45 %). Другими причинами ДВС могут быть деструкция органов (тяжелый панкреатит), злокачественный процесс, тяжелые акушерские патологии (эмболия амниотической жидкостью, отслойка плаценты, тяжелая преэклампсия, послеродовое кровотечение), фульминантная печеночная недостаточность, цирроз печени, тяжелые токсические или иммунологические реакции (отравление ядами змей, переливание несовместимой крови, отторжение трансплантата), сосудистые заболевания (гемангиомы, аневризмы аорты, синдром Казабаха-Мерритта).
Патофизиология ДВС
К развитию ДВС приводит нарушение регуляции противосвертывающей и свертывающей систем крови. Формирование фибринового сгустка является продуктом целого каскада реакций, в которых задействованы как факторы свертывания, так и клеточные элементы. Выделяют внутренний и внешний пути активации коагуляции. Инициация процесса свертывания при ДВС зачастую начинается с попадания в кровоток тканевого фактора ― фактора VII (внешний путь) (рис. 1).
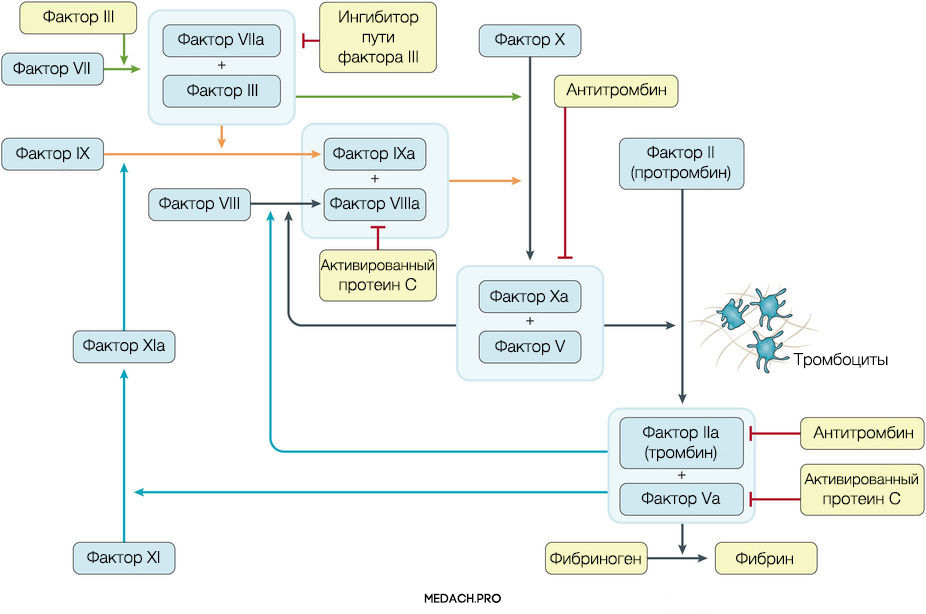
Рисунок 1 | Инициация процесса свертывания при ДВС зачастую начинается с попадания в кровоток тканевого фактора ― фактора VII (внешний путь)
Тканевой фактор (ТФ) представляет собой мембрано-ассоциированный гликопротеин, находящийся в субэндотелиальном слое сосудов, в физиологических условиях не контактирующий с кровью. Выброс тканевого фактора могут спровоцировать различные процессы, такие как прямое повреждение сосудов, воспалительные и иммунологические реакции. При сепсисе ТФ непосредственно продуцируется моноцитами, а также выделяется в результате взаимодействия тромбоцитов со стенкой сосудов, что приводит к значительному усилению коагуляции. Выброс провоспалительных цитокинов и хемокинов провоцируется взаимодействием ТФ, тромбина и других факторов коагуляции с воспалительными клетками через специфические протеаза-активируемые рецепторы (PARs) 1–4 типа, а также дополнительно тромбином через Toll-like рецепторы 4 типа (TLR4). Развитие ДВС на фоне онкологических процессов имеет свои особенности, так как некоторые опухоли могут производить прокоагулянтные факторы (тканевой фактор и цистеиновая протеаза фактора X) (рис. 2).
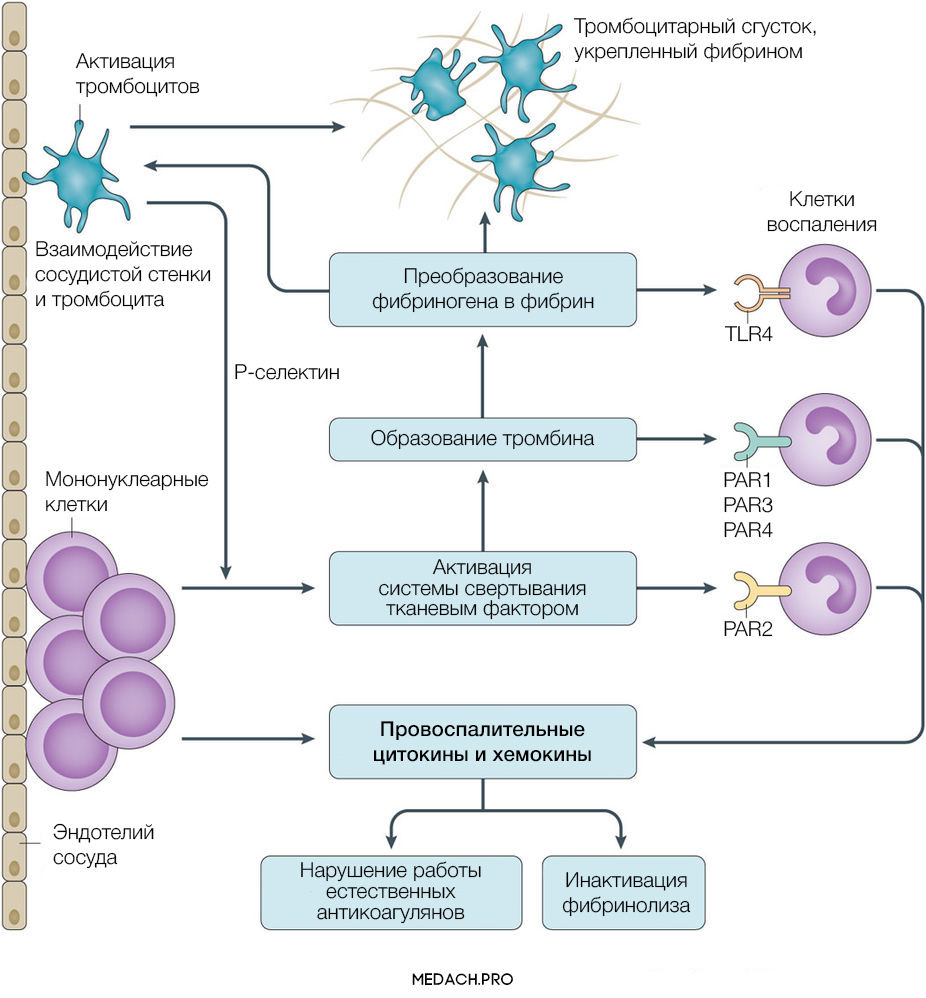
Рисунок 2 | Активация прокоагулянтных факторов в патогенезе ДВС-синдрома
Важное место в процессе свертывания занимает тромбин: он не только участвует в преобразовании фибриногена в фибрин, но также активирует другие факторы и ко-факторы свертывания (факторы VII, IX и XI). Тромбин инициирует скрепление частиц фибриногена в мономеры, а затем и в полимеры. Последующая стабилизация тромба происходит с помощью тромбин-активируемых факторов XIII (фактора XIIIа).
Реакции коагуляции контролируются противосвертывающей системой крови, включающей в себя: антитромбин (блокирует фактор Xa и тромбин), протеин С (протеолитически разрушает Va и VIIIa факторы), ингибитор пути тканевого фактора (ингибирует комплекс тканевой фактор-VIIa фактор).
При сепсис-индуцированном ДВС нарушаются все три компонента противосвертывающей системы. Во-первых, снижается уровень антитромбина в результате нарушения его синтеза в печени, увеличения его клиренса из-за образования протеаза-антитромбинового комплекса, экстраваскулярных потерь из-за повышения проницаемости клеточной стенки и разрушения эстеразой нейтрофилов. В дополнение к этому, в стенке сосудов нарушается синтез протеогликанов, способствующих связи антитромбина с гепарин-сульфатом. Во-вторых, при сепсисе снижается активность протеина С и его кофактора — протеина S, который обладает как антикоагулянтным, так и в некоторой степени противовоспалительным эффектами. В-третьих, нарушается работа системы ингибитора пути активации тканевого фактора (ИПТФ). В норме ИПТФ присутствует на поверхности эндотелия сосудов или циркулирует в крови в связанном с липопротеинами виде. Его роль в развитии ДВС пока плохо изучена.
Повреждение тромбоцитов играет центральную роль в нарушении коагуляции при ДВС. Тромбоциты могут активироваться как напрямую, через провоспалительные медиаторы (фактор активации тромбоцитов), так и опосредованно через тканевой фактор и тромбин. Впоследствии на мембране активированных тромбоцитов происходит фиксация фибрина. Тромбин стимулирует экспрессию на мембране тромбоцитов Т-селектина, который регулирует адгезию тромбоцитов к лейкоцитам и эндотелию сосудистой стенки, а также ускоряет секрецию ТФ мононуклеарами. В дополнение ко всему повреждение эндотелия и взаимодействие тромбоцит-сосудистая стенка вызывает выброс в кровь ультра-больших мономеров фактора фон Виллебранда (vWF). Фактор фон Виллебранда является важным медиатором адгезии тромбоцитов и коагуляции крови, его деградация осуществляется с помощью металлопротеиназы ADAMTS-13. Доказано, что недостаток металлопротеиназы и, вследствие этого, снижение деградации vWF способствует развитию ДВС-синдрома и более тяжелому его течению.
Фенотип ДВС синдрома
Повышенное образование тромбина при ДВС-синдроме приводит к манифестации различных фенотипов, которые не обязательно характеризуются повышенным тромбообразованием. Например, ранняя гиперфибринолитическая (геморрагическая) фаза, вызывающая всплеск продукции тромбина в ранней фазе тяжелой травмы. Через 24–48 часов она сменяется прокоагулянтной (тромботической) фазой, характерной чертой которой является гиперпродукция плазмин-ингибирующего комплекса, приводящая к супрессии активности протеина С. Фенотип ДВС частично зависит от этиологического фактора, но в большей степени обусловлен преобладающим нарушением в регуляции гемостаза организма [2, 3]. Часто наблюдается активация системы свертывания (повышение тромбин-антитромбинового комплекса), однако степень фибринолитической активности (ингибитора активатора плазминогена) варьирует в зависимости от причины (рис. 3).
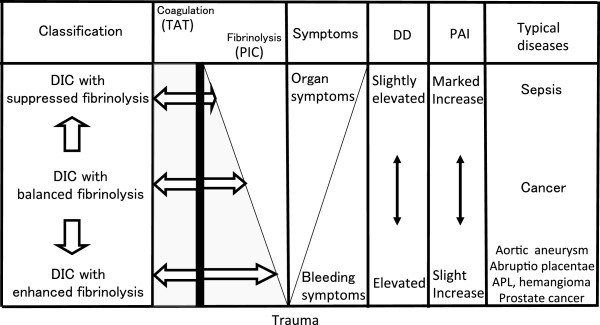
Рисунок 3 | Фенотипы ДВС-синдрома. TAT — комплекс тромбин-антитромбин; PIC — комплекс плазмин-альфа-2-антиплазмин; DD — Д-димер; PAI — ингибитор активатора плазминогена
В столбце «Symptoms» обозначен переход от кровотечений к органному поражению (развитие микро- и макротромбозов). На данном рисунке не обозначены продукты деградации фибрина (ПДФ), тем не менее при гиперфибринолитическом фенотипе ДВС имеется тенденция к преобладанию ПДФ над количеством Д-димеров. При терапии препаратами транс-ретиноевой кислоты при остром промиелоцитарном лейкозе ингибируется экспрессия опухолевыми клетками аннексина II, в результате чего меняется и фенотип ДВС (теряет характеристики гиперфибринолитического, приобретая характеристики прокоагулянтного фенотипа).
Диагностика
Критерии для выявления ДВС-синдрома по шкале ISTH (International Society of Thrombosis and Haemostasis Scoring System):

Рисунок 4 | ISTH (International Society of Thrombosis and Haemostasis Scoring System)
Критерии Japanese Association for Acute Medicine (JAAM):

Рисунок 5 | Japanese Association for Acute Medicine (JAAM)
Данные шкалы отличаются различной чувствительностью в отношении прогнозирования смертности: считается, что шкала JAAM имеет бо́льшую чувствительность к неявному ДВС-синдрому, в результате чего смертность при ДВС-синдроме, выявленном по данной шкале, почти в два раза ниже (около 22%).
Критерии ДВС Japanese Ministry of Health, Labor and Welfare (JMHLW):

Рисунок 6 | Japanese Ministry of Health, Labor and Welfare (JMHLW)
Данные критерии не адаптированы для пациентов с заболеваниями печени или нефротическим синдромом.
На основании представленных выше шкал выставляется диагноз ДВС. Наиболее подходящая шкала выбирается в зависимости от возможности проведения определенных лабораторных тестов и клинической ситуации. При возможности пациенту рекомендуется проводить контроль лабораторных показателей коагуляции каждые 8 часов.
Лечение

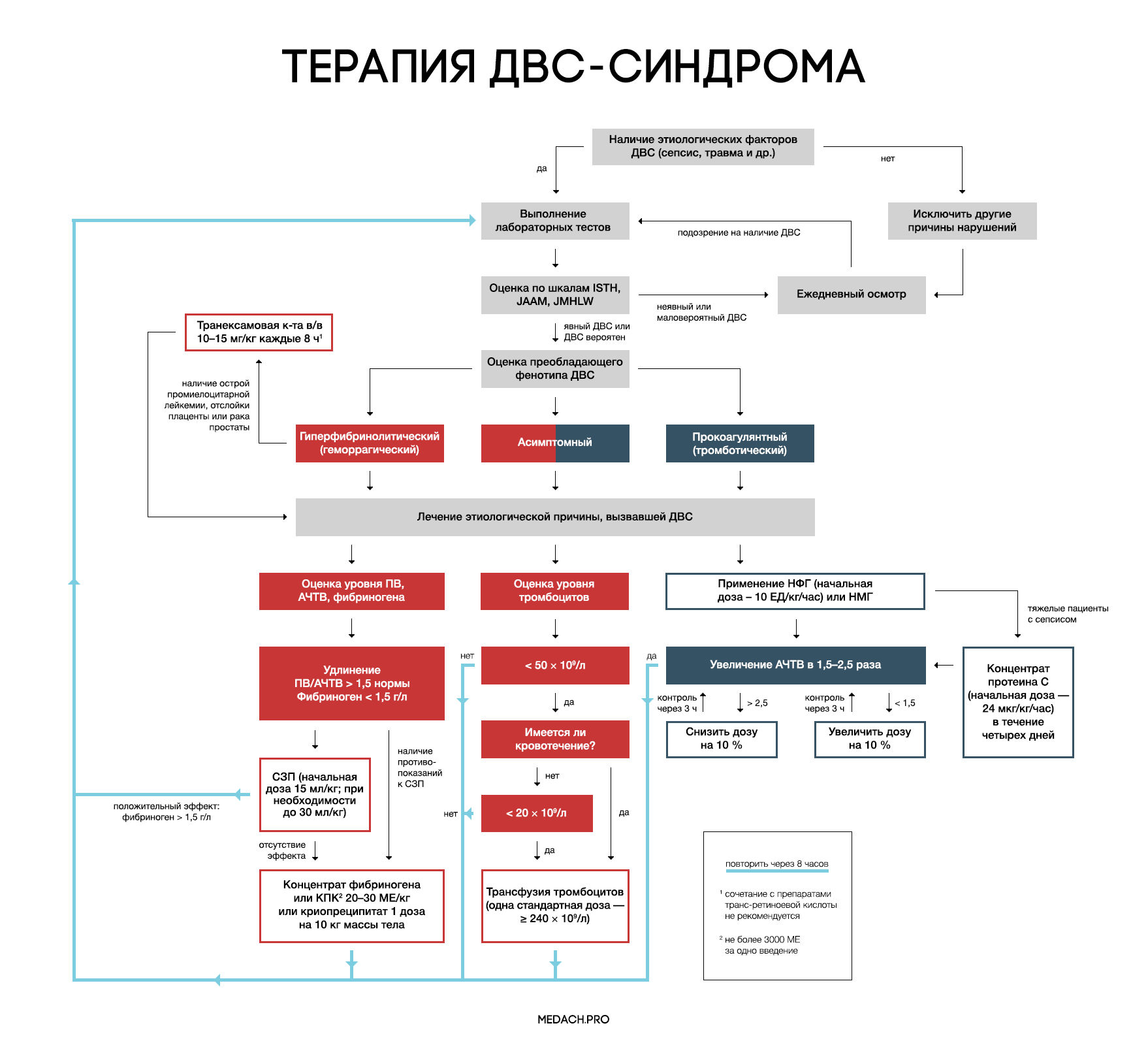
Рисунок 7 | Алгоритм тактики ведения пациентов с ДВС-синдромом (авторская работа Medach)
Терапия этиологического фактора
Главным в терапии ДВС-синдрома является лечение состояния, вызвавшего его развитие. Выделяют два варианта течения ДВС-синдрома:
— Контролируемый ДВС-синдром: характеризуется временным нарушением регуляции коагуляционных механизмов и быстрым восстановлением после ликвидации провоцирующего состояния (трансфузионная реакция, отслойка плаценты). В ряде случаев может разрешаться самостоятельно.
— Неконтролируемый ДВС-синдром (вызван сепсисом или травмой): в этом случае помимо ликвидации основной этиологической причины требуется незамедлительное начало терапии.
Важно отметить, что раннее начало применения препаратов, влияющих на систему свертывания крови (до развития ДВС-синдрома), может в значительной степени нарушить регуляцию гемостаза и, вследствие этого, ухудшить состояние пациента.
Заместительная терапия
Рекомендации по заместительной терапии ДВС сделаны на основании объединения данных гайдлайнов различных сообществ (British Committee for Standards in Haematology (BCSH), Japanese Society of Thrombosis and Hemostasis (JSTH), Italian Society for Thrombosis and Hemostasis (SISET)), занимающихся интенсивной терапией ДВС. При сочетании активного кровотечения или риска его развития и определенных уровней лабораторных показателей рекомендуется применение тромбоцитарной массы, свежезамороженной плазмы (СЗП), криопреципитата или концентрата фибриногена, концентрата протромбинового комплекса (КПК). Все нижеперечисленные рекомендации касаются категории пациентов с активным кровотечением.
Рекомендуется трансфузия тромбоцитов при наличии признаков активного кровотечениями и уровне тромбоцитов < 50 × 10^9 /л либо при отсутствии кровотечения, но наличии высокого риска его развития и уровне тромбоцитов < 20 × 10^9 /л. Трансфузия тромбоцитарной массы начинается с одной стандартной взрослой дозы (более 240 × 10^9/л). Переливание СЗП может применяться при удлинении ПВ/АЧТВ (больше 1,5 от нормы) или снижении уровня фибриногена менее 1,5 г/дл. Начальная доза СЗП составляет 15 мл/кг, при необходимости более жесткой коррекции уровня факторов свертывания допустимо использование дозы 30 мл/кг, однако следует помнить, что такие высокие дозы СЗП могут вызвать перегрузку объемом. КПК или концентрат фибриногена применяются при наличии подтвержденной тяжелой гипофибриногенемии (< 1,5 г/дл), несмотря на использование СЗП либо при наличии противопоказаний к ее применению. При применении 3 грамм концентрата фибриногена уровень фибриногена плазмы крови повышается примерно на 1 г/л. Такой же эффект достигается при переливании 4 единиц СЗП или 2 доз криопреципитата (10 донорских единиц). При планировании у пациентов инвазивных процедур необходимо контролировать уровень лабораторных показателей свертывания крови, и при необходимости превентивно провести трансфузию тромбоцитов или СЗП. Эффективность и безопасность применения рекомбинантного фактора VIIа у пациентов с ДВС требует дальнейшего исследования.
Антикоагулянтная терапия
Применение антикоагулянтов противопоказано при развитии ДВС-синдрома в результате травмы, или при травматическом шоке в сочетании с активным кровотечением. Для использования при ДВС-синдроме с преобладанием тромбозов рекомендуется нефракционированный гепарин (НФГ) или низкомолекулярные гепарины (НМГ). НФГ применяется в начальной дозе 10 ЕД/кг/час под контролем АЧТВ с поддержанием его увеличения в 1,5–2,5 раза от нормы. Необходимо помнить о профилактике тромбоэмболии НФГ или НМГ у тяжелых пациентов без признаков кровотечений. Уровень антитромбина III может частично использоваться для оценки дальнейшей эффективности применения гепарина, но зачастую имеются сложности (высокая стоимость, отсутствие реагентов) при измерении активности антитромбина III. На данный момент крупные исследования о применении НМГ у пациентов с ДВС-синдромом отсутствуют, и возможность профилактики НМГ строится на данных их использования у пациентов хирургического профиля.
Синтетические ингибиторы протеаз (габексата мезилат, нафамостата мезилат) разрешены к использованию в Японии, однако крупные РКИ, показывающие их эффективность при ДВС-синдроме, отсутствуют.
Концентраты антикоагулянтных факторов
Исследования в данном направлении ведутся на протяжении уже многих лет; так, с 1980 года проводятся испытания концентрата антитромбина, однако его эффективность при ДВС-синдроме до сих пор не доказана. На основании предположения, что при ДВС происходит угнетение выработки протеина С, зародилась идея применения активированного протеина С. После проведения больших исследований данный препарат показал эффективность в группах с тяжелой сопутствующей патологией (сепсис). Крупных исследований, сравнивающих эффективность рекомбинантного активированного человеческого протеина С и полученного из плазмы концентрата протеина С, не проводилось. Концентрат протеина С применяется в виде продолжительной инфузии со скоростью 24 мкг/кг/час в течении четырех дней. При необходимости проведения инвазивных процедур введение протеина С прерывается до их выполнения (период полувыведения около 20 минут), а затем возобновляется через несколько часов. При применении протеина С необходимо учитывать повышение рисков кровотечения (2–3,5 %) и внутричерепного кровоизлияния (0,1–0,3 %), а также то, что в исследованиях препарата не участвовали пациенты с тромбоцитопенией ( < 30 x 10^9/л). Для контроля терапии используется АЧТВ. Исследования по применению тифакогина (рекомбинантного ингибитора пути тканевого фактора) не увенчались успехом.
На данный момент имеется ряд исследований по безопасности и эффективности рекомбинантного растворимого человеческого тромбомодулина (rhTM), однако их результаты гетерогенны. Проведенный метаанализ данных исследований показал, что препараты rhTM оказывают положительный эффект на выживаемость в группе тяжелого сепсиса и пациентов с количеством баллов по шкале APACHE II более 24 или по шкале SOFA более 11. На данный момент исследования препаратов rhTM перешли в третью фазу.
Антифибринолитики
При ДВС-синдроме фибринолиз заблокирован повышением уровня ингибитора активатора плазминогена (PAI-1). Следовательно, при кровотечениях, вызванных ДВС-синдромом, применение антифибринолитиков не рекомендуется, за исключением случаев развития гиперфибринолитического фенотипа ДВС, возникшего на фоне острой промиелоцитарной лейкемии, отслойки плаценты или карциномы простаты.
Отличительными лабораторными особенностями гиперфибринолитического фенотипа является наличие повышенного уровня тромбин-антитромбинового комплекса (≥ 20 мкг/л) и плазмин-ингибирующего комплекса (≥ 10 мкг/л), а также снижение активности альфа-2-ингибитора плазмина более чем на 50 %.
При таком фенотипе показано использование транексамовой кислоты в дозе по 1 грамму (10–15 мг/кг) через каждые 8 часов. У пациентов с лейкемией часто проводится лечение препаратами транс-ретиноевой кислоты, но, по данным исследований, ее сочетание с транексамовой кислотой повышает риск развития тромбозов. Данную комбинацию необходимо применять в крайнем случае, при наличии признаков жизнеугрожающего кровотечения.
Источники
Levi M. et al. Guidelines for the diagnosis and management of disseminated intravascular coagulation //British journal of haematology. – 2009. – Т. 145. – №. 1. – С. 24-33.
Gando S., Levi M., Toh C. H. Disseminated intravascular coagulation //Nature Reviews Disease Primers. – 2016. – Т. 2. – С. 16037.
Gando S., Wada H., Thachil J. Differentiating disseminated intravascular coagulation (DIC) with the fibrinolytic phenotype from coagulopathy of trauma and acute coagulopathy of trauma‐shock (COT/ACOTS) //Journal of Thrombosis and Haemostasis. – 2013. – Т. 11. – №. 5. – С. 826-835.
ISTH, International Society on Thrombosis and Haemostasis. Adapted with permission from from Taylor Jr. FB, Toh CH, Hoots WK, et al. Towards Definition, Clinical and Laboratory Criteria, and a Scoring System for Disseminated Intravascular Coagulation. Thromb Haemost 2001; 86: 1327–30.
Gando S, Iba T, Eguchi Y, Ohtomo Y, Okamoto K, Koseki K, Mayumi T, Murata A, Ikeda T, Ishikura H, Ueyama M, Ogura H, Kushimoto S, Saitoh D, Endo S, Shimazaki S, Japanese Association for Acute Medicine Disseminated Intravascular
Coagulation (JAAM DIC) Study Group: A multicenter, prospective validation of disseminated intravascular coagulation diagnostic criteria for critically ill patients: comparing current criteria. Crit Care Med 2006, 34: 625-631.
Kobayashi N. et al. Criteria for diagnosis of DIC based on the analysis of clinical and laboratory findings in 345 DIC patients collected by the Research Committee on DIC in Japan //Disseminated intravascular coagulation. – Karger Publishers, 1983. – Т. 49. – С. 265-275.
Wada H. et al. Guidance for diagnosis and treatment of disseminated intravascular coagulation from harmonization of the recommendations from three guidelines //Journal of thrombosis and haemostasis. – 2013. – Т. 11. – №. 4. – С. 761-767.
Afshari, A., Wetterslev, J., Brok, J. & Moller, A. M. Antithrombin III for critically ill patients. Cochrane Database Syst. Rev. 3, CD005370 (2008).
Abraham, E. et al. Efficacy and safety of tifacogin (recombinant tissue factor pathway inhibitor) in severe sepsis: a randomized controlled trial. JAMA 290, 238–247 (2003).
Asakura H. Classifying types of disseminated intravascular coagulation: clinical and animal models //Journal of intensive care. – 2014. – Т. 2. – №. 1. – С. 20.
Источник
