Двс синдром и печеночная недостаточность
Сложно переоценить значимость печени, которая выполняет огромное количество важнейших функций в организме:
- обезвреживает яды, токсины, аллергены;
- участвует в синтезе энергетических веществ;
- обеспечивает формирование белков, гормонов, холестерина, липидов, жёлчных кислот и многого другого;
- запасает витамины, макро- и микроэлементы;
- продуцирует жёлчь;
- депонирует большой объём крови и так далее.
Этиология возникновения печёночной недостаточности
Причины развития острой гепатоцеллюлярной недостаточности
Острое поражение печени возникает в результате воздействия следующих факторов:
- инфекции (вирусы гепатита, герпеса, цитомегаловирус);
- паразиты (эхинококки, лямблии);
- лекарства (парацетамол и другие нестероидные противовоспалительные средства, цитостатические, противотуберкулёзные, противоопухолевые препараты, антибиотики и другие);
- токсины (альдегиды, фенолы, мышьяк, ядовитые грибы, особенно бледная поганка, мухомор);
- алкоголь;
- иммунная аутоагрессия (аутоиммунный гепатит);
- нарушения кровообращения (заболевания сердечно-сосудистой системы, а также синдром Бадди — Киари);
- осложнение течения беременности (HELLP — синдром, разрыв печени вследствие развития преэклампсии, острый жировой гепатоз беременных).
Причины развития хронической гепатоцеллюлярной недостаточности
Хронические болезни печени, провоцирующие развитие печёночной недостаточности:
- цирроз;
- хронический гепатит (вирусный, аутоиммунный, алкогольный, лекарственный и другие);
- наследственные печёночные заболевания, например, болезнь Вильсона — Коновалова.
Злокачественные новообразования печени:
- гепатоцеллюлярная карцинома, гепатобластома, холангиокарцинома и другие;
- метастатическое поражение опухоли другой локализации.
Некоторые патологические состояния, например, аутоиммунный и алкогольный гепатиты, синдром Бадди — Киари, могут приводить к печёночной недостаточности как в результате острого поражения печени, так и в исходе длительно протекающего хронического процесса.
Классификация печёночной недостаточности
По характеру течения:
- острая (молниеносная, фульминантная);
- подострая;
- хроническая.
По причине возникновения:
- эндогенная;
- экзогенная;
- смешанная.
Симптомы печёночной недостаточности
Какие синдромы наблюдаются при печёночной недостаточности
Печёночно-клеточная недостаточность включает в себя развитие следующих основных синдромов:
| Синдром | Клинические проявления |
| Желтушный |
|
| Геморрагический |
|
| Отёчно-асцитический |
|
| Болевой |
|
| Диспепсический |
|
| Лихорадочный |
|
| Суставной |
|
| Появление «малых печёночных знаков» (редко возникает один из признаков, чаще типично сочетание нескольких) |
|
Когда развивается печёночная энцефалопатия?
Печёночная энцефалопатия проявляется возникновением следующих расстройств:
| Нарушения | Клинические проявления |
| Психические |
|
| Нервно-мышечные |
|
Осложнения гепатоцеллюлярной недостаточности
Развитие осложнений на фоне течения печёночной недостаточности — далеко не редкое явление. Чаще других возникают:
- кровотечения (преимущественно в желудочно-кишечном тракте, но встречаются маточные, носовые, из послеоперационных ран и так далее);
- острое повреждение почек;
- поражение центральной нервной системы (отёк мозга, печёночная кома);
- возникновение инфекционных процессов, вплоть до генерализации (развития сепсиса).
Лабораторные и инструментальные методы диагностики
Для установки диагноза используются следующие способы диагностики:
| Метод исследования | Возможные патологические изменения |
| Общий анализ крови |
|
| Биохимический анализ крови |
|
| Коагулограмма |
|
| Выявление признаков вирусных гепатитов |
|
| Выявление признаков аутоиммунного гепатита |
|
| Выявление признаков токсического гепатита |
|
| Определение уровней ферритина, меди, церулоплазмина крови |
|
| Определение уровня меди в моче |
|
| Проба кала на скрытую кровь |
|
| Анализ асцитической жидкости |
|
| Ультразвуковое исследование печени, селезёнки, поджелудочной железы |
|
| Доплерография сосудов печени |
|
| Фиброгастродуоденоскопия |
|
| Фиброэластометрия |
|
| Биопсия печени |
|
| Выполнение тестирования |
|
| Электроэнцефалография |
|
При необходимости врач может назначить и другие методы исследования.
Особенности течения печёночной недостаточности различной этиологии
| Причина развития печёночной недостаточности | Отличительные черты течения патологии |
| Аутоиммунный гепатит |
|
| Отравление парацетамолом |
|
| Отравление другими гепатотоксичными препаратами |
|
| Болезнь Вильсона — Коновалова |
|
| Острое расстройство кровообращения (ишемические повреждения печени) |
|
| Злокачественное новообразование печени |
|
| Отравление ядовитыми грибами |
|
| Синдром Бадда — Киари |
|
Схема лечения печёночной недостаточности
- Мероприятия, направленные на лечение патологического состояния или заболевания, ставшего причиной печёночной недостаточности.
- Немедикаментозная терапия.
- Лечение с использованием лекарственных препаратов.
- Меры, направленные на предупреждение осложнений печёночной недостаточности.
- Решение вопроса об использовании хирургических методов лечения.
Немедикаментозная терапия
Больные с признаками печёночной недостаточности госпитализируются для лечения и обследования в условиях стационара. При развитии тяжёлых осложнений пациенты направляются в отделение интенсивной терапии, где помимо лечения получают круглосуточное наблюдение (у таких больных ведётся почасовой контроль артериального давления, пульса, частоты дыхания, диуреза и насыщения артериальной крови кислородом).
Пациентам с печёночной недостаточностью рекомендован постельный режим и ограничение физической активности.
Питание больных с печёной недостаточностью имеет ряд особенностей:
- среднее количество калорий в суточном рационе — 1500 (причём на долю углеводов должно приходиться в среднем 300 кКал в сутки);
- при условии отсутствия печёночной комы разрешается употребление белковой пищи (в расчёте 1,0 — 1,5 грамма на килограмм веса, но не более 70 грамм в сутки);
- предпочтение отдаётся белкам растительного происхождения;
- при появлении признаков печёночной комы (или угрозе её развития) белковые продукты исключаются из рациона.
Лекарственная терапия
Лекарственные средства используются для лечения как печёночной недостаточности, так и развившихся осложнений и основного заболевания.
| Препараты | Оказываемый эффект |
| Лактулоза (Дюфалак), лактилол |
|
| Антибактериальные средства (Ципролет, Рифамицин, Неомицин, Ванкомицин, Метронидазол) |
|
| L-орнитин-L-аспартат (Гепа — мерц) |
|
| Гепасол-А, гепатамин, аминостерил |
|
| Дезинтоксикационные средства (растворы Рингера, глюкозы, реополиглюкин и другие) |
|
| Энтеросорбенты (Полисорб, Неосмектин, Энтеросгель) |
|
| Ацетилцистеин (АЦЦ) |
|
| Препараты урсодезоксихолевой кислоты (Урсодез, Урсофальк) |
|
| Противовирусные средства (Тенофовир, Ламивудин) |
|
| Препараты расторопши (Гепабене, Карсил форте) |
|
| Глюкокортикостероиды (Преднизолон, Дексаметазон, Метилпреднизолон) |
|
| Анексат, Гептрал, Липоевая кислота |
|
| Маннитол |
|
| Витамин К |
|
В каждом конкретном случае терапия подбирается индивидуально с учётом этиологии и клинической картины заболевания, а также наличия сопутствующих состояний и болезней.
Хирургическое лечение
- Трансплантация печени. К выполнению пересадки органа прибегают в случаях молниеносной (фульминантной) печёночной недостаточности, при наличии тяжёлой печёночной энцефалопатии, цирроза печени, расстройствах обменных процессов и так далее. Оценивается возраст больного, наличие сопутствующих патологий, способность пожизненно следовать рекомендациям врача по приёму лекарственных препаратов и немедикаментозному лечению, психическое здоровье пациента (в том числе, зависимость от приёма наркотических веществ).
- Переливание свежезамороженной плазмы. Применяется при кровотечениях или при проведении инвазивных вмешательств.
- Переливание тромбоцитарной массы. Используется при проведении инвазивных процедур в случае значительного снижения уровня тромбоцитов (в результате спленомегалии на фоне печёночной недостаточности).
Заключение
Прогноз течения печёночной недостаточности во многом определяется этиологией возникновения. Положительный исход при хроническом повреждении печёночной ткани наблюдается в среднем у 80% больных, тогда как при остром обширном поражении — всего у 20% (самая большая выживаемость — у пациентов в возрасте между 10 и 40 годами).
Терапия печёночной недостаточности всегда должна осуществляться врачом, самостоятельные попытки лечения всегда приводят к неблагоприятному исходу.
По окончании университета я обучалась в интернатуре по направлению «Терапия», а далее приступила к работе в должности врач-терапевта ГБУЗ АО «Верхнетоемская ЦРБ», где продолжаю работать по настоящее время.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
Что такое ДВС-синдром?
ДВС-синдром (диссеминированное внутрисосудистое свёртывание, коагулопатия потребления, тромбогеморрагический синдром) — представляет собой расстройство, которое влияет на каскад свертывания крови.
Расстройство возникает, когда система свертывания крови в организме работает неправильным образом. ДВС-синдром может возникать в краткосрочной или долгосрочной перспективе и является конечным осложнением различных патологий, таких как рак и некоторых инфекционных заболеваний.
Кровяной сгусток (тромб) образуются по всему телу, а не локализуются только на месте травмы. В конце концов, все факторы свертывания крови исчерпываются и недоступны для использования при необходимости на реальных участках травмы. На изображении ниже у ребенка возникло сильное кровотечение, что привело к гангрене в пораженной конечности.
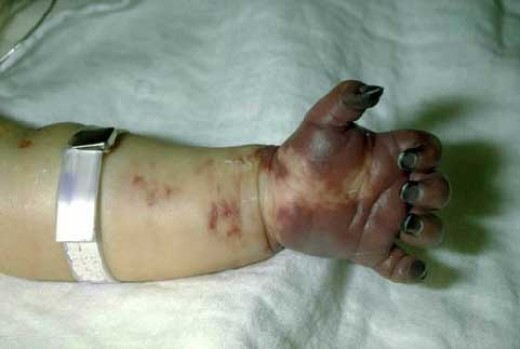
Статистика диссеминированной внутрисосудистой свёртываемости
ДВС-синдром может возникать у 30-50% пациентов с сепсисом, у 7-10% пациентов со злокачественным заболеванием и примерно у 1% всех госпитализированных пациентов. ДВС-синдром встречается во всех возрастах и во всех расах, особой половой предрасположенности отмечено не было, т. е. болеют как женщины, так и мужчины.
Диссеминированное внутрисосудистое свёртывание часто имеет подострую тромботическую картину у онкобольных пациентов и связана с высоким уровнем смертности, когда она резко перерастает в геморрагическую форму.
Аденокарциномы и лейкемии являются наиболее распространенными онкологическими заболеваниями, которые приводят к синдрому диссеминированной внутрисосудистой свёртываемости.
Причины и факторы риска ДВС-синдрома
К развитию ДВС-синдрома могут привести несколько болезненных состояний (см. таблицы 1 и 2 ниже), как правило, одним из следующих двух путей:
- Системный воспалительный ответ, приводящий к активации сети цитокинов и последующей активации коагуляции (например, при сепсисе или серьезной травме).
- Выпуск или воздействие прокоагулянтного материала в кровоток (например, при раке, повреждении головного мозга или акушерских случаях).
В некоторых ситуациях (например, серьезная травма или тяжелый некротический панкреатит) могут присутствовать оба пути.
Таблица 1. Причины острой (геморрагической) диссеминированной внутрисосудистой свёртываемости.
| Тип | Причина |
| Инфекционный |
|
| Злокачественность |
|
| Акушерский |
|
| Травма |
|
| Переливание |
|
| Другое |
|
| * Некоторые не классифицируют это как ДВС-синдром; скорее это заболевание печени с пониженным синтезом фактора свертывания крови и сниженным клиренсом активирующих продуктов свертывания. | |
Таблица 2. Причины хронической диссеминированной внутрисосудистой свёртываемости.
Факторами, участвующими в развитии ДВС у пациентов с инфекциями, могут быть специфические компоненты клеточной мембраны микроорганизма (липополисахарид или эндотоксин) или бактериальные экзотоксины (например, стафилококковый альфа-токсин). Эти компоненты вызывают генерализованный воспалительный ответ, характеризующийся системным появлением провоспалительных цитокинов.
Прогрессирование диссеминированного внутрисосудистого свертывания
Десеминированная внутрисосудистая свертываемость начинается с избыточной активности системы свертываемости крови и чрезмерного тромбообразования в вашем организме. Чрезмерное тромбообразование обычно стимулируется веществами, которые попадают в кровь, с возможными причинами, перечисленными выше.
Поскольку факторы свертывания крови и тромбоциты расходуются, остаётся меньше факторов свертывания крови, доступных для использования в реальных местах кровотечения, вследствие этого возникает сильное кровотечение.
Результаты этого процесса (т.е. аномальные небольшие тромбообразования (микротромбы) и/или кровотечения) обнаруживаются во многих органах и тканях. Существенные изменения могут произойти в некоторых органах вашего организма, таких как почки, легкие, мозг, надпочечники или плацента.
Осложнения
Осложнения ДВС-синдрома следующие:
- острая почечная недостаточность (ОПН);
- изменение психического статуса;
- дыхательная дисфункция;
- печеночная дисфункция;
- опасный для жизни тромбоз и кровоизлияние (у пациентов с ДВС средней и высокой степени тяжести);
- тампонада сердца (происходит скопление жидкости между листками перикарда);
- гемоторакс (скопление крови в плевральной полости);
- внутрицеребральная гематома;
- гангрена и потеря конечностей;
- шок;
- смерть.
Признаки и симптомы ДВС-синдрома
Симптомы диссеминированного внутрисосудистого свертывания (ДВС-синдром) часто являются симптомами основного заболевания, которым было вызвано состояние (см. раздел причины). Такие заболевания могут включать в себя следующее:
- сепсис или тяжелая инфекция (с любым микроорганизмом);
- травма (например, политравма, нейротравма или жировая эмболия);
- разрушение органов (например, тяжелый панкреатит);
- злокачественные новообразования. Солидные опухоли и миелопролиферативные/лимфопролиферативные злокачественные новообразования;
- акушерские бедствия (например, эмболия околоплодными водами; отслойка плаценты);
- сосудистые аномалии — синдром Касабаха-Мерритта и крупные сосудистые аневризмы;
- тяжелая печеночная недостаточность;
- тяжелые токсические или иммунологические реакции — укусы змей, рекреация на препараты, переливание крови и отторжение трансплантата.
В дополнение к симптомам, связанным с основным заболеванием, обычно наблюдается кровопотеря в результате кровотечений в таких областях, как десна и желудочно-кишечный тракт (см. таблицу 3 ниже). Острое проявление ДВС-синдрома часто проявляется как петехии и экхимозы (кровоизлияния в кожу или слизистую).
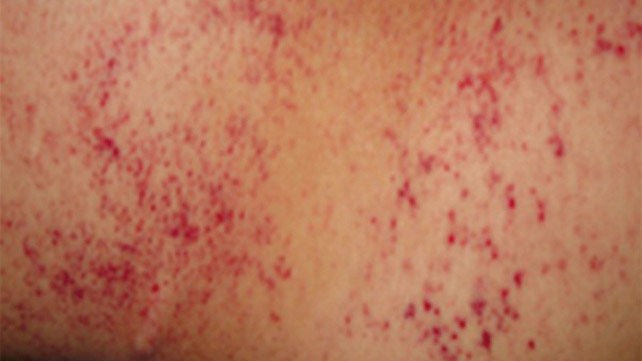
В послеоперационном ДВС кровотечения могут происходить вблизи хирургических участков, дренажей и трахеостомий, а также в полостях сердца.
Таблица 3. Основные особенности признаков диссеминированной внутрисосудистой свертываемости (исследования 118 пациентов).
| Характеристики | Пострадавшие пациенты,% |
| Кровотечение | 64% |
| Почечная дисфункция | 25% |
| Печеночная дисфункция | 19% |
| Дыхательная дисфункция | 16% |
| Шок | 14% |
| Дисфункция центральной нервной системы | 2% |
Ищите на теле симптомы и признаки тромбоза в крупных сосудах (например, тромбоз глубоких вен [ТГВ]) и микрососудистого тромбоза (как при почечной недостаточности).
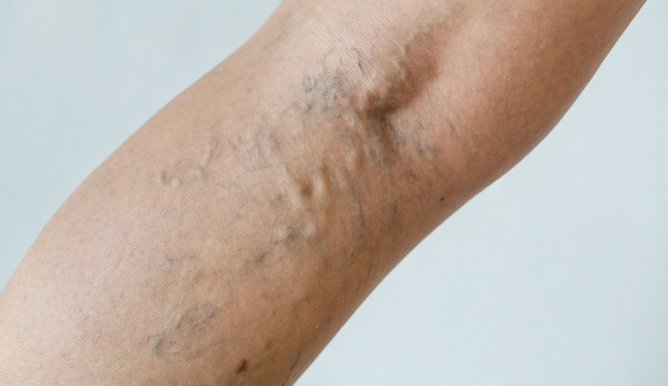
Пациенты с поражением легких могут иметь одышку, кровохарканье и кашель. Коморбидная болезнь печени, а также быстрое производство гемолитического билирубина могут привести к желтухе (желтоватый цвет кожи). Неврологические изменения (например, кома, нарушенный психический статус и парестезии) также возможны.
У пациентов с так называемым хроническим или подострым ДВС, основным проявлением которого является тромбоз (см. фото выше) из-за избыточного образования тромбина (фактор свёртывания II), могут присутствовать признаки венозной тромбоэмболии.
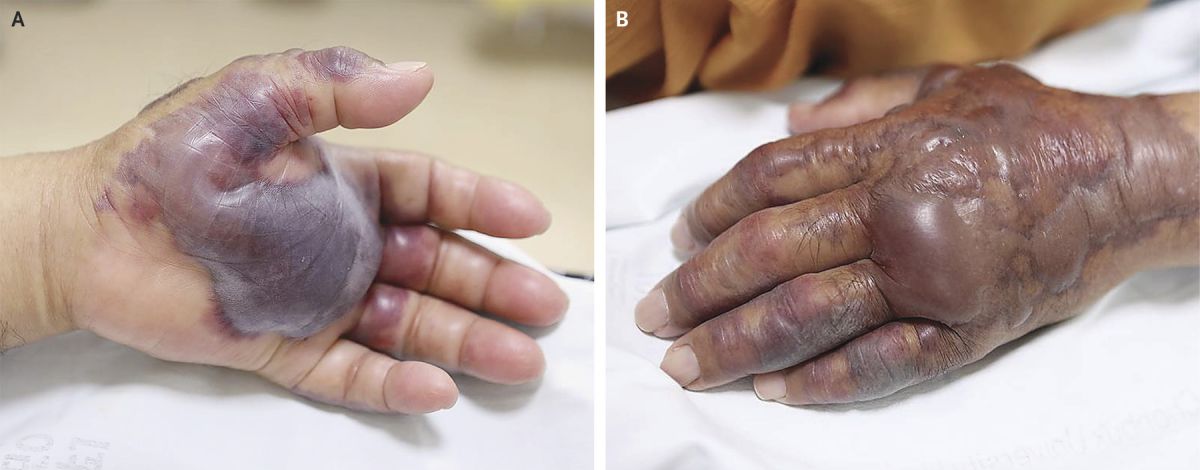
Признаки со стороны кровообращения следующие:
- спонтанные и опасные для жизни кровоизлияния;
- подострые кровотечения;
- диффузный или локализованныйтромбоз;
- кровотечение в серозные полости.
Признаки со стороны центральной нервной системы включают следующее:
- неспецифическое измененное сознание или ступор;
- преходящий очаговый неврологический дефицит
Сердечно-сосудистые признаки включают в себя следующее:
- гипотония;
- тахикардия сердца;
- сосудистый коллапс.
Респираторные симптомы:
- хрипы, крепитация и шум в легких;
- признаки острого респираторного дистресс-синдрома (ОРДС).
Симптомы со стороны желудочно-кишечного тракта:
- рвота с кровью;
- кровянистый стул.
Мочеполовые признаки включают следующее:
- азотемия и почечная недостаточность;
- ацидоз;
- гематурия (кровь в моче);
- олигурия (замедляется образование мочи);
- метроррагия (нарушения менструального цикла);
- маточное кровотечение
Дерматологические признаки:
- петехии (крошечные, размером менее 2-3 мм, кровоизлияния на коже);
- желтуха (дисфункция печени или гемолиз);
- тромбоцитопеническая пурпура;
- геморрагические буллы (фото A и B выше);
- акральный цианоз;
- некроз кожи нижних конечностей;
- локализованный инфаркт и гангрена;
- глубокие подкожные гематомы;
- тромбоз.
Диагностика диссеминированной внутрисосудистой свертываемости
Врач может решить назначить некоторые анализы крови, чтобы определить причину и степень выраженности диссеминированного внутрисосудистого свертывания.
- общий анализ крови (ОАК) для определения количества тромбоцитов;
- протромбиновое время (ПТВ) для измеряет время свертывания плазмы (жидкой части крови);
- анализ уровня фибриногена в плазме для оценки количества фибриногена, белка, необходимого для свертывания крови;
- анализ продуктов деградации фибриногена/фибрина (ПДФ);
- и проч. анализы.
Как лечится диссеминированное внутрисосудистое свертывание?
Если вы страдаете от диссеминированного внутрисосудистого свертывания крови, первым шагом врача, по возможности, является устранение первопричины вашего заболевания. Например, если инфекция является основной причиной, вам могут быть назначены соответствующие антибиотики.
Вам также может быть назначено поддерживающая терапия (потребление жидкости), и мониторинг мочи с помощью мочевого катетера.
Следующим шагом является замена отсутствующих компонентов крови. Если ваш уровень тромбоцитов низкий необходимо переливания тромбоцитов. Если факторы свертывания плазмы снижаются, они могут быть заменены свежезамороженной плазмой. Если уровень фибриногена низкий, врач может рассмотреть возможность переливания криопреципитата, который является веществом, богатым фибриногеном.
Врачи при лечении могут рассмотреть возможность применения гепариновой терапии, что является спорным вопросом. Гепарин помогает остановить свертывание крови, останавливая ферменты, которые усиливают свертывание крови. Однако у некоторых пациентов кровотечение может усилиться.
Таким образом, гепариновая терапия, вероятно, лучше всего подойдет пациентам с признаками ишемии (недостаточного кровоснабжения) и цианозом.
Хирургическое вмешательство ограничивается лечением определенных основных причин, спровоцировавших ДВС-синдром, например. удаление рака (злокачественного образования).
Прогноз ДВС-синдрома
Прогноз пациентов с ДВС-синдромом зависит от тяжести свертываемости и основного состояния, которое привело к ДВС-синдрому. Присвоить цифровые показатели заболеваемости и смертности, характерные для ДВС, весьма сложно. Ниже приводятся примеры показателей смертности от болезней, осложненных диссеминированной внутрисосудистой свертываемости:
- Идиопатическая тромбоцитопеническая пурпура, связанная с ДВС, имеет смертность 18%;
- Септический аборт с клостридиальной инфекцией и шоком, связанный с тяжелым ДВС-синдромом, имеет смертность 50%;
- В условиях серьезной травмы наличие ДВС приблизительно удваивает уровень смертности.
Ретроспективное одноцентровое корейское исследование женщин с первичным послеродовым кровотечением, которые обратились в отделение неотложной помощи, показало, что 57 (22,4%) из 255 пациенток имели открытую ДВС. У 96,5% пациентов с ДВС наблюдались серьезные осложнения (см. раздел осложнений выше).
Гистологические исследования у пациентов с ДВС-синдромом свидетельствуют о наличии ишемии и некроза вследствие отложения фибрина в мелких и средних сосудах различных органов. Наличие этих внутрисосудистых тромбов, по-видимому, явно и конкретно связано с клинической дисфункцией органа.
Специфическими тромботическими осложнениями, которые иногда наблюдаются в рамках ДВС-синдрома, являются акральный цианоз, геморрагические инфаркты кожи и ишемия конечностей.
Источник
