Для острого гломерулонефрита с нефритическим синдромом характерна
Нефритический синдром развивается при диффузных воспалительных изменениях в клубочках, характерных для первичного и вторичного гломерулонефрита, при остром неинфекционном тубулоинтерстициальном нефрите. Данный синдром может протекать в острой или хронической форме.
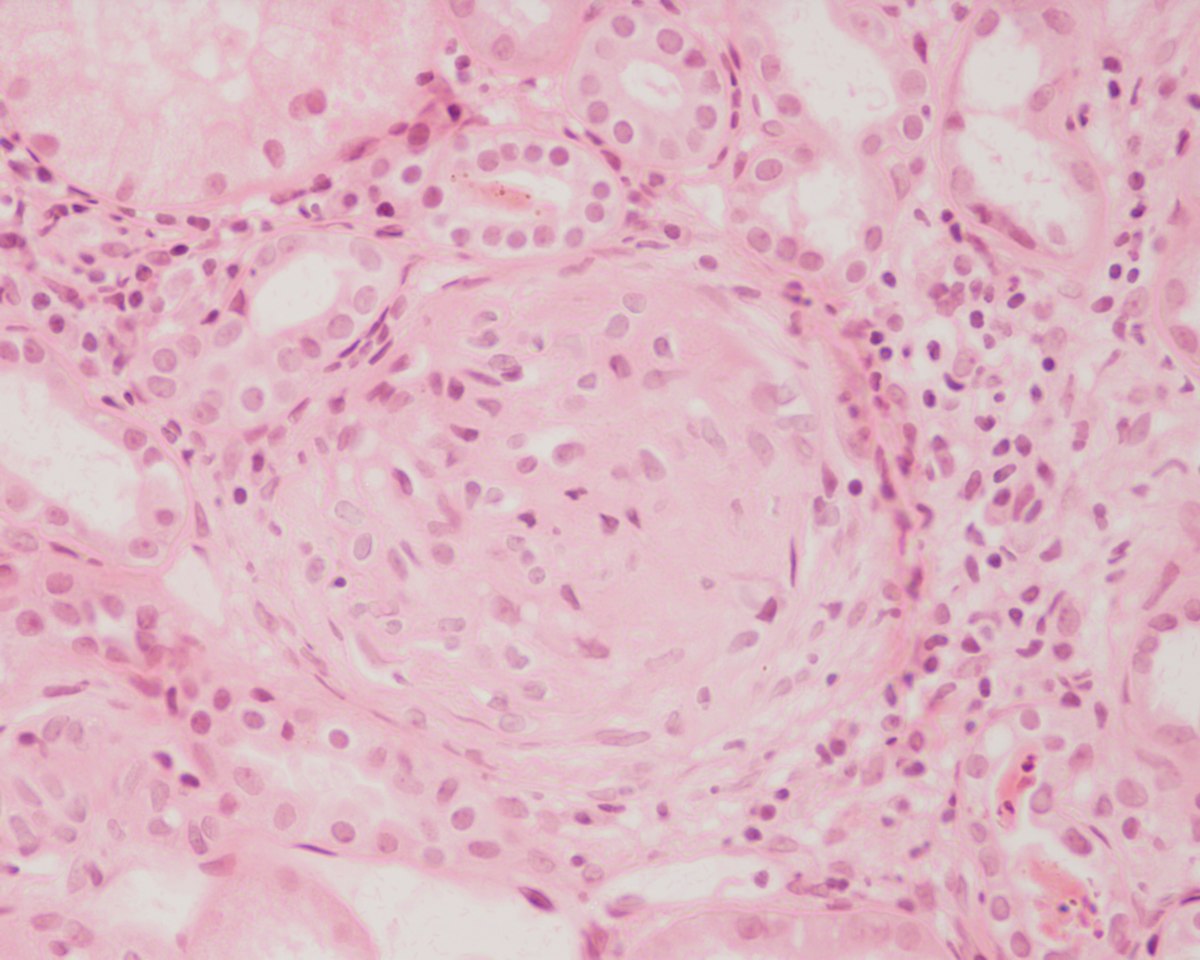
Острый нефритический синдром (острый гломерулонефрит)
Острый нефритический синдром, называемый также острым гломерулонефритом – это проявление острого воспаления клубочков, которое развивается быстро (в течение нескольких суток). Заболеваемость взрослых – 1–2 случая на 1000 случаев хронического гломерулонефрита. Чаще острый гломерулонефрит развивается у детей 3–7 лет и у взрослых 20–40 лет.
Этиология и патогенез
Основным этиологическим фактором заболевания является нарушение гуморального иммунитета после перенесенной стрептококковой инфекции (ангина, скарлатина, пневмония), вакцинации, введения лекарственных средств; при системной красной волчанке, инфекционном эндокардите, геморрагическом васкулите.
В крови появляются нефритогенные аутоантитела, причиной образования которых могут быть, во-первых, попадающие в организм антигены, похожие на собственные антигены почек, во-вторых, появление аутоантигенов на поверхности мезангиальных клеток при экспрессии молекул НLA класса II поступающими антигенами и, в-третьих, поликлональная активация антигенами В-лимфоцитов, вырабатывающих нефритогенные аутоантитела.
Острый гломерулонефрит начинается с:
- отложения иммунных комплексов в клубочке, механизм этого процесса может быть обусловлен соединением циркулирующих аутоантител с нормальными антигенами клубочков;
- осаждения циркулирующих антигенов в клубочке, где с ними связываются циркулирующие антитела (местное образование иммунных комплексов);
- осаждения в клубочке циркулирующих иммунных комплексов.
В результате развивается иммунное воспаление клубочков, которое характеризуется поступлением лейкоцитов и тромбоцитов в клубочек. Возможно отложение иммунных комплексов и развитие воспаления на внутренней стороне базальной мембраны (субэндотелиально) и в мезангии, но и на ее наружной стороне или внутри ее. Одновременно активируется комплемент и образуются мощные факторы хемотаксиса лейкоцитов, сопровождающиеся выбросом медиаторов воспаления. При аутоиммунном воспалении невозможен фагоцитоз, и высокотоксические вещества (свободные радикалы, протеолитические и другие ферменты) лейкоцитов поступают непосредственно в ткани, разрушая клетки и межклеточное вещество.
Для острого гломерулонефрита характерно увеличение глии в клубочке. Вначале выявляют лейкоциты воспалительного инфильтрата, позже размножаются собственные клетки клубочка – мезангиальные и эндотелиальные. Пролиферация клеток при остром гломерулонефрите прекращается через несколько недель или месяцев. Длительно существующие отложения иммунных комплексов в мезангии приводят к накоплению мезангиального матрикса, проникающего внутрь базальной мембраны, развитию склероза и хронической почечной недостаточности.
Чаще всего острый нефритический синдром развивается после стрептококковой инфекции (ангины, скарлатины, пневмонии, дерматита, воспаления среднего уха). Но в культурах мочи и почечной ткани стрептококк не обнаруживается. Иммунологическое повреждение клубочков может быть при инфекционном эндокардите, висцеральных абсцессах, ветряной оспе, инфекционном гепатите (НВ S Аg – положительный) и других заболеваниях.
Болезни, приводящие к развитию острого нефритического синдрома (Брэйди Х., Омира И., Бреннер Б., 2002) | |
| Иммунокомплексные поражения | Идиопатический Пролиферативный гломерулонефрит Экстракапиллярный гломерулонефрит Мезангиопролиферативный гломерулонефрит |
| Постинфекционный гломерулонефрит, включая инфекционный эндокардит и инфицированные шунты | Волчаночный эндокардит Криоглобулинемия IgA-нефропатия Геморрагичексий васкулит Фибриллярный гломерулонефрит Абсцессы внутренних органов |
| Антительный гломерулонефрит | Синдром Гудпасчера |
| Иммунонегативный гломерулонефрит | Гранулематоз Вегенера Идиопатический экстракапиллярный гломерулонефрит Микроангиит |
| Прочие | Злокачественная гипертония Гемолитико-уремический синдром Тромботическая тромбоцитарная пурпура Интерстициальный нефрит Почечный склеродермический криз Преэклампсия Атероэмболия |
Симптомы
Клиническая картина характеризуется бурным началом, появляются отеки, олигурия, макрогематурия (моча в виде «мясных помоев»). При значительной задержке жидкости увеличивается масса тела, развивается гиперволемия и артериальная гипертензия, сопровождающаяся головной болью и расстройством зрения. Гиперволемия и артериальная гипертензия могут привести к левожелудочковой недостаточности с одышкой, переходящей в сердечную астму и отек легких. Но почти у половины больных субъективных симптомов нет.
Почечный кровоток и СКФ снижаются, усиливается канальцевая реабсорбция натрия и воды. В мочевом осадке содержатся измененные эритроциты, эритроцитарные цилиндры и лейкоциты. Протеинурия имеет различную степень выраженности. У некоторых больных развивается острая почечная недостаточность с анурией, азотемией, гиперкалиемией, преходящей слепотой. Иногда течение заболевания осложняется гипертензивной энцефалопатией с тяжелым судорожным синдромом.
В крови нарастает титр антител к стрептококковым антигенам – антистрептолизина-О, антистрептокиназы, антигиалуронидазы и антидезоксирибонуклеазы В. Уровни комплемента в сыворотке (С3, С4, СН50) снижаются, иммунные комплексы выявляются только в течение первых двух-трех недель. Криоглобулинемия стойко удерживается в течение нескольких месяцев.
Лечение
Специфического лечения нет. Кортикостероиды и иммунодепрессанты неэффективны. При наличии очага инфекции назначают антимикробную терапию. Но при длительной значительной протеинурии более 1 месяца назначают преднизолон в дозе 1 мг/кг/сут, при развитии нефротического синдрома преднизолон применяют в сочетании с гепарином.
При гломерулонефритах, опосредованных иммунными комплексами и антителами против гломерулярной базальной мембраны (антиГБМ), назначают внутривенно больным до 200 мг преднизолона или проводят плазмаферез с одновременным назначением поддерживающих доз преднизолона и циклофосфамида по 1 мг/кг/сут или хлорамбуцила по 6–8 мг/кг/сут.
При сердечной недостаточности, отеках или тяжелой гипертензии ограничивают потребление натрия и назначают тиазидовые петлевые диуретики. При стойкой артериальной гипертензии проводят лечение нитропруссидом натрия, лабетололом, диазоксидом, гидралазином и триметафеном. При азотемии и метаболическом ацидозе ограничивают белок в пищевом рационе. При развитии тяжелой почечной недостаточности необходимо проведение диализа.
Прогноз
Острый нефритический синдром у большинства больных имеет хороший прогноз. Пролиферация почечных клеток исчезает в течение нескольких недель, однако воспалительная реакция варьирует и сравнительно часто развивается остаточный склероз. Протеинурия и гематурия могут сохраняться годами.
Хронический нефритический синдром (хронический гломерулонефрит)
Хронический нефритический синдром, называемый также хроническим гломерулонефритом – медленнопрогрессирующий синдром, развивающийся при различных почечных заболеваниях, приводящих к диффузному склерозу клубочков и утрате функции почек. У 80–90% больных данный синдром имеет бессимптомное начало и выявляется обычно случайно при анализе мочи. Частота синдрома составляет 0,5–1,0%. В анамнезе острый нефритический синдром бывает у 10–15%. Заболевают чаще мужчины в возрасте 35–40 лет.
Этиология и патогенез
Этиология хронического нефритического синдрома различна. Существует мнение о значении β-гемолитического стрептококка как этиологического фактора. Но серологические исследования на стрептококковую инфекцию неубедительны.
Высказывают предположения о роли НВs-антигена и паразитарных инфекциях (малярии, филяритоза) в этиологии данного синдрома и связанных с ними иммуновоспалительных реакций. Возможным подтверждением этого является обнаружение иммуноглобулинов и комплемента в клубочках, канальцах и интерстиции.
Существует мнение о токсической этиологии (лекарственные средства и промышленные производственные факторы). Но убедительных доказательств токсической этиологии нет. При гистологическом исследовании в почках обнаруживают фибринопептиды, образующиеся при активации системы свертывания, в моче, крови и иногда в почечной паренхиме. Но является их наличие причиной повреждения или следствием, неизвестно.
По данным гистологических исследований, хронический нефритический синдром развивается у 30% больных с очаговым и сегментарным склерозом, у 25% – с диффузным мезангиальным пролиферативным гломерулонефритом, у 15% – с диффузным эндокапиллярным гломерулонефритом, у 4% – с диффузным серповидным гломерулонефритом.
В клубочках происходит увеличение внеклеточного мезангиального матрикса и спадение капиллярных петель без выраженного отложения иммуноглобулинов, сопровождающееся склерозом клубочков. Одновременно вовлекается интерстиций, и возможна атрофия канальцев. Прогрессирование гломерулонефрита может быть обусловлено протеинурией и токсическим действием макромолекул плазмы крови на эпителий канальцев. Развиваются диффузный, тяжелый гломерулярный склероз и поражения интерстиция, несоизмеримые со степенью гломерулярных изменений.
Симптомы
Начало заболевания обычно установить не удается, так как у большинства больных отсутствуют субъективные симптомы, а почечная функция нормальная. Диагностируется хронический нефрит при обнаружении в моче небольшого количества белка и эритроцитов. Нередко заболевание впервые диагностируется при выявлении уремических симптомов (утомляемости, кожного зуда, одышки, тошноты и рвоты), характеризующих конечную стадию болезни.
У некоторых больных заболевание рецидивирует и протекает с выраженной протеинурией (более 3,5 г/сут), олигурией и отеками различной степени выраженности (нефротическая форма гломерулонефрита по Е.М. Тарееву) или эпизодами микрогематурии (до 20–30 эритроцитов в поле зрения) и реже – макрогематурией (гематурическая форма гломерулонефрита).
Часто бывает гипертензия любой тяжести с гипертрофией левого желудочка, изменениями глазного дна, сердечной недостаточностью и минимальными изменениями в моче. При гипертензивной форме сравнительно рано развивается почечная недостаточность.
Диагностика
В моче постоянно обнаруживаются протеинурия, гематурия и эритроцитарные цилиндры. В мочевом осадке содержатся в небольших количествах мелко- и крупнозернистые и гиалиновые цилиндры. Восковидные цилиндры появляются только при сморщивании почек и атрофии канальцев.
При прогрессировании синдрома в крови повышается уровень азота мочевины и в сыворотке – уровень креатинина, выявляются метаболический ацидоз, анемия и другие биохимические показатели хронической почечной недостаточности. Клинические и лабораторные проявления почечных заболеваний, приведших к развитию хронического нефритического синдрома, бывают идентичными.
Достоверным методом дифференциального диагноза на ранних стадиях является только биопсия почки. При выраженной хронической почечной недостаточности, обусловленной сморщиванием почки, биопсия не показана, так как гистологическое исследование не дает информации о начале заболевания.
Лечение
Этиологический метод лечения у большинства больных осуществить невозможно. Используют методы патогенетической и симптоматической терапии.
Рекомендуется применение глюкокортикоидов, способных тормозить образование антител и иммунных комплексов и стабилизировать клеточные мембраны. Назначают преднизолон в дозе 1 мг/кг массы тела больного ежедневно в течение 1 мес с постепенным медленным снижением дозы. Но убедительных доказательств эффективности глюкокортикоидной терапии не существует. Поддерживающая терапия проводится в течение 3–4 мес.
Глюкокортикоиды противопоказаны при высокой артериальной гипертензии и ХПН даже начальной стадии. Известно, что одинаковые курсы лечения преднизолоном у разных больных дают противоположные результаты. Кроме того, глюкокортикоиды вызывают побочные эффекты, ухудшающие прогноз заболевания.
Для подавления клеточного и гуморального иммунитета используют цитостатики: азатиоприн (имуран) – 1,5–3 мг/кг/сут, циклофосфамид (циклофосфан) – 2–3 мг/кг/ сут, хлорамбуцил (лейкеран) – 6–8 мг/сут длительно (8–12 месяцев и более). С цитостатиками назначают небольшие дозы преднизолона. Но и эта терапия не предупреждает рецидивирование заболевания.
В общий курс лечения включают с учетом показаний, противопоказаний и побочных эффектов антикоагулянты (гепарины) и антитромбоцитарные препараты (аспирин, клопидогрел), нестероидные противовоспалительные средства (индометацин, ибупрофен), препараты 4-аминохинолинового ряда (делагил и плаквинил). При этом лечении необходимо регулярно контролировать показатели гомеостаза, уровень креатинина и калия в крови, величины КФ, АД и диуреза. При выраженной активности хронического нефритического синдрома возможно назначение плазмафереза.
Методы лечения уремии описаны в другой статье.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 августа 2019;
проверки требуют 30 правок.
Гломерулонефри́т (также клубо́чковый нефри́т, сокращённо ГН) — заболевание почек, характеризующееся поражением гломерул (клубочков почек). Это состояние может быть представлено изолированной гематурией и/или протеинурией;
или как нефритический синдром (не путать с нефротическим синдромом), острая почечная недостаточность, или хроническая почечная недостаточность. Они собраны в несколько различных групп — непролиферативные или пролиферативные типы.
Диагностирование образца ГН важно, потому что тактика и лечение отличаются в зависимости от типа.
Первичные ГН — те, которые развиваются непосредственно из-за нарушения морфологии почек, вторичные ГН связаны с определёнными инфекциями
(бактериальные, вирусные или паразитные микроорганизмы такие как стрептококк группы А), наркотиками, системными заболеваниями (СКВ, васкулиты) или раковыми образованиями можно разделить на острый, хронический и быстропрогрессирующий. Основная причина острого гломерулонефрита – это стрептококк бета-гемолитический, проникший в организм в момент, когда иммунная система ослаблена или не смогла создать сильный барьер для необходимой защиты.[2]
Хронический диффузный гломерулонефрит[править | править код]
Хронический диффузный гломерулонефрит — это хронический воспалительный процесс в клубочках почек, приводящий к постепенному отмиранию воспалённых клубочков с замещением их соединительной тканью. При этом страдают также и канальцы, в которых развивается воспалительный процесс и некроз с образованием рубцовой ткани, затем происходит замещение почечной ткани соединительной. У 10-20 % больных причиной заболевания является острый гломерулонефрит. Но у 80-90 % наблюдается медленное, постепенное, латентное начало со случайным выявлением изменений в анализе мочи.
Патогенез[править | править код]
Это аутоиммунное заболевание, при котором в клубочки почек приносятся из крови иммунные комплексы, которые повреждают клубочки, вызывая в них воспаление. Хронический гломерулонефрит является наиболее частой причиной хронической почечной недостаточности. Ввиду того, что процесс аутоиммунный, заболевание неуклонно прогрессирует. Чаще встречается у мужчин до 40 лет.
В детском возрасте может сопровождаться повышением АД до 130/90, носовыми кровотечениями и болями в спине.
Патанатомия[править | править код]
Процесс всегда двусторонний; почки уменьшены в размерах, вся поверхность покрыта рубчиками, почечная ткань плотная — это называется вторично сморщенная почка. На разрезе много соединительной ткани, которая замещает почечную. Функционирующих клубочков очень мало. Граница между корковым и мозговым слоем стёрта.
Клиническая картина[править | править код]
Существует 5 вариантов хронического диффузного гломерулонефрита.
- Гипертонический (20 % случаев) выраженная гипертензия — диастолическое давление выше, чем 95 мм рт. ст.
- Нефротический (20 %) — большая потеря белка с мочой до 10-20 граммов в сутки, в крови гипоальбуминемия, выраженные отеки конечностей, гидроторакс, асцит, анасарка.
- Сочетанная форма. Наиболее типичная комбинация двух предыдущих, неуклонное, прогрессирующее течение. Во всех трех формах болезни обязательно имеются изменения в анализе мочи (гематурия и протеинурия).
- Гематурическая форма. Болезнь Берже, IgA-нефрит (рецидивирующая гематурия, отеки и АГ).
- Латентная или мочевая форма. Самая частая форма. Проявляется лишь в изменении анализа мочи — микрогематурия, умеренная протеинурия —небольшое количество белка.
Течение длительное — более 15 лет. При этом варианте отёков нет, повышение артериального давления незначительное. В среднем 10-25 лет сохраняется функция почек, но всегда неуклонно прогрессирует и приводит к хронической почечной недостаточности. Течёт циклически с периодами обострений, ремиссий. В периоде ремиссии больные не предъявляют никаких жалоб, и только артериальная гипертензия, изменения в анализе мочи позволяет говорить о болезни. Изменения в анализе мочи остаются всегда, только в период ремиссии они меньше. Обострения вызываются переохлаждениями, инфекцией, употреблением алкогольных напитков. Во время обострений клиника такая же, как при остром гломерулонефрите. У больного с хроническим гломерулонефритом кожа сухая.
Стадии хронического гломерулонефрита[править | править код]
Стадия сохранной функции почек[править | править код]
Стадия компенсации. Больной чувствует себя удовлетворительно, но заболевание течёт прогрессивно, постепенно почечная ткань замещается рубцовой тканью, функция почек нарушается. Почки неспособны концентрировать мочу. Удельный вес мочи равен удельному весу плазмы. Можно диагностировать по анализу мочи: сбор мочи по Зимницкому — если удельный вес не меняется, то это начальный признак хронической почечной недостаточности.
Стадия с нарушением функции почек и развитием хронической почечной недостаточности[править | править код]
Стадия декомпенсации. В крови накапливаются мочевина, креатинин, которые почки не могут выделить, так как функция почек нарушена. В результате этого возникает интоксикация. Это называется уремия (азотемия, мочекровие (устаревшее понятие)). Появляются признаки интоксикации: нарастает слабость, головная боль, тошнота, рвота, жажда, язык сухой, кожа сухая, потрескивается, поносы, быстрое похудение, развивается дистрофия внутренних органов, кахексия за счёт того, что почки не могут выводить вредные вещества и организм пытается выводить их другими путями: через кожу, через кишечник. В тяжёлых случаях запах аммиака изо рта. В терминальных стадиях наступает уремическая кома.
Уремия[править | править код]
Уремия — это клинический синдром, развивается у больных с нарушением азотовыделительных функций почек — это конечная стадия хронической почечной недостаточности, когда в крови накапливается много мочевины, креатинина, остаточного азота, наступает интоксикация.
Конечная стадия уремии — уремическая кома. Возникает нарушение дыхания (дыхание Чейн-Стокса), периоды резкой заторможенности сменяются периодами возбуждения — галлюцинации, бред. Изо рта резкий уренозный или аммиачный запах. На сухой коже беловатый налёт из кристалликов мочевины, АД высокое, в крови анемия, лейкоцитоз.
Другие болезни, которые вызывают уремию: хронический пиелонефрит, сосудистые поражения почек, диабетическая нефропатия.
Профилактика[править | править код]
Диагностика и лечение острого гломерулонефрита, выявление изменений в анализах мочи при хорошем самочувствии больного.
Лечение хронического гломерулонефрита и хронической почечной недостаточности. Радикальное лечение невозможно, так как процесс аутоиммунный. Вне обострения, в большинстве случаев, показана нефропротекция. Длительное пребывание в постели, противопоказана физическая нагрузка, избегание переохлаждений, работа в сухом теплом помещении, желательно сидя, диета, ограничение соли до 2-3 грамм в сутки, белка, пищи, богатой витаминами. Санация очагов хронической инфекции. В тяжёлых случаях глюкокортикостероиды (дексаметазон, гидрокортизон), цитостатики (меркаптопурин, азатиоприн, циклофосфан), курантил. Санаторно-курортное лечение в сухом жарком климате. Лечение в период обострения: госпитализация. Ухудшение в анализе мочи следует рассматривать как обострение. Лечение в период обострения такое же, как и при остром гломерулонефрите.
Противопоказания для лечения глюкокортикостероидами: язва желудка, сахарный диабет, почечная недостаточность, первые 15 недель беременности, хронический гломерулонефрит с очень высокой гипертонией.
Хронический ГН делится на мембранозный, мембранозно-пролиферативный, мезангиопролиферативный (IgA-нефропатия), фокально-сегментарный гломерулосклероз.
Гломерулонефрит у животных[править | править код]
В отличие от человека, у животных преобладает очаговый нефрит. При острой стадии болезни в клубочках наблюдается экстракапиллярный экссудативный процесс, вследствие чего клубочки увеличены, сосуды их переполнены кровью, полость капсулы Шумлянского-Боумена содержит серозно-фибринозный экссудат. Набухает эндотелий капилляров, в их просветах-значительное количество лейкоцитов, а в просветах канальцев видны гомогенные или зернистые белковые цилиндры. При чуме и роже свиней воспаление развивается по типу геморрагического и в капсуле Шумлянского-Боумена и канальцах преобладают эритроциты.[3]
См. также[править | править код]
- Уремия
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Острый гломерулонефрит. Дата обращения 12 ноября 2018.
- ↑ А.В.Жаров, В.П.Шишков и др. Патологическая анатомия сельскохозяйственных животных. — М.: Колос, 1995. — 543 с.
Источник
