Дифференциальная диагностика болезни кушинга и синдрома кушинга у
Дифференциальный диагноз следует проводить с синдромом Иценко—Кушинга, обусловленным опухолью коры надпочечников (кортикостеромой), или опухолями, продуцирующими АКТГ-подобные вещества, либо дисплазией коры надпочечников, наблюдающейся в юношеском и молодом возрасте; с функциональным гиперкортицизмом при диспитуитаризме пубертатно-юношеского периода и с ожирением, протекающем с гипертонией, стриями, нарушением углеводного обмена, и у женщин — с нарушением менструального цикла (табл. 4). Функциональный гиперкортицизм может наблюдаться при алкоголизме и при беременности.
Синдром Иценко—Кушинга по клиническим проявлениям не отличается от болезни, поэтому в диагностике этих заболеваний большое значение имеют рентгенологические исследования и сканирование надпочечников, а также функциональные пробы с АКТГ, КРГ, метопироном и дексаметазоном. Рентгенологические и радиоизотопные методы позволяют определить локализацию опухоли, что важно для хирургического метода лечения. Пробы с АКТГ, метопироном, дексаметазоном и КРГ не приводят к изменению содержания 17-ОКС в моче, так как продукция гормонов опухолью не зависит от гипоталамо-гипофизарных взаимоотношений.
Наиболее трудной является диагностика синдрома, обусловленного опухолями вненадпочечниковой и вне гипофизарной локализации. Иногда рентгенологический метод позволяет выявить опухоль той или иной локализации, например средостения и легких.
От болезни Иценко—Кушинга следует отличать гиперкортицизм, который наблюдается в молодом возрасте. Описаны так называемые семейные формы, характеризующиеся узелковой дисплазией надпочечников и снижением секреции АКТГ. К ведущим проявлениям заболевания следует отнести резко выраженный остеопороз, низкорослость, замедление полового развития, отставание костного возраста от фактического. При исследовании функции гипоталамо-гипофизарно-надпочечниковой системы выявляется высокий уровень кортизола в плазме в течение суток и сниженное содержание АКТГ, отсутствие реакции коры надпочечников на введение АКТГ, метопирона и дексаметазона, указывающие на автономность секреции гормонов корой надпочечников. Предполагают, что эта форма синдрома связана с врожденным дефектом.
От болезни и синдрома Иценко—Кушинга также следует дифференцировать функциональный гиперкортицизм, который развивается у больных ожирением, юношеским диспитуитаризмом, у беременных женщин и у лиц, страдающих хроническим алкоголизмом.
Таблица 4. Дифференциальная диагностика гиперкортицизма

От БИК отличается и пубертатно-юношеский диспитуитаризм, проявляющийся дисфункцией гипоталамо-гипофизарной системы. Для него характерны равномерное ожирение, розовые, тонкие стрии, артериальная гипертензия, чаще всего транзиторная. Стрии и гипертензия могут исчезать спонтанно или при похудании. В отличие от болезни Иценко—Кушинга больные всегда нормального или высокого роста. При заболевании отсутствуют изменения костной структуры, дифференцировка и рост скелета ускорены.
Все это говорит о преобладании анаболических процессов при диспитуитаризме, в то время как при болезни и синдроме Иценко—Кушинга, развившихся в пубертатном возрасте, преобладают катаболические процессы: задержка роста и развития скелета, замедление окостенения «зон роста», атрофия мышечного аппарата. При диспитуитаризме наблюдаются нормальная или незначительно повышенная скорость секреции кортизола, отсутствие повышения в моче содержания неизмененного кортизола и снижение 17-ОКС после введения малых доз дексаметазона (8 мг препарата в течение 2 сут).
У взрослых от болезни Иценко—Кушинга необходимо дифференцировать симптомокомплекс, характеризующийся ожирением и стриями. В результате значительного увеличения массы тела у больных нарушается углеводный обмен и развивается гипертензионный синдром. Необходимо подчеркнуть, что при данном заболевании в отличие от болезни Иценко—Кушинга никогда не обнаруживается остеопороз. В постановке диагноза решающее значение придается определению функции коры надпочечников. При ожирении у больных повышается суточная скорость секреции кортизола корой надпочечников в 1,5-2 раза по сравнению со здоровыми с нормальной массой тела людьми. Но отмечается нормальная реакция на малую пробу с дексаметазоном, что в совокупности с другими признаками исключает болезнь Иценко—Кушинга. Гиперкортицизм при ожирении называют еще реактивным, так как при снижении массы тела функция надпочечников нормализуется.
При беременности обычно усиливается функция гипофизарно-надпочечниковой системы. Показано, что средняя доля гипофиза, малофункционирующая у взрослых, при беременности увеличивается в объеме, повышается секреция АКТГ. Симптомы гиперкортицизма у беременных не появляются, так как избыток кортизола депонируется в результате увеличения секреции белка транскортина, связывающего глюкокортикоиды. Очень редко после родов можно наблюдать неполные проявления гиперкортицизма, которые, как правило, могут регрессировать самостоятельно.
При хроническом алкоголизме развивается так называемый ложный гиперкортицизм с клиническими проявлениями болезни Иценко—Кушинга.
Возникновение гиперкортицизма в этих случаях связывают с нарушением функции печени и извращенным метаболизмом гормонов. Кроме того, не исключено, что метаболиты алкоголя могут вызывать стимуляцию функции коры надпочечников и изменять концентрации биогенных аминов мозга, участвующих в регуляции секреции АКТГ гипофизом. Отказ от алкоголя иногда сопровождается уменьшением симптомов гиперкортицизма.
Н.Т. Старкова
Опубликовал Константин Моканов
Источник
Эта статья — о патологии гипоталамо-гипофизарно-надпочечниковой системы. О синдроме, вызываемом
опухолью
надпочечника или других органов, секретирующих глюкокортикоиды (синдроме Кушинга), см. Синдром гиперкортицизма.
Болезнь Ице́нко — Ку́шинга — тяжёлое нейроэндокринное заболевание, сопровождающееся гиперфункцией коры надпочечников, связанное с гиперсекрецией АКТГ в результате первичного поражения подкорковых и стволовых структур (таламус, гипоталамус, ретикулярная формация, аденогипофиз) или эктопической продукцией АКТГ опухолями внутренних органов[1].
Эпидемиология[править | править код]
Встречается с частотой 1 : 100 000 — 1 : 1 млн населения в год, чаще развивается в возрасте от 20 до 45 лет, иногда в детском возрасте[1], женщины болеют в 5 раз чаще мужчин[2].
История[править | править код]
Болезнь названа в честь учёных, независимо друг от друга в разные годы описавших её[2]:
- советский невролог Николай Михайлович Иценко в 1924 году сообщил о двух пациентах с поражением межуточно-гипофизарной области;
- американский хирург Харви Кушинг в 1932 году описал клинический синдром, который назвал «гипофизарный базофилизм»[3][4].
Определение[править | править код]
Термином «болезнь Иценко — Кушинга» принято обозначать патологию гипоталамо-гипофизарно-надпочечниковой системы, то есть нейроэндокринное заболевание. От болезни Иценко — Кушинга следует отличать синдром гиперкортицизма (синдром Кушинга) — термин, используемый для обозначения доброкачественной или злокачественной опухоли надпочечника или эктопированной опухоли различных органов (бронхов, тимуса, поджелудочной железы, печени)[2], секретирующих глюкокортикоиды.
Этиология[править | править код]
Этиология болезни Иценко — Кушинга не установлена. В анамнезе пациентов обоих полов встречаются ушибы головы, сотрясение мозга, черепно-мозговые травмы, энцефалиты, арахноидиты и другие поражения ЦНС (кортикотропинома). У женщин болезнь Иценко — Кушинга чаще возникает после родов[2].
Патогенез[править | править код]
Патогенетической основой болезни Иценко — Кушинга является изменение механизма контроля секреции АКТГ[2]. В результате снижения дофаминовой активности[5], ответственной за ингибирующее влияние на секрецию кортикотропин-рилизинг гормона (КРГ, кортиколиберина) и адренокортикотропного гормона (АКТГ) и повышение тонуса серотониновой системы[6], нарушается механизм регуляции функции гипоталамо-гипофизарно-надпочечниковой системы и суточный ритм секреции КРГ—АКТГ—кортизола; перестаёт действовать механизм «обратной связи» с одновременным повышением концентрации АКТГ, гиперпродукцией кортизола, кортикостерона, альдостерона, андрогенов корой надпочечников; пропадает реакция на стресс — повышение уровня кортизола на фоне воздействия инсулиновой гипогликемии. Хроническая длительная кортизолемия ведёт к развитию симптомокомплекса гиперкортицизма[2].
В большинстве случаев обнаруживают аденому гипофиза. Макроаденомы встречаются в 10 % случаев, остальные представлены микроаденомами гипофиза, которые визуализируются только с помощью компьютерной томографии или хирургической диагностической аденомэктомии (у небольшой части пациентов опухоль не обнаруживается — гистологическое исследование обнаруживает только гиперплазию базофильных клеток гипофиза). В настоящее время окончательно не доказано являются ли аденомы гипофиза при болезни Иценко — Кушинга первичным поражением аденогипофиза или их развитие связано с расстройствами вышележащих отделов ЦНС[2].
Клиническая картина[править | править код]
Основные признаки заболевания:
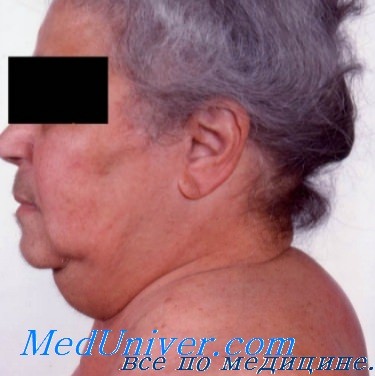
- Ожирение: жир откладывается на плечах, животе, лице, молочных железах и спине. Несмотря на тучное тело, руки и ноги у больных тонкие. Лицо становится лунообразным, круглым, щеки красными.
- Розово-пурпурные или багровые полосы (стрии) на коже.
- Избыточный рост волос на теле (у женщин растут усы и борода на лице).
- У женщин — нарушение менструального цикла и бесплодие, у мужчин — снижение сексуального влечения и потенции.
- Мышечная слабость.
- Ломкость костей (развивается остеопороз), вплоть до патологических переломов позвоночника, ребер.
- Повышается артериальное давление.
- Нарушение чувствительности к инсулину и развитие сахарного диабета.
- Возможно развитие мочекаменной болезни.
- Иногда возникают нарушение сна, эйфория, депрессия.
- Снижение иммунитета. Проявляется образованием трофических язв, гнойничковых поражений кожи, хронического пиелонефрита, сепсиса и т. д.
Дифференциальная диагностика[править | править код]
Проводится с синдромом гиперкортицизма (кортикостерома или кортикобластома), гипоталамическим синдромом и юношеским диспитуитаризмом (гипоталамическим синдромом юношеского периода), гиперкортизолемией, экзогенным ожирением, адреногенитальным синдромом[1]:
Синдром гиперкортицизма (синдром Кушинга)[править | править код]
Не выявляется патологии аденогипофиза, угнетена секреция АКТГ, определяются новообразования в проекции надпочечника, при сканировании — повышенное накопление радиофарм препарата в надпочечнике.
Гипоталамический синдром[править | править код]
Гиперкортизолемия[править | править код]
Экзогенное ожирение[править | править код]
Врождённая дисфункция коры надпочечников[править | править код]
Лечение[править | править код]
При легком и среднетяжелом течении проводят лучевую терапию межуточно-гипофизарной области (гамма-терапия или протонотерапия); после проведения гамма-терапии назначают резерпин — 1 мг/сут (на протяжении 4—6 месяцев). В случае отсутствия эффекта от лучевой терапии удаляют один надпочечник или проводят курс лечения хлодитаном (ингибитор биосинтеза гормонов в коре надпочечников) в комбинации с назначением резерпина, парлодела, дифенина, перитола.
У тяжелобольных применяют двустороннюю адреналэктомию; после операции развивается хроническая надпочечниковая недостаточность, что требует постоянной заместительной терапии.
Прогноз[править | править код]
Зависит от длительности, тяжести проявлений заболевания и возраста пациента[1]:
- при небольшой длительности заболевания, лёгкой его форме и возрасте пациента до 30 лет прогноз благоприятный;
- в среднетяжёлых случаях с длительным течением заболевания после нормализации функции коры надпочечников часто сохраняются необратимые нарушения сердечно-сосудистой системы, функции почек, артериальная гипертензия, сахарный диабет, остеопороз;
- двусторонняя адреналэктомия ведёт к развитию хронической недостаточности надпочечников, что требует постоянной заместительной гормональной терапии с целью профилактики развития синдрома Нельсона.
В случае полного регресса симптомов заболевания трудоспособность можно сохранить. При тотальной адреналэктомии трудоспособность утрачивается[1].
См. также[править | править код]
Примечания[править | править код]
- ↑ 1 2 3 4 5 Малая энциклопедия врача-эндокринолога / Под ред. А. С. Ефимова. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 44-49. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ 1 2 3 4 5 6 7 Клиническая эндокринология. Руководство / Под ред. Н. Т. Старковой. — 3-е изд., перераб. и доп. — СПб.: Питер, 2002. — С. 62—81. — 576 с. — («Спутник врача»). — 4000 экз. — ISBN 5-272-00314-4.
- ↑ Cushing H. W. The basophil adenomas of the pituitary body and their clinical manifestations (pituitary basophilism). (англ.) // The Johns Hopkins Medical Journal (англ.)русск. : journal. — 1932. — Vol. 50. — P. 137—195.
- ↑ Dr. Cushing Dead; Brain Surgeon, 70. A Pioneer Who Won Fame as Founder of New School of Neuro-Surgery. Discovered Malady Affecting Pituitary Gland. Was Noted Teacher and Author, New York Times (8 октября 1939). Дата обращения 21 марта 2010. «Dr. Harvey Williams Cushing, international authority on brain surgery and neurology, who for his …».
- ↑ Lamberts S. W. J., Klijn J. G. M., de Quijda M. et al. Bromcriptin and the medical treatment of Cushing`s disease // Neuroactive Drugs in Endocrinology / Ed. E. E. Muller. — Amsterdam: Elsevier, 1980. — P. 371—382.
- ↑ Krieger D. T. Cyproheptadine: Drug therapy for Cushing`s disease // Neuroactive Drugs in Endocrinology / Ed. E. E. Muller. — Amsterdam: Elsevier, 1980. — P. 361—370.
Ссылки[править | править код]
Источник
Функция почек при болезни Иценко-Кушинга. Диагностика и дифференциальный диагноз болезни КушингаИсследование функции почек в 37% случаев способствует выявлению камней, генез образования которых при этой болезни определяется различными факторами: гиперкальциурия, снижение мочевой экскреции лимонной кислоты и т. д. При длительном существовании гипертонии развивается нефросклероз. Б моче может появиться белок, эритроциты, гиалиновые и зернистые цилиндры. При далеко зашедшем нефросклерозе нарастает почечная недостаточность вплоть до развития уремии. По данным радиоизотопной ренографии нарушение функции почек выявляется примерно у четверти больных. Щитовидная железа обычно без патологических изменений, но иногда можно наблюдать диффузное ее увеличение. Поглощение I131 щитовидной железой, как правило, нормально и только изредка понижено или повышено. У некоторых больных могут быть выражены явления гипотиреоза. Нарушения психической сферы выражаются в развитии психопатологических синдромов (астено-невротический, ипохондрический синдром, диэнцефальная или гипоталамическая эпилепсия, и др. Считают, что при болезни Иценко—Кушинга избыточное содержание АКТГ и глюкокортикоидов является существенным фактором, способствующим возникновений психических расстройств или поддерживающих их. Основой для диагностики болезни Иценно—Кушинга является характерная клиническая картина заболевания, а также ряд лабораторных тестов, позволяющих дифференцировать указанное выше заболевание с другими синдромами, имеющими сходную симптоматику. Увеличение экскреции нейтральных 17-кетостероидов и 17-оксикортикостсроидов, а также снижение при этом выделения натрия и повышение экскреции калия являются характерными для болезни Иценко—Кушинга. Общим нарушением при ожирении и синдроме Иценко—Кушинга является повышенная инкреция кортизола, повышенное выделение с мочой 17-оксикортикостероидов и 17-кетостероидов. Отсутствие увеличения уровня 17-оксикортикостероидов в крови, наблюдающееся при ожирении, может иметь место и при болезни Иценко— Кушинга.
Симптомы, которые в иных случаях невозможно отличить от признаков болезни Иценко—Кушинга межуточно-гипофизарного происхождения, дают опухоли коры надпочечников, особые виды опухолей яичников, карциномы, вилочковой железы, иногда злокачественные опухоли легких. Несмотря на сходство межуточно-гипофизарных форм болезни Иценко- Кушинга и кортикостеромы, арренобластомы, рака вилочковой железы имеются, признаки, позволяющие отличить их друг от друга при помощи лабораторных исследований. Большое значение в дифференциальной диагностике придают пробе с подавлением функции коры надпочечников, предложенной Liddle. Применение 0,5 мг дексаметазона 4 раза в сутки у здоровых лиц вызывает уменьшение выделения с мочой 17-оксикортикостероидов до уровня, не превышающего 2,5 мг в сутки. Подавление выделения с мочой 17-оксикортикостероидов ниже 50% от исходного уровня при гиперплазии коры надпочечников (болезнь Иценко—Кушинга) наступает только при дозе 2 мг дексаметазопа 4 раза в сутки (т. е. 8 мг в сутки), а при синдроме, вызванном опухолью коры надпочечников, даже эта доза не вызывает подавления выделения с мочой 17-оксикортикостероидов. Особо важное значение имеют рентгенологические методы исследования, позволяющие исключить синдром Иценко—Кушинга, обусловленный опухолью коры надпочечников. С этой целью используют методы пресакрального оксигеноретроперитонеума с последующей томографией надпочечников, внутривенной урографии, нефроангиографии. Болезнь Иценко—Кушинга характеризуется наличием гиперплазированных (треугольной формы) или нормальных надпочечников. При кортикостеромах на рентгенограммах выявляется обычно односторонняя опухоль надпочечника, в то время как другой надпочечник уменьшен в размере |(гииоплазирован). При рентгенографии скелета часто обнаруживаются явления различной степени выраженности остеопороза позвонков, спинки турецкого седла, которые, однако, могут иметь место как при болезни Иценко—Кушинга, так и при кортикостеромах. При синдроме Иценко—Кушинга могут выявиться часто симптомы первичного альдостеронизма. Первичный альдостеронизм является результатом избыточной продукции альдостерона гормональноактивной опухолью коры надпочечников. Для него характерны ряд симптомов, связанных в первую очередь с потерей организмом калия и вливанием калиевой недостаточности на функцию почек, скелетных мышц и сердечно-сосудистой системы. В последние годы большое значение придается изучению эндокринных заболеваний при поражении диэнцефальнюй области. Выделяется особый симптомокомплекс, несколько сходный с картиной болезни Иценко— Кушинга. Разграничить точно диэнцефальный синдром от болезни Иценко—Кушинга не всегда возможно, так как и в клинической картине, и в течении заболевания имеется много общего. Все же имеются некоторые особенности. При развитии диэнцефального синдрома по типу болезни Иценко—Кушинга наряду с типичными признаками диэнцефального синдрома могут выявляться гиперпигментация кожных покровов, повышенное содержание АКТГ в крови, розово-красные полосы на коже. Артериальное давление неустойчиво. Уровень сахара в крови может быть повышен, а временами понижен. Менструации периодически запаздывают. Отмечается выраженный гирсутизм. Проницаемость гемато-энцефаличсокого барьера снижена. Может наблюдаться процесс перехода диэнцефального синдрома в болезнь Иценко—Кушинга, что зависит, по-видимому, от степени и стабильности включения в патологический процесс коры надпочечников под влиянием избыточного выделения эндогенного АКТГ. Некоторые авторы считают, что диэнцефальный синдром по типу болезни Иценко—Кушипга следует рассматривать как начальную стадию болезни Иценко—Кушинга. Ранняя диагностика диэнцефального синдрома по типу болезни Иценко—Кушинга и своевременная патологическая терапия могут предотвратить дальнейшее развитие болезни Иценко—Кушинга или приостановить ее развитие. Следует отметить, что отличить болезнь Иценко—Кушинга от опухоли коры надпочечников в некоторых случаях очень трудно, так как симптоматика обоих заболеваний в значительной степени идентична. Диагноз болезни Иценко—Кушиига можно ставить в тех случаях, когда несомненны гипофизарные нарушения. — Также рекомендуем «Лечение болезни Иценко-Кушинга. Операция при болезни Кушинга» Оглавление темы «Гипофизарный синдром и болезнь Иценко-Кушинга»:
|
Источник
